Антибиотик при кишечной колике
Авторы клинического разбора:
Корнеева Ольга Николаевна – кандидат медицинских наук, врач клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова
Ивашкин Владимир Трофимович – академик РАМН, профессор, заведующий кафедрой проведевтики внутренних болезней и директор клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова.
В клинику обратился пожилой мужчина 62 лет с жалобами на жидкий стул до 8 раз в сутки, повышение температуры тела до 38-39С, боль в околопупочной области спастического характера, общую слабость и похудание на 7 кг в течение месяца.
Из анамнеза известно, что за 20 дней до момента поступления лечился в районной больнице по поводу бронхопневмонии. Проводилась антибиотикотерапия цефалоспорином III поколения. На фоне лечения пневмония разрешилась, и больной был выписан в удовлетворительном состоянии. Через 3 дня после окончания приема антибиотика отметил появление частого водянистого стула, появилась общая слабость. Пациент самостоятельно начал прием левомицетина и лоперамида. После чего наступило резкое ухудшение состояния – появилась лихорадка до 39С с ознобом, выраженная общая слабость, сохранялась диарея. Больной обратился к врачу поликлиники, где было рекомендовано исследование кала для исключения кишечных инфекций. Исследование кала на дизгруппу возбудителей кишечных инфекций не выявило. В связи с сохранением вышеперечисленных жалоб больной был госпитализирован в нашу клинику.
При объективном осмотре состояние средней тяжести, 38С, кожа и видимые слизистые бледные, язык сухой, живот увеличен в объеме за счет метеоризма, при пальпации умеренно болезненный по ходу толстой кишки.
Требовалось установить предварительный диагноз. Отрицательные результаты исследования кала на дизгруппу ставили под сомнение наличие кишечной инфекции, дебют воспалительных заболеваний кишечника у мужчины в 62 года представлялся маловероятным. Имеющиеся факторы риска антибиотикоассоциированного колита – прием антибиотиков, пожилой возраст, наличие сопутствующей патологии (ишемическая болезнь сердца, гипертоническая болезнь) свидетельствовали с высокой вероятностью о наличии антибиотикассоциированного колита, тяжелого течения (псевдомембранозный?).
Было начато обследование. В анализах крови обращали на себя внимание нормохромная железодефицитная анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево вплоть до миелоцитов, тромбоцитоз и ускорение СОЭ. Также выявлена гипонатриемия, гипоальбуминемия, снижение уровня железа, резкое повышение уровня С-реактивного белка, реакция кала на скрытую кровь с бензидином – положительная. При исследовании кала методом ИФА обнаружены токсины А и В C.difficile. Для исключения дилатации толстой кишки был сделан обзорный снимок брюшной полости в положении лежа – ширина петель в пределах нормы. При ультразвуковом исследовании брюшной полости обращало на себя внимание утолщение стенок толстой кишки до 10 мм. Утолщение стенок толстой кишки, сужение просвета кишки отмечалось и при компьютерной томографии органов брюшной полости.
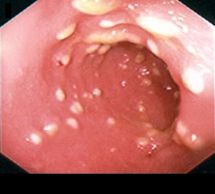
При сигмоскопии: аппарат введен в сигмовидную кишку, на осмотренных участках слизистая умеренно гиперемирована, с множественными белесоватыми включениями. Слизистая прямой кишки гиперемирована, отёчна. Заключение: антибиотикоассоциированный колит (псевдомембранозный). (Рис. 2).

Рис. 2. Сигмоскопия
Морфологическая картина соответствовала псевдомембранозному колиту: выявлялся некроз эпителия, фибриновый выпот с нейтрофилами, типичные изъязвления слизистой напоминающие извержения вулкана, формирование псевдомембран (Рис.3).
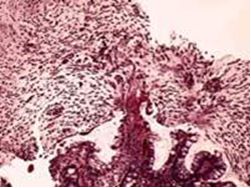
Рис. 3. Морфологическая картина псевдомембранозного колита
Таким образом, был установлен следующий клинический диагноз: Антибиотикоассоциированный колит, тяжелого течения (псевдомембранозный). Синдром нарушенного всасывания: железодефицитная анемия. Гипоальбуминемия.
Лечение больного включало регидратационную терапию, парентеральное питание, с дальнейшим переводом на энтеральное питание, метронидазолом 500 мг в/в каждые 6 ч, ванкомицином 250 мг 4 раза в сутки. Пробиотические препараты не назначались. На фоне лечения состояние больного улучшилось, нормализовалась температура тела, постепенно уменьшилась частота стула и общая слабость, больной прибавил в весе и был выписан в удовлетворительном состоянии.
Через 2 недели после выписки из стационара больному была назначена антибиотикотерапия после экстракции зуба, которая была прервана на 2-е сутки в связи с возникновением диареи. Больной обратился в нашу клинику. Был заподозрен рецидив C.difficile-ассоциированного колита, что было подтверждено обнаружением токсинов C.difficile в кале. Назначена терапия ванкомицином в начальной дозе 500 мг 2 раза в сутки с последующим постепенным снижением дозы в комбинации с пробиотическим препаратом Флорасан А по 1 капсуле 3 раза в день на 14 дней. Состояние больного быстро улучшилось, в течение 1 года наблюдения рецидивов диареи не отмечалось.
Пробиотические препараты (Флорасан А) оказывают отчетливый эффект в лечении антибиотикоассоциированного колита, что делает актуальным включение пробиотиков в схемы лечения. Важными элементами профилактики антибиотикоассоциированных поражений кишечника служат дифференцированное назначение антибиотиков под строгим и обязательным контролем врача, а также обязательное назначение пробиотиков одновременно с началом антибактериальной терапии.
Источник
Заболевания желудка и кишечника у детей раннего возраста являются одними из наиболее тяжелых разделов отечественной педиатрии. Существуют два больших раздела заболеваний органов пищеварения у детей: органические и функциональные. Органические заболевания связаны со структурными изменениями органов, то есть имеется поражение органов и тканей. Функциональные заболевания характеризуются отсутствием поражения органов и тканей, но имеются нарушения в регуляции работы данных органов. Стоит отметить, что изменение регуляции работы внутренних органов характеризуется появлением симптомов, которые очень схожи с симптомами при органических патологиях. Это и составляет трудность в постановке диагноза и лечении детей.
В 2016 году была разработана усовершенствованная классификация и новые критерии диагностики функциональных расстройств пищеварительного тракта у детей раннего возраста – Римские критерии диагностики IV. К данной группе относятся младенческие колики. Далее рассмотрим более подробно данную патологию, разобрав основные проявления и способы лечения данного недуга у ребенка.
Что такое кишечные колики
Кишечные колики – это резкое, внезапное (без видимых причин) беспокойство, длительный плач или крик у малыша обычно первых четырех месяцев жизни. Младенческие колики начинаются приблизительно через две-три недели после рождения, достигают своего пика к шестой неделе. После восьмой недели их интенсивность и частота постепенно уменьшается. Чаще всего они наблюдаются с рождения и до трех-четырех месяцев. Иногда до пяти-шести месяцев. Стоит отметить, что 60-70 % детей имеют тяжелое течение колик, что негативно сказывается на психологическом состоянии родителей.

Родителям нужно быть готовыми к непростому периоду, ведь 60-70 % детей имеют тяжелое течение колик.
Причины кишечных колик у детей
К основным причинам, приводящим к развитию колик у детей, относятся:
- Несформированная нервная регуляция работы кишечника малыша.
- Усиление газообразования из-за недостатка ферментов в желудочно-кишечном тракте.
- Кишечный дисбиоз, то есть нарушение микробиоты кишечника. Если выражаться более доступным языком, это означает нарушение равновесия между микроорганизмами, которые населяют наш кишечник.
- Неправильное питание кормящих мам.
- Нарушение функции желчного пузыря.
- Одной из наиболее изучаемых причин развития кишечных колик в настоящее время является непереносимость белков коровьего молока.
Как указывалось ранее, основной причиной функциональных заболеваний является нарушение нервной или гуморальной регуляции работы внутренних органов. В данном случае, имеет место нарушение регуляции деятельности кишечника у новорожденного и грудничка.
Симптомы кишечных колик у ребенка
Родители часто задают вопрос: «Как понять, что у новорожденного колики?». Согласно разработанным Римским критериям диагностики функциональных заболеваний у детей раннего возраста, кишечные колики начинаются и прекращаются у детей в возрасте до пяти месяцев. К основным симптомам и признакам колик у новорожденного относятся:
- Регулярные и продолжительные приступы плача, беспокойства и раздражительности малыша, которые появляются без видимой причины. Как правило, длительность таких эпизодов составляет три и более часа в день и они появляются не менее трех дней в неделю в течение хотя бы одной недели. Для удобства это можно назвать «правилом трех».
- Отсутствие признаков, свидетельствующих о нарушении развития малыша. Также у таких детей не должно быть повышения температуры и признаков других болезней.
Родителям нужно внимательно следить за поведением малыша и не пропустить тревожные знаки.
Стоит подчеркнуть, что существуют так называемые «симптомы тревоги», которые позволяют подтвердить или исключить органическую патологию у малыша.
К «симптомам тревоги» относятся:
- Рвота с кровью.
- Аспирация. Аспирацией называют попадание в дыхательные пути жидкости, пищи. Чаще всего отмечается при органической патологии.
- Апноэ или, иными словами, остановка дыхания.
- Трудности при проглатывании пищи и вскармливании.
- Необычные позы во время кормления.
Указанные симптомы исключают наличие функциональной патологии. В таких случаях рекомендуется углубленное обследование для правильной постановки диагноза.
Лечение кишечных колик у детей
Более чем в 95 % случаев лечение заключается не в «лечении колик», а в помощи родителям в прохождении сложного периода в развитии ребенка. Ведь данное состояние неизбежно развивается у детей первого полугодия жизни.
В лечении младенческих колик можно выделить три этапа:
- Диета. Чаще всего колики у новорожденного при грудном вскармливании развиваются на фоне погрешности в диете мамы. Если ребенок находится на естественном вскармливании (грудное молоко), то маме рекомендуется придерживаться гипоаллергенной диеты. Данная диета подразумевает под собой полное исключение таких пищевых продуктов, как: орехи, морепродукты и рыбные продукты (консервы, икра, рыбные бульоны, свежая и соленая рыба), цитрусовые, шоколадные продукты, копчености, яйца, молоко, ягоды и фрукты красного и оранжевого цвета, кофе, мясо птиц (исключение составляют белое мясо индейки и курицы), мед и продукты на его основе, все виды кондитерских изделий. Важно обратить внимание родителей на исключение из рациона мамы коровьего молока. Если малыш находится на искусственном вскармливании, то возможно применение смесей на основе полного гидролизата молочного белка, казеина. Они являются смесью от колик у новорожденного. Применяются также и при ряде других заболеваний. К смесям данной группы относятся: «Алфаре», «Нутрилон пепти аллергия», «Фрисопеп АС». Данная группа смесей дорогостоящая. Еще одним минусом являются и вкусовые качества, поэтому многие дети отказываются от нее. В данном случае уклон идет на ее положительный эффект, который превышает все ее недостатки.

Важно обратить внимание родителей на исключение из рациона мамы коровьего молока.
Необходимо отметить важность изменения режима кормления. Мама должна сократить интервалы между кормлениями, а также уменьшить объем разового кормления.
- Постуральная терапия (терапия положением). Заключается в том, что ребенка после кормления необходимо подержать в наклоненном положении. Угол наклона должен составлять примерно 45 градусов, животом вниз. Удерживать ребенка в таком положении необходимо около десяти-пятнадцати минут. Данное положение позволяет способствовать отхождению воздуха, проглоченного во время кормления.
Также рекомендуется между кормлениями и во время приступа колик ребенка выкладывать на живот. Это будет способствовать уменьшению проявления симптомов у малыша. Именно так родители могут помочь малышу при коликах, применяя довольно легкие в исполнении движения. - Медикаментозное лечение. Что давать от колик новорожденному? Какое средство лучше от колик для новорожденного? Такие вопросы мучают многих родителей. Далее рассмотрим рейтинг лучших средств от колик для новорожденного. Основной группой препаратов, использующихся во время кишечных колик, являются препараты на основе симетикона: инфакол, коликид, эспумизан. Являются лучшим средством от колики у новорожденных. Выпускаются в виде суспензии. Дозировка зависит от возраста ребенка. При искусственном вскармливании препарат добавляют в бутылку с детским питанием при каждом кормлении. При грудном вскармливании с помощью ложечки дают до или после кормления грудью. Обладают выраженным ветрогонным действием, то есть уменьшают количество газов в просвете кишечника. Как известно, повышенное содержание газа оказывает давление на стенки кишечника, что сопровождается болями в животе. Из-за этого у ребенка появляется плачь. Данные препараты способствуют разрушение пузырьков газа, тем самым устраняя плач у ребенка.
Стоит отметить, что существуют также растительные (фитопрепараты) с ветрогонным действием. Сюда можно отнести препараты на основе укропа, фенхеля: «Хэппи-бэби», детский чай с фенхелем «Nestle». Данные препараты разработаны на основе народных средств от колик у новорожденного.
Второй группой препаратов, применяющихся при кишечных коликах, являются пробиотики. Пробиотики – это препараты, нормализующие микрофлору кишечника. В своем составе содержат полезные бактерии. Для человека важны две большие группы живых микроорганизмов кишечника: лактобактерии и бифидобактерии. Предпочтение отдается Према Kids, БиоГая, Бак-Сет Бэби. Используются при развитии кишечных колик на фоне дисбиотических нарушений микрофлоры кишечника.
Третьей группой препаратов при лечении кишечных колик являются ферменты – лактаза. К препаратам данной группы относятся: Лактаза Бэби, Мамалак. Обычно содержимое капсулы добавляют в первую порцию предварительно сцеженного молока или молочного питания. Кормление начинают через несколько минут.
При отсутствии положительного эффекта от терапии возможно использование прокинетиков и спазмолитиков. Прокинетики – это препараты, которые нормализуют моторику (т.е. работу мышц желудочно-кишечного тракта). К ним относится домперидон. Спазмолитики – это препараты, которые расслабляют мышцы желудочно-кишечного тракта. У детей раннего возраста хорошо зарекомендовал себя риабал. Риабал является эффективным средством от колик у новорожденного, так как в кратчайшие сроки снимает спазм мускулатуры кишечника.
В условиях стационара таким пациентам возможно применение газоотводной трубки или клизмы. Данная процедура должна выполняться исключительно медицинским работником.
Младенческие колики являются актуальной проблемой педиатрии. Многие родители пытаются справиться с данным недугом самостоятельно, не прибегая к помощи докторов. В этом и заключается их ошибка. Лечащий врач поможет подобрать необходимую диету, а также способы медикаментозного лечения ребенка. Ведь развитие колики напрямую влияет на психологическое состояние родителей. Длительный плач ребенка нередко заставляет их впадать в отчаяние. Задачей педиатра является объяснение сущности данной проблемы, а также способов лечения данной патологии. Стоит отметить, что во время лечения предпочтение отдается немедикаментозным способам лечения. Так, согласно рекомендациям ESPGHAN, предпочтение отдается организации рационального питания малыша и созданию благоприятного микроклимата. Не поддавайтесь панике. При появлении первых признаков заболевания проконсультируйтесь с врачом.
Источник
Под синдромом раздраженного кишечника (СРК, спастическая толстая кишка) понимают тип расстройства работы желудочно-кишечного тракта, проявления и признаки которого включают: боль в животе, учащение позывов к дефекации, увеличение газообразования, вздутие живота, спазмы, пищевую непереносимость.
Что подразумевают под синдромом раздраженного кишечника?
Синдром РК представляет собой функциональное расстройство ЖКТ, характеризующееся изменениями в функционировании группы органов, приводящими к набору симптомов, называемых СРК. Это означает, что это проблема с подвижностью кишечника, а не какое-либо повреждение тканей пищеварительной системы. Патология может возникать как у взрослых, так и у детей.
В прошлом этот синдром также называли: спастической кишкой, функциональным заболеванием кишечника, колитом, нервной кишкой.
СРК относится к группе наиболее распространенных заболеваний, которыми страдают не менее 20% населения всего мира. Патология диагностируется преимущественно у женщин 30-40 лет.
![]() Синдром РК
Синдром РК
Причины развития синдрома раздраженного кишечника
Точная причина развития синдрома раздраженного кишечника неизвестна. Считается, что это заболевание связано с рядом факторов, в том числе:
- с изменением моторики желудочно-кишечного тракта;
- аномальными сигналами нервной системы;
- повышенной чувствительностью к боли;
- пищевой непереносимостью.
Ниже перечислены факторы риска, которые, как считается, вызывают СРК:
- Аномальные движения толстой кишки и тонкой кишки (слишком быстрые или медленные или слишком активные).
- Повышенная чувствительность к боли, вызванной полным кишечником или накопившимися газами.
- Чувствительность к пище, возможно, вызванная плохой абсорбцией сахара или кислот в пище.
- Гастроэнтерит (желудочный грипп) – вирусная или бактериальная инфекция желудка или кишечника.
- Психологические нарушения, к которым относятся тревога или депрессия, наблюдаются у многих с СРК, хотя доказательств, что эти состояния служат прямой причиной синдрома не обнаружено.
Дисбаланс репродуктивных гормонов или нейротрансмиттеров.
Генетика считается возможной причиной СРК, но до сих пор эта наследственная связь не доказана.
Симптомы синдрома раздраженного кишечника
Существуют разные формы этого функционального нарушения. СРК, протекающий с диареей характеризуется хронической или рецидивирующей диареей. Другая форма – СРК с запорами, характеризуется связанными с запором болями и дискомфортом в животе. У некоторых пациентов эти симптомы (диарея и запор) чередуются.
Синдром РК в основном характеризуется болями и спазмами. Другие симптомы:
- Диарея: синдром РК с диареей часто сопровождается внезапными побуждениями к испражнениям и жидким стулом.
- Запор: синдром РК, характеризующийся запором, может сопровождаться постоянным напряжением во время дефекации и редким стулом.
- Увеличение газообразования. Вздутие.
- Боль или дискомфорт перед дефекацией. Спастическая боль после употребления определенных продуктов.
- Тошнота.
- Слизистый (или пенистый) стул.
- Необъяснимое снижение веса и потеря аппетита.
- У женщин возможно более тяжелое течение менструации.
Вздутие
Потеря аппетита
Почти 70% людей с этим синдромом также испытывают расстройство желудка, хотя это не считается симптомом. Признаки заболевания часто облегчаются с опорожнением кишечника
Диагноз СРК основан на продолжительности не менее шести месяцев и частоте признаков и симптомов – не менее трех раз в месяц.
Синдром раздраженного кишечника с диареей и с запором
К наиболее распространенным проявлениям синдрома РК с диареей относятся:
- частый стул;
- ощущение невозможности опорожнения кишечника во время дефекации;
- тошнота.
Дополнительные признаки и симптомы:
- газообразование;
- боль/дискомфорт в животе;
- внезапные позывы к испражнениям;
- жидкий стул.
К наиболее распространенным проявлениям синдрома РК с запором относятся:
- редкий стул;
- напряжение во время дефекации;
- ощущение неполного опорожнения кишечника во время дефекации;
- ощущение невозможности испражнения;
- боль;
- чрезмерное газообразование.
![]() Синдром раздраженного кишечника с запором
Синдром раздраженного кишечника с запором
В чем отличие между синдромом раздраженного кишечника и воспалением кишечника
Несмотря на то что синдром РК и ВЗК – воспалительные заболевания кишечника, и они могут иметь сходные проявления: боли в животе, срочные испражнения, диарею, однако это разные патологии.
Воспаление кишечника (ВЗК) – это группа отдельных заболеваний, которая включает такие патологии, как язвенный колит и болезнь Крона, являющиеся более тяжелым состоянием.
Синдром РК считается функциональным расстройством ЖКТ, поскольку присутствует нарушение функции кишечника. Это группа симптомов, а не болезнь сама по себе, поэтому она называется «синдромом» и считается менее серьезной, чем ВЗК.
Синдром раздраженной кишки не вызывает сильного воспаления (в отличие от ВЗК), и не приводит к необратимому повреждению кишечника, кишечному кровотечению, ректальному кровотечению, язве или другим серьезным осложнениям, которые часто наблюдаются при ВЗК.
В чем отличие между СРК и синдромом избыточного роста бактерий в тонкой кишке
Избыточный рост бактерий (SIBO) в тонкой кишке считается одним из факторов, который может вызвать симптомы синдрома РК. Следует отметить, что медицинские данные исследований SIBO противоречивы.
Некоторые исследования показывают увеличение производства газа кишечными бактериями как причину боли и вздутия живота при СРК. Тем не менее другие исследования, проведенные для определения того, является ли SIBO причиной СРК и помогает ли SIBO антибиотикотерапия в снижении или устранении симптомов СРК, не являются окончательными.
Диагностика синдрома раздраженного кишечника
Синдром РК диагностируется путем исключения других нарушений ЖКТ, при наличии которых развиваются сходные симптомы. Для этого требуется консультация квалифицированного гастроэнтеролога или проктолога. Врач собирает полный подробный анамнез и проводит физическое обследование, чтобы определить продолжительность и частоту появления симптомов.
Чтобы поставить диагноз СРК, продолжительность симптомов должна длиться минимум шесть месяцев и должна происходить по крайней мере три раза в месяц.
Дифференциальная диагностика СРК проводится в отношении:
- кишечных инфекций (амебиаза, бактериальных);
- реакций на пищевые продукты (молочные, спиртосодержащие, кофеинсодержащие, трансгенные жиры, фрукты, черный хлеб и др.);
- реакций на чрезмерный прием пищи, на изменение привычек питания;
- реакций на принимаемые лекарственные препараты (антибактериальные, слабительные средства, препараты, содержащие железо или желчные кислоты);
- ВЗК (язвенного колита, болезни Крона);
- наличия нейроэндокринных опухолей (карциноидного синдрома, опухоли, зависимой от вазоинтестинального пептида);
- наличия эндокринных заболеваний (например, гипертиреоза);
- синдрома мальабсорбции (постгастрэктомического, панкреатического, энтерального);
- наличия психопатологических состояний;
- проктоанальных заболеваний, например, диссинергии мышц тазового дна;
- некоторых гинекологических заболеваний, например, эндометриоза;
- женских функциональных состояний – ПМС, беременности, климактерического периода.
Специалист назначит необходимые исследования, которые включают анализы крови, анализ кала, КТ (рентген сейчас назначается редко). Лабораторная диагностика (анализ крови) помогает определить некоторые формы СРК.
- Исследование кала. Проводится на наличие паразитов, чтобы исключить инфекции, и скрытой крови, для исключения других патологий ЖКТ – НЯК, дивертикулез, эрозивные поражения, скрытые кровотечения.
- Биохимическое и клиническое (СОЭ, лейкоциты, гемоглобин, тромбоциты) исследование крови. Необходимо для оценки общего состояния организма и исключения воспалительного или злокачественного процесса.
- Сигмоскопия, колоноскопия. Большинству пациентов назначают сигмоскопию. Если симптомы появляются впервые в более старшем возрасте (около 50 лет), необходима колоноскопия или ирригоскопия, чтобы исключить опухоли кишечника.
- Биопсия. Как последующее или дополнительное исследование, поможет исключить не только онкологию, но и некоторые формы колитов (лимфоцитарного, эозинофильного, коллагенового), а также амилоидоз. Эти патологии встречаются при наличии диареи и нормальном состоянии слизистой оболочки кишечника.
Колоноскопия
Биопсия
Несмотря на то что при помощи этих исследований не получают конкретных данных, которые могли бы подтвердить диагноз СРК, они необходимы, чтобы исключить многие другие проблемы ЖКТ, таким образом, определить наличие синдрома.
Новые исследования крови, позволяющие диагностировать СРК
Для диагностики синдрома разработано два относительно новых анализа крови. Один тест предназначен для синдрома с диареей, другой – для синдрома как с диареей, так и с запором (смешанный СРК). Для диагностики только СРК с запором тестов пока нет.
Оба анализа крови предназначены для определения антител против CdtB и винкулина. Считается, что эти антитела развиваются у некоторых пациентов после острого приступа гастроэнтерита, вызванного несколькими различными, распространенными типами бактерий. Разрастание этих бактерий в кишечнике провоцирует иммунную атаку на собственные кишечные ткани пациентов (аутоиммунитет) с последующим воспалением и повреждением тканей, вызывающими симптомы СРК.
Если обнаружены антитела, с большой вероятностью присутствует СРК. Тем не менее тесты имеют слабую чувствительность, поэтому, если антитела не обнаружены, у пациента все равно может быть СРК. Оба анализа крови не подвергались строгому тестированию и еще не одобрены FDA.
Как проводится лечение СРК?
Этиологического лечения этого состояния не существует, но есть множество вариантов лечения, которые позволяют уменьшить или устранить симптомы. Лечение включает диетические изменения, изменения образа жизни и рецептурные лекарства.
Изменение режима и состава питания – это первые методы лечения, которые следует рекомендовать для лечения синдрома раздраженной кишки. В частности, существует несколько видов продуктов, которые часто вызывают характерные симптомы и признаки. Их следует избегать.
Диета при синдроме раздраженного кишечника
Специальной диеты для СРК не существует, так как пациенты реагируют на разные продукты индивидуально. На симптомы этого состояния очень влияет частота и качество питания. В целом считается полезным увеличить количество клетчатки, пить много воды, избегать газировки и есть меньше пищи. Диету должен подбирать врач.
Для профилактики обострений полезны:
- клетчатка и содержащие ее добавки к пище;
- чистая питьевая вода;
- нежирная пища;
- продукты питания с высоким содержанием углеводов – макароны из цельной пшеницы, коричневый рис и цельнозерновой хлеб;
- пробиотики, содержащие Lactobacillus acidophilus и Bifidobacterium, и пребиотики.
![]() Пробиотики и пребиотики
Пробиотики и пребиотики
Диета с повышенным содержанием клетчатки помогает снять запор при СРК, но также может ухудшить некоторые симптомы, например, усилить вздутие и газообразование. Рекомендуемое ежедневное потребление клетчатки составляет 20-35 г в день. Норму можно превышать, но постепенно увеличивая количество в рационе.
Продукты, которых следует избегать или ограничивать при СРК:
- Молочные продукты, включая молоко и сыр. Симптомы непереносимости лактозы могут быть аналогичны симптомам СРК;
- Некоторые овощи, которые усиливают газообразование, например, цветная капуста, брокколи, белокочанная капуста, брюссельская капуста и бобовые, например, бобы, фасоль;
- Жирная или жареная пища;
- Алкоголь, кофеин и сода;
- Продукты с высоким содержанием сахаров, подсластители, жевательная резинка;
- Орехи.
У многих пациентов позволяет уменьшить проявления синдрома РК режим питания с низким уровнем вызывающих брожение веществ (FODMAP). FODMAP относится к группе углеводов с короткой цепью (сбраживаемых олиго-, ди-, моносахаридов и полиолов), трудно всасывающихся в тонком кишечнике и быстро ферментирующихся бактериями. Эти бактерии производят газ, способствующий развитию симптомов при СРК.
Если диетические изменения и изменения образа жизни не позволяют устранить или уменьшить симптомы и признаки, врач подберет медикаментозную терапию.
Препараты для лечения синдрома РК с диареей
При диарее, сопровождающей синдром РК, врач может назначить антидиарейные препараты, например:
- Лоперамид (Имодиум) или диоктаэдрический смектит (Смекта).
- Элуксадолин Eluxadoline (торговое наименование Viberzi). Рецептурный препарат для терапии СРК с диареей. В России пока недоступен и не разрешен. Но за рубежом рекомендован во многих странах.
- Рифаксимин (Альфа нормикс). Антибиотик для лечения СРК с диареей и вздутием живота.
- Секвестранты желчных кислот, включая холестирамин (Prevalite – Превалит), Колестипол (Колестид) или Колесевелам (Велхол). Но они могут вызвать вздутие живота.
Препараты для лечения синдрома РК с запорами
Лекарственные средства для лечения СРК с запорами – это слабительные средства трех групп: осмотические, стимулирующие моторику, увеличивающие объем и размягчающие каловые массы.
- Осмотические средства. Из осмотических слабительных чаще всего назначается высокомолекулярный полиэтиленгликоль 4000 (макрогол, торговое наименование – Форлакс) и дисахарид лактулоза (Дюфалак, Нормазе). При их приеме замедляется всасывание воды и происходит увеличение объема содержимого кишечника с последующим раздражением рецепторов, что вызывает дефекацию. Привыкания не вызывают, не всасываются и не метаболизируются.
- Стимулирующие моторику средства. Бисакодил (Дульколакс) и пикосульфат натрия (Регулакс) относятся к эффективным средствам, стимулирующим моторику, но более 10 дней не применяются и назначаются, когда другие средства оказались неэффективными.
- Средства, изменяющие консистенцию кала. Семена псиллиума (Metamucil) и подорожника блошного со сливой (Фитомуцил) относятся к группе слабительных, увеличивающих объем кишечного содержимого. Могут помочь снять запор и поддерживать регулярные движения кишечника. Кроме того, они снижают уровень холестерина и нормализуют липидный состав крови, не раздражают кишечник, не вызывают привыкания.
Два лекарственных препарата, специально используемые для лечения СРК, – слабительные лубипростон (Amitiza) и линаклотид (Linzess) – в России недоступны.
Дополнительные препараты, используемые в комплексной терапии
- Трициклические антидепрессанты, нейролептики в низких дозах. Антидепрессанты СИОЗ – флуоксетин (Прозак), циталопрам, эсциталопрам (Ципралекс), сертралин (Золофт), пароксетин (Паксил). Эффективность этих препаратов для терапии синдрома подтверждена, дозировки и схемы приема разрабатываются индивидуально.
- Антибиотики могут использоваться при подозрении на избыточный бактериальный рост в тонком кишечнике (SIBO).
- Спазмолитики – дротаверин (Но-шпа), гиосцина бутилбромид (Бускопан). Уменьшают боли и спазмы.
- Противорвотные средства – метоклопрамид (Церукал) снимает тошноту.
Средства народной медицины и полезные советы
Помогут облегчить проявления СРК Некоторые изменения в образе жизни:
- ешьте меньше, но чаще;
- откажитесь от курения;
- де?