Бактериальный вагиноз кишечная палочка

Вагинальные бактериальные инфекции для женщины — это, прежде всего, неприятные выделения из влагалища. И только гинеколог знает, что на самом деле проблема и опасность этого состояния гораздо серьезнее, чем дискомфорт, связанный с симптомами. Проблема и в том, что эти довольно распространенные недуги часто возвращаются.
В этой статье вы узнаете о симптомах бактериальных инфекций женской половой сферы, почему рецидивируют бактериальные вагинальные инфекции и что можно сделать, чтобы избежать таких неприятностей.
Как проявляется бактериальный вагиноз. Можно ли не заметить бактериальную инфекцию?
Физиологические выделения из половых путей, которые увлажняют и поддерживают влагалище в чистоте, должны быть без запаха, прозрачными или белыми (в зависимости от фазы цикла), скользкими на ощупь и кремовыми после высыхания.
Бактериальный вагиноз — бактериальная вагинальная инфекция — в первую очередь проявляется изменением внешнего вида и запаха выделений из влагалища, поэтому не заметить симптомы нарушения невозможно.
 Запах выделений
Запах выделений
Бактериальные вагинальные инфекции: причина — дисбаланс
Влагалище — это место, где сосредоточено много бактерий, которые составляют его естественную флору. Лактобактерии выделяют в окружающую среду кислоту, которая защищает половые органы от проникновения патогенных бактерий (они погибают в кислой среде). Когда лактобацилл становится слишком мало или их совсем нет, эта система защиты перестает выполнять свою функцию.
Изначально в здоровом организме между различными типами бактерий существует естественный дисбаланс. Некоторые патогенные бактерии, находящиеся в минимуме, и поэтому безвредные на данный момент, вдруг, под воздействием разных причин, начинают активно размножаться, перетягивая баланс на свою сторону. Их выделения раздражают слизистую оболочку влагалища и вульвы, вызывая воспаление.
Чаще всего причиной бактериального вагиноза становятся: Gardnerella vaginalis (гарднерелла), анаэробные бактерии (не нуждающиеся в кислороде, например, гнилостные), кишечная палочка, стрептококки.
Хотя это может показаться парадоксальным, слишком частое и интенсивное мытье интимных мест тоже приводит к нарушениям флоры. Вода вымывает естественную бактериальную флору, а химические компоненты, содержащиеся в гелях и мыле, также могут изменять рН влагалища и раздражать деликатные слизистые оболочки.
Общие симптомы бактериального вагиноза
Когда выделения приобретают патологический цвет или запах, сразу же можно предположить, что развивается бактериальная инфекция.
Выделения при бактериальном вагинозе бывают белые, серые, желтые, водянистые и имеют рыбный запах. Если они имеет белый цвет и комковатую консистенцию, как творог, это значит, что во влагалище развивается кандидоз — грибковая инфекция (молочница).
Если инфекция затрагивает мочеиспускательный канал, выделения сопровождаются болью при мочеиспускании. Чаще возникают позывы в туалет. Также частые симптомы — боль в половых губах и ощущение сухости во влагалище. Дискомфорт обычно усиливается перед менструацией.
 Частое мочеиспускание
Частое мочеиспускание
В интернете можно встретить мнение, что вагиноз не нужно лечить. На самом деле — это инфекция, и она должна быть вылечена как можно скорее, чтобы не вызывать больших проблем. Хронический вагиноз обычно приводит к инфицированию канала шейки матки. Бактерии могут перемещаться и дальше — в эндометрий, фаллопиевы трубы и яичники.
Когда увеличивается риск развития вагинальной инфекции
Бактериальный вагиноз развивается и поддерживается при следующих условиях:
- прием антибиотиков;
- бактериальные инфекции других органов (не только мочевого пузыря, но также горла или уха);
- сухостью влагалища в результате гормональных нарушений или менопаузы (снижение уровня эстрогена может привести к атрофическим изменениям во влагалище и вульве).
- беременность из-за изменения гормонального фона.

Инфекция в ушах

Беременность
Женщины, имеющие половые контакты, болеют чаще. Также источник инфекции — бактерии, которые живут в анальной области. Пока они находятся в прямой кишке — совершенно безвредны, но попав во влагалище вызывают воспаление.
Инфекции могут быть вызваны недостатком гигиены, особенно во время менструации. Менструальная кровь нейтрализует кислую среду влагалища, ослабляя защитные возможности слизистых. Кроме того, скопившиеся во влагалище и промежности выделения — хорошая почва для размножения бактерий.
Вагиноз чаще встречается у женщин, испытывающих стресс, поскольку длительное психическое напряжение ослабляет иммунную систему.
Как лечить бактериальную вагинальную инфекцию
Вы не сможете справиться с патологическими бактериями без лечения. Даже если дискомфорт уменьшается или исчезает, через некоторое время он обязательно вернется. Поэтому, при симптомах вагиноза, нужно как можно скорее обратитесь к гинекологу.
Какие лекарства выпишет врач, зависит от тяжести симптомов и причины воспаления. Чтобы определить тип воспаления, гинеколог при обычном гинекологическом обследовании осмотрит половые органы и возьмет мазок на инфекции.
Также в лабораторном тесте оценивается наличие лактобацилл. Небольшое или нулевое количество свидетельствует о нарушении иммунитета. На основании результата гинеколог выберет лечение и дозу препаратов.
 Врач назначает медикаменты
Врач назначает медикаменты
Инфекционный вагинит обычно лечат антибиотиками (орально или вагинально) и противовоспалительными свечами. Партнер также должен смазывать головку полового члена и внутренней части крайней плоти, чтобы предотвратить размножение бактерий, которые находятся в уретре.
Терапия длится около 7 дней. Назначенное врачом лечение антибиотиками не может быть сокращено, даже если симптомы исчезнут быстрее. Через неделю после окончания лечения необходимо пройти контрольный осмотр и сдать анализы, чтобы убедиться, что все в порядке.
Как облегчить симптомы вагинальной инфекции
Заметив первые тревожные сигналы, до приема гинеколога примите срочные меры:
- Можно использовать, например, вагинальные препараты, которые восстанавливают нормальную бактериальную флору с помощью живых лактобацилл.
- Также можно обмывать половые органы слабым раствором перманганата калия или настоем ромашки.
 Отвар ромашки
Отвар ромашки
Профилактика бактериальных инфекций
- Прием душа дважды в день. Используйте бесцветное мыло без запаха (желательно серое или глицериновое).
- Всегда начинайте мытье спереди назад, чтобы избежать переноса бактерий из заднего прохода.
- Для сушки промежности используйте отдельное полотенце.
- Избегайте спринцевания влагалища без консультации с врачом.
- Часто меняйте гигиенические прокладки (при умеренном кровотечении не менее 4-5 раз в день).
- Если у вас есть склонность к развитию бактериального вагиноза, откажитесь от тампонов — они сушат и раздражают слизистую оболочку.
- Не переусердствуйте с ходьбой в брюках. Их ношение в течение нескольких часов вызывает потоотделение вокруг промежности, что способствует размножению бактерий.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Вагиноз – это состояние, при котором происходит нарушение микрофлоры влагалища. Средний возраст пациенток с вагинозом – 20-45 лет. Встречаемость заболевания в этой группе составляет 80%. Исходя из этих данных, можно сделать вывод, что вагинозом хотя бы раз в жизни страдает восемь женщин из десяти.
Болезнь не представляет опасности для жизни женщины, но может негативным образом отразиться на ее детородной функции. Часто даже после наступления беременности у пациенток с вагинозом случаются выкидыши. Если она донашивает ребенка, то заболевание грозит внутриутробным инфицированием плода, осложнениями после родоразрешения. Поэтому нужно знать основные причины и симптомы болезни, а также уметь с ней справляться.
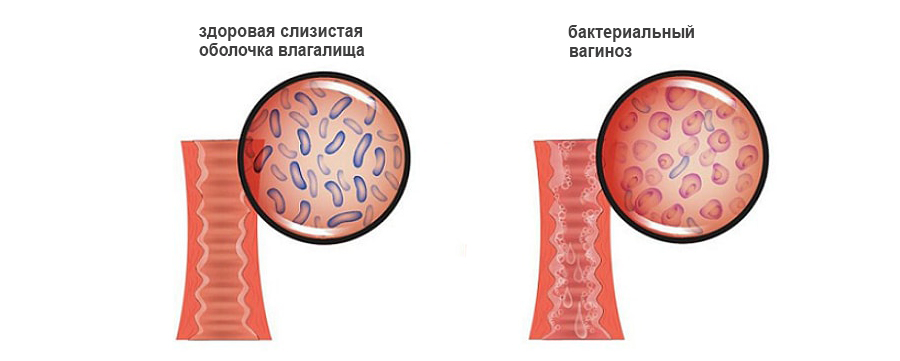
Содержание:
- Механизм развития вагиноза
- Причины вагиноза
- Симптомы вагиноза
- Диагностика вагиноза
- Влияние вагиноза на процесс зачатия и на беременность
- Профилактика вагиноза
Механизм развития вагиноза
Человек и микробная флора существуют в неделимом тандеме. Есть микробы, которые в процессе эволюции приспособились жить в организме человека и даже приносить ему пользу. Этот процесс носит название биоценоза. Такая флора представлена стабильным бактериальным составом. Некоторые бактерии заселяют исключительно дерму, другие проживают во рту, третьи – в желудочно-кишечном тракте. Такие бактерии приносят организму человека пользу, уничтожая вредоносную флору, вырабатывая витамины и стимулируя работу его иммунитета.
Во влагалище проживают лактобактерии. Они имеют вид небольших толстых палочек. Бактерии расщепляют гликоген, который находится в эпителии, выстилающем влагалище. В ходе этого процесса выделяется молочная кислота. За счет чего во влагалище поддерживается кислая среда. В ней гибнут патогенные микроорганизмы, что является нормой. В биоценозе влагалища на долю лактобактерий приходится 95-98% всей полезной микрофлоры.
Иногда случается так, что лактобактерии оказываются уничтожены. Тогда на их место приходят другие микробы. Кислая среда влагалища изменяется, что создает благоприятные условия для попадания в него патогенных микроорганизмов. Они могут передаваться половым путем, а могут размножаться сами по себе. В последнем случае говорят о неспецифическом вагинозе. На смену лактобактериям приходит флора, которая заселяет промежность, мочеиспускательный канал, перианальные складки. Микробы начинают быстро размножаться, но выполнять функции лактобактерий такая флора не в состоянии.
Если не произвести быстрое восстановление лактофлоры, возможна активация условно патогенной микрофлоры, которая приведет к обострению молочницы или бактериальных инфекций. По той же причине может быть недостаточно эффективной и противогрибковая терапия вагинального кандидоза.
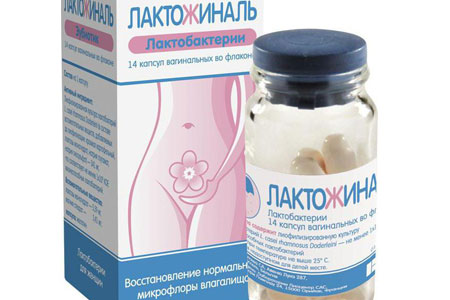
Поэтому важно после первого этапа лечения, направленного на уничтожение инфекции, провести второй этап — восстановить баланс полезной микрофлоры при помощи капсул Лактожиналь. Это единственный зарегистрированный на территории Российской федерации препарат-трибиотик. Лактожиналь быстро восстанавливает рH, микрофлору влагалища и надолго защищает от повторного обострения бактериального вагиноза и молочницы. Двухступенчатая терапия в последнее время стала золотым стандартом лечения состояний, сопровождающихся патологическими выделениями. Многие специалисты уверены, что только такой метод позволяет обеспечить выраженный и долговременный лечебный эффект, укрепить местный иммунитет что служит профилактикой последующих обострений.
Изменение биоценоза влагалища приводит к тому, что в нем происходит сбой не только метаболических, но и иммунных процессов. Уменьшается продукция иммуноглобулина А. Именно это вещество не дает патогенам крепиться и проникать вглубь эпителиальной стенки органа. Сам эпителий пытается справиться с бактериями, что приводит к избыточному слущиванию его частиц. Этим объясняется увеличение объема выделений из влагалища при вагинозе. На место лактобактерий приходят анаэробные бактерии. Так называются микроорганизмы, которые способны поддерживать свою жизнедеятельность в бескислородной среде. Некоторые из них продуцируют аминокислоты и летучие жирные кислоты. Они расщепляются во влагалище до летучих аминов. Эти амины имеют неприятный запах, который напоминает запах рыбы.
Влагалищная среда из кислой становится щелочной. Нарушается обмен жиров, белков, минералов и углеводов, эпителий вырабатывает большее количество слизи. Это является первым признаком развивающего вагиноза. При этом сами стенки влагалища не воспалены. Все изменения имеют исключительно физиологический характер.
Причины вагиноза
Бактериальный вагиноз нельзя назвать половой инфекцией, так как во влагалище нет инфекционных представителей флоры. Такое заболевание называют неспецифическим вагинозом. Основная причина его развития – это изменение влагалищной среды, которое в дальнейшем приводит к дисбалансу микрофлоры.
Заместить лактобактерии способны самые разнообразные микробы.
В мазке могут быть обнаружены такие микроорганизмы, как:
Пептококки.
Бактероиды.
Мегасферы.
Пептострептококки.
Аптопобиум.
Лептотрихи.
Микоплазмы.
Гарднереллы.
Бактерии при нарушенном микробиоценозе влагалища начинают быстро размножаться, в 1 мл секрета их количество может достигать 1010. При этом для развития бактериального вагиноза должны иметься соответствующие условия. Поэтому выделяют 2 группы причин, которые могут стать толчком для развития заболевания. Они делятся на внутренние и внешние.
К внутренним факторам относят:
Гормональный дисбаланс в организме женщины с избыточной выработкой прогестерона.
Атрофия слизистой оболочки влагалища.
Дисбактериоз кишечника.
Ухудшение иммунитета.
Внешние факторы, которые сказываются на развитии заболевания:
Длительный прием антибиотиков.
Лечение препаратами, которые отрицательным образом сказываются на иммунитете. В первую очередь это касается цитостатиков и иммуносупрессоров.
Прохождение лучевой терапии при раковых заболеваниях.
Наличие постороннего предмета во влагалище, например, тампона, пессария, диафрагмы для предотвращения нежелательной беременности.
Применение средств со спермицидами.
Спринцевание, которое проводится слишком часто.
Погрешности в интимной гигиене.
Любая из перечисленных причин приводит к тому, что микробиоценоз влагалища нарушается. В дальнейшем это может спровоцировать вагиноз.
Во время беременности вагиноз развивается преимущественно из-за гормонального дисбаланса. Чтобы женщина имела возможность выносить ребенка, в ее организме повышается уровень прогестерона. Этот гормон способствует снижению уровня гликогена в клетках эпителия. Лактобактериям будет нечем питаться, они начинают погибать, что провоцирует изменение кислой среды влагалища на щелочную. Еще один эффект прогестерона – это снижение иммунитета, что создает благоприятную среду для размножения патогенной микрофлоры.
Симптомы вагиноза

Вагиноз не является половой инфекцией, но его симптомы часто напоминают именно ЗППП. Кроме того, вагиноз нередко возникает после смены полового партнера. Примерно через день после интимной близости у женщины появляются первые признаки дискомфорта. Случается это при условии, что интимная близость происходила без использования презерватива.
Когда причиной вагиноза становится прием антибактериальных препаратов, климакс или другой фактор, то половая жизнь не оказывает на его развитие какого-либо влияния.
Симптомы острого вагиноза можно выделить следующие:
Увеличение объема выделений из половых путей. Они становятся сероватого цвета, имеют однородную консистенцию. От них начинает исходить неприятный запах. Выделений становится больше после интимной близости, после менструации, после использования раздражающих средств для интимной гигиены.
Боль, которая возникает во время интимной близости.
Зуд и жжение в области наружных половых органов. Иногда этот симптом отсутствует вовсе.
Некоторые пациентки жалуются боль во время опорожнения мочевого пузыря.
Также боли могут возникать в области лобка.
Если вагиноз преследует женщин на протяжении 60 дней и более, а лечение не приносит желаемого облегчения, то говорят о хронической форме болезни. При этом у женщины чаще всего диагностируется гормональный дисбаланс. Осложнением вялотекущего вагиноза является атрофия слизистых оболочек влагалища.
Диагностика вагиноза
Чтобы подтвердить диагноз, нужно посетить гинеколога. Врач выполнит сбор анамнеза, выяснить основные жалобы женщины. Следующим этапом диагностики является осмотр на гинекологическом кресле. В ходе его проведения врач осуществляет забор слизи.
Факты, которые позволяют выставить предварительный диагноз «вагиноз»:
Возраст пациентки. Вагиноз чаще всего развивается у женщин 20-45 лет.
Недавняя смена полового партнера, либо перенесенная операция.
Недавний прием антибиотиков.
Наличие симптомов, характерных для вагиноза.
Во время гинекологического осмотра доктор оценивает наружные и внутренние половые органы. Если заболевание развивается из-за размножения условно-патогенной флоры, то цвет влагалища не изменяется, его стенки остаются однородного тона, признаки воспаления отсутствуют.
Выделения распределены по внутренней стенке влагалища неравномерно. Если заболевание находится в острой фазе, то цвет выделений сероватый, от них исходит неприятный запах.
Хронический вагиноз характеризуется выделениями желтого или зеленого цвета. Они густые, тягучие могут формироваться в творожные комки или сгустки. Иногда выделения пенятся.
В ходе осмотра доктор оценивает кислотность влагалища. Делает он это с помощью индикаторной полоски. Если у женщины вагиноз, то показатель превышает отметку 6.
Для подтверждения диагноза врач выполняет экспресс-тест. Мазок из влагалища наносят на стекло и смешивают с едким калием концентрацией 10%. При этом от забранной слизи начинает исходить резкий рыбный запах. В этом случае тест считается положительным.
Еще один мазок из влагалища отправляют в лабораторию. В нем будут обнаружены эпителиоциты. Это клетки слизистой оболочки влагалища, которые содержат грамвариабельные микробы. Сами клетки не имеют четких очертаний, становятся зернистыми. Уровень лактобактерий в мазке существенно снижен. При этом в нем будут обнаружены стрептококки, палочки и другая патогенная флора в значительных количествах.
Бактериальный посев мазка при подозрении на вагиноз выполняют редко, лишь тогда, когда необходимо точно выяснить, какие именно представители патогенной флоры заселяют влагалище.
Если есть подозрение на половые инфекции, выполняют исследование методом ПЦР.
Дифференциальную диагностику вагиноза проводят с такими заболеваниями, как: трихомонадный кольпит, неспецифический кольпит, кандидоз, гонорея.
Влияние вагиноза на процесс зачатия и на беременность

При бактериальном вагинозе женщина может забеременеть, так как заболевание не вызывает каких-либо патологических изменений в половых путях. Мужская сперма сама по себе имеет щелочную среду. Попав во влагалище с вагинозом, со сперматозоидами ничего не происходит.
После беременности условно-патогенная микрофлора может попасть в полость матки и привести к инфицированию плода. При этом ребенок будет отставать в развитии, не наберет нужную массу тела.
Иногда вагиноз становится причиной выкидыша, раннего излития околоплодных вод, появления на свет недоношенного малыша.
Также возрастают риски заражения крови во время родов. Особенно высока опасность для тех женщин, которые перенесли кесарево сечение.
Лечение вагиноза

Лечением вагиноза занимается гинеколог. Однако если у женщины имеются заболевания других систем органов, то ее могут направить на консультацию к эндокринологу или гастроэнтерологу. Лечение проводят на дому, в больницу пациентку не помещают.
Терапия направлена на уничтожение патогенной флоры во влагалище и на восстановление в нем нормальной микрофлоры, то есть лактобактерий. Важно не просто устранить симптомы вагинита, но и избавиться от причины, которая спровоцировала его развитие. Как показывает практика, прохождение одноэтапного лечения приводит к тому, что в 35-50% случаев заболевание рецидивирует. Чтобы этого не случилось, нужно строго придерживаться сроков терапии, которая должна быть поэтапной.
Сначала пациентке назначают антибиотики. Они позволяют уничтожить патогенную флору, которая заселила влагалище. С этой целью могут быть использованы такие препараты, как: Метронидазол, Клиндамицин, Тинидазол. Все эти средства проявляют губительную активность в отношении анаэробов.
Врачи указывают, что при неосложненном течении болезни лучше отдавать предпочтение местной антибактериальной терапии. Это позволит избежать множества побочных эффектов, которые такие препараты оказывают на организм в целом.

Местная терапия подразумевает использование препаратов в виде вагинальных таблеток или капсул, как например препарат Макмирор комплекс® (вагинальные капсулы/крем) предназначен для системного лечения вульвовагинитов. Входящее в его состав активное вещество нифурател обладает противомикробной, противогрибковой и противопротозойной активностью. В клинических исследованиях Макмирор® доказал свою высокую эффективность в отношении грибов, бактерий, трихомонад и их ассоциаций с другими патогенными возбудителями. Макмирор® создаёт благоприятные условия для сохранения здорового биоценоза влагалища.
Терапия подбирается доктором в индивидуальном порядке:
Метронидазол. Препарат используют в форме геля концентрацией 0,75%. Его вводят во влагалище один раз в 24 часа. Курс лечения должен продолжаться не более 5 дней.
Клиндамицин гель с концентрацией основного действующего вещества 2%. Препарат вводят во влагалище 1 раз в 24 часа. Курс терапии составляет неделю.
Таблетки Тинидазол 2 г. Их принимают 1 раз в 24 часа. Курс лечения составляет 3 дня.
Клиндамицин в свечах 100 мг. Их вводят во влагалище 1 раз в 24 часа. Курс лечения должен продолжаться 3 дня.
Таблетки Метронидазол 2 г. Препарат принимают внутрь однократно.
Если вагиноз развивается у беременной женщины, то антибиотики ей назначают не ранее 2 триместра. Их используют в таблетированной форме. Лечение должно длиться 7 дней, но не дольше.
Во время прохождения терапии важно исключить любые спиртные напитки. Это касается даже незначительных доз алкоголя. Препараты, которые используют для лечения вагиноза, вступают в реакцию с этиловым спиртом и вызывают тяжелую интоксикацию организма. Ее симптомы схожи с признаками похмелья. У женщины усиливается слабость, наблюдается тремор рук и ног, повышается кровяное давление, возникают интенсивные головные боли. Пациентку тошнит и рвет.
В составе препарата Клиндамицин содержится жир, который способен повредить целостность презерватива. Вводить любые средства во влагалище нужно перед тем, как лечь спать. Это позволит препарату долгое время оставаться внутри организма женщины и не вытекать наружу.
Если у женщины имеется индивидуальная непереносимость антибактериальных средств, то для первоэтапной терапии ей назначают антисептики.
Это могут быть такие средства, как:
Гексикон. Необходимо будет вводить по 1 свече через каждые 12 часов. Курс лечения составляет 10 дней.
Мирамистин. Этим раствором орошают влагалище 1 раз в день. Курс лечения длится неделю.
Второй этап лечения вагиноза сводится к использованию препаратов, содержащих лактобактерии. Они позволяют привести в норму микрофлору влагалища. Их начинают использовать через 2-3 дня после завершения терапии антибиотиками.
С этой целью могут быть применены такие препараты, как:
Свечи Ацилакт. Их вставляют во влагалище по 1 штуке 2 раза в день. Курс терапии длится 5-10 дней.
Препарат Бифилиз. Его принимают внутрь по 5 доз 2 раза в день. Курс лечения длится 5-10 дней.
Свечи, содержащие противогрибковый компонент, женщинам не назначают. Их могут применять только в том случае, когда заболевание сопровождается патогенным ростом грибков рода Кандида. В этом случае используют препарат Клотримазол. Его вставляют во влагалище 1 раз в 24 часа. Лечение должно будет продолжаться 6 дней.
Специалисты настоятельно не рекомендуют заниматься самолечением. Если подобрать дозу неправильно, это может привести к резистентности патогенной микрофлоры. Справиться с таким заболеванием будет сложнее, также как и с хронической формой болезни. Поэтому при первых симптомах вагиноза нужно отправляться на прием к гинекологу.
Видео: врач-гинеколог Балацкая Юлия Фахрадинова о бактериальном вагинозе:
Профилактика вагиноза
Заболевание не передается половым путем, тем не менее, смена полового партнера может приводить к развитию вагиноза. Это же касается незащищенной интимной близости. Поэтому чтобы не допустить развития болезни, нужно пользоваться презервативами.
Если случилась незащищенный половой акт, то необходимо промыть влагалище с применением Мирамистина.
Важно своевременно лечить хронические болезни. Если требуется использование антибиотиков, то их принимают по схеме, указанной врачом.
Любые гормональные сдвиги нужно исправлять под контролем специалиста.
Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Образование:
Диплом «Акушерство и гинекология» получен в Российском государственном медицинском университете Федерального агентства по здравоохранению и социальному развитию (2010 г.). В 2013 г. окончена аспирантура в НИМУ им. Н. И. Пирогова.
Наши авторы
Источник