Чума относится к кишечным инфекциям
Чума – это высококонтагиозная бактериальная инфекция с множественными путями передачи и эпидемическим распространением, протекающая с лихорадочно-интоксикационным синдромом, поражением лимфоузлов, легких и кожи. Клиническому течению различных форм чумы свойственна высокая лихорадка, тяжелая интоксикация, возбуждение, мучительная жажда, рвота, регионарный лимфаденит, геморрагическая сыпь, ДВС-синдром, а также свои специфические симптомы (некротические язвы, чумные бубоны, ИТШ, кровохарканье). Диагностика чумы осуществляется лабораторными методами (бакпосев, ИФА, РНГА, ПЦР). Лечение проводится в условиях строгой изоляции: показаны тетрациклиновые антибиотики, дезинтоксикация, патогенетическая и симптоматическая терапия.
Общие сведения
Чума представляет собой острое инфекционное заболевание, передающееся преимущественно по трансмиссивному механизму, проявляющееся воспалением лимфоузлов, легких, других органов, имеющим серозно-геморрагический характер, либо протекающее в септической форме. Чума относится к группе особо опасных инфекций.
Чума относится к группе особо опасных инфекций. В прошлом пандемии «черной смерти», как называли чуму, уносили миллионы человеческих жизней. В истории описаны три глобальных вспышки чумы: в VI в. в Восточной Римской империи («юстинианова чума»); в XIV в. в Крыму, Средиземноморье и Западной Европе; в к. XIX в. в Гонконге. В настоящее время благодаря разработке эффективных противоэпидемических мероприятий и противочумной вакцины регистрируются лишь спорадические случаи инфекции в природных очагах. В России к эндемичным по чуме районам относятся Прикаспийская низменность, Ставрополье, Восточный Урал, Алтай и Забайкалье.

Чума
Причины чумы
Характеристика возбудителя
Yersinia pestis представляет собой неподвижную факультативно-анаэробную грамотрицательную палочковидную бактерию из рода энтеробактерий. Чумная палочка может длительно сохранять жизнеспособность в отделяемом больных людей, трупах (в бубонном гное иерсинии живут до 20-30 дней, в трупах людей и павших животных – до 60 дней), переносит замораживание. К факторам внешней среды (солнечные лучи, атмосферный кислород, нагревание, изменение кислотности среды, дезинфекция) эта бактерия довольно чувствительна.
Пути заражения
Резервуар и источник чумы – дикие грызуны (сурки, полевки, песчанки, пищухи). В различных природных очагах резервуаром могут служить разные виды грызунов, в городских условиях – преимущественно крысы. Резистентные к человеческой чуме собаки могут служить источником возбудителя для блох. В редких случаях (при легочной форме чумы, либо при непосредственном соприкосновении с бубонным гноем) источником инфекции может стать человек, блохи также могут получать возбудителя от больных септической формой чумы. Нередко заражение происходит непосредственно от чумных трупов.
Чума передается при помощи разнообразных механизмов, ведущее место среди которых занимает трансмиссивный. Переносчиками возбудителя чумы являются блохи и клещи некоторых видов. Блохи заражают животных, которые переносят возбудителя с миграцией, распространяя также блох. Люди заражаются при втирании в кожу при расчесах экскрементов блох. Насекомые сохраняют заразность около 7 недель (имеются данные о контагиозности блох на протяжении года).
Заражение чумой также может происходить контактным путем (через поврежденные кожные покровы при взаимодействии с мертвым животными, разделке туш, заготовке шкур и др.), алиментарно (при употреблении мяса больных животных в пищу).
Люди обладают абсолютной естественной восприимчивостью к инфекции, заболевание развивается при заражении любым путем и в любом возрасте. Постинфекционный иммунитет относительный, от повторного заражения не защищает, однако повторные случаи чумы обычно протекают в более легкой форме.
Классификация
Чума классифицируется по клиническим формам в зависимости от преимущественной симптоматики. Различают локальные, генерализованные и внешнедиссеминированные формы:
- Локальная чума подразделяется на кожную, бубонную и кожно-бубонную.
- Генерализованная чума бывает первично- и вторично-септической.
- Внешнедиссеминированная форма подразделяется на первично- и вторично- легочную, а также – кишечную.
Симптомы чумы
Инкубационный период чумы в среднем занимает около 3-6 суток (максимально до 9 дней). При массовых эпидемиях или в случае генерализованных форм инкубационный период может укорачиваться до одного – двух дней. Начало заболевания острое, характеризуется быстрым развитием лихорадки, сопровождающейся потрясающим ознобом, выраженным интоксикационным синдромом.
Больные могут жаловаться на боль в мышцах, суставах, крестцовой области. Появляется рвота (часто – с кровью), жажда (мучительная). С первых же часов больные пребывают в возбужденном состоянии, могут отмечаться расстройства восприятия (бред, галлюцинации). Нарушается координация, теряется внятность речи. Заметно реже возникают вялость и апатия, больные ослабевают вплоть до невозможности подняться с постели.
Лицо больных одутловато, гиперемировано, склеры инъецированы. При тяжелом течении отмечаются геморрагические высыпания. Характерным признаком чумы является «меловой язык» – сухой, утолщенный, густо покрытый ярким белым налетом. Физикальное обследование показывает выраженную тахикардию, прогрессирующую артериальную гипотензию, одышку и олигурию (вплоть до анурии). В начальный период чумы эта симптоматическая картина отмечается при всех клинических формах чумы.
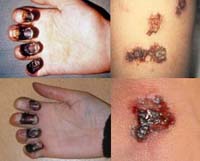
Кожная форма
Проявляется в виде карбункула в области внедрения возбудителя. Карбункул прогрессирует, проходя последовательно следующие стадии: сначала на гиперемированной, отечной коже образуется пустула (выражено болезненная, наполнена геморрагическим содержимым), которая после вскрытия оставляет язву с приподнятыми краями и желтоватым дном. Язва склонна увеличиваться. Вскоре в ее центра образуется некротический черный струп, быстро заполняющий все дно язвы. После отторжения струпа карбункул заживает, оставляя грубый рубец.
Бубонная форма
Является наиболее распространенной формой чумы. Бубонами называют специфически измененные лимфатические узлы. Таким образом, при этой форме инфекции преимущественным клиническим проявлением выступает регионарный в отношении области внедрения возбудителя гнойный лимфаденит. Бубоны, как правило, единичны, в некоторых случаях могут быть множественными. Первоначально в области лимфоузла отмечается болезненность, спустя 1-2 дня при пальпации обнаруживаются увеличенные болезненные лимфатические узлы, сначала плотные, при прогрессировании процесса размягчающиеся до тестообразной консистенции, сливаясь в единый спаянный с окружающими тканями конгломерат. Дальнейшее течение бубона может вести как к его самостоятельному рассасыванию, так и к формированию язвы, области склерозирования или некроза. Разгар заболевания продолжается с течение недели, затем наступает период реконвалесценции, и клиническая симптоматика постепенно стихает.
Кожно-бубонная форма
Характеризуется сочетанием кожных проявлений с лимфаденопатией. Локальные формы чумы могут прогрессировать во вторично-септическую и вторично-легочную форму. Клиническое течение этих форм не отличается от их первичных аналогов.
Первично-септическая форма
Развивается молниеносно, после укороченной инкубации (1-2 дня), характеризуется быстрым нарастанием тяжелой интоксикации, выраженным геморрагическим синдромом (многочисленными геморрагиями в кожных покровах, слизистых оболочках, конъюнктиве, кишечными и почечными кровотечениями), скорым развитием инфекционно-токсического шока. Септическая форма чумы без должной своевременной медицинской помощи заканчивается смертью.
Первично-лёгочная форма
Возникает в случае аэрогенного пути заражения, инкубационный период при этом также сокращается, может составлять несколько часов или продолжаться о двух дней. Начало острое, характерное для всех форм чумы – нарастающая интоксикация, лихорадка. Легочная симптоматика проявляется ко второму – третьему дню заболевания: отмечается сильный изнуряющий кашель, сначала с прозрачной стекловидной, позднее – с пенистой кровянистой мокротой, имеет место боль в груди, затруднение дыхания. Прогрессирующая интоксикация способствует развитию острой сердечно-сосудистой недостаточности. Исходом этого состояния может стать сопор и последующая кома.
Кишечная форма
Характеризуется интенсивными резкими болями в животе при тяжелой общей интоксикации и лихорадке, вскоре присоединяется частая рвота, диарея. Стул обильный, с примесями слизи и крови. Нередко – тенезмы (мучительные позывы к дефекации). Учитывая широкое распространение других кишечных инфекций, в настоящее время так и не решен вопрос: является ли кишечная чума самостоятельной формой заболевания, развившейся в результате попадания микроорганизмов в кишечник, или она связана с активизацией кишечной флоры.
Диагностика
Ввиду особой опасности инфекции и крайне высокой восприимчивости к микроорганизму, выделение возбудителя производится в условиях специально оборудованных лабораторий. Забор материала производят из бубонов, карбункулов, язв, мокроты и слизи из ротоглотки. Возможно выделение возбудителя из крови. Специфическую бактериологическую диагностику производят для подтверждения клинического диагноза, либо, при продолжительной интенсивной лихорадке у больных, в эпидемиологическом очаге.
Серологическая диагностика чумы может производиться с помощью РНГА, ИФА, РНАТ, РНАГ и РТПГА. Возможно выделение ДНК чумной палочки с помощью ПЦР. Неспецифические методы диагностики – анализ крови, мочи (отмечается картина острого бактериального поражения), при легочной форме – рентгенография легких (отмечаются признаки пневмонии).
Лечение чумы
Лечение производится в специализированных инфекционных отделениях стационара, в условиях строгой изоляции. Этиотропная терапия проводится антибактериальными средствами в соответствии с клинической формой заболевания. Продолжительность курса занимает 7-10 дней.
- Специфическая терапия. При кожной форме назначают ко-тримоксазол, при бубонной – внутривенно хлорамфеникол со стрептомицином. Можно также применять антибиотики тетрациклинового ряда. Тетрациклином или доксициклином дополняется комплекс хлорамфеникола со стрептомицином при чумной пневмонии и сепсисе.
- Неспецифическая терапия. Включает комплекс дезинтоксикационных мероприятий (внутривенная инфузия солевых р-ров, декстрана, альбумина, плазмы) в сочетании с форсированием диуреза, средства, способствующие улучшению микроциркуляции (пентоксифиллин). При необходимости назначаются сердечно-сосудистые, бронхолитические средства, жаропонижающие препараты.
Прогноз
В настоящее время в условиях современных стационаров при применении антибактериальных средств смертность от чумы довольно низка – не боле 5-10%. Ранняя медицинская помощь, предотвращение генерализации способствуют выздоровлению без выраженных последствий. В редких случаях развивается скоротечный чумной сепсис (молниеносная форма чумы), плохо поддающийся диагностированию и терапии, нередко заканчивающийся скорым летальным исходом.
Профилактика
В настоящее время в развитых странах инфекция практически отсутствует, поэтому основные профилактические мероприятия направлены на исключение завоза возбудителя из эпидемиологически опасных регионов и санацию природных очагов. Специфическая профилактика заключается в вакцинации живой чумной вакциной, производится населению в районах с неблагоприятной эпидемиологической обстановкой (распространенность чумы среди грызунов, случаи заражения домашних животных) и лицам, отправляющимся в регионы с повышенной опасностью заражения.
Выявления больного чумой является показанием к принятию срочных мер по его изолированию. При вынужденных контактах с больными используют средства индивидуальной профилактики – противочумные костюмы. Контактные лица наблюдаются в течение 6 дней, в случае контакта с больным легочной формой чумы производится профилактическая антибиотикотерапия. Выписка больных из стационара производится не ранее 4 недель после клинического выздоровления и отрицательных тестов на бактериовыделительство (при легочной форме – после 6 недель).
Источник
Чума́ – острое природно-очаговое инфекционное заболевание группы карантинных инфекций, протекающее с исключительно тяжёлым общим состоянием, лихорадкой, поражением лимфоузлов, лёгких и других внутренних органов, часто с развитием сепсиса. Заболевание характеризуется высокой летальностью и крайне высокой заразностью.
В ряде источников, болезнь называется бубонной чумой́, поскольку основным признаком чумы еще в средние века стал бубон.
Возбудителем является чумная палочка ( иерсиния), открытая в июне 1894 года французом Александром Йерсеном и японцем Китасато Сибасабуро.
Источник чумы.
В природных очагах источниками и резервуарами возбудителя инфекции являются грызуны – сурки, суслики и песчанки, мышевидные грызуны, крысы (серая и чёрная), реже домашние, а также зайцеобразные, кошки и верблюды. Переносчики возбудителя инфекции – блохи 55 различных видов.
Переносчик
Переносчиком возбудителей чумы являются блохи, паразитирующие на грызунах. Блоха, наглотавшаяся инфицированной крови больного грызуна, становится «фабрикой» по производству микробов. Иерсинии размножаются настолько быстро, что образуют пробку («чумной блок»), закупоривающую пищевод блохи и затрудняющую ее питание, блоха отрыгивает пробку, кишащую возбудителями чумы в ранку, образующуюся при укусе.
Человек заражается не только в результате укуса блохи, но и при контакте с зараженным грызуном, его слюной, испражнениями, шкуркой.
Распространение инфекции возможно от больного чумой к здоровому человеку. Особенно опасны больные легочной формой чумы, выделяющие возбудителей вместе с мокротой.
Как проявляется заболевание?
Инкубационный период чумы продолжается от нескольких часов до 9 суток.
Заболевание начинается остро и сопровождается сильнейшей интоксикацией. У больного чумой резко повышается температура тела, появляется головная и мышечная боль, нарастает беспокойство, появляется нетипичная для человека суетливость. Лицо становится красным, глаза «наливаются кровью», под ними появляются синяки, язык покрывается белым налетом и разбухает, из-за чего речь становится невнятной. В тяжелых случаях возникают галлюцинации, бред. Поведение больного чумой и его внешний вид отражает меткое словцо «чумной».
Кожная форма чумы
Попав в рану, возбудитель чумы вызывает местное воспаление. Вначале образуется пятно, затем пузырек. Центральная часть «чумного пузыря» наполнена черным содержимым, его окружает приподнятая зона красноты. При нагноении пузыри превращаются в незаживающие язвы. Кожная форма чумы встречается редко, обычно болезнь переходит в бубонную форму.
Бубонная чума
Возбудитель чумы путешествует по организму больного, попадая в регионарные лимфатические узлы. Лимфоидная ткань не в состоянии задержать инфекцию, узлы воспаляются, увеличиваются в размерах и становятся местом размножения иерсиний. На второй день заболевания из инфицированного лимфатического узла образуется бубон, в месте его появления возникает боль.
Чаще блохи кусают людей за ноги и поэтому бубоны появляются в паху, реже – в подмышечной области или на шее. Поскольку расстояние от подмышечной впадины и шеи до легких минимальное, инфекция попадает в легкие – развивается легочная форма чумы.
Как выглядит бубон? Вначале это просто увеличенный и уплотненный лимфатический узел. По мере развития воспаления, кожа натягивается, краснеет, лоснится, приобретает лиловый оттенок. В процесс вовлекаются другие лимфатические узлы и окружающие их ткани, формируется единый конгломерат, не имеющий четких контуров.
Легочная форма чумы
Заболевание характеризуется воспалением и распадом легочной ткани, быстрым развитием дыхательной недостаточности и при отсутствии лечения, скорым летальным исходом.
Как уберечься от чумы?
Чума – заболевание, которое успешно лечится, иерсинии чувствительны к антибиотикам, сложности возникают при легочной форме заболевания и поздней диагностике. Лечение включает дезинтоксикационную и местную терапию.
История чумы научила людей защищаться. Борьба с инфекцией регламентируется международными правилами и положениями, противочумная служба России считается одной из самых совершенных в мире.
Все меры профилактики можно разделить на те, что проводятся в очагах инфекции и те, которых необходимо придерживаться при контакте с больным. Лечение больных чумой проводится в изоляции при соблюдении строгих правил, медики работают в противочумных костюмах.
Для активной профилактики создана живая противочумная вакцина. Продолжительность иммунитета 5 месяцев, затем необходима ревакцинация.
Вакцинации подлежат те, кто отправляется на работу в неблагополучный регион, введение вакцины показано охотникам, лесникам, контактирующим с дикими животными и проживающими в эндемичной зоне. Вакцина – лучший способ профилактики чумы.
Чума включена в группу особо опасных инфекций. Поэтому первостепенное значение имеют меры, предупреждающие ее распространение. В эндемичных районах необходимо проводить уничтожение крыс. О случаях, подозрительных в отношении чумы, нужно немедленно сообщать в местные органы здравоохранения. Больные легочной чумой должны быть сразу же изолированы от окружающих, так как эта форма инфекции наиболее заразна. Всех контактировавших с больным подвергнуть карантинному обследованию.
Источник
Чума – острая природно-очаговая трансмиссивная инфекция,
характеризующаяся тяжелой интоксикацией, высокой лихорадкой,
лимфаденитом бубонного типа, развитием в ряде случаев
серозно-геморрагического воспаления в легких и, при септическом течении,
в других органах. Относится к особо опасным карантинным
(конвенционным) инфекциям, на которую распространяются
«Международные медико-санитарные правила».
Этиология. Возбудитель (Yersinia pestis) – грам отрицательная палочка
овоидной формы, с более выраженной окраской по полюсам, хорошо
растущая на мясопептонном бульоне и агаре при температуре 28 “С.
Микроб высоко вирулентен и обладает рядом антигенных антифагоцитарных
факторов (F1-Ar, V/W(Vi)-Ar). Возбудитель сохраняется нескольких месяцев
в почве (звериные норы), устойчив к высушиванию.
Эпидемиология. Чума-природно-очаговое заболевание, причем в
каждом природном очаге существует свой основной носитель инфекции.
Носителями могут быть сурки, суслики, песчанки, полевки, крысы и др. В
природных очагах инфекция передается от грызуна к грызуну через блох.
Заражение человека происходит трансмиссивным путем при укусе блох. Во
время укуса инфицированная блоха «срыгивает» в ранку содержимое
преджелудка с находящимися в нем возбудителями чумы, которые
образуют в преджелудке студенистую массу – «чумной блок»,
препятствующую продвижению крови в желудок.
Инфицирование человека может произойти и при непосредственном
контакте с больными животными – промысловыми (суслики, тарбаганы и
др.). В антропоургических (синантропных) очагах заражение человека
может произойти от домашних животных и синантропных грызунов. Из них в
настоящее время основное эпидемиологическое значение имеют
верблюды. Разделка туши больного верблюда, утилизация мяса, как
правило, приводятк вспышкам чумы. В прошлом большие эпидемии чумы
были связаны с синантропными грызунами – серыми крысами.
Больной человек является источником инфекции для окружающих.
Заражение происходит контактным путем (через предметы обихода,
загрязненные мокротой, гноем больных) или аэрогенным, возникающим при
поражении легких.
В начале каждой эпидемии чумы наблюдается инфицирование
человека от животных, а основным механизмом заражения является
трансмиссивный, обусловливающий преобладание больных с бубонной
формой. При ее дальнейшем развитии и увеличении числа лиц с легочной
формой, основным становится аэрогенный механизм заражения, когда
заболевание передается от человека к человеку.
К природным очагам чумы, расположенным на территории России,
относятся: Центрально-Кавказский, Терско-Сунженский, Дагестанский
равнинно-предгорный и высокогорный, Прикаспийский северо-западный,
Волго-Уральский степной и песчаный, Тувинский, Забайкальский,
Горно-Алтайский.
Патогенез. Возбудитель чумы проникает в организм человека через
кожу, слизистые оболочки глаз, рта, дыхательных путей,
желудочно-кишечного тракта. При укусе блох на месте внедрения
возбудителя патологические изменения возникают редко. Лишь у некоторых
больных развиваются характерные для кожной формы чумы стадии
местных изменений: пятно, папула, везикула, пустула, на месте которой
возникает некроз. Независимо от места внедрения микробы с током лимфы
заносятся в регионарные лимфатические узлы, где интенсивно
размножаются. Лимфатические узлы увеличиваются в размерах, в них
развиваются серозно-геморрагическое воспаление, некроз лимфоидной
ткани. В процесс вовлекается окружающая клетчатка, образуется
первичный бубон.
В результате нарушения барьерной функции лимфоузла возбудитель
чумы проникает в кровь и заносится в различные органы и ткани, в том
числе и в лимфоузлы, удаленные от входных ворот инфекции, в которых
также развивается воспаление и образуются вторичные бубоны. Из
лимфатических узлов и лимфоидной ткани внутренних органов микроб
вновь поступает в кровь. По мере накопления возбудителей чумы в крови
процесс переходит в септицемию. При гематогенном заносе чумных
микробов в легочную ткань возникает вторичная легочная чума,
сопровождающаяся интенсивным выделением микробов с мокротой.
Значительно быстрее генерализация с развитием септицемии развивается
при первичной легочной чуме, возникающей при аэрогенном заражении,
когда микробы из пульмональных лимфатических узлов проникают в
кровоток.
Клиника. Инкубационный период – 3-6 дней (при первичной легочной
форме – до 1-2 дней). Заболевание начинается остро- в течение нескольких
часов, с ознобом, температура тела повышается до 39 – 40°С. Появляются
головная боль, головокружение, чувство жара, тошнота, рвота. Больные
нередко становятся возбужденными, у них отмечаются гиперемия лица и
конъюнктив, сухие цианотичные губы, густо обложенный белым налетом
(«натертые мелом»), дрожащий язык, шаткая походка, невнятная речь. По
внешнему виду они напоминают людей, находящихся в состоянии
алкогольной интоксикации. Развивается инфекционно-токсический шок –
нарастают одышка, тахикардия, падает АД. Смерть может наступить в
первые часы болезни при явлениях прогрессирующей сердечно-сосудистой
недостаточности. Помимо общих явлений, при чуме возникают локальные
поражения, что нашло отражение в клинической классификации этого
заболевания.
В соответствии с классификацией Г. П. Руднева (1970) различают
следующие клинические формы чумы.
А. Преимущественно локальные: кожная, бубонная, кожно-бубонная.
Б. Внутренне диссеминированные (генерализованные):
первично-септическая, вторично-септическая.
В. Внешнедиссеминированные: первично-легочная, вторично-легочная,
кишечная. Самостоятельность кишечной формы большинством авторов не
признается.
Кожная форма характеризуется наличием некроза в месте укуса блохи
и изолированно встречается редко. Наиболее часто регистрируются
бубонная и кожно-бубонная формы. Типичным клиническим проявлением
этих форм являются бубоны (чаще паховые или подмышечные), имеющие
диаметр от 3 до 10 см. Ранний признак бубона – резкая болезненность,
заставляющая больного принимать вынужденное положение. При развитии
бубона в воспалительный процесс вовлекаются не только лимфатические
узлы, но и окружающая их клетчатка, которые спаиваются в единый
конгломерат. Кожа над ним становится гладкой, блестящей, затем
приобретает темно-красный цвет. На 8-12-й день болезни в центре бубона
появляется флюктуация и может наступить вскрытие с выделением гноя
зеленовато-желтого цвета.
Первично-септическая форма чумы встречается редко, но протекает
чрезвычайно тяжело. При этой форме могут отсутствовать поражения кожи,
лимфоузлов, легких. В первые 3 дня болезни развивается
инфекционно-токсический шок, который является причиной смерти, иногда
уже в первые часы болезни.
Вторично-септическая форма чумы является осложнением других форм
инфекции. Характеризуется тяжелой интоксикацией, наличием вторичных
очагов инфекции во внутренних органах и выраженными проявлениями
геморрагического синдрома.
При первично-леаочной чуме на фоне нарастающей интоксикации и
лихорадки появляются режущие боли в области грудной клетки, сухой
болезненный кашель, который затем сменяется влажным с отделением
стекловидной вязкой и, наконец, пенистой, кровянистой мокроты. Нарастает
дыхательная недостаточность. Физикальные данные весьма скудны и не
соответствуют общему состоянию больных. Летальность при этой форме
близка к 100%. Причиной смерти являются инфекционно-токсический шок,
отек легких.
Вторично-леаочная форма чумы клинически сходна с первичной и
может возникнуть как осложнение любой формы болезни.
Диагностика. Клинический диагноз обязательно подтверждают
лабораторными исследованиями. Для бактериологического исследования
берут содержимое бубона, кровь, мокроту, кусочки органов трупа. При
транспортировке материала в лабораторию особо опасных инфекций посуду
с содержимым плотно закупоривают, обрабатывают снаружи
дезинфицирующим раствором, после чего каждую банку заворачивают в
марлю или вощеную бумагу и помещают в бикс, который опечатывают. Из
серологических и иммунохимических методов используют РНГА, реакцию
нейтрализации и ИФА.
Лечение. Препаратами выбора среди этиотропных средств являются
стрептомицин и тетрациклины. Дозы стрептомицина зависят от формы
болезни и колеблются от 3 до 5 г в сутки, тетрациклина до 6 г, доксициклина
до 0,3 г. Если возбудитель резистентен к этим антибиотикам, применяют
левомицетина сукцинат, ампициллин. Есть сведения об эффективности
цефалоспоринов II, III поколений. Обязательно назначение патогенетической
терапии (см. «Инфекционно-токсический шок»). Комплексное использование
антибактериальной и патогенетической терапии позволило существенно
снизить летальность при чуме.
Профилактика включает комплекс противоэпидемических и
профилактических мероприятий.
Первичные противоэпидемические мероприятия при обнаружении
бопьново чумой предписывают медицинскому работнику лечебного
учреждения при обнаружении больного или подозрительного на
заболевание чумой прекратить дальнейший прием больных и приостановить
вход и выход из лечебного учреждения.
Оставаясь в кабинете (или другом помещении), медицинский работник
должен сообщить доступным ему способом (по телефону, с нарочным)
главному врачу о выявлении больного чумой (подозрительного на
заболевание) и потребовать противочумные костюмы и дезинфекционные
средства (хлорная известь, хлорамин).
В случае приема больного с поражением легких перед надеванием
полного противочумного костюма медицинский работник обязан обработать
себе слизистые оболочки глаз, рта и носа раствором стрептомицина.
После принятия мер по разобщению заболевшего со здоровыми в
медицинском учреждении или на дому составляют список лиц, имевших
контакт с больным, с указанием фамилии, имени, отчества, возраста, места
работы, профессии, домашнего адреса. До приезда консультанта из
противочумного учреждения медработник остается в очаге. Вопрос о его
изоляции решается в каждом конкретном случае индивидуально.
При выявлении больного в поезде, самолете, на судне, в аэропорту, на
железнодорожном вокзале действия медицинских работников остаются
теми же.
Важно помнить, что разобщение больного с подозрением на чуму с
окружающими следует начинать сразу после его выявления.
В очаге чумы устанавливается карантин. Всех больных
госпитализируют в инфекционный стационар. Больных бубонной формой
помещают в палаты по несколько человек, легочной – в отдельные палаты
или боксы. Лиц, контактных с больным чумой, изолируют. Изоляции
подлежат лихорадящие больные и лица с подозрением на чуму.
Медицинский персонал, контактировавший с больным, остается для
дальнейшего оказания ему помощи. Персонал должен немедленно надеть
противочумный костюм, а при его отсутствии – халат, резиновые перчатки,
марлевые маски (или респираторы), бахилы, защитные очки, платок из 2
слоев марли. Экстренная химиопрофилактика проводится все дни
пребывания персонала в помещении для больных чумой -доксициклин 0,1 г
два раза в сутки или стрептомицин 0,5 г внутримышечно 2 раза в сутки.
Осуществляется также тщательное медицинское наблюдение с измерением
температуры тела 2 раза в сутки. Отсек отделения, где находится больной и
персонал, изолируется специальным постом. В помещениях проводится
текущая и заключительная дезинфекция.
Выписка реконвалесцентов производится после полного клинического
выздоровления и троекратного отрицательного результата
бактериологического обследования (пунктата бубона, мазков из зева,
мокроты), но не ранее 4 нед при бубонной форме и 6 нед. – при легочной
форме с момента выздоровления. Реконвалесценты подлежат
диспансерному наблюдению в кабинете инфекционных заболеваний в
течение 3 мес. Людей, находящихся в очаге чумы, вакцинируют живой
сухой вакциной. С целью профилактики чумы проводятся мероприятия,
направленные на предупреждение завоза инфекции на территорию страны.
Ведется слежение за эпизоотиями среди животных, дератизационные,
дезинсекционные работы и другие профилактические мероприятия, цель
которых-предупредить заболевания люд ей чумой
Источник