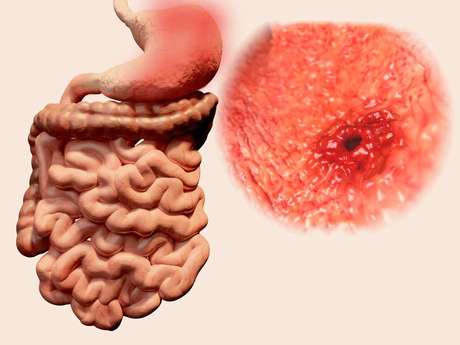
Диарея и язвы желудка и гастрита

Гастрит и язва желудка сегодня диагностируются, пожалуй, чаще других заболеваний желудочно-кишечного тракта. При этом заболевания очень похожи друг на друга, но язвенная болезнь протекает намного сложнее и тяжелее переносится пациентом. В осенне-весенний период заболевания имеют свойство обостряться. Вместе с тем вылечить и гастрит, и язву можно. Нужно лишь неукоснительно соблюдать рекомендации врача и режим питания.
Причины развития гастрита и язвы
Многие по незнанию часто путают эти два заболевания. Неверно определив заболевание при лечении можно получить обратный эффект. Именно поэтому при обнаружении первых признаков той или иной болезни обязательно нужно обратиться за консультацией к врачу.
Гастрит
Гастрит – заболевание, причиной которого зачастую является Helicobacter pylori – микроорганизм, проще говоря, бактерия. Вместе с тем причиной может стать и неправильный образ жизни – отсутствие режима, правильного питания, злоупотребление алкоголем и курением, а также постоянные стрессы. Неправильное питание – одна из главных причин возникновения гастрита. При этом в этот термин входит не только вредная пища. При недостаточно тщательном пережевывании и питании “в сухомятку”, а также употреблении слишком горячей или слишком холодной пищи также происходит изнашивание слизистой желудка.
Язва
Как и у гастрита, причиной возникновения язвенной болезни желудка может стать бактерия Helicobacter pylori, неправильный режим питания, злоупотребление алкоголем и курением, а также недостаток витаминов в организме и частые стрессы. Кроме этого причиной язвы могут стать лекарственные препараты, которые человек принимает на протяжении долгого времени. Особенно глюкокортикостероиды и нестероидные противовоспалительные лекарственные средства.
Симптомы гастрита и язвы
Со времен обнаружения такой болезни как гастрит проводилось множество исследований. Пожалуй, самое интересное в них это то, что главным симптомом гастрита можно считать статус человека. Жители мегаполисов подвержены гастриту больше других. Появляется дискомфорт, ощущение тяжести и сдавленности, болевые ощущения. При более серьезных проявлениях гастрита появляется отрыжка, изжога, тошнота и даже рвота, температура тела стабильно держится в районе 37 градусов. Если симптомы проявляются отдельно друг от друга, то они могут быть причиной другого заболевания желудочно-кишечного тракта. Однако если имеет место хотя бы два симптома одновременно – со стопроцентной уверенностью можно диагностировать гастрит.
Боль в области желудка – первый признак язвы. При этом в зависимости от степени поражения боль может проявиться как сразу после приема пищи, так и через пару часов. В момент болевого пика может открыться рвота, после которой наступает облегчение. Облегчить боль возможно снижающими кислотность препаратами. Они обволакивают стенки и снимают болевые спазмы при язве. Вместе с тем если принимать такие препараты бесконтрольно, можно только усугубить ситуацию. (тема симптомы: а информация по лечению…) Как показывает статистика, в последнее время симптомы могут проявляться несколько иначе. Например, при регулярном приеме нестероидных противовоспалительных препаратов язва может не проявляться обычным образом. Наблюдаются незначительные проблемы с пищеварением, а само заболевание обнаруживается уже на более поздних, опасных стадиях.
Как отличить язву от гастрита
Язва и гастрит очень похожи по симптомам. Гастрит относится к более легким заболеваниям нежели язва. При гастрите эпицентр болевых ощущений сосредоточен в районе эпигастрия, в то время как очаг боли при язве находится в районе двенадцатиперстной кишки. К тому же, болевые ощущения при язве могут резкими толчками отзываться в подвздошной и предкардиальной областях.
При гастрите болевые ощущения обычно проявляются после приема пищи примерно через 3-4 часа. При язве же болевые ощущения возникают сразу же или не позднее чем через час. При этом зачастую одними болями не ограничивается и появляется тошнота и даже рвота. В ночное время язвенные боли обостряются, при гастрите же ночных болей обычно не наблюдается. Осенью и весной язва обычно обостряется.
Лечение гастрита и язвы
Главное при лечении гастрита и язвы – не заниматься самолечением, а строго следовать предписанному лечению и методикам.
Принципы и схема лечения гастрита
Главный принцип лечения гастрита заключается в строгом соблюдении здорового образа жизни. Сюда входит правильное питание, контроль за массой тела, отказ от курения и алкоголя. Если же перечисленные способы уже не действуют, назначается медикаментозное лечение.
Лечение острого гастрита зависит от причины его возникновения, тяжести заболевания, выраженности клинических симптомов(флегмонозный, коррозивный, фибринозный гастриты лечатся только в стационаре.) Лечение катарального гастрита возможно амбулаторно.
- Промывание желудка с целью удаления из него токсических веществ. Нужно выпить 2-3 литра воды, а затем вызвать рвоту, раздражая корень языка.
- Диета ( в первый день болезни следует воздержаться от приема пищи, разрешено только теплое питье, затем рекомендуется щадящее питание). Диета при остром гастрите подразумевает следующее:
исключение продуктов, которые раздражают слизистую оболочку желудка (специи;горчица,перец ).
предпочтение отдаётся пище, приготовленной на пару, отварной,в протертом виде.
еда должна быть только тёплой.
исключение алкоголя и табака.
хорошо подходят нежирные сорта мяса и рыба, бульоны и вторые блюда из них.
3. Медикаментозная терапия
Ингибиторы протонной помпы – омепразол, лансопразол, пантопразол, омез и т.д.
Антацидные препараты (изжога) – маалокс, фосфалюгель, гастал и т.д.
Спазмолитики – но-шпа, папаверин, бускопан, дюспаталин, дицетел.
Прокинетики (при сильной тошноте и рвоте) – церукал,мотилиум.
Энтеросорбенты (при токсикоинфекции) – полисорб, полифепам, энтеросгель и т.д.
Антибиотики, если этиологией гастрита является отравление токсическими веществами
В состав медикаментов для лечения Хронического гастрита обязательно входят следующие препараты:
ингибиторы протонной помпы (Омез,Нольпаза,Нексиум и т.д.)
антацидные препараты (Маалокс,Альмагель,Фосфалюгель и т.д.)
гастропротекторы (Вентер,Де-нол,Новобисмол и т.д.)
прокинетики (Церукал,Моилиум,Гонатон и т.д.)
ферменты (Мезим,Фестал, Панзинорм,Креон,Пангрол и т.д.)
спазмолитики (Бускопан,Но-шпа,Дюспаталин и т.д.)
антибиотики при обнаружении Helicobacter pylori;
витамины (препараты железа, фолиевая кислота,никотиновая кислота, В12)
При гастритах, ассоциированных с Helicobacter pylori лекарственная терапия проводится следующим образом:
Первая линия терапии рассчитана на 7-14 дней и включает:
- ИПП (омепразол 20 мг, пантопразол 20 мг, эзомепразол 20 мг и т.д.) х 2раза в день;
- кларитромицин 500 мг (клацид, клабакт,фромилид) х 2 раза в день;
- амоксициллин 1000 мг (флемоксин солютаб) х2 раза в день.
Применение терапии второй линии рекомендуют в случае неэффективности препаратов первой линии (курс также 7-14 дней):
- ИПП (омепразол 20 мг, пантопразол 20 мг, эзомепразол 20 мг и т.д.) х 2раза в день
- метронидазол (трихопол,клион, флагил) 250 мг х4 раза в день
- тетрациклин 500 мг х 4 раза в день.
- висмута трикалия дицитрат (де-нол, новобисмол, улькавис, эскейп) 120 мг х 4 раза в день.
После успешного подавления деятельности Helicobacter pylori рекомендуется каждые полгода пропивать препарат – висмута трикалия дицитрат по 240мг дважды в сутки, курсом 1 месяц. Обязательное соблюдение диеты в первое время после терапии, в дальнейшем обязателен переход на иную систему питания, которая исключает продукты, увеличивающие риск развития заболеваний ЖКТ.
Приведенные схемы лечения носят ознакомительный характер и не являются руководством к действию! Назначение системной терапии производится только специалистом!
Принципы и схема лечения язвы желудка
Еще несколько лет назад лечение язвы не могло обойтись без хирургического вмешательства. Сегодня же существуют методы лечения язвы желудка без скальпеля. Если причиной возникновения язвы стала бактерия, то эффективность любого лечения будет равна нулю пока бактерия не будет устранена. Для борьбы с бактерией используются антибактериальные препараты.
Если причиной возникновения язвы стали другие факторы, не связанные с бактериальной природой (Helicobacter pylory), то к антибиотикам назначаются дополнительные препараты. С помощью антацидов (Маалокс,Альмагель,Фосфалюгель и т. д.) снижается уровень кислотности в желудке. Кроме этого удается купировать болевые приступы. Также важно, чтобы в комплексе лечения присутствовали блокаторы гистаминовых рецепторов и ингибиторы протонной помпы (Антисекреторные препараты). Они не дают желудку вырабатывать большое количество кислоты. (позволяют уменьшить выработку соляной кислоты, тем самым, ускоряя процесс заживления поврежденных оболочек желудка) это ингибиторы протонного насоса (Омез, Нольпаза, Нексиум и т.д.)
В комплексе применяется еще ряд других препаратов:
- обволакивающие препараты для защиты стенок желудка; гастропротекторы (Вентер,Де-нол,Новобисмол и т. д.)
- прокинетики, способствующие быстрому передвижению пищи в желудке и блокирующие рвотный рефлекс; прокинетики (Церукал,Моилиум,Гонатон и т. д.)
- седативные вещества для подавления стресса; Успокоительные препараты, которые имеют растительное происхождение, обладающие седативным действием, оказывая при этом успокаивающий эффект на нервную систему – Ново-пассит, Персен.
- витамины для восстановления. Используются поливитаминные комплексы, в которых обязательно должны содержаться: Витамин А, Витамин С, Витамин Е, Витамины группы В (В1, В2, В3, В6, В7, В9), микроэлементы: Цинк, Калий, Кальций, Магний. Подойдут Мульти-табс классик плюс, Витрум плюс, Компливит, Алфавит Класси.
- пробиотики для восстановления микрофлоры. Линекс, Максилак, Аципол, Бак-сет, Эвиталия, Биовестин, Бифиформ.
Возможно также применение препаратов для обезболивания. Однако применять их следует максимально осторожно, так как они могут спровоцировать внутреннее кровотечение: Спазмолитики: Но-шпа, Бускопал, Дюспаталин. Препараты Фитотерапии: Иберогаст, желудочный сбор, зверобой, мята, ромашка.
Кроме медикаментозного лечения врачом может быть назначены физиотерапия и лечебная физкультура. Вместе с тем самым важном этапом, влияющим на скорейшее выздоровление, является строгое соблюдение диеты.
Диета при гастрите и язве
Диета – обязательный компонент любой стадии лечения гастрита или язвы. Если гастрит находится в острой стадии, рекомендуется в первый день вообще отказаться от приема любой пищи. Можно только пить теплые жидкости – некрепкий сладкий чай, воду, шиповник. После того как желудку стало немного легче, можно начинать принимать щадящую пищу – отварные и протертые овощи, не тяжелое мясо, бульоны. Категорически запрещается употреблять соль и другие приправы.
Главное в диете – не навредить желудку еще больше и ускорить процесс выздоровления. Голодать в период болезни категорически запрещается. Голодание будет провоцировать более агрессивное поведение кислоты в желудке. Наоборот рекомендуется есть как можно чаще – до 8 приемов пищи. При этом важно следить не только за качеством еды, но и за ее температурой. Оптимальная температура – не выше 60 градусов.
Обычно пациент, проходящий лечение придерживается так называемого стола №1. Главный принцип которого – снижение нагрузки на желудок. В рацион входят блюда с пониженной калорийностью. Готовятся блюда на пару или отвариваются, а подаются только в виде каши.
При язвенной болезни рекомендуется по максимуму сохранить стандартный рацион исключив из него некоторые продукты. В основном это компоненты, которые раздражают слизистую желудка: грибы, жирные продукты, приправы и соусы, хлеб и выпечку из сдобного и слоеного теста, пшеничной и ржаной муки, газированные и алкогольные напитки, копченые, консервированные продукты, фастфуд.
Гастрит и язву намного проще не допустить, нежели лечить. Для этого необходимо просто более тщательно следить за своим образом жизни и питанием.
Источник
Согласно исследованиям, гастрит встречается у половины людей в мире, а риск развития заболевания увеличивается с возрастом. При этом симптомы гастрита похожи на признаки других болезней желудочно-кишечного тракта (ЖКТ): язву желудка и двенадцатиперстной кишки, гастродуоденит, панкреатит. Поставить точный диагноз может только гастроэнтеролог.
Что лечит гастроэнтеролог?
Гастроэнтеролог специализируется на диагностике и терапии заболеваний ЖКТ. Если возникли боли в животе, нерегулярный стул, частые запоры или диарея, отрыжка или регулярная изжога – необходимо обратиться к гастроэнтерологу, который лечит:
- колит;
- гастрит;
- дуоденит;
- Как лечить дисбактериоз кишечника? дисбактериоз;
- язвенную болезнь;
- панкреатит и другие заболевания ЖКТ.
На начальных стадиях многие расстройства пищеварения имеют сходную симптоматику. Для постановки точного диагноза назначаются обследования:
- УЗИ органов брюшной полости;
- эндоскопические исследования: гастроскопия, колоноскопия;
- рентгенографические методы обследования: например, ирригоскопия;
- анализы мочи, кала и крови.
Исследования показывают функциональное состояние ЖКТ, выявляют концентрацию пищеварительных ферментов, что позволяет гастроэнтерологу поставить диагноз и подобрать схему лечения.
Гастрит заразный или нет?
Воспаление слизистой оболочки желудка возникает по разным причинам. Например, к нему может привести неконтролируемый прием медикаментов, злоупотребление острой и копченой пищей, постоянные стрессы.
Также важным фактором в развитии гастрита ученые считают бактерию Хеликобактер Пилори. Микроорганизмы прикрепляются к стенкам желудка и вырабатывают вещества, которые снижают кислотность среды. В результате их жизнедеятельности слизистая оболочка постепенно разрушается, возникают изъязвления стенок и развивается гастрит.
Бактерией Хеликобактер можно заразиться через пищу, воду, поцелуи с носителем патогена. Но в 90% случаев наличие в желудке этого микроорганизма не приводит к развитию хронического гастрита. Для того, чтобы болезнь развилась, необходимы и другие факторы: например, сниженный иммунитет, систематическое неправильное питание. Поэтому гастрит не считают заразной болезнью.
Как узнать гастрит с повышенной или пониженной кислотностью?
Болезни желудка часто сопровождаются нарушением секреторных функций ЖКТ. В норме среда в желудке человека сильнокислая, но при гастрите она может меняться: кислотность либо повышается, либо понижается.
При повышенной кислотности наблюдаются следующие симптомы:
- сильная изжога;
- отрыжка с горьким привкусом;
- жжение в пищеводе и горле;
- резкие приступы боли;
- боли, отдающие в правое подреберье.
Главная опасность повышенной кислотности заключается в риске развития язвы желудка и прободении его стенок.
При пониженной кислотности клиническая картина меняется. Больной жалуется на:
- отрыжку с запахом серы (тухлых яиц);
- частые расстройства стула (запоры);
- регулярные боли в кишечнике, сопровождающиеся вздутием;
- сухость кожи и ломкость ногтей из-за низкого усвоения питательных веществ.
Гастрит с пониженной кислотностью провоцирует рак желудка. Определить кислотность и тип болезни позволяют специальные исследования. Например, при эндоскопическом обследовании с помощью зонда берется проба желудочного сока, и затем в лаборатории замеряется его кислотность.
Гастрит излечим или нет?
Гастрит делится на два типа: острый – вызванный однократным сильным раздражением, и хронический, для которого характерно длительное течение с периодическими обострениями. Оба типа заболевания поддаются терапии. Гастроэнтеролог установит, какой у вас гастрит и лечение подберет с учетом индивидуальных особенностей организма.
Лечение гастрита
Лечение заболеваний ЖКТ предполагает соблюдение Нужна ли диета при гастрите? диеты и прием специально подобранных медикаментов. Диета исключает из рациона грубую волокнистую пищу, острые, копченые, соленые продукты, дополнительно раздражающие стенки желудка. Таблетки нормализуют кислотность, снимают болевой синдром, устраняют бактерии и ускоряют заживление тканей. И диета, и лекарственные препараты подбираются в зависимости от того, понижена или повышена у пациента кислотность.
Язва или гастрит – как определить?
Язвенная болезнь желудка по своему течению может напоминать гастрит: больной жалуется на отрыжку, изжогу, резкую боль в верхней части живота. Но, если гастрит вызывает воспаление только слизистой оболочки, то при ЯБЖ разрушается как слизистая, так и подслизистый слой. Очаг воспаления локализован, ткани постепенно разрушаются под действием пищеварительных ферментов. По статистике, от язвы желудка страдает около 4% населения Земли.
Как отличить язву от гастрита? Для язвы характерны «голодные боли», которые затихают сразу после еды. При гастрите прием пищи может усилить болезненность, появятся тошнота, ощущение тяжести. Но самостоятельно отличить гастрит от язвы невозможно. Для этого необходимо пройти инструментальные и лабораторные исследования, на которые направит гастроэнтеролог.
Острая и хроническая язва желудка
Врачи выделяют две формы язвенных болезней желудка: острую и хроническую. Острая язва вызывает поражение слизистой оболочки и подслизистого слоя, может доходить до мышечных волокон. Развивается заболевание при травмах, недавно перенесенных оперативных вмешательствах, отравлениях, неконтролируемом приеме некоторых медикаментов.
Хроническая язва развивается при отсутствии лечения гастрита, является запущенной формой болезни. Часто изъязвление поражают бактерии Хеликобактер, на дне язвы образуется гнойно-некротический участок. Такое заболевание может привести к опасным осложнениям: желудочному кровотечению и перфорации стенок желудка.
Как лечить язву желудка?
Перед назначением лечения, больной проходит ряд обследований. Если в ходе анализов было выявлено наличие Helicobacter pylori, гастроэнтеролог подбирает противобактериальные препараты. Другие медикаменты:
- регулируют кислотность желудка для скорейшего заживления тканей;
- снимают боли в животе;
- восстанавливают и поддерживают здоровую микрофлору в ЖКТ.
Во время терапии назначается диета, которая исключает риск дополнительного раздражения желудочных стенок.
Что хуже: гастрит или гастродуоденит?
Еще одно заболевание, похожее по симптомам на гастрит, это гастродуоденит. Но если при гастрите воспаляется только слизистая оболочка желудка, то при гастродуодените раздражение затрагивает также двенадцатиперстную кишку.
Патология возникает из-за хронических стрессов, злоупотребления острой и соленой пищей, на фоне гастрита, панкреатита и других болезней ЖКТ. Нельзя сказать, что гастрит или гастродуоденит лучше или хуже – каждое заболевание опасно и требует незамедлительного лечения.
Как лечить дуоденит?
Дуоденит требует комплексной терапии. В зависимости от общего состояния пациента, лечение дуоденита может включать прием следующих медикаментов:
- антацидные препараты (если кислотность в желудке повышена);
- лекарства, снимающие воспаление и ускоряющие заживление слизистой;
- обезболивающие средства, снимающие спазмы.
Часто прописываются витаминные комплексы. Выздоровление зависит от соблюдения правил здорового образа жизни: пациенту необходимо отказаться от сигарет и алкоголя, сбалансировать питание и режим дня.
Что такое панкреатит и его лечение
Приступ острого гастрита практически невозможно самостоятельно отличить от другого заболевания – панкреатита. Панкреатитом называют воспаление поджелудочной железы, при котором ферменты не поступают в ЖКТ, а активируются в самой железе, вызывая ее постепенное разрушение.
Симптомами панкреатита являются:
- резкая приступообразная боль в животе. При хроническом течении патологии болезненность постоянная, ноющая, с краткими периодами облегчения;
- Тошнота и рвота тошнота и рвота;
- расстройство стула.
Гастроэнтерологи разделяют панкреатит на острый и хронический. Лечение панкреатита зависит от его формы и степени повреждения поджелудочной железы.
От чего возникает панкреатит?
В 70% случаев панкреатит развивается при регулярном употреблении алкоголя, также он может возникнуть в качестве осложнения желчнокаменной болезни. Если вам диагностировали панкреатит, причины могут быть следующими:
- механические травмы живота;
- отравления;
- заражение ЖКТ бактерией Хеликобактер Пилори;
- паразитарные инвазии (например, описторхоз);
- врожденные аномалии строения поджелудочной железы.
Выявить причину панкреатита может только гастроэнтеролог после обследования.
Как определить: панкреатит или гастрит?
При гастрите и панкреатите главный симптом один – сильная боль в животе. При поражении поджелудочной железы, она может локализоваться в правом подреберье или отдавать в спину. Болезненность не уменьшается после приема антацидных средств, усиливается при употреблении в пищу жирных продуктов или алкоголя. При хроническом панкреатите боль в животе возникает регулярно, нарушается стул, больной может резко похудеть. Но самостоятельно распознать панкреатит невозможно – при боли в животе нужно записаться на консультацию к гастроэнтерологу.
Обследование при панкреатите
Для диагностики панкреатита назначаются лабораторные исследования: берется кровь на амилазу (фермент, вырабатываемый поджелудочной железой), проводится анализ мочи и анализ кала.
Также гастроэнтеролог направляет на инструментальные обследования. Например, признаки панкреатита хорошо видны на УЗИ: врач может различить воспаленные протоки, оценить размер железы, наличие в ней опухолей или конкрементов.
Как лечить панкреатит?
Терапия панкреатита зависит от формы заболевания: острой или хронической. Лечение острого панкреатита предполагает максимальную разгрузку железы: больному назначают голодание в течение первых суток, затем разрабатывают щадящую диету с минимальным содержанием жиров и углеводов. Может проводится симптоматическая терапия для устранения боли и поддержания функций ЖКТ.
Лечение хронического панкреатита состоит из нескольких шагов:
- прием обезболивающих средств;
- обеспечение функционального покоя железы за счет заместительной терапии (назначаются препараты с ферментами) и диеты.
Пациенту важно полностью отказаться от алкоголя, вести здоровый образ жизни. Хронический панкреатит может стать причиной перитонита, абсцесса, желтухи и других болезней).
Что входит в УЗИ органов брюшной полости?
Для диагностики заболеваний ЖКТ назначают УЗИ органов брюшной полости. Ультразвуковое исследование показывает состояние почек и надпочечников, забрюшинного пространства, брюшной аорты и других сосудов, поджелудочной железы, селезенки, желчного пузыря и печени.
На полученном изображении видно наличие инородных тел (например, камней), рубцовой ткани, новообразований. Врач может оценить размер органа, ширину протоков, определить очаг воспаления.
Когда делать УЗИ брюшной полости?
Какие заболевания позволяет диагностировать УЗИ? Панкреатит, мочекаменную болезнь, холецистит, гепатит, цирроз, доброкачественные и злокачественные опухоли. Ультразвуковое исследование назначается гастроэнтерологом при жалобах пациента на:
- внезапную потерю веса;
- боль в животе;
- расстройство стула;
- тошноту после употребления пищи;
- метеоризм;
- изжогу.
К УЗИ нужно подготовиться. За трое суток до процедуры исключить из рациона продукты, вызывающие повышенное газообразование (черный хлеб грубого помола, бобовые, зерновые). Приходить на УЗИ следует натощак, последнее употребление пищи – не позднее 8 часов до исследования. Больным сахарным диабетом разрешается выпить чай и съесть один-два сухарика на завтрак. Остальным пациентам нужно проходить УЗИ натощак.
Подготовка к гастроскопии желудка
Еще один тип исследования, который может назначит гастроэнтеролог, – гастроскопия или ФГДС. Это эндоскопическое обследование, предполагающее введение тонкой трубки (эндоскопа) в желудок через пищевод.
К этой процедуре необходимо подготовиться:
- накануне перед обследованием не есть после 22.00;
- утром не пить и не есть;
- отказаться от употребления алкоголя или курения накануне процедуры.
Если ФГДС назначено на вечернее время, последний прием пищи должен быть за 5-6 часов до посещения врача. В таком случае гарантирована гастроскопия без боли.
Кому назначают ирригоскопию?
Гастроэнтеролог может направить на ирригоскопию – рентгенологическое обследование толстого кишечника, которое показывает состояние кишечника, диаметр просвета, эластичность стенок. Ирригоскопию проводят при следующих жалобах:
- нарушения стула (хронические запоры или диарея);
- боль в животе;
- наличие в кале примесей слизи, крови, непереваренных кусочков пищи;
- кишечные кровотечения.
Для получения точных результатов, пациенту нужно подготовиться к процедуре: очистить кишечник с помощью слабительных средств или клизмы. О дополнительной подготовке к ирригоскопии и диете, которой необходимо придерживаться перед проведением исследования, расскажет гастроэнтеролог.
Боль в животе, запоры или метеоризм могут указывать и на другие болезни ЖКТ. Поэтому, если возникли неприятные симптомы в области желудка или кишечника, запишитесь на прием к гастроэнтерологу. Только врач сможет поставить диагноз и разработать лечение, которое нормализует работу желудка и кишечника и вернет здоровье и хорошее самочувствие.
Источник