Диф диагностика кишечных инфекций и аппендицита

В настоящее время кишечные инфекции продолжают занимать ведущие позиции среди острых бактериальных заболеваний человека. В то же время большое количество различных заболеваний протекает под маской острых диарейных инфекций (ОДИ). Перед врачами инфекционистами, работающими в отделениях пищевых токсикоинфекций (ПТИ), стоит непростая задача дифференциальной диагностики ОДИ и острой хирургической патологии. Так, по данным Л. Е. Бродова (2001 г.), в течение 5 лет среди лиц, направленных на госпитализацию в ИКБ № 2 г. Москвы с диагнозом острой диарейной инфекции, в 1902 случаях диагностирован острый аппендицит (ОА) [1].
ОА остается самой частой причиной оперативных вмешательств на органах брюшной полости. В течение жизни около 7–12% населения высокоразвитых стран заболевает ОА, при этом 75% составляют лица моложе 33 лет [2].
В г. Москве в течение последних 20 лет (с 1991 по 2010 г.) удельный вес неотложной хирургической помощи по поводу ОА остается на высоком уровне и составляет 49,1% [3]. ОА является наиболее распространенным заболеванием среди пациентов с острой хирургической патологией органов брюшной полости.
Клиника ОА хорошо изучена, в то же время в 10–20% случаев клиническая картина ОА нетипична и примерно в половине случаев острый аппендицит сопровождается диарейным синдромом [4, 5]. Показано, что диарейный синдром при ОА может быть связан с ферментопатией, нетипичным расположением червеобразного отростка, его размерами, наличием хронических заболеваний ЖКТ, синдромом раздраженной кишки и другими причинами. Также нельзя забывать, что ОА может быть осложнением острых диарейных инфекций (по данным Л. Е. Бродова, 2001, ОА развился у 2,7% больных ПТИ и сальмонеллезом [1], что еще более усложняет дифференциальный диагноз). Поэтому врач-инфекционист особенно акцентирован на то, чтобы не пропустить острую хирургическую патологию, которой чаще всего, как отмечено выше, является ОА у больных с подозрением на ОДИ.
В доступной нам литературе мы не встретили работ, которые показывали бы возможность на основании «стандартных» методов обследования пациентов провести достоверный дифференциальный диагноз между ОА с диарейным синдромом и ОДИ в первые дни болезни.
В связи с вышесказанным, целью данной работы является выявление признаков острого аппендицита у больных, поступивших в инфекционный стационар с диагнозом острой диарейной инфекции в первые 24 часа от начала болезни.
Материалы и методы исследования
Исследованы данные 460 пациентов, поступивших в 2011–2013 гг. в отделение пищевой токсикоинфекции ИКБ № 2 г. Москвы с направительным диагнозом ОДИ в первые 24 часа от начала заболевания.
Исходя из критериев включения и исключения, окончательно включено в исследование 260 пациентов: основную (первую) группу составили 116 пациентов с окончательным диагнозом ОА, в группу сравнения вошли 144 человека: группа 2.1 — 86 пациентов с окончательным диагнозом «ПТИ неуточненная», группа 2.2 — 58 пациентов с окончательным диагнозом «сальмонеллез, гастроинтестинальная форма».
Критериями включения в группы явились: 1 — возраст пациентов от 16 до 40 лет; 2 — поступление в стационар в первые 24 часа от начала заболевания с диагнозом ОДИ; 3 — наличие диагноза «ПТИ неуточненная», «сальмонеллез, гастроинтестинальная форма», «острый аппендицит» на момент выписки из стационара.
Критериями исключения явились: 1 — наличие значимой сопутствующей хронической патологии (соматических и хронических инфекционных заболеваний); 2 — постоянный прием химических и растительных препаратов.
В дальнейшем был проведен статистический анализ двух исследуемых групп. Изучали данные анамнеза болезни, клинические, лабораторные, инструментальные данные. Оценивали 74 признака: 24 клинических и 50 лабораторных (данные общего и биохимического анализа крови, анализа мочи, анализа кислотно-основного состояния, бактериологического анализа кала на сальмонеллы). При сравнении клинических и лабораторных показателей учитывали данные, полученные при поступлении в стационар (в первые сутки госпитализации).
Для определения различий между группами использовали статистическую программу SPSS 17.0.
Результаты и обсуждение
В основной группе на догоспитальном этапе (скорая медицинская помощь — СМП) ОА был заподозрен у 65 из 116 больных (56%), направительный диагноз был сформулирован как «ПТИ? Острый аппендицит?». В ИКБ № 2 в приемном отделении ОА был заподозрен у 26 из 116 больных (22%). 22 пациента основной группы были госпитализированы из приемного отделения в хирургическое, 94 пациента направлены в отделение пищевой токсикоинфекции.
В группе сравнения на догоспитальном этапе (СМП) ОА был заподозрен у 38 из 144 больных (26%); в приемном отделении ИКБ № 2 диагноз ОА был поставлен 19 из 144 больных (13%), и эти больные были переведены в хирургическое отделение, где диагноз ОА не подтвердился.
При первичном осмотре в отделении пищевой токсикоинфекции в основной группе диагноз ОА был заподозрен у 41 из 94 больных (44%), эти больные переведены в хирургическое отделение в течение первых суток пребывания в стационаре. 53 из 94 (56%) больных в первые сутки пребывания в отделении (до 48 часов от начала болезни) диагноз ОА установлен не был. Таким образом, в течение 48 часов от начала болезни диагноз ОА не был установлен 53 из 116 (46%) больных.
Симптомы раздражения брюшины у больных основной группы, поступивших в отделение пищевой токсикоинфекции, расценивались как сомнительные у 14 из 94 больных (15%), положительные — у 16 (17%) и у 64 (68%) не были выявлены. У 22 пациентов, которые поступили в хирургическое отделение, минуя отделение пищевой токсикоинфекции, симптомы расценивались как сомнительные у 4 больных (18%), положительные — у 9 (41%), у 9 (41%) не были выявлены.
В группе сравнения симптомы раздражения брюшины расценивались как сомнительные у 12 больных из 144 (8%), положительные — у 10 (7%) и у 122 (85%) были отрицательные.
Таким образом, симптомы раздражения брюшины выявлялись при поступлении в стационар в обеих группах, при этом в основной группе симптомы раздражения брюшины расценивались как сомнительные и/или положительные чаще, чем в группе сравнения (43/116, 37% и 22/144, 15% соответственно). Можно предположить, что, вероятно, в части случаев имело место ошибочное выявление симптомов вследствие влияния «человеческого фактора». Это лишний раз говорит о том, что, помимо симптомов раздражения брюшины, необходимо учитывать и другие клинические и лабораторные признаки.
Далее представлены некоторые результаты статистического анализа клинических и лабораторных данных больных исследуемых групп.
В табл. 1 представлены клинические данные больных основной группы и группы сравнения.
Стоит отметить, что в первые 48 часов болезни у больного, поступившего с подозрением на ОДИ, при отсутствии четких аппендикулярных симптомов и симптомов раздражения брюшины заподозрить ОА по клиническим данным довольно затруднительно. Вялая перистальтика, отсутствие обезвоживания, а также, в меньшей степени, отсутствие жидкого стула в первый день болезни являются клиническими признаками, позволяющими заподозрить острый аппендицит у пациентов, поступивших с подозрением на ОДИ. Из всех перечисленных клинических симптомов наибольшее значение имеет вялая перистальтика, тем более что при классических острых диарейных инфекциях перистальтика, как правило, активирована.
В табл. 2 представлены лабораторные показатели, по которым выявлены достоверные различия между группами.
При сравнении данных лабораторных исследований больных выявлены некоторые отличия. Более высокий лейкоцитоз и увеличение количества сегментоядерных нейтрофилов чаще регистрируются у больных с острым аппендицитом. Вероятнее всего это характеризует более выраженную общую и местную воспалительную реакцию у пациентов данной группы. Особенно интересным оказалось повышение уровня глюкозы крови у больных ОА, что можно связать со снижением концентрации инсулина и активацией глюконеогенеза у больных с острой хирургической патологией [4, 6]. Умеренное относительное повышение рН крови у больных с острым аппендицитом можно объяснить более частым поверхностным дыханием у этих пациентов, достоверным этот признак оказался при сравнении основной группы с больными пищевой токсикоинфекцией (буферные основания между группами не отличались).
Каждый из выявленных клинических и лабораторных показателей имеет свою диагностическую ценность, но в отдельности эти показатели не позволяют с высокой степенью вероятности проводить дифференциальный диагноз между ОА и ОДИ, хоть каждый из признаков обладает высокой чувствительностью, специфичностью и диагностической точностью.
Для повышения эффективности индивидуального анализа были оценены возможные комбинации 3 признаков в исследуемых группах:
- количество лейкоцитов крови ≥ 14 × 109/л);
- уровень глюкозы крови ≥ 6 ммоль/л;
- ослабление перистальтики.
Комбинация всех трех признаков была выявлена в основной группе у 34 из 116 (29%) больных. В группе сравнения эта комбинация не была выявлена ни в одном случае (р = 0,000). Также высоко значимой оказалась комбинация высокого количества лейкоцитов и уровня глюкозы крови (58/116, 50% в основной группе, 2/144, 1,4% в группе сравнения, р = 0,001), которая в 50% случаев позволяла заподозрить острый аппендицит в первые сутки госпитализации. Среди больных основной группы, у которых при поступлении в отделение не были выявлены симптомы раздражения брюшины (73 человека), комбинация всех трех признаков выявлена в 24 случаях (33%), а сочетание количества лейкоцитов крови ≥ 14 × 109/л и уровня глюкозы крови ≥ 6 ммоль/л — в 30 случаях из 73 (41%).
Заключение
В данной работе показано, что, используя только «стандартные» методы диагностики, примерно у половины пациентов с ОА, поступивших в инфекционный стационар с подозрением на острую диарейную инфекцию, в первые 48 часов от начала болезни можно с высокой степенью вероятности заподозрить острый аппендицит. Примерно у каждого третьего пациента это можно сделать в отсутствие аппендикулярных симптомов.
На основании результатов данной работы изначальное предположение о возможности улучшения дифференциальной диагностики между острым аппендицитом и острыми диарейными инфекциями, используя «стандартные» методы исследования, представляется справедливым. Особенно это важно для диагностики острого аппендицита у больных с нестандартным течением данного заболевания, которые нередко поступают в инфекционный стационар с подозрением на острую диарейную инфекцию.
Выводы
- Значимыми дополнительными диагностическими признаками для проведения дифференциального диагноза между острым аппендицитом и острой диарейной инфекцией является комбинация признаков: количество лейкоцитов ≥ 14 × 109/л и уровень глюкозы крови ≥ 6 ммоль/л, а также ослабление перистальтики.
- Примерно у каждого третьего пациента комбинация признаков количество лейкоцитов ≥ 14 × 109/л и уровень глюкозы крови ≥ 6 ммоль/л выявлена в отсутствие аппендикулярных симптомов.
Литература
- Ющук Н. Д., Бродов Л. Е. Острые кишечные инфекции: диагностика и лечение. М.: Медицина, 2001. 304 с.
- Кузин М. И. Хирургические болезни. М.: Медицина, 2006. 778 с.
- Ермолов А. С. Неотложная и специализированная хирургическая помощь // Хирург. 2012. № 4. С. 6–8.
- Стоногин С. В., Дворовенко Е. В., Чаплин В. А. Острый аппендицит при инфекционных заболеваниях // Актуал. вопр. клинич. ж.-д. медицины. 2000. Т. 5. С. 348–354.
- Ющук Н. Д., Луцевич О. Э., Бродов Л. Е. Дифференциальная диагностика острых хирургических заболеваний органов брюшной полости и острых кишечных инфекций. // Медицинская газета. 2000. № 98. С. 8–9.
- Акжигитов Г., Белов И. Острый аппендицит // Медицинская газета. 17 сентября 2004 г. № 73.
Т. С. Леванчук1
П. Г. Филиппов, доктор медицинских наук, профессор
О. Л. Огиенко, кандидат медицинских наук
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
1 Контактная информация: tanusha-07@mail.ru
Источник
Инфекция и острый аппендицит. Дифференциация токсикоинфекции и аппендицита
Острый аппендицит в связи с его широким распространением и частотой атипичного течения нередко бывает причиной диагностических ошибок. Причинами последних являются общая симптоматика, характерная для острого аппендицита и пищевых токсикоинфекций, а также атипичное расположение червеобразного отростка, быстрое развитие в нем деструктивных изменений. Осложнения аппендицита (перитонит, межпетельные абсцессы, забрюшинная флегмона и др.) в значительной степени изменяют клиническую картину болезни.
Кроме того, при диагностике следует учитывать особенности течения острого аппендицита у лиц пожилого и старческого возраста, беременных, лиц, страдающих алкоголизмом и наркоманиями. Необходимо также всегда помнить о возможности развития микст-инфекции (острый аппендицит на фоне сальмонеллеза, дизентерии, пищевых токсикоинфекций).
Варианты диагностических ошибок: 1) гипердиагностика пищевой токсикоинфекций, ведущая к запоздалой постановке диагноза острого аппендицита, и 2) гипердиагностика острого аппендицита, ведущая к необоснованным операциям при наличии пищевой токсикоинфекций. Сложности диагностики усугубляются, когда острый аппендицит развивается на фоне острой кишечной инфекции.
Клиническая картина острого аппендицита и пищевых токсикоинфекций характеризуется некоторыми общими симптомами. Проявления острого аппендицита складываются из локальных симптомов воспаления червеобразного отростка и интоксикации. К местным симптомам острого аппендицита относятся локальная болезненность в правой подвздошной области и напряжение мышц передней брюшной стенки. Указанной симптоматике во многих случаях предшествуют боль в эпигастрии, тошнота, многократная рвота, что нередко является одной из причин диагностических ошибок.
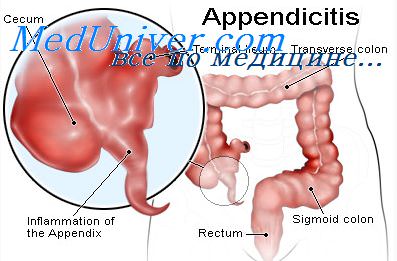
Между тем возникновение боли в эпигастральной области при остром аппендиците знаменует “эпигастральную фазу”, что особенно ярко выражено у лиц молодого возраста. Через 3—8 ч боль перемещается в правую подвздошную область (симптом Кохера). Для диагностики острого аппендицита предлагается ориентироваться на наличие многих симптомов, наиболее ценнымими из которых являются следующие.
Симптом Образцова — появление болезненности в поясничной области справа при опускании поднятой кверху и вытянутой правой нижней конечности.
В некоторых случаях локальные симптомы острого аппендицита слабо выражены. Чаще всего это наблюдается при атипичном расположении отростка, ожирении, у беременных и лиц пожилого и старческого возраста. При тазовом расположении червеобразного отростка боль чаще всего определяется над лонным сочленением, нередко наблюдаются частый жидкий стул и учащенное мочеиспускание. При тазовом расположении воспаленного червеобразного отростка развивается соответствующая симптоматика.
В этих случаях большую помощь в диагностике оказывают ректальное и влагалищное исследования. При ретроцекальном и ретроперитонеальном расположении червеобразного отростка у 10 % больных напряжение передней брюшной стенки либо не определяется, либо выражено очень слабо. При гангренозном аппендиците в периоде, предшествующем перфорации червеобразного отростка, иногда наблюдается “период затишья”, когда боль в области живота уменьшается, что свидетельствует о развитии некроза стенки аппендикса и гибели нервных рецепторов. Повторное появление болей означает развитие перитонита.
Нередко косвенными симптомами заболевания являются озноб, высокая температура тела, тахикардия, лейкоцитоз с палочкоядерным сдвигом лейкоцитарной формулы влево.
В настоящее время признана ошибочность гипотезы о стадийности развития острого аппендицита. В зависимости от ряда причин, в том числе от степени ишемии червеобразного отростка, в последнем сразу возникают или простые, или деструктивные формы воспаления . Это имеет очень большое практическое значение, так как деструктивные формы аппендицита могут возникать в течение 12—24 ч, что ведет к быстрому развитию перитонита. Деструктивному аппендициту свойственна тяжелая интоксикация, значительно затрудняющая его диагностику.
У лиц пожилого и старческого возраста отмечаются слабая выраженность болевого синдрома, нетипичная локализация болей в области живота, отсутствие напряжения мышц передней брюшной стенки, слабая выраженность температурной реакции и невысокий лейкоцитоз.
По данным некоторых исследователей, деструктивные формы аппендицита наблюдались у 64 % больных пожилого и старческого возраста, при этом гангрена червеобразного отростка отмечалась у 12,8 % больных, а перфорация — у 11,1 % больного.
– Также рекомендуем “Интоксикация при остром аппендиците. Кишечные инфекции как причина аппендицита”
Оглавление темы “Дифференциация кишечных инфекций и хирургических заболеваний”:
1. Инфекции и острый панкреатит. Дифференциация острого панкреатита
2. Острый холецистит и кишечные инфекции. Диарея при холецистите
3. Инфекция и острый аппендицит. Дифференциация токсикоинфекции и аппендицита
4. Интоксикация при остром аппендиците. Кишечные инфекции как причина аппендицита
5. Опухоли кишечника. Рак толстой кишки и кишечные инфекции
6. Нарушенная внематочная беременность. Кишечная инфекция и внематочная беременность
7. Диагностика внематочной беременности. Дифференциация кишечной инфекции и внематочной беременности
8. Ранний токсикоз беременных и инфекции. Перекрут кисты и кишечная инфекция
9. Дифференциация пельвиоперитонита. Кишечные инфекции в пожилом возрасте
10. Токсикоинфекции в старости. Кишечные инфекции как причина обострения заболеваний
Источник
1.1. Острый аппендицит
АППЕНДИЦИТ ОСТРЫЙ
— острое воспаление червеобразного
отростка. Самое распространенное
заболевание в неотложной хирургической
патологии. Острый аппендицит является
неспецифическим воспалительным
процессом, вызываемым группой
микроорганизмов, сапрофитирующих в
толстом кишечнике: кишечной палочкой,
энтерококком, стафилококком,
стрептококком, анаэробами и др. Существует
ряд теорий патогенеза острого
аппендицита: теория первичных
нервнотрофических расстройств в
червеобразном отростке, теория застоя
в червеобразном отростке вследствие
перегибов, каловых камней и т. п. и
энтерогенного проникновения инфекции,
теория гематогенного или метастатического
происхождения аппендицита и др.
Видимо возможен различный механизм
развития острого аппендицита.
Предрасполагающими моментами являются
анатомическое строение аппендикса
(узкий слепой канал, обилие лимфоидной
ткани и нервных окончаний терминальный
тип кровоснабжения), алиментарные
условия (обилие мясной пищи), острые
воспалительные заболевания других
органов.
В зависимости от
морфологических изменений в червеобразном
отростке выделяют простую форму —
катаральный аппендицит и деструктивные
формы — флегмонозный (флегмонозно-язвенный,
эмпиема червеобразного отростка),
гангренозный, перфоративный аппендицит.
Симптоматология
и клиника. Для острого аппендицита
характерно появление болей в подложечной
области или во всём животе (симптом
Кохера — Волковща), впоследствии
усиливающихся и локализующихся в
правой подвздошной области. Боли носят
постоянный характер, не иррадиируют
(при ретроцекальном расположении
отростка возможна иррадиация в
поясницу). Часто наблюдаются тошнота,
рвота, запор или одно-, двукратный
жидкий стул. Применение грелки, прием
слабительных обычно усиливают боли.
Температура тела чаще субфебрильная.
Пульс учащен, обгоняет» температуру.
Язык обложен, вначале влажный, при
нарастании перитонеальных явлений
становится сухим.
При
осмотре живота можно заметить отставание
при дыхании правого нижнего квадранта
передней брюшной стенки. Решающее
значение для постановки диагноза имеет
пальпация живота. Для острого аппендицита
характерны защитное напряжение мышц
брюшной стенки, наиболее выраженное в
правой подвздошной области, выраженная
локальная болезненность в правой
подвздошной области, положительный
симптом Щеткина — Блюмберга (появление
острой боли после отнятия руки во
время пальпации) и болезненность при
легком поколачивании брюшной стенки.
Последние симптомы вначале выявляются
в правой подвздошной области, а при
развитии перитонита распространяются
и на другие отделы живота. В правой
подвздошной области после 3—4-го дня
заболевания можно прощупать плотный,
неподвижный инфильтрат с нечеткими
контурами.
При остром
аппендиците выявляются также симптом
Ровзинга — появление болезненности
в правой подвздошной области при
надавливании на левую подвздошную
область, симптом Ситковского — усиление
болей при повороте на левый бок, симптом
Воскресенского (симптом «скольжения»)
— резкое усиление боли при быстром
скольжении пальцами по рубашке в
направлении от эпигастрия косо вниз к
правой подвздошной области, симптом
Образцова — усиление болезненности в
момент пальпации правой подвздошной
области при поднимании вытянутой нижней
конечности, симптом Коупа — усиление
болезненности при вращении правого
бедра в тазобедренном суставе и др.
Важное значение
в исследовании больного имеет анализ
крови: при остром аппендиците в подавляющем
большинства случаев наблюдается
лейкоцитоз от 9000 до 11 000 и выше.
При деструктивных
формах аппендицита симптомы выражены
более ярко, может развиться картина
разлитого перитонита с соответствующей
симптоматикой. При аппендикулярном
инфильтрате может иметь место
абсцедирование, что проявляется
повышением температуры тела, увеличением
размеров инфильтрата, появлением
размягчения в нем, нарастанием
признаков раздражения брюшины.
Симптоматика
аппендицита у пожилых людей более
скудная, деструктивные формы
аппендицита у них часто протекают
малосимптомно.
Диагностика
проводится на основании характерных
симптомов: начало болей в подложечной
области с последующей локализацией в
правой подвздошной области, выраженная
локальная болезненность при пальпации
в правой подвздошной области, выявляемые
там же защитное напряжение мышц
брюшной стенки и положительны симптом
Щеткина — Блюмберга, положительные
симптомы Ровзинга, Ситковского и др.
Диагноз подтверждается высоким
лейкоцитозом.
Трудности
в диагностике возникают при атипичном
расположении червеобразного отростка,
при диагностике острого аппендицита у
больных преклонного возраста,
маленьких детей, беременные женщин. При
ретроцекальном аппендиците боли могут
локализоваться выше, чем обычно,
иррадиировать в поясницу. Признаки
раздражения брюшины менее выражены или
совсем не выявляются. У беременных
слепая кишка оттесняется кверху, что
может обусловить необычную локализацию
болей, напряжение мышц брюшной стенки
выражено слабо. Лейкоцитоз может быть
связан с беременностью. Помимо этого,
боли в правой половине живота у беременных
могут быть обусловлены сокращениями
матки, пиелитом, воспалением придатков
матки.
Аппендицит часто
приходится дифференцировать с острой
дизентерией, пищевой токсиконфекцией
и сальмонеллезом.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник