Дифференциальная диагностика легочных и кишечных кровотечений

Признаки | Источник | |
Легкие | Пищевод | |
Анамнез | указание | указание |
Характер | кровь | кровь |
Реакция | щелочная | кислая |
Примесь | отсутствует | часто |
Стул | обычный | черный, |
Данные | признаки | признаки |
Рентгенологическое | патологические | патология |
Эндоскопическое | сгустки | наличие |
140. Диф. Диагностика при синдроме желудочной диспепсии.
Желудочная диспепсия
наиболее часто обусловлена:
а) функциональным
расстройством желудка (ФРЖ) – нарушение
секреторной и двигательной функции
желудка с симптомокомплексом желудочной
диспепсии и болевым синдромом без четко
определяемых структурных изменений
слизистой
б) хроническим
гастритом
в) язвенной болезнью
желудка и 12-перстной кишки.
Другие причины
желудочной диспепсии: рак желудка,
полипы желудка, абдоминальный вариант
«скрытой депрессии» и др.
Дифференциальная
диагностика.
Т.к. окончательный
диагноз ФРЖ устанавливается лишь путем
исключения других заболеваний желудка,
проводят его дифференциацию с хроническим
гастритом и язвенной болезнью.
1) хронический
гастрит и ФРЖне имеют особенностей
клинического течения, подтвердить
хронический гастрит можно лишь выполнив
ФГДС с биопсией различных отделов
желудка (обязательно, т.к. хронический
гастрит – диагноз морфологический!);
при отсутствии выраженных изменений
слизистой желудка и непродолжительном
анамнезе заболевания (1-2 года) может
быть выставлен диагноз ФРЖ.
2) язвенная болезнь
и ФРЖ:
Признак | Функциональное | Язвенная |
Суточный | Не | Характерен |
Сезонность | Отсутствует | Характерна |
Многогодичный | Отсутствует | Характерен |
Прогрессирующее | Не | Характерно |
Длительность | Чаще | Часто |
Начало | Часто | Чаще |
Облегчение | Не | Характерно |
Ночные | Не | Характерны |
Связь | Характерна | Встречается |
Тошнота | Встречается | Встречается |
Стул | Чаще | Чаще |
Похудание | Не | Умеренное |
Локальная | Не | Характерна |
Сопутствующие | Характерны | Встречаются, |
Данные | Выявляется | Выявляется |
ФГДС | Нормальный | Язва |
3) рак желудка–
см. вопрос 36.
4) абдоминальный
вариант «скрытой депрессии»– диагноз
ставится по следующим критериям:
а) психопатологические:
витальная депрессия – беспричинная
угнетенность, невозможность как прежде
радоваться жизни, нежелание общаться
и затруднение в общении с окружающими,
отсутствие прежней энергии, трудность
принятия решений, усталость, чувство
физической неполноценности, тревоги,
псевдофобии и др.
б)
психосоматические критерии: боли,
парестезии в эпигастрии, боли по ходу
кишечника меняющегося характера и
интенсивности, не связанные с приемом
пищи, запоры, реже поносы; множество
жалоб, не укладывающихся в критерии
какого-либо заболевания, бессонница,
расстройство менструаций, потенции,
неэффективность обычной терапии
в)
критерии течения: спонтанность и
периодичность (сезонность) обострения
болезни, суточные колебания симптоматики
– ухудшение в предутренние и особенно
утренние часы, улучшение в вечернее
время
г)
психофармакологические критерии:
эффективность лечения антидепрессантами
д)
конституционально-генетическая
предрасположенность: отягощенная
психопатическая наследственность
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
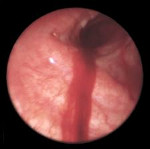
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям – бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений – темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник

Дифференциальная диагностика при синдроме острой кровопотери
| Признак | Кровотечение в брюшную полость | Желудочное кровотечение | Легочное кровотечение | Кровотечение в перикард |
| Цвет кожных покровов | Бледность кожных покровов, холодный пот | Бледность кожных покровов, холодных пот | Бледность кожных покровов, холодный пот, акроцианоз | Бледность кожных покровов, цианоз слизистых |
| АД | АД все время снижается | АД снижается, вплоть до коллапса | Снижение АД | Падение АД |
| пульс | Учащен, слабого наполнения | Пульс частый, слабый | Учащен, слабого наполнения | – |
| Характер дыхания | – | – | Дыхание клокочущее, одышка, ощущение нехватки воздуха | Одышка |
| Сознание | Возможна потеря сознания | Возможно потеря сознания | Возможно потеря сознания | Потеря сознания |
| Боль | Боль в животе нарастающего характера | Ослабление болей | Боли в грудной клетке | Боли за грудиной или с иррадиацией в живот |
| Общее состояние | Слабость, головокружение | Обморочное состояние, слабость, головокружение, быстрая утомляемость | Обморочное состояние, пациент испуган, бледен, шум в ушах и голове, приступообразный и длительно не прекращающийся кашель | Расширение вен на шее |
| ЧСС | тахикардия | тахикардия | тахикардия | – |
| При аускультации | – | – | определяются влажные средне пузырчатые хрипы в легких и булькающие хрипы в области грудины. | Тоны сердца приглушены или не выслушиваются |
| При пальпации | Болезненность, напряжение мышц брюшной стенки, положительный симптом Щеткина-Блюмберга | Болезненность в эпигастральной области | кожа половины грудной клетки на стороне кровотечения теплее | – |
| При перкуссии | Притупление в боковых отделах и внизу живота. | – | может отмечаться зона притупления, коробочный звук | Расширение границ сердца или смещение вправо, сердечный толчок не выявляется |
| Выделение крови | – | Кровь выделяется с рвотными массами, по виду кофейной гущи. | При кровотечение вместе с кашлем начинает выделяться алая пенящаяся кровь. | – |
Кровотечение в брюшную полость
Этиология
В основе кровотечения в брюшную полость лежат причины травматического и нетравматического характера. Кровотечение в брюшную полость может быть обусловлено механической травмой грудной клетки и травмой живота: закрытой – при ударе, сдавлении; открытой – при огнестрельном или колото-резаном ранении, а также, повреждениями, связанными с проведением абдоминальных операций.
Кровотечение в брюшную полость нетравматического генеза развивается спонтанно при осложненном течении некоторых заболеваний и патологических процессов внутренних органов. Кровотечение может наблюдаться при опухолях органов брюшной полости; состояниях, приводящих к снижению свертываемости крови; внематочной беременности; разрыве аневризмы брюшной части аорты, разрыве селезенки при малярии, разрыве кисты и апоплексии яичника.
Патогенез
Патогенез внутрибрюшного кровотечения мало отличается от патогенеза любой кровопотери, которая приводит к глубоким нарушениям всех функций жизненно важных органов. В первую очередь следует учитывать важнейшие расстройства гомеостаза, центральной и периферической гемодинамики, микроциркуляции, свертывающей и фибринолитической систем крови, тканевую гипоксию и ацидоз, изменения в легких и нарушения внешнего дыхания
Клиническая картина при кровотечении в брюшную полость определяется тяжестью кровопотери – ее интенсивностью, длительностью и объемом.
Признаками внутрибрюшного кровотечения служат бледность кожных покровов и слизистых оболочек, общая слабость, головокружение, холодная испарина, резкое падение АД, выраженная тахикардия (частота пульса – 120-140 ударов в минуту), местные или диффузные боли в животе, усиливающиеся при движении. Больной с кровотечением в брюшную полость для уменьшения абдоминальных болей пытается принять сидячее положение (симптом «ваньки-встаньки»).
При раздражении диафрагмальной брюшины скопившейся кровью, боль может иррадиировать в область груди, лопатки и плеча; при кровотечении в забрюшинное пространство отмечаются боли в спине. В случае профузного кровотечения в брюшную полость болевой синдром становится интенсивным, возможна потеря сознания; при острой массивной кровопотере развивается коллапс.
Принципы лечения
Больного с подозрением на кровотечение в брюшную полость немедленно госпитализируют с соблюдением общих правил: положение – лежа на спине, холод на живот, исключение приема воды и пищи. В хирургическом стационаре проводят тщательное динамическое наблюдение за частотой пульса и величиной АД, уровнем гемоглобина и гематокрита. До установления точного диагноза противопоказано применение обезболивающих (наркотических) средств.
При острой кровопотере и резком падении АД проводятся мероприятия противошоковой и противогеморрагической инфузионной терапии: переливание кровезаменителей (или реинфузия недавно вытекшей в брюшную полость крови), введение аналептических препаратов. Это способствует увеличению и восполнению ОЦК, улучшению реологических свойств крови и микроциркуляции.
При установлении факта кровотечения в брюшную полость показано экстренное хирургическое вмешательство (лапаротомия), включающая ревизию органов брюшной полости для обнаружения источника кровотечения и его остановки, устранения имеющихся повреждений.
Прогноз при кровотечении в брюшную полость достаточно серьезный, зависит от причины и интенсивности кровотечения, а также скорости и объема оказания хирургического пособия.
Желудочное кишечное кровотечение
Этиология
Основными причинами кишечных кровотечений являются: язвенный колит, опухоли, дивертикулы, болезнь Крона, перфорирующие аневризмы аорты и мезентериальных артерий.
Реже причинами желудочно-кишечных кровотечений являются: медикаментозные язвы, грыжи пищеводного отверстия, геморрагические диатезы.
Патогенез
Желудочное кишечное кровотечение возникает в результате явного или более-менее значительного нарушения (деструкции) стенки сосудов, находящихся на поверхности язвы. Это обычно бывает при обострении ЯБ, развитии характерных для ЯБ воспалительно-деструктивных процессов, что увеличивает возможность аррозии сосудов и кровотечения. Нарушение целости сосуда бывает видно обычно на дне язвы в виде отверстия, зияющего на конце артериального ствола, нередко источником кровотечения оказывается значительная эрозия, на поверхности которой видно разрушение
Клиническая картина
Общие симптомы желудочного кровотечения схожи с признаками любого кровотечения у человека. Для них характерны: бледность кожных покровов, слабость, холодный пот, понижение артериального давления, учащенное и слабое по силе сердцебиение, шум в голове и головокружение, в тяжелых случаях потеря сознания.
Симптомы нарастают по мере интенсивности кровотечения, и исходя из этого и количества потери крови определяется степень кровотечения – легкая, средняя и тяжелая.
Симптомы кровотечения при различных причинах могут иметь различные характеристики.
Но общими симптомами считаются рвота с кровью и примеси крови в кале. Характерной чертой желудочного кровотечения является рвота, напоминающая кофейную гущу. Кал при желудочном кровотечении имеет дегтеобразный вид – черный. А вот прожилки в кале говорят о кишечном кровотечении. Для желудочного кровотечения не характерен болевой синдром.
Для выявления желудочного кровотечения на основе общих признаков назначаются необходимые обследования.
Назначается фиброгастродуоденоскопия или рентгенография желудка с контрастным веществом для выявления источника и места кровотечения. Ангиография назначается при подозрении на атеросклероз, который мог быть причиной желудочного кровотечения. В случае неустановленного источника и места кровотечения назначается радиоизотопное сканирование. Для более полного исследования применяют магнитно-резонансную томографию.
Обязательным является исследование общего анализа крови и анализа на ее сворачиваемость.
Принципы лечения
Лечение желудочно-кишечного кровотечения, в зависимости от его характера, проводится хирургическими или консервативными средствами. При кровотечениях значительной силы, если не удается остановить кровопотерю, прибегают к реанимационным методикам и экстренной операции. До операции желательно хотя бы отчасти восполнить объем потерянной крови, для чего проводят инфузионную терапию, путем внутривенного вливания препаратов крови или ее заменителей. В случае угрозы жизни возможна неотложная операция без подобной подготовки. Операция может проводиться как классическим, открытым методом, так и эндоскопическим (ФГС, лапароскопия ректороманоскопия, колоноскопия), в зависимости от показаний. Оперативное лечение желудочно-кишечного кровотечения состоит в перевязке вен пищевода и желудка, наложении сигмостомы, резекции участка желудка или кишки, коагуляции поврежденного сосуда и т.д. Консервативное лечение желудочно-кишечного кровотечения состоит из следующих мероприятий: Введение кровоостанавливающих средств; Эвакуация крови из ЖКТ путем введения назогастрального зонда и очистительных клизм (если кровотечение не из нижнего отдела ЖКТ); Восполнение кровопотери; Поддержка жизненно важных систем организма; Лечение основного заболевания, приведшего к кровотечению.
Легочное кровотечение
Этиология
Основными заболеваниями, которые могут вызвать легочное кровотечение, являются: туберкулез легких, крупозная или вирусная пневмонии, бронхоэктатическая болезнь, злокачественные первичные и метастатические новообразования легких, сердечная недостаточность с застойными явлениями в легких, тромбоз и эмболия веток легочной артерии, воспаления сосудистой стенки (васкулиты), заболевания крови, геморрагический синдром и глистные инвазии.
Патогенез
Легочное кровотечение – наиболее частое осложнение заболеваний легких, существенно отягощающие состояние больных, а у 5-15 % оно становятся причиной летального исхода. Чаще встречается у больных зрелого возраста (в большинстве случаев средний возраст 50-55 лет). Наиболее распространенными причинами легочного кровотечения являются бронхоэктазия, бронхит, абсцесс легкого, туберкулез, пневмония, новообразования (рак легкого, аденома бронха), заболевания сердца и сосудов (митральный стеноз, тромбоэмболия легочной артерии, пороки развития сосудов легких), аутоиммунные нарушения (гранулематоз Вегенера, синдром Гудпасчера), геморрагические диатезы
Клиническая картина
Иногда наблюдаются предвестники в виде локализованной боли или неприятной теплоты в груди, чувства першения в горле, кашля (обычно сильного), солоноватого привкуса мокроты. В некоторых случаях над местом поражения в легких выслушиваются крепитирующие или мелкопузырчатые хрипы на ограниченном участке. Дыхательные шумы исчезают при непроходимости стволового бронха и ателектазе легкого.
Примерно у 1/3 всех больных кровохарканья проходят бесследно. Выраженность клинических проявлений зависит как от величины кровопотери, так и от скорости истечения крови. Легочное кровотечение сравнительно редко бывает настолько обильным, что потеря крови непосредственно угрожает жизни больного. Стремительная потеря 1/4 объема крови вызывает состояние критического коллапса, такая же быстрая потеря половины объема крови может быть несовместима с жизнью. Но при обычных легочных кровотечениях потеря даже половины всей циркулирующей крови не приводит к смерти, если она продолжается в течение ряда дней. В большинстве случаев опасность связана с ателектазом и асфиксией, вызванными аспирацией крови в бронхи и закупоркой сгустками крови воздухоносных путей при одновременном спастическом сокращении бронхов.
Признаками постгеморрагического коллапса являются резкая бледность, головокружение, обморочное состояние, частый нитевидный пульс, падение температуры тела, пот, иногда рвота, цианоз. Если исход благоприятный, симптомы, свойственные коллапсу, сменяются симптомами, характерными для острого малокровия: адинамия с головокружением, шум в ушах, тахикардия, снижение АД. При физическом исследовании в случаях аспирации крови, развития аспирационных пневмоний и ателектазов отмечается укорочение перкуторного звука и ослабленное дыхание. В ряде случаев большую помощь в уточнении локализации патологического процесса оказывает рентгенологическое исследование.
Аспирация крови может сопровождаться повышением температуры, умеренным лейкоцитозом, ускоренной СОЭ.
Принципы лечения
Во-первых, следует постараться определить, что вызвало данное кровотечение. Если это инородное тело (и имеет место проникающее ранение грудной клетки), то не стоит сразу же его вынимать, так как это только усугубит состояние.
Необходимо очистить дыхательные пути, обеспечить доступ кислорода и исключить возможность попадания крови в легкие и нижние дыхательные пути. При наличии интенсивной боли у пациента необходимо ввести анальгетик (обычно используют такие средства, как “Промедол” или “Фентанил”). Если имеется такой препарат, как “Викасол”, следует ввести его внутримышечно. При наличии судорог требуется ввести лекарство “Диазепам” или “Седуксен”. После оказания данных мероприятий доврачебной помощи пациента необходимо доставить в стационар, специализирующийся на заболеваниях дыхательной системы. Если же имеющиеся признаки легочного кровотечения не исчезают, возрастает риск развития аспирационной пневмонии или удушья со спаданием легкого. В данном случае пациент подлежит экстренной госпитализации и проведению операции. Ни в коем случае при оказании медицинской помощи на данном этапе не следует подавлять кашель пациента. Это может привести к пассивному излиянию крови в легкие и значительному ухудшению состояния больного.
Кровотечение в перикард
Этиология
В первую очередь к развитию выпота приводят травматические поражения сердечных оболочек. Они могут быть как внешними, так и внутренними. К внешним причинам относят проникающие ранения грудной клетки и малые неинвазивные мероприятия. Внутренние факторы развития тампонады – катетеры в полости сердца, вводимые через сосуды. Тампонада сердца кровью может развиться и в результате расслаивающей аневризмы аорты. Однако в данном случае счет идет на часы, а жизнь пациента висит на волоске. Аневризма обычно диагностируется поздно и в большинстве случаев приводит к смерти. Частой причиной кровотечения является инфаркт миокарда, особенно при разрыве сердечной мышцы. Нередко, но случается, что кровотечение в перикард появляется при проведении антикоагулянтной терапии. Мельчайший разрыв стенок сердца приведет к незначительной кровопотере, которая при применении противосвертывающих средств не останавливается в течениие длительного времени. Крайне редко, но случается, что развивается спонтанная тампонада сердца. Причины в таком случае может и не быть либо она кроется в генетическом дефекте стенок сосудов и сердечных об