Госпитализация при острой кишечной непроходимости



Острая кишечная непроходимость — нарушение передвижения содержимого кишечника — одно из самых опасных для жизни состояний, являющееся осложнением многих заболеваний желудочно-кишечного тракта. Встречается эта патология не так уж редко, около 4% неотложных состояний в абдоминальной хирургии приходится на непроходимость кишечника. От того, насколько своевременно и правильно будет оказана помощь, зависит исход этого тяжелого состояния.
!!!Важно в первые 4-6 часов после появления первых признаков обратиться к врачу, при отсутствии своевременного лечения в 90% случаях человек погибает.
Причины острой кишечной непроходимости
- Механические — встречаются чаще всего. Просвет кишки перекрывается, частично или полностью, каловыми камнями, желчными конкрементами, инородным телом. Также просвет может быть перекрыт при завороте петли кишечника, вследствие ущемления кишки, причиной непроходимости могут оказаться спайки, рубцы, опухоли и кисты, в том числе органов, расположенных рядом.
- Динамические — сюда относится спазм гладкой мускулатуры кишечника, который может развиваться в результате отравления некоторыми медикаментами и солями тяжелых металлов, а также стойкий паралич — возникающий при осложненном перитоните, при приступе панкреатита, почечной колике, при травмах позвоночника и др.
Таким образом, в повседневной жизни практически ни один человек не «застрахован» от столь сложного состояния. Поэтому при появлении первых симптомов следует немедленно обратиться к врачу, в большинстве случаев спасти человека может только срочная госпитализация — при кишечной непроходимости счет идет на минуты!



Как распознать непроходимость кишечника
Практически всегда появляются: слабость, отсутствие аппетита, апатия, признаки интоксикации. Нужно учесть, что проявления болезни могут отличаться и зависят от ряда факторов, поэтому единственно правильное решение — обратиться за врачебной помощью. Если возникли вопросы, достаточно позвонить нам, и наши специалисты подскажут, что следует предпринять.
Чем опасна кишечная непроходимость
Вследствие обезвоживания и нарушении переваривания пищи и всасываемости нарушается баланс солей, кислот и щелочей в организме, что приводит к дисфункции практически всех органов. Продукты обмена веществ не выводятся из организма, что ведет к нарастанию интоксикации, ситуация усугубляется процессом гниения и появления патогенной микрофлоры в кишечнике. В стенке кишки развивается некроз, при этом содержимое кишечника попадает в брюшную полость, как следствие — перитонит. При этом вероятно развитие сепсиса, отказ работы многих органов, что приведет к гибели пациента.
Кишечная непроходимость, что делать?
При подозрении на кишечную непроходимость необходима срочная госпитализация пациента в хирургическое отделение. До прибытия врача категорически запрещается принимать обезболивающие или слабительные препараты, делать промывание желудка и т.п.
- Диагностика — имеет решающее значение. В стационаре назначается рентгенография брюшной полости с использованием контрастной бариевой взвеси, которая подается в кишечник. В нашей клинике для лучшего контурирования и для предотвращения возможного попадания бария в полость брюшины при вероятной операции используется жидкое контрастное вещество. Также весьма эффективны для диагностики УЗИ органов брюшной полости и ирригография.
- Экстренное хирургическое вмешательство показано при подтверждении кишечной непроходимости и наличии признаков перитонита — после короткой предоперационной подготовки.
- Консервативное лечение возможно при отсутствии симптомов перитонита, пациент при этом находится под наблюдением хирурга (до суток). Назначаются белковые растворы, электролиты, антибиотики, обезболивающие, усилия врачей направлены на борьбу с обезвоживанием организма, удаляется содержимое желудка и кишечника и др.
- Операция в плановом порядке проводится при неэффективности консервативной терапии. Если есть возможность удалить причину непроходимости, то выполняется диагностическая лапаротомия с резекцией кишечника. При этом мы проводим ревизию полости брюшины, ее целью является уточнение причины болезни и определение объема последующей операции.
Пациенты с противопоказаниями к операции — можно ли помочь
Что касается ослабленных пациентов, то у онкологических больных с выраженным истощением отсутствие стула в течение пары дней является допустимым. Все остальные пациенты, в том числе с неврологическими патологиями, например, страдающие болезнью Альцгеймера или Паркинсона, нуждаются в срочной госпитализация, при кишечной непроходимости такие пациенты должны находиться под постоянным врачебным наблюдением. Операция в этой ситуации назначается в крайнем случае — если в течение 2-3 дней не удалось облегчить состояние больного, а также при риске развития копростаза. Если же операция противопоказана, то в качестве паллиативного лечения возможно стентирование толстой кишки с использованием эндоскопического оборудования. Все манипуляции осуществляются через естественное отверстие: в просвет кишки вводится баллон, расширяющий суженный участок кишечника, после чего устанавливается стент. Таким образом удается избежать или отложить полостную операцию у неоперабельного пациента, улучшив качество его жизни.
Кишечная непроходимость — опасное состояние, исход которого зависит от своевременной медицинской помощи. Но полное выздоровление даже в тяжелых случаях возможно, если пациент будет срочно госпитализирован в хирургическое отделение. Поэтому при появлении первых симптомов немедленно свяжитесь с нами — так вы сможете избежать тяжелых последствий, а то и сохранить жизнь; все зависит от вас!
Источник
Своевременная диагностика и лечение острой кишечной непроходимости, в том числе профилактика непроходимости путем эндоскопической установки стентов, позволяет сохранить высокое качество жизни у пациентов с онкологическими заболеваниями органов брюшной полости, а в ряде случаев и спасти жизнь.
Что такое острая кишечная непроходимость?
Острая кишечная непроходимость – грозное, опасное для жизни осложнение многих заболеваний желудочно-кишечного тракта, в том числе опухолей собственно кишечника, а также опухолей других органов брюшной полости и забрюшинного пространства.
Несмотря на успехи медицины, при неоказании своевременной медицинской помощи в первые 4-6 часов развития от острой кишечной непроходимости гибнет до 90% больных.
Пациентам с раком толстой и тонкой кишки, особенно на поздних стадиях заболевания, при наличии массивных метастазов в области ворот печени, важно знать первые признаки развития острой кишечной непроходимости, чтобы своевременно обратиться за медицинской помощью в лечебное учреждение.
Суть острой кишечной непроходимости состоит в быстром прекращении нормального физиологического прохождения (пассажа) пищи по пищеварительному тракту.
Кишечная непроходимость бывает полной или частичной. При частичной непроходимости пассаж пищи резко ограничен. Так, например, при стенозе (сдавлении) опухолевым конгломератом толстой кишки ее диаметр может уменьшиться до 1-3 мм. В результате через такое отверстие может проходить только небольшое количество пищи. Диагностируется такое поражение при проведении гастроскопии или колоноскопии, в зависимости от места развития сужения кишки.
Для прогноза лечения и исхода этого острого осложнения онкологического заболевания крайне важно знать, произошло ли нарушение пассажа пищи до или после связки Трейца, образованной складкой брюшины, подвешивающей двенадцатиперстную кишку. Соответственно поэтому выделяют высокую (тонкокишечную) и низкую (толстокишечную) непроходимость.

Также прогноз лечения острой кишечной непроходимости определяется наличием или отсутствием механического препятствия. Если нет препятствия пассажу пищи в виде полного сдавления кишечной трубки, кишечная непроходимость называется динамической, которая в свою очередь бывает паралитической или спастической.
При наличии механического препятствия на пути пищи (чаще опухоли, отека прилежащих тканей, обусловленных опухолью, или спайки, в том числе возникшей вследствие ранее проведенных операций хирургического лечения рака), такая кишечная непроходимость называется механической (синоним — обтурационной).
При сдавлении брыжейки (складки брюшины, поддерживающей кишку, в которой проходят сосуды и нервы) кишечная непроходимость называется странгуляционной.
При динамической кишечной непроходимости назначают консервативное лечение в условиях хирургического стационара. При механической и странгуляционной кишечной непроходимости лечение только хирургическое.
Почему развивается острая кишечная непроходимость?
Среди факторов, предрасполагающих к механической кишечной непроходимости, наиболее часто встречаются:
- Спаечный процесс в брюшной полости (как следствие взаимодействия между опухолью и окружающими тканями, и как осложнение после операций по удалению первичного очага опухоли).
- Индивидуальные особенности строения кишечника (долихосигма, подвижная слепая кишка, дополнительные карманы и складки брюшины),
- Грыжи передней брюшной стенки и внутренние грыжи.
Механическая (обтурационная) кишечная непроходимость может возникнуть также вследствие сдавления кишечника опухолью извне или сужения просвета кишечника в результате воспаления. Важно знать, что механическая кишечная непродоходимость может развиться не только при опухолях кишечника, но и при раках других локализаций, например, раке почки, раке печени, раке мочевого пузыря, раке матки.
Паралитическая непроходимость может быть результатом травмы, перитонита, существенных нарушений обмена веществ, например, при низком уровне калия в крови. У онкологических больных паралитическая кишечная непроходимость может быть обусловлена декомпенсацией функции печени и почек, нарушением углеводного обмена при наличии таких сопутствующих заболеваний, как сахарный диабет и ряде других состояний.
Спастическая кишечная непроходимость развивается при поражениях головного или спинного мозга, отравления солями тяжёлых металлов (например, свинцом) и некоторых других состояниях.
Признаки кишечной непроходимости
Ранний и обязательный симптом острой кишечной непроходимости — боль в животе. Боль может возникнуть внезапно без каких-либо предвестников, быть «схваткообразной», обычно она не зависит от приёма пищи. Приступы боли при острой кишечной непроходимости первое время повторяются примерно через равные промежутки времени и связаны с физиологическим волнообразным движением кишечника — перистальтикой. Спустя некоторое время боль в животе может стать постоянной.
При странгуляционной непроходимости боль сразу постоянная, с периодами усиления во время волны перистальтики. При этом стихание болей нужно расценивать как сигнал тревоги, поскольку говорит о прекращении перистальтической деятельности кишечника и возникновении пареза (паралича) кишечника.
При паралитической кишечной непроходимости боли в животе чаще тупые распирающие.
Симптомы разнятся в зависимости от высоты нарушения проходимости пищи – в области пищевода, желудка, двенадцатиперстной кишки или толстого кишечника. Задержка стула, включая его отсутствие с течение нескольких часов, отсутствие отхождения газов — это ранние симптомы низкой кишечной непроходимости.
При расположении механического сдавления, пареза или сужения в области верхних отделов кишечника, преимущественно в начале заболевания, при частичной проходимости кишечной трубки, под влиянием лечебных мероприятий, у пациента может быть стул за счёт опорожнения кишечника, расположенного ниже препятствия. Часто наблюдается тошнота и рвота, иногда многократная, неукротимая, усиливающаяся с нарастанием интоксикации.
Иногда отмечаются кровянистые выделения из заднего прохода.
При внимательном осмотре можно заметить существенное вздутие и выраженную асимметрию живота, видимую на глаз перистальтику кишок, которая затем постепенно угасает – «шум вначале, тишина в конце».
Общая интоксикация, слабость, снижение аппетита, апатия — эти симптомы наблюдаются у большинства больных с постепенным прогрессированием кишечной непроходимости от частичной до полной.
Чем опасна кишечная непроходимость?
Кишечная непроходимость приводит к обезвоживанию организма, выраженным сдвигам водно-электролитного и кислотно-щелочного баланса организма. В основе лежит нарушение поступления пищи, ее переваривания и всасывания, а также прекращения секреции желудочного и кишечного соков в просвет желудочно-кишечного тракта.
Поскольку ткани и клетки организма чувствительны к малейшим изменениям в химическом постоянстве внутренней среды, то такие сдвиги вызывают дисфункцию практически всех органов и систем. Наряду с жидкостью и электролитами при кишечной недостаточности за счёт голодания, рвоты, образования воспалительного экссудата теряется значительное количество белков (до 300 г/сут), особенно альбумина, играющего важную роль в гомеостазе. Наличие метастазов в области печени, которые угнетают белково-синтетическую функцию печени, дополнительно уменьшает уровень белка в крови, снижает онкотическое давление плазмы крови, что вызывает развитие стойких отеков.
Общая интоксикация организма при постепенном развитии кишечной непроходимости дополнительно ухудшается тем фактом, что в содержимом приводящего отдела кишечника начинаются процессы разложения и гниения, в содержимом просвета кишечника начинает размножаться патогенная микрофлора, накапливаются токсические продукты. При этом физиологические барьеры, в норме препятствующие всасыванию токсинов из кишечника, не работают и значительная часть токсических продуктов поступает в кровоток, усугубляя общую интоксикацию организма. В стенке кишки начинает развивается омертвение (некроз), итогом которого является гнойный перитонит из-за излития кишечного содержимого в брюшинную полость. При этом токсичные продукты распада тканей, микробные токсины, тяжелые метаболические сдвиги могут привести к сепсису и полиорганной недостаточности и гибели пациента.

Что необходимо предпринять, чтобы спасти человека при кишечной непроходимости?
Развитие кишечной непроходимости – показание к срочной госпитализации в хирургический стационар, где безотлагательно производится:
- рентгенография брюшной полости,
- ультразвуковое исследование органов брюшной полости
- ирригография — рентгенологическое исследование с контрастной бариевой взвесью, вводимой в кишечник с помощью клизмы.
В нашей клинике мы часто используем жидкий контраст для лучшего контурирования кишечника и во избежание попадания бария в брюшинную полость во время последующей операции. При подтверждении диагноза и/или наличии выраженных клинических симптомов перитонита после очень короткой предоперационной подготовки проводится экстренное хирургическое вмешательство.
В отсутствие симптомов раздражения брюшины (перитонита) некоторое время (до суток) под наблюдением хирурга проводится консервативная терапия:
- регидратация,
- введение белковых растворов, электролитов,
- введение антибиотиков,
- освобождение верхних отделов пищеварительного тракта путем зондового промывания желудка,
- промывание кишечника,
- обезболивание и пр.
При отсутствии эффекта от консервативного лечения требуется выполнить операцию в плановом порядке. При возможности удалить причину непроходимости проводится диагностическая лапаротомия с резекцией кишечника. Во время операции обязательно проводится ревизия брюшной полости для уточнения причины развития острой кишечной непроходимости и определения общего объема операции.
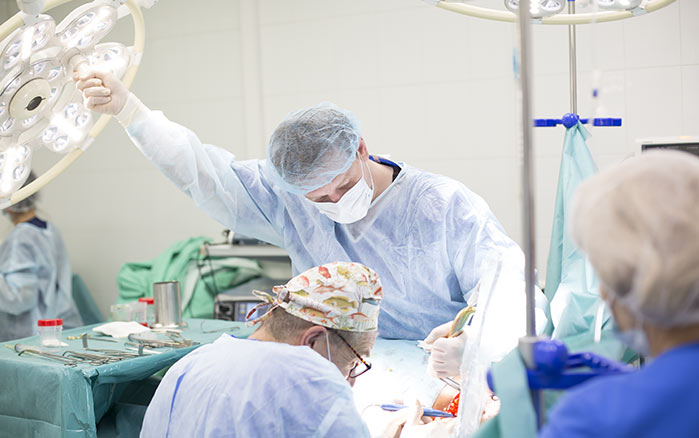
При обнаружении во время ревизии органов брюшной полости спаек, заворота, узлов петель, инвагинаций, производится их устранение. По возможности выполняется циторедуктивная операция по удалению первичного опухолевого очага, вызвавшего развитие острой кишечной непроходимости.
По существующим правилам удаление кишки при непроходимости должно проводиться на определенном расстоянии выше и ниже места непроходимости (обтурации). Если диаметр соединяемых отрезков ненамного отличается, выполняют анастомоз «конец в конец», при значительном различии диаметров приводящего и отводящего участков анастомоза – «бок в бок». В нашей клинике мы используем как классические методики ручного шва для формирования аностозов, так и современные сшивающие аппараты типа степлеров.
При тяжелом общем состоянии больного или невозможности формирования первичного анастомоза по другим причинам, например, из-за далеко зашедшего опухолевого процесса, формирования «опухолевого панциря», большой протяженности участка резецируемого кишечника, скопления большого объема жидкости в брюшной полости (асцита), на передней брюшной стенке формируется отверстие – колостома, в которую выводятся приводящий и отводящий отрезки кишки – «двухствольная стома».
В зависимости от участка кишки, из которого производится формирование колостомы данное оперативное вмешательство имеет различное наименование:
- наложение илеостомы – при выведении тонкой кишки,
- цекостома – слепой,
- асцендо-, десцендо- и трансверзостомы – соответственно восходящей, поперечный и нисходящий участки поперечноободочной кишки,
- при сигмостомии – из сигмовидной кишки.
При операции на сигмовидной кишке, называемой «операцией Гартмана» отводящий отрезок толстой кишки всегда ушивается наглухо и погружается в брюшную полость.
Всегда ли необходимо выведение стомы во время операции по поводу кишечной непроходимости?
Помимо наложения стомы, альтернативным способом восстановления прохождения пищи по кишечнику является создание обходного межкишечного анастомоза. Операции называются по названию соединяемых отделов кишечника, например:
- Операция на правых отделах толстого кишечника называется наложением обходного илеотрансверзоанастомоза.
- Наложение анастомоза между начальным отделом тонкой и конечным отделом тощей кишок называется наложением обходного илеоеюноанастоза.
Каждое из этих вмешательств может быть временным, производимым для подготовки больного к последующим этапам или окончательным при невозможности проведения радикальной операции.
Основной задачей, решаемой во время хирургического лечения острой кишечной непроходимости, является спасение жизни пациента от угрозы прорыва кишечного содержимого в брюшинную полость с развитием острого перитонита и смертью пациента.
Что происходит с выведенной стомой?
В течение 2-3-х недель после выполненной операции по поводу острой кишечной непроходимости при условии улучшении общего состояния, ликвидации последствий интоксикации организма может быть выполнена повторная операция по восстановлению естественного пассажа пищи. В таких случаях выполняется наложение кишечного анастомоза, который погружается внутрь брюшной полости.
В остальных случаях к колостоме присоединяется калоприемник для сбора кишечного содержимого. Современные разновидности калоприемников позволяют поддерживать приемлемое качество жизни даже при их использовании в течение нескольких месяцев.
Возможно ли помочь больному без операции?
Часто в тяжелых случаях и при неоперабельных опухолях у больных в тяжелом состоянии с частичной кишечной непроходимостью декомпрессия желудочно-кишечного тракта достигается путем эндоскопической установкой стента в толстую кишку. В этом случае хирургическая операция выполняется через естественный просвет кишечника – под контролем колоноскопа в просвет толстой кишки per rectum вводится первоначально баллон, расширяющий суженный (стенозированный) участок, а затем устанавливается стент.
Своевременная профилактическая установка стента в просвет кишечника позволяет продлить жизнь и существенно повысить ее качество за счет уменьшения интоксикации, а также избежать вероятного оперативного вмешательства у больных при 4 стадии ракового процесса. Аналогичным образом может выполняться стентирование участков двенадцатиперстной кишки.
Мы устанавливаем стенты в толстый кишечник у больных раковым поражением кишечника и с высоким классом анестезиологического риска из-за наличия сопутствующих заболеваний, в том числе ишемической болезни сердца, сахарного диабета и ряда других. Это позволит длительно поддерживать проходимость кишечника и избежать оперативного вмешательства.
Источник