Инфекции кишечной группы дифтерия
Дифтерия (от латинского diftera – плёнка; дореволюционное – «болезнь плача матерей», «болезнь ужаса матерей») – острое инфекционное заболевание, вызываемое токсигенными штаммами дифтерийной палочки, которые токсически поражают систему кровообращения, нервную ткань и надпочечники, а также вызывают фибринозное воспаление в области входных ворот (местах проникновения инфекции). Клинически характеризуется синдромом общей инфекционной интоксикации, углочелюстным лимфаденитом, тонзиллитом, местными воспалительными процессами фибринозного характера.
Этиология
Царство – Бактерии
род – Corynebacterium
вид – Corynebacterium diphteriae
Это грамотрицательные палочки, расположенные под углом V или W. На концах имеются булавовидные утолщения (от греческого coryne – булава) за счёт волютиновых гранул. Имеется свойство метахромазии – окрашивание не в цвет красителя (по Нейссеру – в темно-синий, а бактериальные клетки – в светло-коричневый).
Содержит липополисахарид, белки и липиды. В клеточной стенке находится корд-фактор, который отвечает за адгезию (прилипание) к клеткам. Известны колонии mitis, intermedius, gravis. Сохраняют жизнеспособность во внешней среде: при обычных условиях на воздухе остаются живыми до 15 суток, в молоке и воде доживают до 20 дней, на поверхностях вещей – до 6 месяцев. Утрачивают свойства и погибают при кипячении в течение 1 минуты, в 10% перекиси водорода – за 3 минуты. Чувствительны к дезинфицирующим средствам и антибиотикам (пенициллинам, аминопенициллинам, цефалоспоринам). Любят питательные среды, содержащие сахар (шоколадная среда Мак-Лауда).
Выделяет такие патогенные продукты, как:
1) Экзотоксин (синтез токсина детерминирован геном tox+, который иногда теряется), включающий несколько составляющих:
- некротоксин (вызывает некроз эпителия в месте входных ворот, повреждает сосуды; это ведёт к экссудации плазмы и образованию фибриноидных плёнок, так как из клеток выделяется фермент тромбокиназа, который переводит фибриноген в фибрин);
- истинный дифтерийный токсин – экзотоксин (близок по действию к цитохрому Б – ферменту клеточного дыхания; он замещает цитохром Б в клетках и блокирует клеточное дыхание). Имеет две части: А (фермент, вызывающий цитотоксический эффект) и Б (рецептор, способствующий проникновению А в клетку);
- гиалуронидаза (разрушает гиалуроновую кислоту, являющуюся частью соединительной ткани, что вызывает повышение проницаемости мембран и распространение токсина за пределы очага);
- гемолизирующий фактор;
2) Нейраминидаза;
3) Цистиназа (позволяет отличать дифтерийные бактерии от других видов коринебактерий и дифтероидов). [2][6]
Эпидемиология
Антропоноз. Генератор инфекции – человек, болеющий различными формами дифтерии, и здоровый носитель токсигенных штаммов дифтерийных микробов. Возможный источник инфекции для людей – домашние животные (лошади, коровы, овцы), у которых возбудитель может локализоваться на слизистых оболочках, вызывать язвы на вымени, маститы.
Наиболее опасны в плане распространения заражения люди с дифтерией носа, зева и гортани.
Механизмы передачи: воздушно-капельный (аэрозольный), контактный (через руки, предметы), алиментарный путь (через молоко).
Болеет человек, не обладающий естественной резистентностью (сопротивлением) к возбудителю и не имеющий антитоксический иммунитет необходимого уровня (0,03 – 0,09 МЕ/мл – условно защищенные, 0,1 и выше МЕ/мл – защищенные). После перенесенного заболевания иммунитет держится около 10 лет, затем возможно повторное заболевание. На заболеваемость влияет охват населения профилактическими прививками. Сезонность осенне-зимняя. При проведении полного курса иммунизации против дифтерии в детском возрасте и регулярной ревакцинации (раз в 10 лет) вырабатывается и поддерживается стойкий напряженный иммунитет, защищающий от заболевания.
Несмотря на успехи современного здравоохранения, смертность от дифтерии на мировом уровне (в основном малоразвитые страны) остаётся в пределах 10%. [1][5]
Инкубационный период – от 2 до 10 суток.
Течение заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при развитии болезни в молодом и зрелом возрасте, а также при сопутствующих патологиях иммунной системы, оно может меняться.
Синдромы дифтерии:
- синдром общей инфекционной интоксикации;
- тонзиллита (фибринозного) – ведущий;
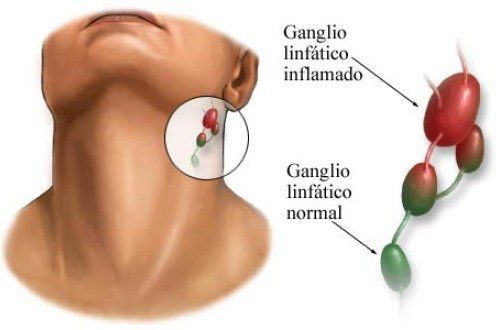
- регионарного лимфаденита (углочелюстного);
- геморрагический;
- отёка подкожной жировой клетчатки.
Начало заболевания обычно сопровождается умеренным подъёмом температуры тела, общим недомоганием, затем клиническая картина расходится сообразно форме заболевания.
Атипичная форма (характеризуется непродолжительной лихорадкой в течение двух дней, лёгким дискомфортом и болезненным ощущением в горле во время глотания, увеличением углочелюстных лимфоузлов до 1 см, слабо чувствительных при лёгком прикосновении);
Типичная форма (достаточно ощутимая тяжесть в голове, сонливость, вялость, слабость, бледность кожи, увеличение углочелюстных лимфоузлов от 2 см и более, боли при глотании):
а) распространённая (первично распространённая или развивающаяся из локализованной) – повышение температуры тела до фебрильных цифр (38-39°С), заметно выраженная слабость, адинамия, бледность кожных покровов, пересыхание во рту, боли в горле при глотании средней интенсивности, болезненные лимфоузлы до 3 см;
б) токсическая (первично токсическая или происходящая из распространённой) – характерна сильная головная боль, апатия, заторможенность, бледность кожи, сухая слизистая оболочка рта, возможное возникновение боли в животе у детей, рвотные позывы, температура 39-41°С, болезненные ощущения в горле при глотании, болезненные лимфоузлы до 4 см, отёк подкожной жировой клетчатки вокруг них, распространяющийся в некоторых случаях на другие участки организма, затруднение носового дыхания – гнусавость голоса.
Степени отёка подкожной жировой клетчатки:
- субтоксическая форма (отёк односторонний или околоушной области);
- токсическая I степени (до середины шеи);
- токсическая II степени (до ключиц);
- токсическая III степени (отёк переходит на грудную клетку).
При тяжёлых токсических формах дифтерии из-за отёка шея визуально становиться короткой и толстой, кожные покровы напоминают студнеобразную консистенцию (симптом «римских консулов»).
Бледность кожи пропорциональна степени интоксикации. Налёты на миндалинах асимметричны.
в) гипертоксическая – острое начало, резко выраженный синдром общей инфекционной интоксикации, явные изменения в месте входных ворот, гипертермия от 40°С; присоединяется острая сердечно-сосудистая недостаточность, неустойчивое артериальное давление;
г) геморрагическая – пропитывание фибринозных налётов кровью, кровотечения из носовых ходов, петехии на коже и слизистых оболочках (красные или фиолетовые пятна, образующиеся при повреждении капилляров).
Если при отсутствии адекватного лечения температура тела нормализуется, то это нельзя однозначно расценивать как улучшение – зачастую это крайне неблагоприятный признак.

Различают редкую дифтерию у привитых (похожа на дифтерию атипичного течения) и дифтерию в сочетании со стрептококковой инфекцией (принципиальных отличий нет).
Другие формы дифтерийной инфекции:
- гортани (субфебрилитет – незначительное повышение температуры; не ярко выраженный синдром общей инфекционной интоксикации, сначала катаральный период – беззвучный кашель с мокротой, с затруднением как вдоха (сильнее), так и выдоха (менее выраженно), изменения тембра или потеря голоса; затем стенотический период, сопровождающийся трудностями при дыхании и втяжением лабильных мест грудной клетки; далее период асфиксии – возбуждённое состояние, сопровождающееся потливостью, посинением кожных покровов и в дальнейшем сменяющимся угнетением дыхания, сонливостью, нарушениями ритма сердца – может закончиться смертью);
- носа (температура в норме либо слегка повышена, нет интоксикации, сначала поражается один носовой ход с проявлением в нём серозно-гнойного или гнойного отделяемого с геморрагическим пропитыванием, затем второй ход. На крыльях носа возникает намокание и коркообразование, возможно появления подсыхающих корочек на лбу, щеках и подбородочной области. Возможен отёк подкожной жировой клетчатки щёк и шеи при токсических формах);
- глаза (выражается отёком и гиперемией конъюнктивы средней интенсивности, сероватым гнойным отделяемым из конъюнктивального мешка умеренной выраженности. При плёнчатой форме – значительный отёк век и образование с трудом снимаемых серо-белых плёнок на конъюнктиве);
- раны (длительно незаживающие раны с гиперемией краёв, налёт грязно серого цвета, инфильтрация окружающих тканей).
Особенности при фарингоскопии:
а) атипичная (гиперемия и гипертрофия нёбных миндалин);
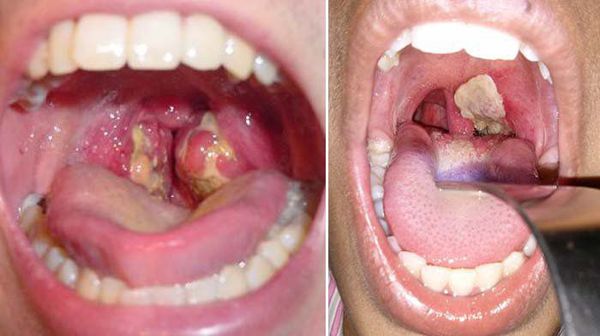
б) типичная (не ярко выраженное покраснение с синюшным оттенком, плёнчатый налёт, отёк миндалин. В начале болезни он белого цвета, далее серый или жёлто-серый; снимается с нажимом, рвётся – после удаления оставляет кровоточащую рану. Плёнка плотная, нерастворима и быстро тонет в воде, выступает над тканью. Свойственна малоболезненность, так как имеется анестезия):
- распространённая (гиперемия застойно-синюшного цвета, отёк миндалин, мягких образований ротоглотки, плёнчатый налёт, продолжающийся за пределами миндалин);
- токсическая (те же симптомы, что и у распространённой формы + миндалины совершенно перегораживают зёв, грубый плёнчатый налёт, распространяющийся на окружающие ткани. Отёк мягкого нёба. Иногда коричневатый налёт – пропитка кровью, асимметрия). [2][6]
Входные ворота – любые области покровов (чаще слизистая оболочка ротоглотки и гортани). Вслед за фиксацией бактерии происходит размножение в месте внедрения. Далее продукция экзотоксина вызывает некроз эпителия, анестезию тканей, замедление кровотока, образование фибринозных плёнок. Дифтерийные микробы за пределы очага не распространяются, но распространяется токсин по соединительной ткани и вызывает нарушение функций различных органов:
- кардиомиоциты (некроз – миолизис – инфекционно-токсический миокардит);
- парез капилляров (циркуляторные нарушения – инфекционно-токсический шок);
- тромбоцитопения, снижение факторов свёртывания крови, активация системы фибринолиза – геморрагический синдром;
- нервная ткань (дистрофия шванновских клеток, демиелинизация нервных волокон, в первую очередь регионарных по отношению к очагу – поражение черепно-мозговых нервов – парезы и параличи через 3-5 дней. Блокада сердца AV – 90% смертности от дифтерии). [1][3]
1. По клинической форме:
а) атипичная (катаральная);
б) типичная (с плёнками):
- локализованная;
- распространённая;
- токсическая;
2. По степени тяжести:
- лёгкая;
- средняя;
- тяжёлая.
3. По носительству:
- транзиторное (однократно выявляемое);
- кратковременное (до 2-х недель);
- средней продолжительности (15 суток – 1 месяц);
- затяжное (до 6 месяцев);
- хроническое (более 6 месяцев).
4. По локализации:
- зева (90% встречаемости);
- гортани (локализованная и распространённая);
- носа, глаз, половых органов, кожи, раны, комбинированная.
5. При дифтерии зева:
а) атипичная;
б) типичная:
- локализованная (островчатая и плёнчатая);
- распространённая;
- токсическая: субтоксическая, токсическая I степени, токсическая II степени, токсическая III степени, гипертоксическая, геморрагическая[3][8] (при дифтерии гортани не бывает токсической формы, так как там нет соединительной ткани).
6. По характеру воспаления:
| Признаки | Локализованная форма | Распространённая форма | ||
|---|---|---|---|---|
| Катаральная | Островчатая | Плёнчатая | ||
| симптомы инфекции | отсутствуют | незначительная слабость, лёгкая головная боль | острое начало, вялость,умеренная головная боль | острое начало, сильная головная боль, слабость, рвота, бледность, сухость во рту |
| температура | 37,3-37,5℃ 1-2 дня | 37,5-38℃ | 38,1-38,5℃ | 38,1-39℃ |
| боль в горле | незначительная | незначительная, усиливающаяся при глотании | умеренная, усиливающаяся при глотании | умеренная, усиливающаяся при глотании |
| лимфаденит (воспаление лимфоузлов) | увеличение до 1 см, чувств. при пальпации | увеличение до 1 см и более чувств. при пальпации | увеличение до 2 см, малоболезненные | увеличение до 3 см, болезненные |
| нёбные миндалины | покраснение и гипертрофия | покраснение и гипертрофия, островки паутинообразных налётов, легко снимаемых без кровоточивости | застойная гиперемия, налёты с перла- мутровым блеском, снимаются с нажимом с кровоточивостью | застойно-синюшная гиперемия,отёк миндалин, мягких тканей ротоглотки, плёнчатый налёт, уходящий за границы миндалин |
- 1-2 недели: инфекционно-токсический миокардит (кардиалгия, тахикардия, бледность, расползание границ сердца, одышка);
- 2 недели: инфекционно-токсическая полиневропатия (III, VI, VII, IX, X);
- 4-6 недель: параличи и парезы (вялые периферические – парез мягкого нёба);
- инфекционно-токсический шок;
- инфекционно-токсический некроз;
- острая надпочечниковая недостаточность (болевые ощущения в эпигастрии, иногда рвота, акроцианоз, потливость, снижение АД, анурия);
- острая дыхательная недостаточность (дифтерия гортани).
- полный клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общеклинический анализ мочи (микрогематурия, цилиндрурия, протеинурия);
- биохимические анализы крови (повышение АСТ при миокардите);
- серологические методы (определение антител классов М и G методом ИФА в сыворотке крови, нуклеиновых кислот возбудителя методом ПЦР, определение уровня дифтерийного антитоксина методом ИФА – считается, что титр 0,01 МЕ и выше считается надёжной защитой от возникновения дифтерии);
- бактериологический метод (посев материала из зева и носоглотки на чашки с питательной средой – предварительный ответ через 48 часов). [1][3]
Проводится в стационарных условиях (лёгкие формы могут быть нераспознаны и пролечены дома).
Наиболее эффективно начало терапии в первые трое суток заболевания. Режим в стационаре боксовый, постельный (так как есть риск развития паралича сердца). Сроки при локализованной дифтерии – 10 суток, при токсической – 30 суток, при остальных формах – 15 суток.
Диета №2 по Певзнеру в разгар заболевания (механически и химически щадящая, полноценного состава), далее диета №15 (общий стол).
В самое первое время медикаментозно показано введение противодифтерийной сыворотки (в/м или в/в) после пробы:
- неотягощённое течение – 15-150 тысяч МЕ;
- при риске неблагоприятного исхода – 150-500 тысяч МЕ.
Неотъемлемой частью лечения является проведение антибиотикотерапии (антибиотики пенициллинового, аминопенициллинового, цефалоспоринового рядов).
Патогенетическая терапия включает проведение дезинтоксикации, гормональную поддержку при необходимости.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовоспалительные и противомикробные средства местного действия (таблетки, пастилки и др.);
- седативные средства;
- противоаллергические средства;
- спазмолитики.
Лечение носителей осуществляется с использованием антибиотиков по общим основаниям.
Правила выписки больных:
- исчезновение клинической картины заболевания;
- прекращение выделения возбудителя (два отрицательных посева слизи из ротоглотки и носа, выполненные не ранее 14 суток после нормализации клиники с интервалом в 2-3 дня).
После выписки из стационара в боксе проводится заключительная дезинфекция. [7][8]
Наиболее важным способом предупреждения заболеваний тяжелыми формами дифтерийной инфекции во всём мире является проведение вакцинации. Первичный курс проводится в детском возрасте, далее осуществляются регулярные ревакцинации во взрослом состоянии (раз в 10 лет). Вакцинация спасает не от бактерионосительства, а от вырабатываемого бактерией токсина, который вызывает тяжелую клиническую картину. В этом свете становиться ясной необходимость постоянно поддерживать защитный уровень антитоксического иммунитета, регулярно проводить ревакцинацию (в РФ – вакциной АДС-м). [1][2]
Источник
Дифтерия — острое инфекционное заболевание, вызываемое бактериями дифтерии, передающееся преимущественно воздушно-капельным путем, характеризующееся воспалением, чаще всего слизистых оболочек рото- и носоглотки, а также явлениями общей интоксикации, поражением сердечно-сосудистой, нервной и выделительной систем.
Возбудитель дифтерии – токсигенный штамм дифтерийного микроба. Имеет вид палочки с утолщением на концах. Микробы располагаются в виде буквы V. Они выделяют опасные яды – экзотоксин и нейраминидазу. К тому же они расщепляют цистин и ферментируют глюкозу, способны восстановить нитраты в нитриты.
В связи со способностью микроорганизмов ферментировать крахмал заболевание разделили на три клинические формы: первая – легкая, при которой крахмал не ферментируется, вторая – средняя, промежуточная, третья – тяжелая, со способностью к ферментированию крахмала. Но по сути такой зависимости вообще не существует. Токсины способны продуцировать только самые крупные особи микроорганизма.
Возбудитель дифтерии
Почему развивается дифтерия, и что это такое? Инкубационный период при дифтерии колеблется от 3 до 7 дней. Проявления дифтерии разнообразны и зависят от локализации процесса и его тяжести.
Источником инфекции является человек. Передача возбудителя осуществляется преимущественно воздушно-капельным путем, но заражение возможно и контактно-бытовым путем (через инфицированные предметы). Для дифтерии характерна осенне-зимняя сезонность. В современных условиях, когда болеют в основном взрослые люди, дифтерия встречается в течение всего года.
Возбудитель дифтерии – дифтерийная палочка, носителем которой является заболевший человек или человек, носящий инфекцию во время инкубационного периода дифтерийной палочки, а также в течение некоторого времени после выздоровления.
Симптомы дифтерии
Инкубационный период при дифтерии составляет от 2 до 10-ти дней. При проникновении дифтерийной палочки в организм на месте ее внедрения развивается очаг воспаления, в котором размножается возбудитель, выделяя токсин.
С лимфой и кровью токсин разносится по всему организму, вызывая поражение как слизистой оболочки (или кожи) в месте внедрения возбудителя, так и внутренних органов и систем. Поскольку возбудитель чаще всего проникает в глотку, местные изменения чаще всего возникают в ней. Кроме того, воспалительный очаг может развиться в носу, гортани, ухе, на половых органах, глазах, раневой поверхности кожи.
Признаки дифтерии зависят от места локализации возбудителя. Среди общих симптомов, характерных для всех форм болезни, можно выделить следующие:
- толстые серые налеты, покрывающие горло и миндалины;
- боль в горле и охриплость голоса;
- увеличение лимфатических узлов шеи и отек вокруг них (т.н. «бычья шея»);
- затрудненное или частое дыхание;
- выделения из носа;
- лихорадку и озноб;
- общее недомогание.
Симптоматики дифтерии в зависимости от клинической формы:
- Чаще всего (в 90% всех случаев заболеваемости) встречается дифтерия ротоглотки. Продолжительность инкубационного периода — от 2-х до 10 дней (от момента контакта человека с бактерионосителем). При проникновении палочки Леффлера на слизистую оболочки рта, она повреждает ее и вызывает некротизацию тканей. Этот процесс проявляется сильным отеком, образованием экссудата, который в дальнейшем заменяется фибриновыми пленками. Трудноотделяемый налет покрывает миндалины, может выходить за их пределы, распространяясь на соседние ткани.
- При дифтерийном крупе может быть поражена гортань, бронхи, трахеи. Возникает сильный кашель, который приводит к тому, что голос становится осиплым, человек бледнеет, ему трудно дышать, нарушается ритм сердца, цианоз. Становится слабым пульс, резко падает артериальное давление, расстройства в сознании, может беспокоить судорожное состояние. Опасна форма тем, что может привести к удушью и смерти.
- Дифтерия носа. В случаи с дифтерией носа, характерной будет совсем незначительная интоксикация организма, сукровичные выделения, серозно–гнойные выделения, затрудненное дыхание носом. В таком виде дифтерии, слизистая оболочка носа: отёчна, гиперемирована, с язвочками, с эрозиями или фибринозными наложениями (легко сниматься, выглядят как клочья). Также на коже вокруг носа, провялиться раздражения и корочки. В основном, дифтерия носа проявляется в сочетании с: дифтерией ротоглотки, иногда глаз, и (или) гортани.
- При распространенной дифтерии сначала повышается температура тела до тридцати восьми градусов и выше. Больные меньше двигаются, ощущают усталость, иногда возникают приступы тошноты и рвоты. Налет на миндалинах уже через пару дней распространяется по всей ротовой полости – на язык, глотку, небо. Лимфатические узлы значительно увеличены, они болезненны при прощупывании.
- Токсическая форма — осложнение нелеченных предыдущих форм. Температура тела поднимается до 40 °С, появляются симптомы интоксикационного синдрома: озноб, разбитость, суставная боль, першение в горле. У больным возникает рвота, возбуждение, эйфория и бред. Кожа бледнеет, а слизистая оболочка зева отекает и краснеет. Возможно полное закрытие просвета гортани. Фибринозный налет покрывает большую часть слизистой оболочки ротоглотки, при этом пленки становятся грубыми и толстыми. У больных появляется цианоз губ, учащается сердцебиение, падает кровяное давление, изо рта исходит неприятный, гнилостный запах.
Лечение дифтерии на ранней стадии обеспечивает полное выздоровление, безо всяких осложнений, хотя продолжительность излечения зависит от тяжести инфекции. При отсутствии своевременного лечения возможны серьезные осложнения, в том числе на сердце, которые могут привести к коме, параличу или даже летальному исходу.
Диагностика
Диагностировать дифтерию бывает сложно, потому что симптомы сходны с рядом других заболеваний — ангиной, стоматитом и т.д. Для того, чтобы с точностью установить диагноз и назначить должное лечение, необходимы лабораторные исследования:
- Бактериологический (мазок из ротоглотки). С помощью этого метода выделяют возбудителя и устанавливают его токсические свойства;
- Серологический. Определяются Ig G и M, указывающие на напряжённость иммунитета, которые говорят об остроте протекаемого воспалительного процесса;
- Метод ПЦР используется для установления ДНК возбудителя.
Требуется также проведение диагностики осложнений, вызываемых дифтерией.
Дифтерия: фото
Как выглядят люди с диагнозом дифтерия, фото представлено ниже.
Нажмите для просмотра
[свернуть]
Осложнения
Причинами развития осложнений являются воздействие токсинов дифтерийной палочки на организм и позднее введение сыворотки:
- миокардит;
- инфекционно-токсический шок;
- ДВС-синдром;
- поражение надпочечников;
- полиорганная недостаточность;
- дыхательная недостаточность;
- поли- или мононевриты;
- токсический нефроз;
- сердечно-сосудистая недостаточность;
- отит;
- пневмония;
- паратонзиллярный абсцесс и др.
Время появления вышеописанных осложнений зависит от вида дифтерии и степени ее тяжести. Например, токсические миокардиты могут развиваться на 2-3 неделе заболевания, а невриты и полирадикулоневропатии – на фоне заболевания или через 1-3 месяца после полного выздоровления.
Лечение дифтерии
Независимо от тяжести протекания дифтерии лечение у детей и взрослых проводят в условиях стационара (в больнице). Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей.
При подтверждении наличия дифтерии немедленно вводят антитоксическую противодифтерийную сыворотку, которая помогает нейтрализовать экзотоксин в крови. Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно. Сыворотка вводится внутримышечно или внутривенно (при тяжёлых формах).
В комплексе с сывороткой назначают антибактериальные препараты. Из всего спектра наиболее популярен эритромицин (а также пенициллин, ампиокс, ампициллин, тетрациклин), который уничтожает возбудителя. Уже на этой стадии человек не просто начинает выздоравливать, но его организм больше не подвергается действию дифтерийной палочки, что является самым главным на момент установления диагноза.
Еще один важный аспект при лечении дифтерии – ослабление интоксикации организма. Для этого применяют введение полиионных растворов, глюкокортикоидов, калиевой смеси. Если подобные меры не приносят результат, то показана чистка крови (плазмаферез).
Профилактика
Неспецифичекая профилактика заключается в соблюдении следующих правил:
- Своевременно выявлять и изолировать больных и бактерионосителей.
- Проводить текущую и заключительную дезинфекцию.
- Однократно обследовать всех лиц, находившихся в контакте с больным.
- Следить за больными с ангиной в течение трех суток.
- Проводить ежегодный медосмотр школьников.
- Наблюдать за реконвалесцентами дифтерии в течение 3 месяцев после выписки из инфекционного отделения.
Прививка от дифтерии
Наиболее эффективная профилактика дифтерии — активная вакцинация. Это введение небольшого количества бацилл, которые стимулируют организм вырабатывать антитела. Хотя эти антитела не мешают инфицироваться дифтерией в дальнейшем, но они способны нейтрализовать причины осложнений — бактериальный токсин, и, таким образом, ослаблять прогрессирование заболевания (антитоксический иммунитет).
Сделать прививку против дифтерии можно в любом прививочном кабинете. Вакцинация против дифтерии входят в Национальный календарь профилактических прививок. Вакцинацию детям проводят в три этапа (в 3, 4,5 и 6 месяцев). В 18 месяцев, 6—7 и 14 лет проводят ревакцинации. После этого дети и взрослые должны прививаться от дифтерии каждые 10 лет.
После перенесённого заболевания формируется нестойкий иммунитет, и приблизительно через 10-11 лет человек может заболеть вновь. Повторное заболевание носит нетяжёлый характер и переносится легче.
Прогноз
В случае локализованных форм дифтерии легкого и среднетяжелого течения, а также при своевременном введении антитоксической сыворотки прогноз для жизни благоприятен. Усугублять прогноз может тяжелое течение токсической формы, развитие осложнений, позднее начало лечебных мероприятий.
В настоящее время ввиду развития средств помощи больным и массовой иммунизации населения смертность от дифтерии — не более 5%.
Источник