Энтеропатии кишечные у детей

Энтеропатия – это хроническая патология кишечника невоспалительного генеза, в основе которой лежат ферментопатии или врожденные аномалии тонкой кишки. Клинически проявляется болью в околопупочной области, диареей разной степени выраженности и мальабсорбцией. Для диагностики энтеропатии используются: рентгенография пассажа бария по тонкому кишечнику, видеокапсульная эндоскопия, морфологическое исследование биоптатов. Лечение предусматривает поиск и устранение причины развития заболевания, назначение соответствующей диеты и использование ферментных препаратов, кишечных антибиотиков и эубиотиков для улучшения пищеварения в тонкой кишке.
Общие сведения
Энтеропатии – это группа заболеваний, развивающихся при нарушении активности и полном отсутствии выработки определенных ферментов, которые участвуют в переваривании или всасывании различных компонентов пищи. По сравнению с другими гастроэнтерологическими заболеваниями, энтеропатии являются достаточно редкой патологией. Распространенность различных форм данной патологии весьма варьирует, достоверных эпидемиологических исследований по энтеропатиям в мире не проводилось. Изучением причин развития заболевания, разработкой новых диагностических и лечебных методов занимается клиническая гастроэнтерология.
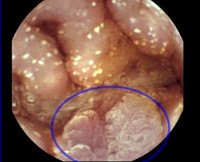
Энтеропатии
Причины энтеропатий
Большинство энтеропатий хорошо известны и изучены. Они могут иметь врожденный или приобретенный характер.
1. Приобретенные энтеропатии могут возникать при:
- инфицировании патогенными бактериями, паразитами, грибами;
- приеме лекарственных препаратов (противовоспалительных средств, антибиотиков);
- участии пищевых аллергенов;
- токсическом и радиационномвоздействии;
- патологии лимфовенозной и артериальной системы кишечника;
- заболеваниях крови, эндокринной системы, болезней соединительной ткани, почек и иммунной сферы.
2. Наследственные энтеропатии, например, целиакия, или глютеновая непереносимость, развивается при генетически обусловленном нарушении выработки ферментов для переваривания глютена в кишечнике. В результате при приеме злаковых продуктов, таких как рожь, пшеница и овес, у больного прогрессирует энтеропатия, сопровождающаяся диареей и нарушением переваривания в тонкой кишке.
Однако не все виды энтеропатий имеют четкую причину. Некоторые формы болезни протекают более тяжело и имеют худший прогноз. К подобным заболеваниям относятся коллагеновая спру, аутоиммунная энтеропатия, болезнь Крона, рефрактерная и гипогаммаглобулинемическая спру, эозинофильный гастроэнтерит, а также экссудативная и посттрансплантационная энтеропатия.
Из представленных выше болезней чаще всего встречается экссудативный вариант патологии тонкого кишечника, который может быть либо первичным, либо вторичным на фоне лимфангиоэктазии. Вторичная экссудативная энтеропатия развивается на фоне нарушения оттока лимфы в кишечнике, обусловленного онкологическими или воспалительными заболеваниями. Как правило, данная патология прогрессирует при поражении сосудов брюшной полости, недостаточности правого желудочка и болезни Уиппла.
Патогенез
Энтеропатии могут быть первичными (врожденными) или вторичными (приобретенными). Первичные формы носят наследственный характер, а их развитие обусловлено генетическими мутациями в одном или нескольких генах. Вторичные формы возникают при наличии воспалительных или дистрофических изменений в слизистом слое тонкой кишки.
При прогрессировании патологических процессов в слизистой оболочке тонкого кишечника развиваются воспалительные изменения. В последующем на фоне хронического воспаления может возникать атрофия ворсинчатого слоя и эрозии слизистой.
Симптомы энтеропатий
Клиника энтеропатий, независимо от их этиологии, включает синдром хронической диареи и синдром нарушения всасывания. При наличии ферментопатии понос возникает на фоне употребления продуктов, к которым имеется непереносимость. При обострении кал приобретает жидкий и пенистый характер. В нем можно обнаружить непереваренные остатки пищи, а также большое количество жиров, белков и углеводов, которые не всосались в тонкой кишке. В зависимости от тяжести заболевания, частота дефекаций может колебаться от 5 до 15 раз в сутки.
Нарушение процессов всасывания (мальабсорбция) со временем приводит к поливитаминной недостаточности. При этом в большей степени нарушается усвоение жирорастворимых витаминов А, Е, D и К. Тяжелое течение заболевания сопровождается нарушением обмена электролитов, ухудшением белкового обмена. Также при энтеропатии может развиваться анемия вследствие недостаточной абсорбции железа в тонкой кишке. Поскольку при этой группе болезней затрудняется поглощение белков и жиров в кишечнике, человек теряет в весе вплоть до развития полного истощения.
Боль при данной патологии выражена в незначительной степени, однако на фоне нарушения проходимости кишки именно она является ведущим клиническим синдромом. Болевые ощущения в основном локализуются в околопупочной области и носят эпизодический характер. Они связаны с периодическим спазмом гладкой мускулатуры тонкого кишечника.
Отдельные формы энтеропатий
Клиническая картина одной из наиболее распространенных врожденных энтеропатий, целиакии, не имеет характерных отличий. Все проявления заболевания возникают при употреблении в пищу злаковых продуктов, в состав которых входит пшеница, овес, рожь и ячмень. Симптомы глютеновой энтеропатии начинают беспокоить в раннем детстве, когда вводится злаковый прикорм. При переходе на диету, не содержащую глютена, происходит обратное развитие клинических проявлений.
Негранулематозная идиопатическая энтеропатия, которая не имеет четкой причины, обычно сопровождается выраженной болью в животе, отсутствием аппетита, снижением веса, повышением температуры, диареей с увеличением количества жиров в кале. Если энтеропатия возникает при артериовенозных аномалиях слизистой оболочки тонкой кишки, то в кале могут выявлять элементы крови.
Экссудативная форма заболевания отличается учащенным обильным стулом с большим количеством слизи. Одной из наиболее тяжелых форм является энтеропатия, которая развивается на фоне Т-клеточной лимфомы. Эта серьезная патология проявляется выраженными отеками на фоне нарушения всасывания белков, которые не корригируются введением белковых компонентов.
Диагностика
Для диагностики энеропатий используются лабораторные и инструментальные методы обследования:
- Общий анализ крови. В клиническом анализе часто выявляется анемия со снижением уровня гемоглобина и эритроцитов. Анемия может быть как железодефицитной (микроцитарной), так и В12-дефицитной (макроцитарной). Эти изменения связаны с нарушением всасывания железа и витамина В12 в тонком кишечнике. Если в общем анализе крови обнаруживается повышение уровня лейкоцитов и ускорение СОЭ, то это часто говорит о воспалительном генезе заболевания.
- Биохимические исследования. При наличии воспалительных изменений отмечается повышение С-реактивного белка и фекального кальпротектина. Вследствие нарушения всасывания в кишечнике определяется снижение концентрации кальция, магния, хлора, калия, белка и холестерина в крови. В большей степени эти изменения наблюдаются при гипогаммаглобулинемической форме спру. При тяжелых формах энтеропатии выявляется снижение уровня альбуминов в биохимическом анализе крови. Для подтверждения специфических форм заболевания используются гистохимические методы исследования слизистой оболочки тонкой кишки.
- Энтерография. Из инструментальных исследований используют рентгенографию тонкого кишечника с пассажем бария, которая играет важную диагностическую роль при наличии тяжелых поражений слизистой, например, при болезни Крона. С помощью данного исследования можно обнаружить крупные язвы, наличие сужений и свищей кишечника. Современной методикой обследования при энтеропатиях считается МСКТ органов брюшной полости, с помощью которой оценивают уровень поражения стенки кишечника и степень его выраженности.
- Эндоскопия кишечника. Важную информацию дает эндоскопия, во время которой визуализируются патологические изменения в слизистой, сужение просвета кишечника, сглаженность складок, а также наличие эрозивных и язвенных поражений. Все эти признаки не являются специфичными для какой-либо конкретной формы болезни. Высокоинформативным современным методом диагностики выступает видеокапсульная эндоскопия, позволяющая детально оценить состояние слизистой оболочки кишечника на всем протяжении.
Дифференциальная диагностика
Существенную роль играют специфические диагностические исследования, которые позволяют дифференцировать между собой различные формы энтеропатии. В частности, для постановки диагноза «целиакия» используются нагрузочные пробы с глиадином. При непереносимости глютена данная проба приводит к быстрому повышению уровня глутамина в крови.
Важное значение в дифференциальной диагностике имеет биопсия слизистой оболочки тонкой кишки. Например, при целиакии отмечаются атрофические изменения слизистого слоя. Кроме того, диагностировать глютеновую энтеропатию поможет определение антител к трансглютаминазе. Для выявления аутоиммунной формы заболевания, помимо классических признаков, определяются антитела к энтероцитам. Кроме того, дифференцировать иммунную энтеропатию с целиакией поможет отсутствие ответа на аглютеновую диету.
Лечение энтеропатий
Лечение энтеропатий должно быть направлено в первую очередь на устранение причины, которая привела к возникновению болезни. Этиотропная терапия может быть использована только в том случае, если имеется конкретная причина развития заболевания.
- Диетотерапия. Важную роль играет правильно подобранная диета. Например, при целиакии необходимо исключить употребление продуктов, содержащих глютен, таких как пшеница, ячмень, овес и рожь. Их следует заменять рисом, бобовыми, картофелем, овощами, фруктами, мясом и рыбой. При аллергической энтеропатии рекомендуется исключение из рациона аллергенных продуктов. Для лечения болезни Уиппла требуется длительный прием антибиотиков. Терапия тропической спру и инфекционных форм заболевания проводится кишечными антибактериальными препаратами.
- Патогенетическое лечение. Предусматривает коррекцию синдрома мальабсорбции. С этой целью используются ферментные препараты и эубиотики. Они позволяют нормализовать процессы пищеварения в тонком кишечнике и улучшить всасывание питательных веществ и микроэлементов. Больным с мальабсорбцией рекомендуется полноценное белковое питание, прием препаратов железа и кальция, а также употребление поливитаминных препаратов. При снижении уровня белка в крови необходимо внутривенное введение альбумина.
- Противовоспалительная терапия. Терапия энтеропатий без четкой этиологии предусматривает назначение противовоспалительных препаратов. При этих заболеваниях принимаются иммуносупрессоры, глюкокортикоиды и аминосалицилаты. Они оказывают особый эффект при болезни Крона и других аутоиммунных формах заболевания.
Прогноз и профилактика
Если удается четко установить причину заболевания, то в подавляющем большинстве случаев получается добиться полного выздоровления. При исключении патологического влияния этиологических факторов слизистая кишечника полностью восстанавливает свою структуру и функцию, что сопровождается ремиссией. В зависимости от формы заболевания прогноз может варьироваться от благоприятного при целиакии на фоне правильного лечения до неблагоприятного при энтеропатии, ассоциированной с Т-клеточной лимфомой. Профилактика энтеропатий заключается в использовании рациональной диеты и грамотном лечении заболеваний тонкого кишечника.
Источник
Аллергическая энтеропатия – это воспалительное заболевание тонкого кишечника аллергической природы, возникающее при проникновении в организм антигенов, вызывающих чрезмерную, повышенную реакцию иммунной системы. Чаще всего болезнь развивается у детей раннего возраста. Аллергическая энтеропатия проявляется диареей, вздутием живота, кишечными коликами, срыгиванием, недостаточной прибавкой веса. Диагностика включает осмотр педиатра и аллерголога-иммунолога, проведение лабораторных анализов и аллергологических проб, исследование кишечника. Лечение заключается в прекращении контакта с аллергеном, назначении гипоаллергенной диеты, антигистаминных средств.
Общие сведения
Аллергическая энтеропатия (гастроинтестинальная форма пищевой аллергии) – поражение слизистой оболочки тонкой кишки при попадании в желудочно-кишечный тракт аллергенов. Чаще всего заболевание возникает у детей раннего возраста и связано с появлением повышенной чувствительности к белкам коровьего молока, сои и других продуктов, используемых при введении прикорма и переходе от грудного вскармливания к искусственному.
Распространенность пищевой аллергии среди детей в возрасте до 3 лет составляет около 6-8%, в 10-15 лет – 3-4%. При этом повышенная чувствительность к белку коровьего молока выявлена у 2-2,5% детей раннего возраста, к куриному белку – у 1-1,5%. Как правило, наряду с аллергической энтеропатией у детей отмечаются признаки аллергического поражения других органов и систем (кожных покровов, дыхательных путей и др.).

Аллергическая энтеропатия
Причины
Известно более 170 продуктов, которые при проникновении в желудочно-кишечный тракт способны вызвать появление гастроинтестинальной формы пищевой аллергии (аллергической энтеропатии), причем их аллергическая активность обусловлена наличием животных или растительных белков, гликопротеидов, реже полипептидов.
У детей в возрасте до года аллергическая энтеропатия в большинстве случаев обусловлена повышенной чувствительностью к белку коровьего молока, в котором содержится более десяти антигенов, из которых наибольшую активность имеют αS1-казеин и γ-казеин. У детей школьного возраста и взрослых развитие аллергических реакций с поражением кишечника чаще встречается при употреблении белка куриного яйца, рыбы и морепродуктов. Реакция иммунной системы нередко возникает на поступающие в организм пищевые волокна растительного происхождения: пшеницу, рожь, овсяную, гречневую и рисовую крупу, сою, а также некоторые овощи (морковь, сельдерей, томаты) и фрукты (бананы, цитрусовые).
В развитии пищевой аллергии у детей и взрослых несомненна существенная роль наследственной предрасположенности. Об этом свидетельствует наличие аллергических заболеваний у родственников больного, а также часто встречающиеся у пациента общие проявления аллергии с поражением кожи, бронхолегочной системы и выявление повышенной чувствительности не только к пищевым продуктам, но и к пыльце растений, домашней пыли, медикаментам и другим аллергенам.
Патогенез
В возникновении аллергической энтеропатии играет роль и снижение барьерной функции ЖКТ (из-за ферментативной недостаточности), нарушение выработки IgA. Развивающиеся при проникновении в желудочно-кишечный тракт пищевых антигенов аллергические реакции могут быть IgE-опосредованными, не-IgE-опосредованными, иммунокомплексными и клеточно-опосредованными. Для аллергического поражения кишечника характерны не-IgE-опосредованные (при проктоколите) и клеточно-опосредованные (при аллергической энтеропатии) реакции.
Симптомы аллергической энтеропатии
Гастроинтестинальная аллергия проявляется как местными признаками поражения желудочно-кишечного тракта (рвота, кишечная колика, диарея), так и различными внекишечными проявлениями аллергии (атопический дерматит, экзема, бронхиальная астма). Выраженность проявления тех или иных клинических симптомов заболевания будет отличаться в зависимости от возраста пациента.
У детей раннего возраста аллергическое поражение кишечника проявляется схваткообразными болями в животе по типу кишечной колики, срыгиваниями и рвотой, вздутием живота, жидким стулом 5-6 раз в сутки. Иногда могут возникать кишечные кровотечения с изменением цвета кала. Нарушается общее состояние ребенка: появляется беспокойство, общая слабость, бледность кожных покровов, расстройство сна, аппетита, гипотрофия. Нередко аллергическая энтеропатия в этом возрасте сопровождается кожными проявлениями по типу атопического дерматита (сухая поврежденная кожа, полиморфная сыпь).
Своевременная элиминация аллергена из рациона приводит к прекращению симптоматики через 2-3 суток. Если аллергическое поражение ЖКТ обусловлено повышенной чувствительностью к казеину коровьего молока, проявления энтеропатии обычно исчезают к 2-3 году жизни даже при регулярном употреблении молочных продуктов.
У детей школьного возраста, подростков и взрослых картина заболевания становится более стертой и характеризуется чаще тупыми болями в области пупка, метеоризмом, неустойчивым стулом (запоры или поносы), снижением аппетита, тошнотой. Внекишечные проявления аллергии встречаются нечасто. В то же время аллергенами, вызывающими аллергическую энтеропатию в этом возрасте, иногда могут быть не только пищевые продукты, но и медикаментозные средства, пыльца растений, бытовая пыль и т. д.
Диагностика
Клинические проявления аллергической энтеропатии неспецифичны и встречаются при гастроэнтеритах и энтероколитах различной этиологии (в том числе, вызванных инфекционными агентами вирусной и бактериальной природы, гельминтами, простейшими, алиментарными факторами, отравлениями химическими веществами, несъедобными и ядовитыми продуктами). Чтобы установить правильный диагноз, необходимо тщательно собрать аллергологический анамнез, провести клинический осмотр пациента (консультация аллерголога-иммунолога, гастроэнтеролога), выполнить необходимые лабораторные и инструментальные исследования.
Анализ аллергологического анамнеза позволяет выявить наличие наследственной отягощенности (аллергические заболевания у родственников). Как правило, у больного ребенка наблюдались ранее или присутствуют на момент осмотра кожные или респираторные симптомы аллергии. Появление клинических признаков аллергической энтеропатии (боли в животе, рвота, диарея) связано с поступлением в организм пищевого аллергена (коровье молоко, яйца, рыба, арахис и пр.). Состояние значительно улучшается после исключения проблемного пищевого продукта из рациона.
При лабораторном исследовании в общем анализе крови обнаруживается эозинофилия (увеличение количества эозинофилов). Анализ кала (копрограмма) позволяет выявить повышенное содержание эритроцитов, эозинофилов, нейтрофилов. Гистологическое исследование биоптатов слизистой тонкого кишечника обнаруживает признаки воспаления (отек и кровоизлияния), инфильтрацию собственной пластинки лимфоцитами, тучными и плазматическими клетками. В ряде случаев выявляется частичная атрофия ворсинок. При проведении специфического аллергологического исследования определяется содержание общего IgE, а также специфических IgE и IgG, используются кожные аллергопробы с набором пищевых аллергенов.
Дифференциальная диагностика при аллергической энтеропатии проводится, прежде всего, с глютеновой энтеропатией, при которой отсутствуют внекишечные проявления аллергии, обнаруживаются антиглиадиновые IgA-антитела и антитела к трансглутаминазе.
Лечение аллергической энтеропатии
Лечебные мероприятия включают элиминацию аллергена и назначение гипоаллергенной диеты, применение антигистаминных и противовоспалительных средств, энтеросорбентов, ферментов и мембраностабилизаторов, симптоматическое лечение отдельных проявлений заболевания.
Если проводится грудное вскармливание, необходимо составление строгой гипоаллергенной диеты для матери с исключением потенциальных пищевых аллергенов и индивидуально непереносимых продуктов. Детям, находящимся на искусственном вскармливании, назначаются специальные лечебные смеси с сывороточными и казеиновыми белковыми гидролизатами, а также смеси на основе козьего молока. Сроки введения прикорма детям с аллергической энтеропатией отодвигаются до 5-6 месяца жизни, при этом используются гипоаллергенные каши (гречневая, рисовая, кукурузная), односоставные овощные пюре, мясо (телятина, конина, свинина, кролик, индейка). От коровьего молока, творога, рыбы и яиц на первом году жизни полностью отказываются, арахис исключают до трех лет. Дети старшего возраста и взрослые соблюдают индивидуально подобранную гипоаллергенную диету на протяжении не менее шести месяцев.
Из антигистаминных средств на первом году жизни рекомендуется использование диметиндена (в каплях), хлоропирамина (в таблетках), цетиризина (в каплях), а также кетотифена. С года можно использовать лоратадин, а с шести лет – фексофенадина гидрохлорид и эбастин. Энтеросорбенты, как правило, применяется в течение одной-двух недель в период обострения. По показаниям назначаются ферменты (панкреатин), препараты, содержащие бифидо- и лактобактерии, симптоматические средства (пеногасители, противорвотные).
Прогноз и профилактика
Переход на элиминационную диету приводит к регрессу симптомов энтеропатии. Серьезных последствий для здоровья обычно не развивается. Профилактика аллергической энтеропатии заключается в соблюдении беременной и кормящей матерью гипоаллергенной диеты, грудном вскармливании до 4-6 месяца жизни, введении прикорма ребенку не ранее четвертого месяца жизни, исключении из рациона потенциальных аллергенов в более старшем возрасте и у взрослых.
Источник