Этиология и патогенез врожденной кишечной непроходимости

1. Кишечная непроходимость врожденная — это Симптомокомплекс, характеризующийся нарушением проходимости содержимого по ЖКТ.
Этиология, патогенез Одна из наиболее частых причин неотложных операций у детей периода новорожденности.
Причины, приводящие к непроходимости:
1) Пороки развития кишечной трубки;
2)Нарушение процесса «вращения» кишечника;
3)Пороки развития других органов брюшной полости и забрюшинного пространства.
Наиболее частой формой порока развития первой группы является атрезия и стеноз, возникновение которых связывают с дефектами формирования просвета кишечной трубки и нарушением кровоснабжения отдельных участков кишечника в эмбриональном периоде.
Различают 3 вида атрезии:
1-В виде фиброзного шнура;
2-Перепончатую форму (при наличии в перепонке отверстия говорят о стенозе);
3-Полная атрезия с разобщением слепых концов.
Чаще атрезии и стенозы локализуются в местах сложных эмбриологических процессов — в двенадцатиперстной кишке, начальном отделе тощей, подвздошной кишке; иногда встречаются множественные атрезии. Реже причиной непроходимости является удвоение кишечника (дупликатуры, энтерогенные кисты), при этом непроходимость имеет чаще обтурационный характер. К этой же группе относят нарушения закладки нервных ганглиев в стенке кишки, что приводит к изменению перистальтики пораженного отдела и затруднению пассажа кишечного содержимого.
Ко второй группе причин врожденной кишечной непроходимости относится нарушение процессов «вращения» кишечника в эмбриональном периоде. Задержка «вращения» на различных этапах может вызывать три вида непроходимости:
1-Заворот так называемой средней кишки, т. е. части кишечника от тощей до середины поперечной ободочной кишки, имеющих общее кровоснабжение из верхней брыжеечной артерии;
2-Синдром Ледда — заворот тощей кишки в сочетании со сдавленном двенадцатиперстной кишки тяжами брюшины;
3-Частичная дуоденальная непроходимость вследствие сдавления ее тяжами брюшины и атипично расположенной слепой кишкой.
Причиной непроходимости кишечника может быть также ущемление кишки во внутренних грыжах (например, в области кармана брюшины у дуоденоеюнального перехода — грыжа Трейтца).
К третьей группе относятся пороки развития поджелудочной железы: кольцевидная железа и врожденный кистофиброз.
Симптомы Атрезия и стеноз кишечника, мекониевая обструкция служат причиной симптоматики обтурационной непроходимости (см. Непроходимость кишечника). При завороте кишечника и ущемлении кишки во внутренней грыже характерны симптомы странгуляции. В зависимости от анатомического варианта порока симптомы непроходимости кишечника возникают сразу после рождения либо в более поздние сроки.
Врожденную непроходимость кишечника бывает:
(от уровня локализации)1) высокая и 2) низкая;
(от степени сужения просвета) 1) полная и 2) частичная;
(от времени возникновения) 1)внутриутробную и 2) постнатальную.
Высокая непроходимость у новорожденных возникает при атрезии двенадцатиперстной кишки или ее стенозе, аномалии вращения -синдроме Ледда, завороте средней кишки, сдавлении кишки тяжами брюшины, кольцевидной поджелудочной железой, аберрантным сосудом, при ущемлении в грыже Трейтца. Проявляется высокая непроходимость кишечника с первых часов или дней жизни. Основной ее симптом — упорная рвота застойным желудочным содержимым о примесью желчи. Дети быстро теряют массу тела; нарастают нарушения водно-электролитного баланса и кислотно-щелочной системы, возникает олигурия, растет гематокрит. При полной кишечной непроходимости, развившейся внутриутробно, отсутствует мекониальный стул.
При осмотре живот выглядит запавшим, на фоне которого после кормления отчетливо видно вздутие эпигастральной области. При синдроме Ледда и завороте “средней кишки» характерны приступы беспокойства новорожденного, которые усиливаются при пальпации. При зондировании желудка получают застойное содержимое в количестве, превышающем норму, как правило, с патологическими примесями (желчь, кишечное содержимое). Следует помнить, что при расположении препятствия выше уровня большого сосочка двенадцатиперстной кишки (фатерова соска) рвотные массы не содержат патологических примесей.
Низкая кишечная непроходимость может быть обусловлена атрезией и стенозом тощей, подвздошной и восходящей кишки, удвоением кишечника, мекониевым илеусом. Низкая кишечная непроходимость проявляется также с первых часов или дней жизни и характеризуется значительным вздутием живота. Характерна усиленная, видимая на глаз перистальтика расширенных петель кишечника (симптом Валя). Рвота менее частая, чем при высокой непроходимости, однако рвотные массы всегда имеют застойный, характер, неприятный запах, содержат значительную примесь желчи и кишечного содержимого (так называемая каловая рвота). При полной непроходимости кишечника характерно также отсутствие отхождения мекония после рождения.
Симптомы раздражения брюшины обнаруживают, как правило, в случае поздней диагностики странгуляционных видов непроходимости или перфорации кишки, когда развивается перитонит.
Диагноз При подозрении на врожденную кишечную непроходимость врач родительного дома должен проводить исследование больного по следующей схеме:
1-Оценка анамнеза (характерны неблагоприятное течение беременности, многоводие);
2-Оценка общего состояния ребенка (выявление интоксикации, обезвоживания — дефицит массы тела больше физиологической потери, высокие цифры гемоглобина и гематокрита, нарушения КЩС);
3-Осмотр и пальпация живота;
4-Зондирование желудка с оценкой количества и качества содержимого;
5-Ректальное исследование (при атрезии меконий отсутствует).
При подтверждении диагноза врожденной непроходимости кишечника ребенок должен быть экстренно переведен в специализированный хирургический стационар, где для уточнения уровня препятствия, как правило, проводят рентгенологическое исследование. При выполнении обзорной рентгенограммы в прямой и боковой проекциях обращают внимание на степень наполнения кишечника газом, количество уровней жидкости в расширенных отделах пищеварительного тракта. При высокой непроходимости их два — в желудке и двенадцатиперстной кишке, при низкой — множественные уровни и газовые пузыри. По ширине уровня жидкости можно судить об анатомическом варианте порока развития. При атрезии уровень жидкости в желудке равен или превышает диаметр желудка. При незавершенном повороте кишечника размеры двенадцатиперстной кишки нормальные, отмечается скудное наполнение петель кишечника газом. Если обзорное рентгенологическое исследование не дает достаточной информации, применяют контрастное исследование желудочно-кишечного тракта. Водную взвесь сульфата бария в количестве одноразового кормления вводят в грудном молоке.
Для высокой кишечной непроходимости характерно нарушение эвакуаторной функции двенадцатиперстной кишки, поэтому на рентгенограмме видны два депо контрастного вещества — в расширенном желудке и двенадцатиперстной кишке. При подозрении на незавершенный поворот кишечника исследование дополняют ирригографией с воздухом или бариевой взвесью. Неправильное положение слепой кишки в эпигастральной области или высоко под печенью подтверждает диагноз. При низкой кишечной непроходимости контрастное исследование позволяет уточнить степень расширения приводящих петель кишечника, локализацию уровней жидкости в них, характер нарушения пассажа по кишечнику.
Лечение Лечение врожденной непроходимости кишечника только оперативное. Его проводят после оценки риска наркоза и операции, предварительной предоперационной подготовки, направленной на коррекцию нарушений гомеостаза и функций жизненно важных органов. Характер оперативного вмешательства зависит от порока развития: создание непрерывности просвета кишечной трубки путем выполнения энтеростомии, дуодено-, дуоденоэнтеростомии, иссечения мембраны. Возможны двухэтапные операции при низких формах кишечной непроходимости, при этом первый этап заключается в наложении кишечного свища.
При незавершенном повороте кишечника производят расправление заворота и разделение эмбриональных тяжей. При мекониевом плеусе необходимо промывание кишечника после вскрытия его просвета раствором химотрипсина с последующим выполнением Т-образной энтеростомии и применением панкреатина в послеоперационном периоде.
Прогноз При своевременно выполненном оперативном вмешательстве и отсутствии других пороков развития благоприятный. Исключение составляют дети с множественными пороками развития.
Дата добавления: 2015-02-02 | Просмотры: 1498 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | 16 | 17 |
Источник
Врожденная кишечная непроходимость (ВКН) встречается при пороках развития ЖКТ, нарушениях иннервации кишечной стенки, генетических заболеваниях. Основные признаки патологии: многократная рвота с примесью зеленого цвета, отсутствие стула, вздутие и болезненность живота. У ребенка быстро ухудшается состояние, нарастает обезвоживание, полиорганная недостаточность. Диагностика проводится на поздних гестационных сроках по УЗИ, у новорожденных врожденная кишечная непроходимость выявляется с помощью рентгенографии, сонографии, ирригоскопии. При ВКН выполняется хирургическая коррекция порока.
Общие сведения
Врожденная непроходимость кишечника — самая распространенная патология в абдоминальной хирургии неонатального периода. По разным данным, заболевание диагностируется с частотой от 1:1500 до 1:2700 среди живорожденных новорожденных. У мальчиков и девочек наблюдается одинаково часто. Актуальность болезни обусловлена тяжелыми нарушениями работы желудочно-кишечного тракта, высоким риском осложнений и вероятностью отдаленных негативных последствий оперативного лечения.
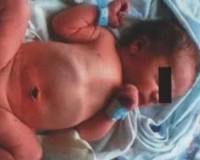
Врожденная кишечная непроходимость
Причины
Нарушение пассажа пищевых и каловых масс по кишечной трубке — следствие врожденных пороков развития. Чаще всего патология возникает на фоне атрезии и кишечных стенозов, которые могут локализоваться на разной высоте. Реже этиологическим фактором выступают аномалии кишечной стенки (болезнь Гиршпрунга, нейрональная дисплазия), нарушения поворота и фиксации брыжейки (синдром Ледда, кишечный заворот).
Причиной непроходимости у новорожденного могут стать внекишечные факторы. Например, патологическое состояние диагностируется при сдавлении кишечных петель извне кольцевидной поджелудочной железой, опухолью, аберрантным сосудом. В редких случаях врожденная кишечная непроходимость вызвана мекониальным илеусом и является одним из компонентов муковисцидоза.
Точные причины возникновения пороков не установлены, однако в акушерстве выделяют несколько тератогенных факторов, которые действуют на плод в критические периоды роста. К возможным повреждающим агентам относят физические (ионизирующее излучение, гипертермия, гипотермия), химические (полихлорированные бифенолы, пестициды и гербициды, тяжелые металлы), биологические факторы (вирусы и бактерии, проникающие через плаценту к плоду).
Патогенез
Большинство аномалий, которые впоследствии проявляются кишечной непроходимостью, формируются с 4 по 10 недели внутриутробного периода. В это время наблюдаются активный рост и дифференцировка пищеварительных отделов, поворот кишечника. С 18-20 недели беременности плод совершает глотательные движения, поэтому околоплодные воды частично попадают в верхние отделы пищеварительного тракта и скапливаются над местом непроходимости.
Если врожденная непроходимость связана с аномальным формированием поджелудочной железы, необратимые изменения возникают уже через 1-1,5 месяца с момента зачатия. При болезни Гиршпрунга нарушается миграция нервных клеток в кишечную стенку, в результате чего участок кишечника не получает иннервацию и не перистальтирует. При муковисцидозе развитие непроходимости обусловлено закупоркой кишечной трубки вязким и плотным меконием.
Классификация
По локализации выделяют высокую (препятствие на уровне желудка или двенадцатиперстной кишки) и низкую кишечную непроходимость, при которой поражается тощая, подвздошная или толстая кишка. Второй вариант встречается намного чаще. По степени нарушений пассажа кала бывает полная и частичная форма болезни. По времени возникновения выделяют внутриутробный и приобретенный варианты аномалии.
Симптомы
При высокой врожденной непроходимости признаки появляются с первых часов жизни младенца. У ребенка открывается рвота содержимым зеленоватого цвета. Если стеноз локализован ниже дуоденального сосочка, в желудочном содержимом заметна желчь. Живот запавший, но в эпигастрии периодически определяется вздутие, исчезающее после рвоты или срыгивания. Прикосновения к передней стенке живота не доставляют младенцу дискомфорта. Может быть скудный мекониальный стул.
Низкая врожденная непроходимость характеризуется отсутствием мекония, вместо которого из прямой кишки выделяются скудные слизистые массы. Рвота начинается позже, в среднем спустя 48 часов после рождения ребенка. Рвотные массы содержат примеси желчи, через несколько суток они приобретают зловонный каловый запах. У новорожденного отмечается сильное вздутие живота, расширение вен на передней брюшной стенке, при пальпации ребенок кричит и плачет от боли.
Осложнения
Для высокой непроходимости характерно быстрое ухудшение состояния ребенка, нарастающее обезвоживание, нарушения кислотно-основного равновесия крови. Развиваются олигурия и анурия, сгущение крови, формируется полиорганная недостаточность. Без лечения состояние переходит в фазу декомпенсации и может закончиться смертью младенца. Основное осложнение непроходимости толстого кишечника — перфорация и мекониальный перитонит.
Грозным последствием любой формы врожденной кишечной непроходимости является мальабсорбция, тяжелые нарушения питания и связанная с ними нутритивная недостаточность. Новорожденный ребенок стремительно теряет массу тела (10% и более процентов от исходных показателей). Даже после реконструктивной операции возможны осложнения в виде дисбактериоза, пищевых аллергий, синдрома «короткой кишки», который проявляется тяжелыми диспепсическими расстройствами.
Диагностика
Врожденная непроходимость часто выявляется при пренатальном УЗИ на 24-30 неделях беременности. По данным исследования врач определяет расширение желудка, верхних отделов кишечника, увеличение размеров живота плода, отсутствие кишечных гаустр. Характерным признаком является многоводие у матери, вызванное нарушениями заглатывания и утилизации околоплодных вод. В план постнатальной диагностики включаются:
- Зондирование желудка. Лечебно-диагностический метод рекомендован всем пациентам, у которых подозревается врожденная аномалия развития кишечной трубки. Если по зонду получают жидкость объемом более 25-30 мл с зеленоватой или желтой окраской, подозревают локализацию дефекта в двенадцатиперстной или начальном отделе тощей кишки.
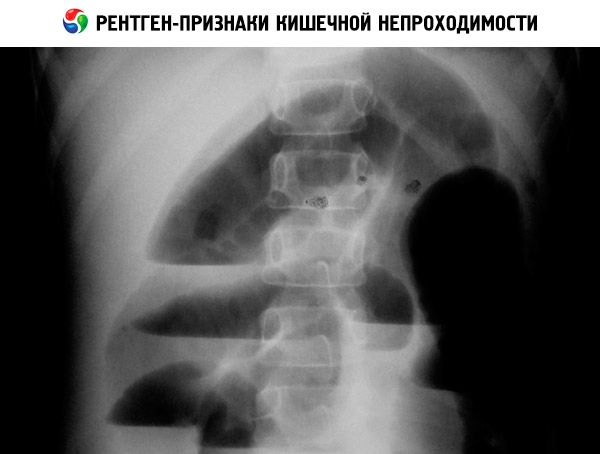
- Рентгенограмма брюшной полости. Для дуоденальной обструкции патогномоничен симптом “bubble double” — наличие двух газовых пузырей в области желудка и 12-перстной кишки. Врожденная низкая непроходимость проявляется множественными горизонтальными уровнями жидкости, которые соответствуют перерастянутым отделам тонкой и толстой кишки.
- УЗИ брюшных органов. При ультразвуковой визуализации определяют расширение проксимального фрагмента кишечника, его заполнение однородной массой (меконием). В пораженной участке отсутствуют перистальтические движения. УЗИ в энергетическом режиме показано для своевременной диагностики синдрома Ледда.
- Ирригоскопия. При помощи исследования диагностируется низкая врожденная кишечная непроходимость. При контрастировании толстого кишечника врач выявляет микроколон — шнуроподобную кишку с малым диаметром, на слизистой оболочке которой не контрастируются характерные складки.
Лечение врожденной кишечной непроходимости
Консервативная терапия
После постановки диагноза врожденной непроходимости сразу прекращают кормление ребенка грудным молоком или смесью и переходят на парентеральное питание. Для декомпрессии ЖКТ и выведения остаточного содержимого устанавливают назогастральный зонд. Назначается вливание солевых и коллоидных растворов, чтобы восполнить водный баланс и дефицит микроэлементов.
Антибактериальная терапия показана в превентивных целях, чтобы предотвратить перитонит, аспирационную пневмонию, генерализованную инфекцию. После хирургического лечения продолжается системная антибиотикотерапия, а спустя 12-24 часа начинают вводить препараты для стимуляции перистальтики. В течение 1-3 недель постепенно переходят с парентерального на энтеральное питание.
Хирургическое лечение
Оперативное вмешательство в первые дни жизни — основной метод лечения, который восстанавливает проходимость кишечной трубки, обеспечивает нормальное питание младенца. Техника хирургической помощи зависит от вида и степени тяжести аномалии. Детские хирурги проводят резекцию кишечного участка, накладывают обходные или Т-образные анастомозы, вскрывают кишечник и эвакуируют мекониальную пробку. При осложненных пороках выполняется двухэтапная операция.
Прогноз и профилактика
При резекции небольшого участка кишечной трубки и отсутствии врожденного системного заболевания наблюдается быстрая реабилитация и полное восстановление пищеварения. Удаление большого отрезка ЖКТ, формирования «короткой кишки», наличие муковисцидоза — прогностически неблагоприятные факторы. Таким детям зачастую нужны повторные операции, назначение специальных питательных смесей. Меры профилактики врожденной кишечной непроходимости не разработаны.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врождённая кишечная непроходимость – состояние, при котором нарушено прохождение кишечных масс по пищеварительному тракту.
В статье подробно описаны причины и механизмы развития, клиническая картина и методы диагностики, оперативное лечение и прогноз непроходимости кишечника у новорожденных детей.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
P76.9 Непроходимость кишечника у новорожденного неуточненная
Q41 Врожденные отсутствие, атрезия и стеноз тонкого кишечника
Q42 Врожденные отсутствие, атрезия и стеноз толстого кишечника
P75* Мекониевый илеус Е84.1*
P76.1 Преходящий илеус у новорожденного
Эпидемиология
Частота встречаемости разных форм кишечной непроходимости 1 на 2 000- 20 000 новорождённых.
[10], [11], [12], [13]
Причины врождённой кишечной непроходимости
Причины врождённой кишечной непроходимости – целая группа заболеваний и пороков развития органов брюшной полости:
- атрезия или стеноз кишечника,
- сдавление кишечной трубки (кольцевидная поджелудочная железа, энтерокистома),
- пороки развития кишечной стенки (болезнь Гиршпрунга),
- муковисцидоз,
- нарушение поворота и фиксации брыжейки (синдром Ледда, заворот средней кишки).
[14], [15], [16], [17], [18], [19], [20], [21], [22]
Патогенез
Большинство пороков кишечной трубки возникают на ранних стадиях внутриутробного развития (4-10-я неделя) и связаны с нарушением формирования кишечной стенки, просвета кишки, роста кишечника и его вращения. С 18-20-й недели внутриутробного развития у плода появляются глотательные движения, и заглатываемые околоплодные воды скапливаются над местом непроходимости, вызывая расширение кишки. Аномалии развития заднего участка поджелудочной железы на 5-7-й неделе внутриутробного развития способны вызвать полную обструкцию двенадцатиперстной кишки. Генетически обусловленный кистозный фиброз поджелудочной железы при муковисцидозе приводит к формированию плотного и густого мекония – причины обтурации подвздошной кишки на уровне терминального отдела. В основе генеза болезни Гиршпрунга лежит задержка миграции клеток нервных ганглиев из невральных гребешков в слизистую кишки, вследствие чего возникает аперистальтическая зона, через которую становится невозможным продвижение кишечного содержимого. При завороте кишки нарушается кровоснабжение кишечной стенки, что может привести к некрозу и перфорации кишки.
[23], [24], [25], [26], [27], [28], [29]
Симптомы врождённой кишечной непроходимости
После рождения ребёнка сроки появления клинических признаков и их выраженность зависят не столько от вида порока, сколько от уровня препятствия. Врожденную кишечную непроходимость следует предположить, если при аспирации из желудка сразу после рождения у ребёнка получено более 20 мл содержимого. Выделяют два основных характерных симптома рвота с патологическими примесями (желчь, кровь, кишечное содержимое) и отсутствие стула более чем 24 ч после рождения. Чем дистальнее уровень непроходимости, тем позднее появляются клинические симптомы и тем более выражено вздутие живота у ребенка. При странгуляции (заворот кишечника) возникает болевой синдром, для которого характерны приступы беспокойства и плача.
[30], [31], [32], [33], [34], [35]
Формы
Выделяют высокую и низкую кишечную непроходимость, уровень деления – двенадцатиперстная кишка.
Для дуоденальной непроходимости в 40-62% случаев характерны хромосомные заболевания и сочетанные аномалии развития:
- пороки сердца,
- дефекты гепатобилиарной системы,
- синдром Дауна,
- анемия Фанкони
При атрезии тонкой кишки у 50% детей обнаруживают внутриутробный заворот кишечника, сочетанные аномалии встречаются в 38-55% случаев, хромосомные аберрации редки.
Толстокишечная врожденная непроходимость часто сочетается с врожденными пороками сердца (20-24%), опорно-двигательного аппарата (20%) и мочеполовой системы (20%), хромосомные заболевания редки.
При мекониевом илеусе дыхательные нарушения могут проявиться сразу же после рождения, или поражение легких присоединяется позже (смешанная форма муковисцидоза).
При болезни Гиршпрунга возможно сочетание с пороками ЦНС, опорно-двигательного аппарата и генетическими синдромами.
[36], [37], [38], [39], [40]
Осложнения и последствия
Осложнения раннего послеоперационного периода:
- сепсис,
- ПОН,
- кишечное кровотечение,
- кишечная непроходимость,
- перитонит.
[41], [42], [43], [44], [45], [46], [47]
Диагностика врождённой кишечной непроходимости
Рентгенограмма органов брюшной полости (обзорная и с контрастным веществом) позволяет обнаружить уровни жидкости при низкой непроходимости, симптом «двойного пузыря» при дуоденальной непроходимости, кальцинаты при мекониальном илеусе или антенатальной перфорации кишечника. Диагноз болезни Гиршпрунга подтверждают на основании биопсии кишки и при ирригографии.
Пренатальная диагностика
Врожденную кишечную непроходимость можно заподозрить начиная с 16-18-й недели внутриутробного развития, по расширению участка кишки или желудка плода. Средний срок диагностики тонкокишечной непроходимости – 24-30 нед, точность – 57-89%. Многоводие появляется рано и встречается в 85-95% случаев, его возникновение связано с нарушением механизмов утилизации околоплодных вод в организме плода. Толстокишечная врожденная кишечная непроходимость в большинстве случаев не диагностируется, так как жидкость абсорбируется слизистой оболочкой кишечника, в результате чего кишка не расширяется. Важный критерий – отсутствие гаустр и увеличение размеров живота.
[48], [49], [50], [51], [52], [53], [54]
Лечение врождённой кишечной непроходимости
Выявление признаков кишечной непроходимости требует срочного перевода ребенка в хирургический стационар. В родильном доме вводят назогастральный зонд для декомпрессии желудка и налаживают постоянную эвакуацию желудочного содержимого. Значительные потери жидкости с рвотой и в «третье пространство», часто сопровождающие кишечную непроходимость, быстро приводят к тяжёлой дегидратации, вплоть до гиповолемического шока Именно поэтому инфузионную терапию следует начинать в родильном доме, катетеризировав периферическую вену.
Длительность предоперационной подготовки зависит от вида и уровня врожденной кишечной непроходимости.
Предоперационная подготовка
Если у ребенка заподозрен заворот кишки, операцию проводят в экстренном порядке. Предоперационная подготовка в этом случае ограничивается 0,5-1 ч, проводят инфузионную терапию 10-15 мл/(кгхч) и коррекцию КОС, назначают гемостатические препараты, обезболивание [тримеперидин в дозе 0,5 мг/кг], при необходимости – ИВЛ. Диагностические мероприятия включают определение:
- группы крови и резус-фактора,
- КОС,
- уровня гемоглобина,
- гематокрита,
- времени свёртывания крови.
У всех детей с кишечной непроходимостью проводят катетеризацию центральной вены, так как предполагается проведение длительной инфузионной терапии в послеоперационном периоде.
При низкой врожденной кишечной непроходимости операция не столь неотложна. Предоперационная подготовка может проходить в течение 6-24 ч, что позволяет дополнительно обследовать ребенка выявить аномалии развития других органов и добиться более полной коррекции имеющихся нарушений водно-электролитного обмена. Проводят постоянное дренирование желудка и строгий учёт количества отделяемого. Назначают инфузионную терапию, вводят антибиотики и гемостатические препараты.
При высокой врожденной кишечной непроходимости операцию можно отложить на 1-4 сут, провести полное обследование ребёнка и лечение всех выявленных нарушений со стороны жизненно важных органов и водно-электролитного статуса. Во время предоперационной подготовки проводят постоянное дренирование желудка, кормления исключают. Назначают инфузионную терапию 70-90 мл/кг в сутки, через 12-24 ч от рождения можно присоединить препараты парентерального питания. Проводят коррекцию электролитных нарушений и гипербилирубинемии, назначают антибактериальную и гемостатическую терапию.
Хирургическое лечение врожденной кишечной непроходимости
Цель операции – восстановить проходимость кишечной трубки, тем самым обеспечив возможность кормления ребёнка. Объем операции зависит от причины кишечной непроходимости:
- наложение кишечной стомы,
- резекция участка кишки с наложением анастомоза или стомы,
- наложение Т-образного анастомоза,
- расправление заворота,
- наложение обходного анастомоза,
- вскрытие просвета кишки и эвакуация мекониевой пробки Интенсивная терапия в послеоперационный период.
При малотравматичных вмешательствах у доношенных новорожденных без сопутствующих заболеваний экстубацию можно провести сразу после операции. У большинства детей с кишечной непроходимостью после операции показано проведение продленной ИВЛ в течение 1-5 сут. В течение этого времени обезболивание проводят внутривенной инфузией опиоидных анальгетиков [фентанил в дозе 3-7 мкг/(кгхч), тримеперидин в дозе 0,1-0, мг/(кгхч)] в сочетании с метамизолом натрия в дозе 10 мг/кг или парацетамолом в дозе 10 мг/кг. Если установлен эпидуральный катетер, возможно использовать постоянную инфузию местных анестетиков в эпидуральное пространство.
Антибактериальная терапия обязательно включает препараты с активностью по отношению к анаэробным бактериям. При этом необходим контроль микроэкологического статуса, осуществляемый минимум два раза в неделю. При появлении перистальтики проводят пероральную деконтаминацию кишечника.
Через 12-24 ч после операции назначают препараты, стимулирующие перистальтику кишечника неостигмина метилсульфат в дозе 0,02 мг/кг
Всем детям после операции по поводу врожденной кишечной непроходимости показано раннее (через 12-24 ч после операции) парентеральное питание.
Возможность полноценного энтерального кормления будет возможна только через 7-20 сут, а в некоторых случаях потребность в парентеральном питании будет сохраняться в течение многих месяцев (синдром «короткой кишки»). Энтеральное кормление становится возможным при появлении пассажа по ЖКТ. После операции по поводу дуоденальной непроходимости кормление проводят густыми смесями (Фрисовом, Нутрилон антирефлюкс, Энфамил АР), способствующими быстрому восстановлению моторики желудка и двенадцатиперстной кишки.
При больших резекциях кишечника или высоких кишечных стомах (синдром «короткой кишки») кормления осуществляют элементными смесями (Прогестимил, Альфаре, Нутрилон Пепти ТСЦ, Хумана ЛП+СЦТ) в сочетании с ферментными препаратами (панкреатин).
Если после операции сохранены все отделы кишечника (выведение колостомы, резекция небольшого участка кишки), можно сразу проводить кормление грудным молоком.
Во всех случаях обязательно назначают биопрепараты (лактобактерии ацидофильные, бифидобактерии бифидум, премадофилюс).
Прогноз
Выживаемость после операции составляет 42-95%. Часть детей нуждается в повторном оперативном лечении (2-й этап). Если после операции на врожденной кишечной непроходимости сохранены все отделы ЖКТ, прогноз благоприятный. Возникающие проблемы связаны с нарушением питания (гипотрофия, аллергия) и дисбактериозом. При значительных кишечных резекциях формируется синдром «короткой кишки», при котором возникают значительные проблемы, связанные с питанием и тяжёлой гипотрофией. Требуются многократные длительные госпитализации для проведения парентерального питания, а иногда – и повторных операций. При муковисцидозе прогноз неблагоприятный.
[55], [56], [57], [58], [59], [60], [61]
Источник