Кашель при кишечной инфекции у детей
Традиционно, кашель считают признаком заболеваний органов дыхания. Но существует ряд других патологий, при которых кашлевой рефлекс является одним из основных симптомов. При патологиях ЖКТ он не сопровождается мокротой, типичной для простудных заболеваний. Желудочный кашель не поддается лечению обычными средствами и часто носит изнуряющий характер.
Что такое желудочный кашель
Желудочный кашель – это один из симптомов заболеваний органов ЖКТ. Его характерной особенностью является отсутствие слизи, которая выделяется при простуде. Муколитические средства в данном случае неэффективны, что заставляет больных обращаться за медицинской помощью. Только установив точные причины кашля, специалист сможет назначить грамотное лечение, которое избавит пациента от изнуряющего симптома.

Причины желудочного кашля
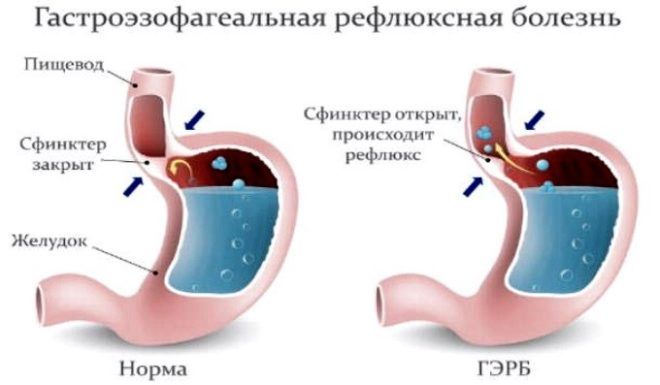
Самая частая причина желудочного кашля – гастроэзофагеальный рефлюкс. Данная патология встречается у людей с повышенной кислотностью желудка. В случае неправильного питания, слизистая органа поддается постоянному повреждению, в результате чего желудочное содержимое забрасывается в пищевод. Кашель при рефлюксе обычно появляется сразу после еды.
Другими причинами желудочного кашля являются:
- гастрит;
- язвенная болезнь желудка;
- дисбактериоз;
- энтеровирусы;
- кишечные инфекции.

Желудочный кашель может появиться и при остром отравлении, в случае раздражения слизистой гортани или пищевода.
Кашель при кишечных инфекциях
Инфекционное поражение органов ЖКТ является частой причиной кашлевого рефлекса. Возбудителем в этом случае выступает грибок Кандида. Этот патогенный микроорганизм характеризуется стремительным размножением при резком снижении иммунитета. Кишечные инфекции чаще поражают детей. Это очень опасное состояние, поскольку сопровождается высокой температурой и быстрым прогрессированием.
Кандидоз кишечника является разновидностью дисбактериоза, его характерным признаком является желудочный кашель. Такое состояние требует немедленного реагирования, поскольку грибковое поражение быстро распространяется, захватывая желудок, пищевод и другие органы пищеварения. Благоприятной средой для размножения грибка Кандида являются:
- сахарный диабет;
- длительный приём антибактериальных препаратов;
- авитаминоз;
- онкологические заболевания;
- нарушение кишечной моторики;
- аллергическая реакция.
Если патогенные микроорганизмы распространились на желудок, кроме инфекционного кашля, будут определяться такие симптомы:
- тошнота и рвота;
- диарея с беловатой примесью;
- субфебрильная температура;
- повышенное газообразование;
- отсутствие аппетита.
Особо опасно кишечное инфицирование для детей раннего возраста, поскольку чревато отставанием в физиологическом развитии. Поэтому к лечению необходимо приступать незамедлительно.
Признаки желудочного кашля
Симптоматика в данном случае будет зависеть от причин возникновения кашлевого рефлекса.
Основными признаками, которые заставляют заподозрить желудочный кашель, являются:
- при инфекционном поражении – интенсивный, сухой кашель;
- кашель при желудочном гастрите и язве дополняется изжогой, повышенной кислотностью, дисфункцией органов ЖКТ;
- гастроэзофагеальный рефлюкс характеризуется забросом желудочного сока в пищевод, в результате чего появляются изжога и першение в горле;
- вирусные инфекции дополняются спазмами в животе, диареей, тошнотой и рвотой;
- в случае паразитарной инфекции больных беспокоит метеоризм, диарея, запоры, резкое снижение массы тела, аллергия, боль в суставах;
- при дисбактериозе желудочный кашель дополняется рвотой и тошнотой, диареей, повышенным газообразованием, специфическим запахом изо рта.
Желудочный кашель сопровождается хронической усталостью, недомоганием, недосыпанием. Интенсивность позывов усиливается в ночное время и после еды.
Диагностические мероприятия
Если кашель не сопровождается другими симптомами простуды, не следует сразу же прибегать к лечению муколитическими препаратами. В случае заболеваний органов ЖКТ, они лишь будут раздражать слизистую оболочку и ухудшать состояние больного.
При первых же проявлениях кашля, который не дополняется другими симптомами простуды, рекомендуется обратиться к специалисту. Для выявления заболеваний органов ЖКТ, используют такие методы диагностики:
- фиброгастроскопия – позволяет визуализировать и оценить состояние слизистой оболочки органов пищеварения;
- УЗИ внутренних органов;
- общий анализ крови и мочи – для определения воспалительного процесса и оценки общего состояния организма;
- эндоскопия пищевода;
- анализ кала – для определения инфекций и кишечных паразитов.
После результатов обследования становится ясным, в помощи какого специалиста нуждается больной: гастроэнтеролог или инфекционист.
Лечение желудочного кашля
Лечение желудочного кашля зависит от причины, которая его повлекла. Важно помнить, что народные рецепты могут помочь устранить симптом, но только после постановки точного диагноза и в комплексе с медикаментозными препаратами, которые назначает лечащий врач.
Сложнее всего лечится гастроэзофагеальный рефлюкс. Если речь идёт о врожденном несмыкании клапана, то единственный метод лечения патологии – хирургическое вмешательство. Медикаментозные препараты способны лишь снять воспаление и устранить интенсивный кашель.
Часто рефлюкс обусловлен попаданием в желудок химических веществ. В этом случае лечение заключается в промывании желудка и вливании противовоспалительных препаратов. При хроническом рефлюксе больному назначаются медикаменты для снятия изжоги и успокоения пищевода. Полностью вылечить данную форму заболевания достаточно тяжело.
Постоянное попадание желудочной кислоты в пищевод разъедает его слизистую. Это провоцирует развитие гастрита и язвенной болезни желудка. Кашель при рефлюксе является рефлекторным ответом организма. В этом случае для лечения назначаются медикаменты, нейтрализующие соляную кислоту, которая выделяется желудком.
Самым известным и доступным средством является пищевая сода. Но частое её применение способно навредить организму. Только врач после необходимого обследования сможет подобрать грамотное лечение, которое уменьшит выделение секрета и нормализует состояние больного.

Лечение органов ЖКТ должно сопровождаться щадящей диетой, которая основывается на исключении жирной, острой, соленой, жареной пищи, приправ, специй и газированных напитков.
Устранение кашля, вызванного кишечными инфекциями
В отличие от кашля при рефлюксе, инфекционный кашлевой рефлекс куда более опасен для здоровья пациента. Это связано с тем, что инфекционное поражение дополняется высокой температурой, сильной рвотой и диареей. Это все приводит к обезвоживанию, а в тяжелых случаях – к летальному исходу. Важно помнить, что многие кишечные инфекции опасны для окружающих.
Желудочный кашель инфекционного происхождения рекомендуется лечить в стационаре. Даже если больной отказался от госпитализации, при лечении в домашних условиях должны соблюдаться такие рекомендации:
- употребление большого количества жидкости: отвар ромашки и липы, чистая вода;
- при температуре, выше 38,8 градуса, принимать жаропонижающее препараты;
- в течение острого периода болезни необходимо голодать, допускается только жидкое пюре без масла и слабый куриный бульон;
- принимать препараты, восстанавливающие водно-электролитный баланс;
- пользоваться отдельной посудой и гигиеническими принадлежностями, чтобы исключить заражение членов семьи;
- при сильной рвоте принимать противорвотные препараты.
После выявления природы возбудителя, лечение основывается на противовирусных и антибактериальных средствах, стабилизирующих состояние пациента.
Когда острый период болезни завершится, постепенно больной может выходить из строгой диеты. Но продукты, которые могут провоцировать брожение в кишечнике, необходимо исключить.
Профилактика
Предотвратить повторное возникновение патологий желудочно-кишечного тракта можно с помощью здорового и правильного питания, которое основывается на таких рекомендациях:
- ежедневное употребление овощей, фруктов, каш, нежирных сортов мяса и рыбы;
- употребление продуктов, богатых на витамины, минералы, клетчатку;
- для приготовления пищи использовать только свежие продукты;
- питаться небольшими порциями, но часто (минимум 5 раз в день);
- следить за гигиеной рук перед приемом пищи, тщательно мыть продукты перед употреблением;
- при возможности исключить из рациона жареную, жирную, острую пищу, фастфуд, газированные напитки, сладости;
- как минимум 30 минут после еды не занимать горизонтальное положение, поскольку это может вызвать изжогу.
Для укрепления иммунитета и уменьшения риска дисфункции органов ЖКТ, необходимо заниматься спортом, больше бывать на свежем воздухе.

При появлении желудочного кашля и других симптомов заболеваний органов ЖКТ, не следует откладывать визит к врачу, ведь затягивание болезни чревато серьезными осложнениями и более длительным лечением.
Видео по теме: Желудочный кашель
Источник
Желудочный кашель имеет характерные симптомы и требует незамедлительного лечения. Он возникает по разным причинам, своевременное выявление которых позволяет подобрать наиболее эффективный метод устранения покашливания.
Рефлекторное откашливание возникает на фоне попадания в дыхательные пути инородных тел. Крупный предмет в носоглотке провоцирует развитие рвотного рефлекса при кашле. При отсутствии постороннего объекта кашель может сигнализировать о развитии серьезных патологий со стороны органов пищеварения.
Причины желудочного кашля
Основная причина развития желудочного кашля — заболевания органов пищеварительной системы, сопровождающиеся повышенной кислотностью в желудке и ведущие к дисфункции ЖКТ. Кашель сопровождается забросом в дыхательные пути частичек переваренной пищи. Он возникает на фоне следующих предрасполагающих факторов:
- гастроэзофагеальная рефлюксная болезнь;
- желудочные и кишечные инфекции;
- гельминтоз;
- язвенные и эрозивные поражения кишечника и желудка;
- сильная интоксикация;
- несбалансированное питание.
Повышенная кислотность желудка при гастрите провоцирует попадание соляной кислоты в нижние дыхательные пути. При нарушениях моторики кишечника риск выброса пищи возрастает.
Желудочный кашель при обострении гастрита
Симптоматика заболевания
Желудочный кашель имеет характерные симптомы, проявление которых напрямую зависит от причины возникновения откашливания. К ним относят:
- для патологий инфекционной этиологии характерен сухой кашель без отхождения мокроты;
- при вирусных инфекциях покашливание сопровождается рвотными позывами и спазмами в области эпигастрия;
- гастроэзофагеальный рефлюкс провоцирует возникновение изжоги, першения в горле и хрипами в груди.
Принципиальные различия между желудочным кашлем у взрослых и детей отсутствуют. Косвенный симптомокомплекс имеет ряд общих, не зависящих от возраста, признаков.
Желудочный кашель симптомы у взрослых
Желудочный кашель у взрослых пациентов сопровождается нарушениями работы кишечника. Основные признаки клинического синдрома:
- избыточное газообразование;
- нарушения стула (запор, диарея);
- горький привкус в ротовой полости;
- неприятный запах изо рта;
- учащенное дыхание;
- потеря аппетита;
- снижение массы тела.
Кратковременную частичную потерю вкуса можно отнести к косвенным симптомам желудочного покашливания.
Желудочный кашель симптомы у детей
Кашель у ребенка, спровоцированный проблемами с ЖКТ, чаще всего, беспокоит малыша в ночное время. У него появляется одышка, учащается дыхание и нарушается процесс дефекации. На фоне медленного переваривания пищи риск образования каловых пробок возрастает. Ребенок жалуется на сильные боли в желудке и кишечнике.
Сопутствующая симптоматика при возникновении желудочного кашля у детей
Чем опасна патология
Игнорирование сопутствующих симптомов кашля желудка приводит к развитию ряда осложнений. Рефлюкс поражает слизистую оболочку и приводит к образованию на ее поверхности язв, изжога провоцирует развитие эзофагита. Длительное покашливание может привести к разрыву мягких тканей нижних дыхательных путей.
Диагностика заболевания
Диагностические мероприятия позволяют выявить точную причину возникновения покашливания и подобрать наиболее подходящую терапию. К ним относят:
- Биохимический анализ крови. Информирует о наличии воспалительного процесса в пищеварительном тракте.
- Фиброгастроскопия. При помощи процедуры специалист определяет текущее состояние слизистой.
- Рентгенография. Обзорный рентген органов дыхания позволяет своевременно выявить возможные патологии.
- Анализ каловых масс. Выявляет присутствие кишечных паразитов.
- Суточный рН-мониторинг. Определяет стадию рефлюкса и его течение.
УЗИ брюшной полости и эндоскопию также относят к диагностическим мероприятиям.
Как и чем лечить желудочный кашель
Лечение клинического синдрома осуществляется несколькими методами. К ним относят:
- медикаментозную терапию;
- оперативное вмешательство;
- щадящие методы лечения с применением средств народной медицины.
Лечение подбирается индивидуально в зависимости от общего состояния пациента.
Применение средств народной медицины в лечении желудочного кашля
Лечение аптечными средствами
При помощи муколитиков полностью избавиться от желудочного кашля нельзя. Терапия с применением медикаментозных средств носит поэтапный характер. Разрешенные группы препаратов:
- Прокинетики. К этой категории относят Муколакс, он повышает тонус мышечной ткани пищеварительного тракта.
- Антациды. Купируют агрессивное воздействие соляной кислоты на слизистую оболочку ЖКТ. Чаще всего, выпускаются в виде суспензии или эмульсии (Маалокс, Алмагель).
- Антисекреторные лекарства. Приостанавливают выработку соляной кислоты. В группу входит Омепразол, Ранитидин.
- Противомикробные препараты. Очищают организм от токсинов и купируют распространение инфекции. К этой категории относятся Клабакс, Суммамед.
- Противокашлевые медикаменты. Смягчают горло, устраняют першение и сухость в горле.
Гевискон может быть включен в состав терапии как пенообразующее средство. Он устраняет изжогу и контролирует выброс желудочного сока. Кашель во время беременности предпочтительно лечить безопасными средствами, которые не оказывают пагубного влияния на плод и организм женщины.
Оперативное вмешательство
Хирургическое вмешательство относят к радикальным методам. Его проводят в крайних случаях при обострении язвенной болезни (включая образование сквозных язв). При рефлюкс-эзофагите проводят фундопликацию. В процессе оперативного вмешательства укрепляется желудочно-пищеводный сфинктер — пища перестает попадать в нижние дыхательные пути.
Народные методы
Лечение покашливания народными средствами осуществляется в домашних условиях. В состав средств необходимо включить компоненты, оказывающие противовоспалительное, обезболивающее и антисептическое действие. Популярные рецепты:
- Медово-лимонный настой. Средство применяют при кашле, спровоцированном гастритом. Оливковое масло (200 мл), жидкий мел (100 мл) и лимонный сок (40 мл) смешать в одной емкости и настаивать 30 минут. Принимать по 1 ч. л за 15–20 минут до еды.
- Травяной сбор. Шалфей, ромашку, солодковый корень и лист подорожника смешать в равных долях (по 1 ст. л.). Из полученной массы 1 ч. л. залить стаканом кипятка и настаивать 2–3 часа. Принимать по 50 мл каждые 4 часа.
Если покашливание сопровождается повышенной кислотностью, то специалисты рекомендуют принимать натощак картофельный сок. Очищенные клубни натереть на мелкой терке. Полученную кашицу отжать через марлю, принимать по 1 ст. л. 3–4 раза в сутки.
Средства на основе меда и лимона для лечения желудочного кашля
Диета и образ жизни
Любые патологии органов пищеварения требуют немедленного пересмотра рациона. Питание должно быть дробным, прием пищи ограничивается небольшими порциями весом до 200 г. Специалисты рекомендуют периодически устраивать легкие разгрузочные дни, на протяжении которых нужно употреблять только свежие фрукты и овощи.
Твердая, вредная и жирная пища подлежит немедленному исключению из рациона. Диетологи и гастроэнтерологи рекомендуют полностью отказаться от мучных изделий, выпечки, сладостей, копченых колбас и жирных молочных продуктов. Белый хлеб нужно заменить на ржаной или зерновой. Рыба и мясо — только нежирных сортов (крольчатина, индюшатина, курица). Жирность молочных продуктов не должна превышать 2,5%.
Важно обратить внимание на способ приготовления блюд. Их пассируют с добавлением небольшого количества оливкового масла или тушат в собственном соку. Мясо и рыбу отваривают или готовят на пару. На завтрак употребляют каши и свежие фрукты, на обед — супы и легкие овощные салаты.
Профилактика
Мероприятия, направленные на предупреждение желудочного кашля, основываются на ведении здорового образа жизни. В первую очередь, необходимо избавиться от вредных привычек — полностью отказаться от табачных изделий и спиртных напитков. Переедание и систематические перекусы (фаст-фуд, пища быстрого приготовления) недопустимы.
Физическая активность должна сопровождаться отдыхом. Дыхательная гимнастика позволяет сократить количество кашлевых позывов и укрепить мышечную ткань дыхательной системы. Не следует пренебрегать правилами личной гигиены — перед каждым приемом пищи, необходимо тщательно мыть руки с мылом.
Источник
Острое кишечное расстройство — заболевание, которое наиболее часто встречается у детей. Оно может сопровождаться не только жидким стулом, но и рвотой, слабостью, высокой температурой. Самые частые причины кишечных заболеваний — несоблюдение гигиенических норм, неправильные условия хранения продуктов, плохо вымытые овощи и фрукты и даже летающие мухи. Возбудителями заболеваний могут быть различные вирусы, болезнетворные микроорганизмы и бактерии, которые попадают в организм со всем, что тянет в рот ребенок. Признаки болезни отличаются по степени выраженности, но в любом случае необходима своевременная помощь и лечение.
Классификация кишечных инфекций
Острые кишечные инфекции (ОКИ) бывают бактериальной или вирусной природы. Очень важно понять, что вызвало расстройство кишечника у малыша, так как от этого будет зависеть качество полученной медицинской помощи и выбор методики лечения. У двух видов ОКИ есть несколько подвидов, каждый из которых проявляется по-разному. Общая характеристика кишечных инфекций представлена в таблице:
| Вид инфекции | Симптомы | Особенности |
| Бактериальные ОКИ | ||
| Сальмонеллезная | Лихорадочное состояние, жар, жидкий стул, цвет кала в основном не меняется. | Возбудители попадают в организм с едой – яйцами, молоком, сливочным маслом, мясом. В тяжелых случаях возможен отек мозга, почечная недостаточность. |
| Стафилококковая | Возможно незначительное повышение температуры, рвота, диарея. На фоне инфекции может появиться насморк, гиперемия горла, кишечные и желудочные спазмы. | Ослабленный иммунитет становится причиной активизации стафилококков, которые живут в детском организме. Сложность лечения заключается в том, что бактерии легко адаптируются к воздействию противомикробных препаратов. |
| Эшерихиоз | Колики, рвота и понос сопровождаются жаром. | Инфекция характерна для новорожденных, масса тела которых ниже нормы. Также болезнь может поражать малышей младше 5 лет. В этом случае довольно сложно избавиться от возбудителей, так как они могут жить в бытовой среде несколько месяцев после перенесенной болезни. Родителям очень важно соблюдать гигиену и регулярно проводить санитарную обработку помещений. |
| Брюшно-тифозная | Ломота в теле, лихорадка, носовое кровотечение, боль в горле. Во время мочеиспусканий ребенок испытывает боль. | Основной путь передачи — от больного человека. Инфекция попадает в окружающую среду с калом и мочой. |
| Вирусные ОКИ | ||
| Ротавирус (кишечный грипп) | Симптомы кишечного ОРВИ – боль в горле, температура до 39 градусов. Сопровождается частой рвотой фонтаном, поносом. | Наиболее распространенная детская инфекция. Вирус попадает в организм с водой, грязными руками и продуктами. Больной малыш заразен вплоть до полного выздоровления. |
| Аденовирус | Конъюнктивит, насморк у детей. | Болезнь поражает в основном новорожденных и малышей возрастом до трех лет. Передается через воду и воздушно-капельным способом. Аденовирус можно подхватить и в бассейне. |
| Энтеровирус (рекомендуем прочитать: диета для детей при энтеровирусе) | Тяжелое лихорадочное состояние, температура может подняться до 40 градусов. Возможны осложнения в работе сердца, мышц, сосудов и нервной системы. | Причина заболевания – несоблюдение личной гигиены детьми и подростками. |
Причины появления кишечной инфекции и пути заражения
Основные возбудители заболеваний — зараженные люди, насекомые и животные, которые переносят микробов. В организм здорового малыша инфекция может попасть с грязными руками, при тесном контакте с больным человеком, облизывании предметов, с которыми контактировал переносчик возбудителей. Среди основных причин ОКИ выделяют:
- пренебрежение личной гигиеной (плохо вымытые руки, посуда, еда из общей тарелки, грязные овощи и фрукты);
- неправильное хранение продуктов, особенно в жару;
- плохая термическая обработка продуктов;
- антисанитарные условия проживания;
- купание в грязном водоеме или бассейне;
- вода, которую пьет малыш, плохо очищена;
- слабый иммунитет.
Поступая в организм с грязными руками или плохо обработанными продуктами, инфекция проникает в пищевод, желудок, кишечник и вызывает воспалительные процессы, которые приводят к коликам, диарее, рвоте, ухудшению общего самочувствия.
Инкубационный период обычно составляет от 12 часов до 5 суток. Затем начинается острая стадия, которая может продлиться от 3 дней до недели. Впоследствии вырабатывается иммунитет против возбудителей, и самочувствие стабилизируется, ребенок идет на поправку.
Основные признаки и симптомы кишечной инфекции у ребенка
После инкубационного периода кишечная инфекция у детей начинается развиваться стремительно и остро. Родителей должна насторожить вялость и слабость ребенка, отсутствие аппетита. У малыша появляется понос, рвота, повышается температура, кожа становится бледной и сухой. Возможно появление зуда и высыпаний, вид которых зависит от характера возбудителя.
Основной и особенно опасный симптом инфекций – диарея. Жидкий стул у ребенка может сопровождаться выделением кровянистых сгустков и слизи. Рвота и понос вызывают обезвоживание, что может привести к опасному для жизни состоянию ребенка.
Среди основных симптомов у детей от года выделяют:
- жидкий стул до 10-15 раз в сутки;
- частые позывы к рвоте;
- боль в животе, колики;
- сонливость, вялость;
- отсутствие аппетита;
- насморк, кашель, боль в горле;
- налет на языке;
- головная боль, высокая температура.
У новорожденных и младенцев до года симптомы похожи, но инфекция имеет и свои особенности:
- беспокойство (грудничок долго не засыпает, поджимает ножки, кричит) или сонливость – во время сна ребенок часто вздрагивает, дышит учащенно, плачет, периоды бодрствования сокращаются;
- западение родничка;
- отсутствие аппетита, рвота и срыгивание после еды;
- колики в животе;
- снижение количества мочи;
- подъем температуры выше 37,5 градусов, иногда до 39 градусов.
Первая помощь при подозрении на ОКИ
Опытные родители вполне могут справиться с кишечной инфекцией дома. Тем не менее сначала все-таки нужно обратиться за медицинской помощью — вызвать скорую помощь (если состояние малыша вызывает тревогу) или участкового педиатра.
В ожидании медицинского осмотра следует оказать малышу такую помощь:
- дать выпить Смекту / Полисорб / Энтеросгель;
- каждые пять минут поить малыша со шприца или ложечки небольшими порциями (2-5 мл минеральной воды, раствора Регидрона или других электролитов) (рекомендуем прочитать: инструкция по применению «Регидрона» для детей при рвоте );
- если ребенок спит, все равно будить, чтобы напоить – важно избежать обезвоживания;
- приобрести полоски на ацетон и провести тест – это позволит определить дальнейшую тактику лечения (при высоком ацетоне (3 или 4 плюса) может потребоваться госпитализация и применение капельниц);
- не кормить ребенка насильно;
- до осмотра врачом малышу не следует пить обезболивающие и другие сильнодействующие препараты, которые могут исказить клиническую картину заболевания.
Педиатр после осмотра назначает подробную схему лечения, от соблюдения которой зависит то, насколько быстро малышу станет лучше. Главное – часто и маленькими порциями поить ребенка, соблюдать гигиену и диету, внимательно относиться к любым изменениям в самочувствии. Ни в коем случае не нужно пытаться остановить диарею с помощью раствора марганцовки — со рвотой и испражнениями выходят токсины. Их принудительная задержка в организме может только усугубить самочувствие ребенка.
Диагностика
Врачебный осмотр малыша включает беседу с ребенком и родителями, пальпацию. Дополнительно новорожденным детям и малышам до 6 лет могут быть назначены следующие методы диагностики:
- копрограмма;
- соскоб на энтеробиоз;
- бактериологическое исследование кала и рвотных масс;
- лабораторный анализ (гемограмма) крови и мочи.
При ОКИ у детей в общем анализе крови ряд показателей не будет соответствовать норме. Заболевание с бактериальным происхождением характеризуется умеренно повышенным уровнем СОЭ и лейкоцитозом.
Если же заболевание имеет вирусную природу, происходит снижение числа лейкоцитов на фоне повышенного количества лимфоцитов. Сыворотку крови могут исследовать на наличие антител к микроорганизмам кишечной группы (серологический анализ).
При анализе мочи детей оценивают ее плотность. Врач делает вывод о степени поражения инфекцией почек по тому, присутствуют ли в ней лейкоциты и клетки эпителия. Такой анализ важен для исключения развития осложнений. Копрограмма (анализ кала) позволяет оценить степень воспалительных изменений в слизистой тонкого кишечника и ферментативные нарушения полостного пищеварения.
Лечение ОКИ в домашних условиях
Врач-педиатр О. Комаровский выделяет два пути лечения кишечных инфекций в домашних условиях – это голод и обильное питье. Дополнительно применяются сорбенты. Прием других медикаментов, в том числе – ферментов, должен быть строго обоснован. Домашнее лечение детям следует проводить по такой схеме:
- в первую очередь — борьба с возбудителями заболевания;
- восстановление нормальной функции ЖКТ;
- выведение токсинов;
- профилактика обезвоживания;
- симптоматическая терапия.
Особенности лечения малышей до года
Если младенец находится на грудном вскармливании, при ОКИ нельзя менять тип питания (переводить на искусственное). Маме важно принять меры, чтобы не заразиться самой, включить в свой рацион только полезные и нейтральные продукты, забыть о луке, чесноке, апельсинах и копченостях — эти продукты вызывает колики и проблемы с пищеварением. Малышам младше четырех месяцев на искусственном вскармливании при ОКИ не дают кисломолочные смеси.
Насильно кормить ребенка не стоит, в этом случае на первом месте стоит регулярность кормления. Принудительно уменьшать объем порции малышу не нужно. В таком возрасте антибиотики врачи назначают очень редко. Ребенку дают дополнительно воду или растворы электролитов, Смекту при коликах и расстройстве. Сорбенты (Полисорб, Энтеросгель) назначают детям старше 6 месяцев (см. также: с какого возраста можно давать детям энтеросорбент «Полисорб»?).
Если у младенца повышен ацетон, врач предложит госпитализацию. В стационаре ребенку поставят капельницы для пополнения жидкости при детоксикации.
Использование антибиотиков
Антибактериальная терапия при ОКИ назначается в крайних случаях и только если установлено, что заболевание имеет бактериальную природу. Препараты этой группы негативно воздействуют на кишечник, часто их прием не оправдан и неэффективен.
ВОЗ утвердила список опасных состояний, при которых назначение антибиотиков является обязательным — тяжелые виды холеры, постоянная диарея, кровь в рвоте и испражнениях. В таких случаях обычно назначают Нифуроксазид, Ципрофлоксацин.
Восполнение потерь жидкости
Обезвоживание может осложнить тяжесть протекания ОКИ, поэтому основное лечение заключается в приеме достаточного количества жидкости (пероральной регидратации). С этой целью применяют растворы глюкозы, солей, минеральную воду. Поить малыша нужно часто и небольшими порциями. От этого во многом зависит его самочувствие и дальнейший период восстановления. Жидкость помогает пополнить минеральный баланс и вывести токсины. Этапы проведения регидратации приведены ниже в таблице:
| Период проведения | Первые 4 часа лечения | До окончания рвоты и поноса |
| Цель | Пополнение дефицита минералов и электролитов. | Поддержание сил организма, компенсация постоянной потери жидкости. |
| Объем жидкости | Определяется степенью первоначальной дегидратации, зависит от клинических симптомов. | Рассчитывается с учетом потери жидкости, объем применяемых препаратов должен быть не меньше того, который выделяется с рвотой и испражнениями. |
| Особенности | Нужный ребенку объем жидкости равномерно распределяется по времени. Например, за час нужно выпить 60 мл воды. Эту дозу следует разделить на 6 приемов и давать малышу через каждые 10 минут (по 10 мл). Небольшой объем лучше усвоится и снизит риск возникновения рвоты. | |
| Эффективность мероприятий | Снижение симптомов интоксикации, снижение объема потерянной жидкости. | Остановка в потере веса. Кожа становится упругой, вид слизистых удовлетворительный, общее самочувствие улучшается. Нормальное состояние родничка (у грудничков). |
Жаропонижающие
Вопрос о том, нужно ли сбивать температуру при ОКИ ребенку и с помощью каких медикаментов, волнует многих молодых родителей. Повышение температуры – свидетельство того, что организм борется с воспалением и инфекцией. Безусловно, высокие температурные показания могут быть опасны. Ребенку разрешено сбивать температуру, если она выше 39 градусов (у младенцев — 38,5 градуса), или он плохо переносит невысокие значения. Жаропонижающие лекарства дают при возникновении судорог.
Можно наклеить специальный жаропонижающий пластырь. Эффективны внутримышечные инъекции Папаверина с Анальгином и Димедролом. При рвоте и поносе пероральные препараты и свечи не дадут эффективного результата. Народные методы (например, обтирания) также не смогут дать желаемый результат. Помещение, в котором находится ребенок с высокой температурой, следует постоянно проветривать.
Сорбенты
Любые кишечные инфекции сопровождаются появлением массы токсинов в пищеварительном тракте, которые разносятся с кровью по всему организму. Это негативно отражается на общем состоянии ребенка.
Токсическое действие болезнетворных микроорганизмов детей разного возраста можно лечить такими средствами:
- лекарство активированный уголь – дают в пропорции 1 таблетка на 10 кг веса малыша, через каждые 6 часов в течение 1-2 дней;
- порошок Смекта – снимает такие признаки, как колики и вздутие, выводит токсины и инфекцию;
- средство Полисорб – хорошо снимает интоксикацию при отравлениях и ОКИ, обладает сильным адсорбирующим действием;
- паста Энтеросгель – средство связывает и выводит токсины, обладает спазмолитическим эффектом.
Диета
В острый период рвоты и поноса кормить ребенка не следует (рекомендуем прочитать: рвота у ребёнка: что делать, чтобы устранить её в домашних условиях?). Можно дать немного чая и пресные сухарики. На второй-третий день, когда малышу станет лучше, можно предложить ребенку диетическую еду. Блюда должны быть тщательно обработаны, приготовлены из свежих качественных продуктов.
Рекомендуемый рацион:
- овсяная каша;
- овощное пюре без соли;
- гречневая, рисовая каша на воде, без масла;
- паровая индейка, курица;
- банан;
- печеное яблоко;
- компот из сухофруктов, морсы.
Под запретом молоко, ягоды и свежие овощи, фрукты, соленые и копченые блюда, жирные бульоны. Питание ребенка должно быть порционным, в среднем частота приема пищи может достигать 5-6 раз в сутки.
Сколько времени лечится заболевание?
Острый период кишечной инфекции обычно длится от 3 до 7 суток, но возможно и более длительное течение (до 10 дней). Некоторые из заболеваний проходят без выраженной рвоты и поноса, повышения температуры. Другие, наоборот, сопровождаются поносом в течение недели, но частота испражнений постепенно уменьшается.
После курса лечения нужно повторно сдать анализ кала. Диету стоит соблюдать еще некоторое время, вводя все привычные продукты постепенно, в течение 3-х недель.
В период восстановления могут быть назначены пробиотики и симбиотики, среди которых – Линекс, Хилак Форте, Бифидумбактерин, Лактобактерин. Сколько препаратов нужно ребенку, и в какой дозировке, определяет врач-инфекционист или педиатр.
Трехнедельный период восстановления может сопровождаться и ухудшением самочувствия, головокружением, неустойчивым стулом. Ослабленный организм подвержен атакам вирусов и болезнетворных микроорганизмов. Если не соблюдать осто