Кишечная грыжа у ребенка 10 недель
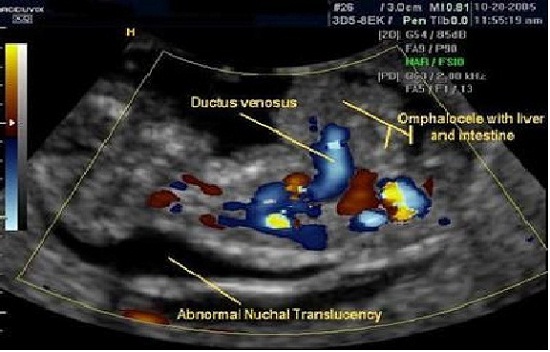
В процессе развития эмбриона, между 6-й и 10-й неделями, происходит увеличение размеров кишечника, его удлинение, и петли кишечника, не помещаясь в брюшной полости, выталкиваются за её пределы через пупочное кольцо в месте прикрепления пуповины к передней брюшной стенке. Располагаясь внебрюшинно, в пуповинных оболочках, они проходят временную стадию «физиологической кишечной грыжи», а затем, выполнив процесс вращения, возвращаются в увеличивающуюся брюшную полость. Если в результате нарушения процесса вращения кишечника, недоразвития брюшной полости или нарушения замыкания брюшной стенки часть органов остается в пуповинных оболочках, ребенок рождается с грыжей пупочного канатика, или ОМФАЛОЦЕЛЕ.К 11-й неделе беременности, в норме, петли кишечника возвращаются обратно в брюшную полость и грыжевое выпячивание исчезает.
К тому времени, когда вы приходите на скрининг 1-го триместра в 11-13 недель, в большинстве случаев этот процесс уже завершается, но следует помнить, что до 12-13 недель кишечник эмбриона может в норме выходить за границу брюшной полости, и это всё ещё будет считаться физиологической кишечной грыжей. Выпячивание петель кишечника в пуповину, происходящее при нормальном развитии, обычно сопровождается увеличением диаметра ее основания менее чем на 7 мм.
В случае, когда вышедшее кишечное содержимое определяется отдельно от области вхождения пуповины в брюшную полость и не покрыто оболочкой, то такая эхографическая картина будет являться диагностическим признаком уже другой аномалии развития передней брюшной стенки – гастрошизиса, даже в первом триместре беременности.
При расчёте риска хромосомных аномалий (ХА) в программном обеспечении FMF в 11-13 недель, обнаружение омфалоцеле хоть и указывается, но на результат не влияет.
Итак. Омфалоцеле представляет собой дефект передней брюшной стенки в области пупочного кольца с образованием грыжевого мешка с внутрибрюшинным содержимым, покрытого амниоперитонеальной мембраной.
При рождении ребёнка омфалоцеле может быть маленьким, лишь с небольшой частью петли кишечника, но может быть и большим, до 10см и более, включать в себя, помимо кишечника, печень и другие органы. Частота встречаемости маленьких омфалоцеле (до 5 см) – 1:5000 живорождённых, больших (10 см и более) – 1:10000 живорождённых.
Ультразвуковая диагностика омфалоцеле основана на обнаружении примыкающего к передней брюшной стенке образования округлой или овальной формы с чёткими ровными контурами, заполненного неоднородным содержимым, непосредственно к которому прикрепляется пуповина.
Омфалоцеле может быть изолированным, когда никаких других изменений и аномалий развития у плода нет.
Однако:
- Примерно в 30% случаев отмечается сочетание омфалоцеле с хромосомными аномалиями. Согласно результатам Е.В. Юдиной, частота ХА при омфалоцеле у плода в группе пациенток старше 35 лет составила 54,5%, а у пациенток моложе 35 лет – 28%. Все хромосомные аномалии были обнаружены только в случаях сочетанных омфалоцеле, их частота в этой группе составила 46,4%;
- У части детей впоследствии диагностируется синдром Беквита-Видемана;
- Больше чем у половины детей с омфалоцеле обнаруживаются пороки других органов и систем. Чаще всего это пороки сердечно-сосудистой, мочеполовой системы, позвоночника, диафрагмальная грыжа, скелетные дисплазии.
Что делать, если во время скрининга первого триместра был поставлен диагноз омфалоцеле
- Помните, что до 12-13 недель это может быть вариантом нормы и дождитесь результатов скринингового обследования.
- Если по результатам скрининга индивидуальный риск ХА низкий, то повторите УЗИ через 2-3 недели. К этому времени физиологическая кишечная грыжа должна исчезнуть.
- При высоком риске ХА, в любом случае показано пренатальное медико-генетическое консультирование и рекомендовано проведение кариотипирования плода. Либо вы можете сделать выбор в пользу прерывания беременности.

- При повторном обнаружении омфалоцеле спустя 2-3 недели, даже при низком индивидуальном риске ХА в первом триместре, показано пренатальное медико-генетическое консультирование, рекомендовано проведение кариотипирования плода, а также тщательная оценка ультразвуковой анатомии плода в 18-20 недель для исключения сочетанных пороков развития.
При пролонгировании беременности, показано динамическое ультразвуковое наблюдение каждые 3-4 недели для оценки роста плода и динамики изменений размеров грыжевого мешка. В среднем в 25% случаев отмечается внутриутробная задержка роста плода, но следует учитывать, что точность фетометрии в этом случае невысока, так как окружность живота значительно изменена. Иногда происходит разрыв оболочек омфалоцеле, и тогда становится практически невозможно отличить грыжу пупочного канатика от гастрошизиса.
Методом выбора при родоразрешении часто является кесарево сечение в плановом порядке в интересах плода, хотя в этом вопросе мнения специалистов неоднозначны.
После рождения, при совсем маленьких грыжах (до 1.5 см), можно надеяться на самостоятельное закрытие пупочного кольца через несколько недель, но если по достижении трехлетнего возраста грыжа самостоятельно не закрылась, принимается решение об операции. Более крупные омфалоцеле, как правило, оперируют в первые сутки жизни. Большие размеры грыжевого мешка требуют двухэтапной операции с постепенным вправлением органов в брюшную полость.
Kaiser и соавторы проследили развитие детей на протяжении 1-28 лет, прооперированных по поводу омфалоцеле, и пришли к выводу, что наличие изолированного омфалоцеле не является показанием к прерыванию беременности, так как последующее развитие и социальная адаптация детей протекает без осложнений.
Несколько слов о синдроме Беквита-Видемана
Это генетически-обусловленное заболевание, которое характеризуется сочетанием макросомии (быстрый, гипертрофичный рост), омфалоцеле, макроглоссии (большой, не помещающийся во рту язык), предрасположенностью к эмбриональным опухолевым образованиям и неонатальной гипогликемией (снижение уровня сахара в крови у новорожденного). Кроме того, часто встречаются аномалии развития ушных раковин и гемигиперплазия, когда некоторые части тела на одной стороне больше, чем на другой.
Такие дети рождаются достаточно крупными (около 4 кг) и в первые месяцы жизни значительно прибавляют в весе и росте. При рождении обращает на себя внимание большой, высовывающийся изо рта язык и дефект передней брюшной стенки, в основном омфалоцеле.
[IMG ID=324]
При своевременной коррекции гипогликемии, ускоренные темпы роста постепенно снижаются уже в детском возрасте, интеллектуальное развитие, как правило не страдает, и взрослые люди обычно не испытывают медицинских проблем, связанных с этим заболеванием. Но ранняя диагностика синдрома Беквита-Видемана важна, так как у таких детей повышенный риск образования различных опухолей, в первую очередь это опухоль Вильмса (нефробластома) и гепатобластома. После 10 летнего возраста риск образования опухолей снижается до общепопуляционного.
Заподозрить синдрома Беквита-Видемана во время УЗИ возможно, но только в III триместре при сочетании макроглоссии, омфалоцеле и макросомии с нормальным кариотипом. В журнале Пренатальная диагностика за 2003 год было представлено описание случая пренатальной ультразвуковой диагностики синдрома Беквита — Видемана без омфалоцеле у плода в III триместре беременности. Подозрение о наличии указанного синдрома было высказано при ультразвуковом исследовании в 30—31 неделю беременности на основании макроглоссии, микроринии, висцеромегалии и макросомии. Диагноз подтвержден после рождения ребенка.
Источники:
1. https://medicalplanet.su/akusherstvo/174.html
2. https://omphalocele.net/
3. https://stopgryzha.ru/belly/fiziologicheskaya-embrionalnaya-gryizha-u-ploda-omfalotsele
4. https://www.cancer.net/cancer-types/beckwith-wiedemann-syndrome
Источник
Рубрика «Эмбриональная грыжа»
Эмбриональная грыжа — это порок развития, который возникает у плода еще в период внутриутробного формирования. В большинстве случаев подобный дефект возникает из-за слабости мышечного и связочного аппарата, неспособного справиться даже с нормальным брюшным давлением. Чаще подобные грыжи возникают у недоношенных детей. Нередко младенцы появляются на свет уже с выраженными признаками такого дефекта. Чаще подобные аномалии развития возникают у мальчиков.
Эмбриональная грыжа — это порок развития, который возникает у плода еще в период внутриутробного формирования.
Причины возникновения болезни
Появление грыжи живота связано с тем, что к 12 неделе беременности петли кишечника плода еще не заходят в брюшную полость. Часто подобный дефект появляется у детей, имеющих трисомию в 18 и 21 паре хромосом. При наличии данных генетических мутаций подтверждается синдром Дауна и Эдвардса.
Процесс формирования кишечника из простой трубки в полноценный орган начинается с 5 недели. В норме он сильно увеличивается в размере и проникает в брюшную полость. Если этот процесс затягивается, петли начинают давить на переднюю стенку брюшной полости, становясь причиной формирования грыжевого мешка. Считается, что способствует образованию грыжи живота у плода следующие неблагоприятные факторы:
- прием алкоголя будущей матерью;
- курение;
- использование некоторых медикаментов;
- беременность после 35 лет;
- наличие генетических аномалий у женщины.
Некоторые исследователи этого заболевания указывают на возможность наследственной предрасположенности к развитию данного дефекта. Если у обоих родителей была подобная аномалия при рождении, риск ее появления у их ребенка высок.
Симптомы заболевания
Нередко даже во время беременности врачи могут определить, есть ли пупочная грыжа у плода, используя существующие методы перинатальной диагностики. После появления ребенка на свет подобный дефект становится более очевидным. К ярким проявлениям грыжи живота относятся:
- выпячивание области пупка;
- увеличение образования при плаче или напряжении ребенком брюшных мышц;
- повышенный диаметр пупочного кольца.
Из-за наличия грыжи живота ребенок становится беспокойным. Он может ощущать боли. Это негативным образом отражается на качестве сна младенца и его общем самочувствии. В тяжелых случаях у ребенка могут наблюдаться приступы тошноты и симптомы, указывающие на непроходимость кишечника.
Из-за наличия грыжи живота ребенок становится беспокойным. Он может ощущать боли. Это негативным образом отражается на качестве сна младенца и его общем самочувствии.
Диагностика
Если данная аномалия развития имеет выраженный характер, есть возможность выявить ее еще в 1 триместре благодаря лабораторным и инструментальным методам исследования, которые могут быть задействованы без вреда для плода. Мощные аппараты УЗИ позволяют определить данную патологию на 11-14 недели гестации и составить точный прогноз возможных отклонений у ребенка. В лабораторных анализах крови матери выявляется повышенный уровень а-фетопротеина.
Грыжу живота у новорожденного ребенка в первые часы его жизни выявляют педиатры, работающие в родильном отделении. Внешних проявлений заболевания достаточно для постановки диагноза. Может быть показано проведение УЗИ исследования органов брюшной полости младенца.
Классификация
Наиболее распространенная классификация омфалоцеле, т. е. врожденных грыж живота, в первую очередь учитывает размеры дефекта. Согласно этому параметру, выделяются малая, средняя и большая формы патологии. Наиболее часто встречается малая форма грыжи, при которой дефект не превышает 5 см. В грыжевом мешке в этом случае содержится не более 1-2 петель кишечника.
Грыжа средних размеров подтверждается, когда дефект достигает размеров от 5 до 10 см. В грыжевой мешок могут выпадать от 2 до 4 петель кишечника. Наиболее опасными являются большие грыжи, размер которых превышает 10 см. В такие дефекты могут выпадать не только петли кишечника, но и печень, желудок и другие органы.
Грыжи живота подразделяются на изолированные и сочетанные. В первом случае, кроме данного дефекта, не выявляется никаких дополнительных врожденных патологий. При сочетанной грыже живота обнаруживаются хромосомные мутации, провоцирующие и другие нарушения, в т. ч. пороки сердечно-сосудистой системы, дисплазия тазобедренных суставов и т. д.
Наиболее распространенная классификация омфалоцеле, т. е. врожденных грыж живота, в первую очередь учитывает размеры дефекта.
Способы лечения
При внутриутробном выявлении грыжи у плода и определения степени выраженности дефекта, его опасности для матери и ребенка врачи могут рекомендовать тот или иной путь родоразрешения. Если дефект невелик, допускается естественное родоразрешение, но при больших дефектах требуется кесарево сечение. Физиологическая эмбриональная грыжа может лечиться как консервативными, так и оперативными методами, в зависимости от объемов образования и общего состояния ребенка.
В ряде случаев устранить подобную проблему можно, используя бандаж, массаж и другие физиотерапевтические методы. Если состояние ребенка удовлетворительное, при малых и среднего размера грыжах может быть рекомендовано проведение пластики грыжевых ворот и вправление выпавших органов.
При больших образованиях назначается консервативная терапия, т. к. в этом случаев наблюдается выпячивание в образование и внутренних органов. При таких дефектах оперативное вмешательство откладывается до времени, когда ребенку исполнится 3-5 лет. До этого усилия направляются на формирование поверх дефекта плотной корки, трансформирующей его в вентральную грыжу, которую в дальнейшем можно прооперировать без вреда для здоровья ребенка.
Для достижения такого эффекта используют препараты, содержащие дубильные вещества. Наиболее часто применяется для обработки пораженной области нитрат серебра и перманганат калия. Поверх обязательно накладывают асептические повязки.
В ряде случаев устранить подобную проблему можно, используя бандаж.
Массаж
При грыжах малого размера большую пользу может принести массаж. Он способствует притоку крови к брюшной стенке и скорейшему заращиванию дефекта. Массаж назначается в комплексе с ЛФК. Перед началом процедуры необходимо вправить содержимое грыжевого мешка мягким нажатием пальцами на пораженную область.
Массаж выполняется безболезненными мягкими движениями, которые не должны вызывать у ребенка дискомфорт. Манипуляции можно выполнять только теплыми руками. Допускаются легкие поглаживания живота по кругу. Хороший эффект дает массаж разглаживающими движениями в зоне косых мышц. Кроме того, рекомендуется делать массаж встречными движениями ладоней вверх и вниз по заднебоковой части грудной клетки. Техника проведения массажа и выполнения ЛФК должна быть тщательно рассмотрена под контролем специалиста. В дальнейшем данные процедуры выполняются на дому.
Выкладывание на животик
При небольших грыжах устранить дефект помогут процедуры выкладывания на животик. В таком положении давление снизу будет препятствовать прободению петель кишечника в полость грыжевого мешка и даст возможность развивающимся мышцам и связкам быстрее зарастить имеющийся дефект. Это упражнение нередко применяется в качестве профилактики появления подобных дефектов и для снижения интенсивности симптомов кишечной колики.
Упражнение можно начинать делать с первых дней жизни ребенка. Его укладывают на мягкую поверхность и оставляют в таком положении на 10-15 минут. Позднее длительность процедуры можно увеличивать. В таком положении ребенок инстинктивно начинает напрягать мышцы плеч, рук, ног, спины и шеи. При этом минимален риск повышения давления в брюшной полости и увеличения имеющегося грыжевого мешка.
При небольших грыжах помогут процедуры выкладывания на животик.
Питание малыша
Лучшим вариантом питания для новорожденного ребенка является грудное молоко. Если мать будет выполнять все рекомендации врача, касающиеся подбора своего рациона, у ребенка не будет возникать проблем с пищеварением. При отсутствии грудного молока ребенок переводится на искусственное вскармливание.
Хирургическое вмешательство
Если возможность самостоятельного заращивания грыжи минимальна, может быть рекомендовано хирургическое вмешательство. При небольших грыжах может быть уже в первые дни жизни младенца выполнено вправление содержимого мешка с послойным зашиванием брюшной стенки, пластика и формирование пупка.
В случаях с крупными дефектами выполняется поэтапное хирургическое лечение. Сначала подшивается специальный силиконовый мешок, который постепенно подвязывается по мере погружения органов назад в брюшную полость. После того как грыжа у ребенка уменьшается до небольшого размера, выполняется вторая процедура, при которой проводится удаление мешка и подшивание стенок. Таким образом, остается минимальная вентральная грыжа. Последнюю часть оперативного лечения выполняют в 5-7 месяцев. В это время производится пластика брюшной стенки.
При крупных грыжах, которые приводят к выпадению не только кишечника, но и внутренних органов, процесс лечения может затянуться на 3 -5 лет. При правильном проведении оперативного вмешательства осложнения не возникают. В редких случаях возможны: развитие сепсиса, разрыв содержимого грыжевого мешка и спаечная болезнь.
Профилактика
Физиологическая пупочная грыжа у плода тяжело поддается профилактике. Для снижения риска ее появления у ребенка семейным парам рекомендуется планировать беременность, проходя все необходимые обследования до ее наступления. Женщине обязательно нужно заблаговременно отказаться от вредных привычек. Для недопущения появления подобной патологии у плода будущей матери следует своевременно становиться на учет в женской консультации, проходить плановые обследования и выполнять рекомендации врача.
Спинномозговая грыжа – это патологическое состояние, .
Источник статьи: https://vseogryzhe.ru/detei/embrionalnaya
Источник
Грыжа у ребенка – лечить или оперировать? Три разновидности грыжи у детей
Грыжа у малышей встречается довольно часто. Внешне она выглядит как выступающий бугорок под кожей, а по сути – это выход внутренних органов из пространства, где они в норме должны находиться.
У маленьких детей принято различать 3 вида грыжи – пупочная, паховая и диафрагмальная. Давайте подробнее ознакомимся с каждым из них:
1. Пупочная грыжа. Пупочная грыжа – самый распространенный у малышей вид грыжи. По статистике ее диагностируют у каждого 5-го доношенного и у 3-го недоношенного малыша. При этом практически у каждого новорожденного ребенка мышцы в области пупочного кольца слабые, но это вовсе не означает, что у них у всех впоследствии может появиться грыжа.
Причиной возникновения пупочной грыжи у грудничков чаще всего является наследственная предрасположенность. Если у одного из родителей в детстве была пупочная грыжа, то вероятность ее возникновения у их ребенка составляет 70%. На развитие грыжи могут повлиять и некоторые заболевания, такие как рахит, гипотрофия и гипотония.
Провоцирующим фактором для возникновения грыжи также может быть громкий и надсадный плач малыша длительное время, и другие ситуации, повышающие внутрибрюшное давление: запор, вздутие живота и сильный кашель. Ведь, как правило, грыжа возникает у маленьких детей со слабыми мышцами передней брюшной стенки, поэтому от этого недуга чаще страдают дети, которых родители оставляют плакать на долгое время или кормят неправильно.
Пупочную грыжу обычно диагностируют в первый месяц жизни крохи, но в некоторых случаях ее обнаруживают только ближе к году. У детей постарше грыжа может появиться в результате поднятия тяжести. Пупочная грыжа легко вправляется нажатием на нее, что означает: петли кишечника временно вернулись на свое “законное место”.
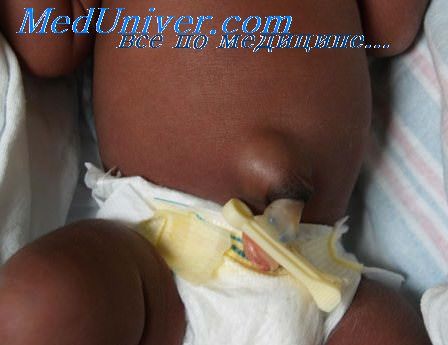
Пупочная грыжа у ребенка
Сама по себе грыжа не причиняет малышу боль, но она может стать причиной повышенного газообразования в животе и появления кишечных колик. Самое опасное при наличии пупочной грыжи – это ее защемление, приводящее к некрозу тканей. К счастью, у детей защемление случается редко.
К пупочным грыжам у малышей отношение хирургов спокойное. Учитывая тот факт, что брюшного пресса у них пока нет, а брюшная стенка у всех детей слабая, они не видят ничего страшного в том, что пупок у крохи находится не в ямке, а представляет собой сильно выпячивающуюся выпуклость. Если пупочная грыжа небольшая – размером до 1,5 см, то в большинстве случаях к 3-5 годам она зарастает сама.
Никаких пластырей и пятикопеечных монет времен СССР накладывать на пупок малыша не нужно. Надевать бандаж маленьким детям тоже противопоказано. Опираясь на бандаж, брюшная стенка не будет развиваться, а будет только “висеть”. Чтобы развивать брюшную мускулатуру малыша, следует каждый день до кормления выкладывать его на 10-15 минут на животик,?делать массаж живота, поглаживаниями по часовой стрелке,?не допустить, чтобы ребенок долго плакал и тужился.
Если же грыжа не заросла самостоятельно и ее размеры больше 1,5 см, или если возникло осложнение в виде ущемления, то без операции не обойтись. Грыжесечение или герниопластика у маленьких детей проводится под общим наркозом и длится около 1,5 часа. Во время операции хирург вправляет внутрь содержимое грыжевого мешка, а сам мешок отсекает и ушивает “ворота”.
2. Паховая грыжа. У маленьких детей паховая грыжа бывает только врожденной, а сама по себе без операции она не проходит. По статистике паховая грыжа составляет 5% от всех грыж у новорожденных. При этом мальчики подвержены этому недугу в 10 раз чаще, чем девочки, а недоношенные дети в 5 раз чаще, чем доношенные.
У мальчиков паховая грыжа выглядит, как увеличение одной половины мошонки. Сначала малыш беспокоится, затем у него появляется небольшая припухлость в паху и когда уже участки кишки опускается в мошонку, происходит увеличение мошонки. Причина возникновения паховой грыжи – пороки развития пахового канала или пахового кольца. Из-за того, что канал не замыкается, происходит выпадение петли кишки. У младенцев брюшное давление повышается от крика, плача и сильной натуги, в результате чего кишка выходит из брюшной полости через растянутое паховое кольцо. Если есть наследственная предрасположенность к паховой грыже, то уберечь малыша от нее не получится даже у самых спокойных и заботливых мам.
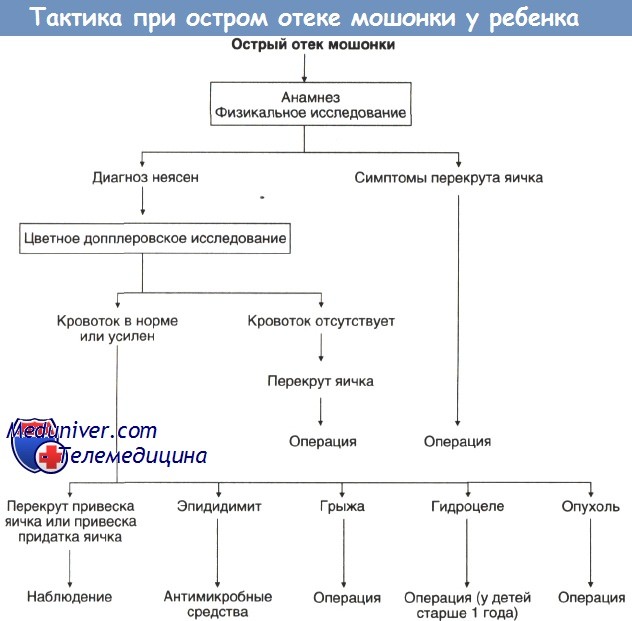
Тактика при увеличении мошонки у ребенка
У девочек паховая грыжа встречается редко, но представляет большую опасность, чем для мальчиков. Связано это с тем, что у девочек выпадает в грыжевый мешок не кишка, а яичник. В сложных ситуациях, яичник из-за нарушения питания и кровоснабжения может прийти в такое состояние, что уже никогда не сможет выполнять свои функции.
Сегодня паховую грыжу оперируют сразу, как поставлен диагноз. Откладывать операцию на потом, пока ребенок подрастет, нельзя. Паховая грыжа может привести к защемлению, при котором малыш испытывает сильную боль, а иногда даже болевой шок. В этом случае надо как можно быстрее вызвать скорую помощь, чтобы избежать осложнений работы репродуктивной системы.
Операция при паховой грыже проводится лапароскопическим способом через небольшое отверстие, поэтому больших шрамов после нее не остается. Перед тем, как направить на операцию, хирург дает направление на обследование, которое включает УЗИ органов брюшной полости, паховых каналов и мошонки у мальчиков. После операции ребенка выписывают домой в тот же день.
3. Диафрагмальная грыжа. Этот вид грыжи диагностируют у одного малыша из 2000 детей, у которых обнаружили грыжу. Причиной возникновения диафрагмальной грыжи также является наследственный фактор. Однако замечено, что при многоводии во время беременности дети с диафрагмальной грыжей рождаются чаще. Диафрагма представляет собой мышцу, с помощью которой мы дышим. Если в ней появилось отверстие, то туда могут попасть внутренние органы брюшной полости. “Вышедшие” в грудную клетку части пищевода, желудка или кишечника создают помехи в работе легких и сердца, вследствие чего возникает сильная одышка.
Обычно врожденную диафрагмальную грыжу у плода выявляют еще тогда, когда малыш развивается в утробе матери. В этом случае плоду могут сделать внутриутробную операцию между 26-й и 28-й неделями беременности. Суть ее заключается в том, что через небольшое отверстие в трахею ребенка устанавливают специальный баллон, который стимулирует развитие легких. После родов баллон извлекают. Если же диафрагмальную грыжу обнаружили только после рождения малыша, ему сразу делают операцию, а потом он некоторое время находится на искусственной вентиляции легких.
Рентгенограмма при левосторонней диафрагмальной грыже у ребенка
Видео урок анатомии грыжи и хода грыжесечения
Другие видео уроки по топочке находятся: Здесь
– Вернуться в оглавление раздела “Хирургия”
Автор: Искандер Милевски
Оглавление темы “Артериальный доступ в трансфузиологии”:
1. Катетеризация вен. Способы введения катетеров
2. Осложнения катетеризации вен. Перфорации и тромбировании вен
3. Периферический венозный доступ. Центральный венозный доступ
4. Интрамедуллярный доступ. Переливания в костный мозг
5. Артериальный доступ. Пункция артерий
6. Осложнения пункции артерий. Секция артерий
7. Катетеризация лучевой артерии. Катетеризация бедренной артерии
Источник