Кишечная или почечная недостаточность
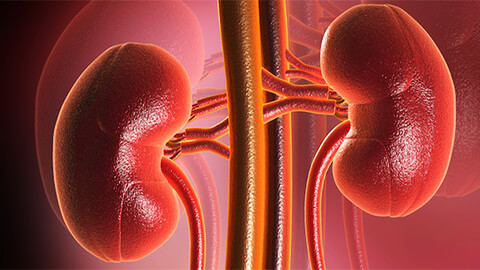

Почки — парные органы, которые фильтруют кровь от конечных продуктов метаболизма, а также токсических веществ, попавших в организм извне. В процессе фильтрации образуется моча, вместе с которой выводятся эти вредные вещества. Кроме того, почки являются частью эндокринной системы, принимая участие в синтезе некоторых гормонов. Также они задействованы в белковом и углеводном метаболическом обмене.
Почечная недостаточность – заболевание, при котором эти органы теряют возможность в достаточной мере осуществлять свою функцию.
Возникает уремия – отравление человека токсическими продуктами обмена, сбой кислотно-щелочного и водно-солевого баланса, и как следствие – нарушение работы всего организма.
Почечная недостаточность – опасное заболевание с высоким риском летальности. которое требует немедленного врачебного вмешательства и строгого контроля.
Функции почек
Выделительная
В нефронах (структурных единицах почек) происходит фильтрация крови, в результате чего образуется моча.
С мочой выводятся:
- Остатки белкового обмена: мочевина, креатинин, соли аммония, серная, фосфорная, мочевая кислоты.
- Избыток воды, солей, микро- и макро-элементов, глюкозы.
- Гормоны.
- Вредные вещества стороннего происхождения, в том числе лекарственные препараты.
Гомеостатическая
Гомеостаз означает равновесие внутренней среды организма. Количество и соотношение жизненно важных веществ (например, воды, натрия, калия и др.) могут колебаться лишь в ограниченных пределах – даже небольшое нарушение баланса ведет заболеванию.
Почки «следят» за тем, чтобы количество выведенных веществ соответствовало количеству поступивших. Так поддерживается водно-солевой, кислотно-щелочной, электролитический, осмотический гомеостаз. А значит обеспечивается постоянный объем крови, внешне- и внутриклеточной жидкости, бесперебойное протекание метаболических процессов, сохраняется нормальный уровень кровяного давления.
Эндокринная
Это синтез некоторых биологически активных веществ и гормонов.
Например, почками вырабатывается гормон эритропоэтин, который стимулирует выработку в костном мозге эритроцитов. Также в них завершается процесс формирования активного витамина D3 (кальцитриола), который формирует костную ткань.
Метаболическая
Участие в расщеплении белков, построении части клеточных мембран. Синтез глюкозы из других веществ.
Что такое почечная недостаточность
Если почки не справляются в полной мере со своими задачами – это состояние называют почечной недостаточностью.
Заболевание делится на две формы – острую и хроническую:
- Острая почечная недостаточность или острое повреждение почек (ОПН) – развивающееся в течение нескольких дней или недель заболевание. Имеет потенциально обратимый характер – часто работа органов восстанавливается. Однако это происходит не всегда, и у больного развивается ХПН.
- Хроническая почечная недостаточность (ХПН) – медленно прогрессирующая патология почек, ведущая к необратимому нарушению их функции. Заболевание развивается от нескольких месяцев до нескольких лет.
ОПН перерастает в ХПН, если острое повреждение длится более 3-х месяцев, и работа почек не восстанавливается в полной мере после ликвидации причин. А также, если причины носят постоянный характер – например, при аутоиммунном разрушении почечных клеток.
Если поражена одна почка, а вторая работает нормально, здоровый орган возьмет на себя функции обоих. Человек будет чувствовать себя здоровым как субъективно, так и по лабораторным показателям. Поэтому почечная недостаточность возникает при поражении обеих почек.
Как острое так и хроническое снижение функции органов может возникнуть в любом возрасте, однако чаще происходит у пожилых людей.
Как проявляется почечная недостаточность
Симптоматика зависит от формы и стадии развития заболевания:
- При ОПП первыми симптомами становится резкое уменьшение или прекращение мочеиспускания.
- При ХПП нарастание симптомов происходит медленно. На ранней стадии следствием нарушения функции почек может стать их неспособность снижать объем мочи в ночное время путем обратного поглощения из нее воды. Поэтому при нетяжелой форме болезни единственным симптомом может стать никтурия – частое ночное мочеиспускание.
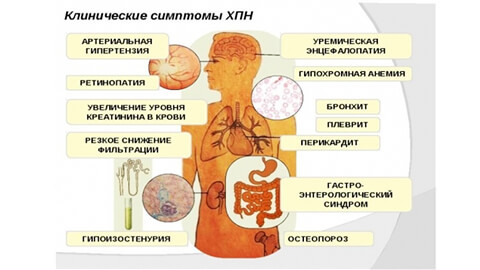
По мере прогрессирования патологии нарушается фильтрующая и выделительная функция почек. Из организма не выводятся кислоты обмена, поэтому кислотно-щелочной баланс крови сдвигается в кислую сторону (ацидоз). В крови накапливается мочевина, фосфорные, азотистые вещества, возникает избыток солей. Такое самоотравление организма называется уремией, или мочекровием.
Как проявляется почечная недостаточность при уремии можно понять по наличию следующих симптомов:
- снижение аппетита;
- апатия, общая слабость;
- жажда;
- неприятный вкус во рту;
- расстройство сна;
- ухудшение памяти;
- понижение температуры тела в среднем до 35С;
- тошнота.
Если лечение не принесло результата, и заболевание развивается дальше, интоксикация распространяется на нервную систему. У человека возникают непроизвольные подергивания мышц, появляется заторможенность реакций.
Организм начинает избавляться от токсинов другими способами, например через непрерывную рвоту и понос. Изо рта возникает запах аммиака.
Азотистые вещества выделяются через кожу и слизистые оболочки, что приводит к их раздражению, а затем к уремическому гастриту, трахеиту, стоматиту. Может возникнуть тяжелая патология – воспаление сердечной мышцы (перикардит).
При заполнении легких жидкостью и поражении перикарда возникает одышка.
На терминальных стадиях развития уремии на носу, подбородке и шее больного выступают белесые кристаллы мочевины (уремический иней). Падает кровяное давление, возникает спутанность сознания.
Смерть может наступить от уремической комы.
При тяжелой стадии почечной недостаточности происходит нарушение работы практически всех систем организма.
При этом почки не могут производить в достаточном количестве гормон эритропоэтин, поэтому у больного падает количество эритроцитов и развивается анемия.
Выработка кальцитриола также снижается, что приводит к хрупкости костей. У детей почечная недостаточность приводит к задержке роста костной ткани.
Развивается гипертоническая болезнь и сердечная недостаточность.
Стойкое повышения количества мочевой кислоты зачастую ведет к подагре.
Причины почечной недостаточности
Почечная недостаточность развивается по трем основным причинам:
- нарушение кровообращения органов;
- поражение нефронов;
- закупорка мочевыводящих путей.
К развитию ХПН чаще всего приводят две патологии:
- Сахарный диабет.
- Тяжелая артериальная гипертензия (повышение артериального давления).
Именно эти заболевания приводят к поражениям мелких сосудов, питающих почки, и стойкому нарушению их кровообращения.
В ряде случаев выявить причину развития болезни невозможно.
Диагностика
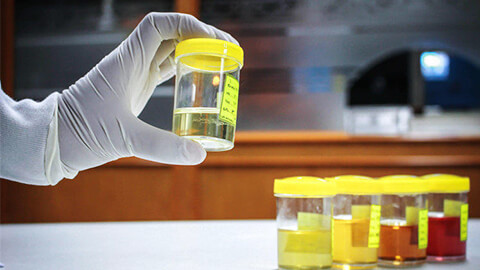
Врач выполняют визуальный осмотр пациента и назначает лабораторные и аппаратные исследования.
Биохимический анализ крови:
- Определение уровня конечных продуктов метаболизма в крови: креатинина, мочевой кислоты и азота.
- Установление уровня кислотности крови (выявление ацидоза).
- Определение количества электролитов в крови.
Общий анализ крови:
Определение уровня гемоглобина и эритроцитов. Показатели ниже нормы могут говорить о потере способности почек участвовать в синтезе эритроцитов.
Анализы мочи:
- Общеклинический анализ позволяет определить наличие белка, крови, и патологических клеток в моче.
- Биохимический — выявляет количество электролитов – натрия, калия, кальция, фосфатных соединений.
Из аппаратных исследований чаще назначают УЗИ и КТ (компьютерная томография).
В тяжелых случаях применяют биопсию почек – анализ ткани, позволяющий судить о степени и характере ее поражения. Не назначается, если на УЗИ было выявлено значительное уменьшение органов и рубцовые изменения.
Лечение почечной недостаточности
Заболевание хронической формы, как правило, прогрессирует даже при проведении лечения. Однако скорость процесса можно снизить, а качество жизни пациента повысить.
Это зависит контроля над заболеванием, которое привело к развитию ХПН. Например при сахарном диабете очень важно поддержание уровня сахара в норме, так же, как и уровня АД при гипертонической болезни – иначе качество работы почек будет стремительно снижаться.
Крайне важны мероприятия, предпринимаемые для сохранения функции почек:
- Ограничение потребление жидкости.
- Отказ от приема ряда лекарственных препаратов, дающих повышенную нагрузку на почки.
- Диетотерапия. Ограничение в рационе продуктов и напитков с повышенным содержанием натрия, фосфора, калия. Это поваренная соль, молочные продукты, печень, бобовые, орехи, также строго дозируется количество белка. В случае ОПН диеты нужно придерживаться до выздоровления пациента, при ХПН — на протяжении всей жизни.
- Лекарственная терапия. Назначается врачом по результатам анализов.
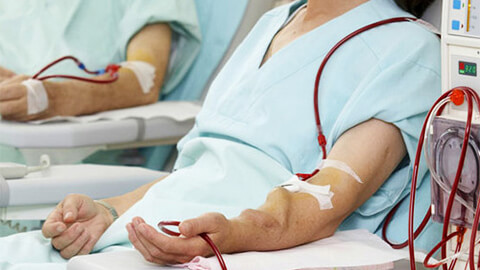
- Диализ. Аппаратное выведение продуктов жизнедеятельности. Проводится при тяжелом и прогнозируемо длительном нарушении функции почек. При тяжелой ХПН применяется на постоянной основе.
Пациент должен постоянно следить за биохимией крови – уровнем креатинина, мочевины и фосфатов в крови, ее кислотностью, а также регулярно сдавать анализы мочи.
В случае возникновения осложнений – анемии, сердечной недостаточности, остеодистрофии и т.д. – необходимо подключать направленную терапию.
При развитии тяжелой ХПН человеку показана операция по пересадке почки.
Без адекватного лечения почечная недостаточность приводит к летальному исходу.
Профилактика
Не всегда возможно предупредить развитие почечной недостаточности.
Однако снизить ее вероятность вам помогут:
- Здоровый образ жизни.
- Контроль веса.
- Ограничение употребления соли, пива, копченостей, белковых продуктов.
- Отказ от курения.
- Физическая активность.
При подозрении на нарушение работы органов мочевыделительной системы обязательно обращайтесь к врачу.
Источник
Хроническая почечная недостаточность (ХПН) – симптомокомплекс, обусловленный стойкими множественными нарушениями основных почечных функций вследствие необратимого критического уменьшения массы функционирующих нефронов на заключительных этапах прогрессирования заболеваний почек [4].
К.А. Просоленко, к.м.н., отдел заболеваний печени и желудочно-кишечного тракта Института терапии им. Л.Т. Малой АМН Украины, г. Харьков
Почки обладают большими компенсаторными возможностями: только потеря 60-70% нефронов начинает сопровождаться клиническими симптомами ХПН. Развернутая симптоматика ХПН, называемая «уремией», или «терминальной почечной недостаточностью», возникает тогда, когда величина сохранившейся массы нефронов составляет около 10% [8]. Наиболее частыми причинами ХПН являются гломерулонефрит, пиелонефрит, другие интерстициальные нефриты и диабетическая нефропатия, которая в некоторых странах, в частности США, выходит на одно из первых мест среди причин терминальной ХПН, требующей лечения гемодиализами.
 Вместе с тем в настоящее время все чаще приходится сталкиваться с ХПН, возникающей у больных подагрой, ревматоидным артритом, нефропатиями при системной красной волчанке и системных васкулитах, ятрогенными нефропатиями и т. д. В связи с постарением населения развитых стран все больший удельный вес среди причин ХПН приобретают ангиогенный нефросклероз (гипертонический, атеросклеротический) и урологические заболевания, сопровождающиеся обструкцией мочевых путей (гипертрофия простаты, опухоли, конкременты). В зависимости от уровней клубочковой фильтрации и креатинина крови выделяют 4 стадии ХПН (табл.).
Вместе с тем в настоящее время все чаще приходится сталкиваться с ХПН, возникающей у больных подагрой, ревматоидным артритом, нефропатиями при системной красной волчанке и системных васкулитах, ятрогенными нефропатиями и т. д. В связи с постарением населения развитых стран все больший удельный вес среди причин ХПН приобретают ангиогенный нефросклероз (гипертонический, атеросклеротический) и урологические заболевания, сопровождающиеся обструкцией мочевых путей (гипертрофия простаты, опухоли, конкременты). В зависимости от уровней клубочковой фильтрации и креатинина крови выделяют 4 стадии ХПН (табл.).
В среднем в мире ХПН страдают около 150-200 человек на 1 млн населения. Так, в Российской Федерации отмечается частота ежегодного возникновения ХПН в 60-100 случаях, а в США – до 180-200 на 1 млн населения. Большинство авторов отмечают преобладание этого заболевания у мужчин в возрасте 20-45 лет [4, 9].
При ХПН поражаются практически все органы и системы. Наиболее часто у таких больных поражаются органы пищеварительной системы [2, 5], что частично связано с высокой распространенностью в популяции заболеваний желудочно-кишечного тракта (ЖКТ). При этом велико значение специфических уремических факторов. На сегодня четко доказано наличие функциональной связи между почками и органами пищеварения, которые принимают активное участие в компенсации нарушений азотистого и электролитного обменов при хронической уремии [2, 4, 8]. Такие органы пищеварения, как желудок, слюнные железы, печень и поджелудочная железа, участвуют в подобных компенсаторных механизмах путем повышения экскреции азотистых продуктов, при этом подобный экстраренальный механизм компенсации начинает действовать еще до развития гиперазотемии. У 90% пациентов с ХПН выявляются различные патологические изменения со стороны тех или иных органов ЖКТ, которые преимущественно выявляются при инструментальном и лабораторном исследованиях [1, 4, 7].
Симптоматика поражения пищеварительного тракта при ХПН развивается медленно, однако уже на ранних стадиях появляются жалобы на сухость и неприятный вкус во рту, ухудшение аппетита (вплоть до анорексии), отвращение к мясной пище, тошноту. Наиболее часто и рано при ХПН поражается желудок, что определяется термином «уремическая гастропатия» [2, 4]. При повышенной экскреции азотистых продуктов в полость желудка увеличивается образование аммиака вследствие расщепления мочевины, что приводит к повышению рН желудочного содержимого и компенсаторной (по механизму обратной связи) стимуляции кислотообразования и гастринопродукции G-клетками. В результате этого развивается гиперплазия железистых элементов. Также отмечается значительное повышение слизеобразования в желудке как ответная «саногенная» реакция на повышенное содержание мочевины и ее метаболитов. При прогрессировании ХПН происходит дестабилизация вышеописанных адаптационных механизмов. Прогрессируют дегенеративно-дистрофические изменения слизистой желудка с последующим развитием атрофии на фоне минимальных воспалительных изменений, что особенно характерно для уремической гастропатии [2, 10].
Возможны два варианта нарушений секреторной функции желудка у пациентов с ХПН [4]. В первом случае за счет снижения катаболизма гастрина и его почечной экскреции, а также повышенной продукции гастрина G-клетками антрального отдела желудка развивается гипергастринемия, которая приводит к гиперсекреции соляной кислоты, отеку слизистой оболочки желудка и кишечника. Определенная роль при этом варианте патогенеза нарушений секреторной функции желудка принадлежит транзиторной гиперкальциемии, которая у пациентов с ХПН обусловлена вторичным гиперпаратиреозом. Данная патогенетическая цепь часто приводит к эрозивно-язвенным поражениям гастродуоденального сегмента и впоследствии к возможному кровотечению. У таких пациентов доказано увеличение риска кровотечений при стабильной артериальной гипертензии [2]. Возникновению кровотечений способствует характерное для ХПН нарушение тромбоцитарного звена гемостаза.
В большинстве случаев отмечается снижение кислотообразующей функции желудка. Причины развития желудочной гипоацидности:
- гипераммониемия в просвете желудка, нейтрализующая соляную кислоту;
- усиленная обратная диффузия Н+;
- атрофия слизистой желудка с прогрессирующей потерей париетальных клеток;
- гипокальциемия, при которой снижается чувствительность обкладочных клеток к любым стимуляторам, особенно гастрину.
У пациентов с ХПН при изучении состояния моторно-эвакуаторной функции желудка выявляются снижение моторной функции и замедление желудочной эвакуации [7].
У больных ХПН до и после проведения трансплантации почки имеет место высокая частота (65,9-76,2%) выявления инфекции Helicobacter pylori (H. pylori) с преобладанием слабой и средней степеней микробной контаминации слизистой оболочки желудка. Наличие инфекции H. pylori у больных ХПН ассоциировано с более высокой частотой выявления активного антрального гастрита, эрозивно-язвенных повреждений гастродуоденальной слизистой оболочки и кровотечений. Частота выявления и тяжесть симптомов поражения верхних отделов желудочно-кишечного тракта не зависят от H. pylori-статуса и не коррелируют с выраженностью структурных изменений слизистой оболочки верхних отделов пищеварительного тракта [14].
У всех больных ХПН до и после трансплантации почки в комплекс диагностических мероприятий должно быть включено определение H. pylori-статуса. При этом в качестве методов выбора в диагностике H. pylori-инфекции могут быть использованы быстрый уреазный тест и гистологическое исследование биоптатов слизистой оболочки желудка. У больных ХПН после трансплантации почки серологический метод диагностики инфекции H. pylori не может быть использован в качестве скринингового из-за его низкой чувствительности. Всем больным ХПН с наличием H. pylori-инфекции должна проводиться эрадикационная терапия по общепринятым схемам, поскольку эта категория больных имеет повышенный риск эрозивно-язвенного поражения верхних отделов пищеварительного тракта и кровотечений [14].
У 85-90% пациентов с ХПН при проведении верхней эндоскопии выявляются патологические изменения [2, 4]. При этом эрозивно-язвенные поражения желудка и луковицы двенадцатиперстной кишки имеют место в 10% случаев при консервативном лечении, что в 3-3,5 раза меньше частоты их выявления у пациентов с ХПН, находящихся на лечении поддерживающим диализом (30%), и у реципиентов почечного трансплантата (36%). Частота возникновения эрозивно-язвенных поражений слизистой желудка прямо пропорциональна стадии ХПН. В большинстве случаев на начальных этапах ХПН выявляются очаговая гиперемия слизистой оболочки, ее легкая ранимость, отечность и утолщение складок, реже – подслизистые кровоизлияния на бледном фоне. Эндоскопическое исследование верхних отделов пищеварительного тракта необходимо проводить всем больным ХПН до и после трансплантации почки независимо от наличия и тяжести клинической симптоматики, так как отсутствует корреляция между выраженностью структурных изменений слизистой оболочки и частотой выявления и тяжестью симптомов поражения верхних отделов ЖКТ [8].
На сегодня дискутируется возможность повреждающего воздействия на органы пищеварения некоторых гастроинтестинальных и кортикостероидных гормонов при ХПН [2]. В первую очередь это относится к гастроингибиторному полипептиду и глюкагону, однако механизмы такого негативного воздействия пока недостаточно изучены.
Важным клиническим симптомом при ХПН является аммиачный запах изо рта, обусловленный наличием в выдыхаемом воздухе значительного количества аммиака, который образуется в органах пищеварения и дыхания [1]. Это происходит вследствие воздействия бактериальной уреазы на мочевину и другие азотистые соединения, которые интенсивно выделяются через слизистую оболочку. Появление аммиачного запаха часто сочетается с нарушениями вкуса.
Элиминация азотистых соединений слюнными железами на разных этапах эволюции почечной недостаточности не одинакова [4]. При I стадии ХПН содержание их в слюне значительно большее, чем в плазме крови, что свидетельствует об активном компенсаторном выделении продуктов азотистого обмена. На поздних стадиях ХПН в результате истощения указанного компенсаторного механизма это соотношение меняется в противоположную сторону. В результате уменьшения содержания в слюне незаменимых аминокислот и развития иммунных нарушений у пациентов с терминальной ХПН ухудшаются защитные свойства слизистой оболочки ротовой полости и слюнных желез, что способствует их поражению, чаще в виде язвенного стоматита и паротита [11, 13].
Изменения со стороны кишечника также зависят от стадии ХПН. На начальных этапах заболевания снижается активность большинства кишечных ферментов, нарушается всасывание D-ксилозы [1]. У таких пациентов часто выявляются воспалительные изменения, атрофия слизистой оболочки кишечника, стеаторея, дисбиотические изменения. При этом нарушается всасывание многих нутриентов, увеличивается концентрация азотистых компонентов в кишечном содержимом. Также увеличивается частота дивертикулеза толстого кишечника. В терминальной стадии могут развиваться язвенный энтероколит, кишечные кровотечения, которые крайне опасны для жизни пациентов. Редко возникает уремический псевдоперитонит с характерным отсутствием гипертермии и сдвига лейкоцитарной формулы.
При ХПН возможно развитие реактивного панкреатита, проявляющегося опоясывающими болями, задержкой газов и стула, гиперамилаземией [13].
Те или иные поражения гепатобилиарной системы встречаются у 93% пациентов с ХПН. При этом среди функциональных нарушений преобладает первичная гипермоторная билиарная дискинезия (48% случаев), а при наличии хронического холецистита – гипомоторная билиарная дискинезия (52%) [4, 12]. При анализе изменений в желчи обнаруживаются снижение содержания желчных кислот, холестерина, повышение содержания аминокислот. При этом рН желчи достоверно не изменяется, а вязкость и относительная плотность снижаются. По данным разных авторов у пациентов с ХПН, особенно с длительным сроком лечения гемодиализом или после пересадки почки, чаще встречаются хронические вирусные гепатиты В и С, которые быстрее и чаще переходят в цирроз печени [6], что достоверно увеличивает риск смертельного исхода [8]. При терминальной ХПН возможно поражение печени с прогрессирующей гипопротеинемией и гипобилирубинемией, возрастанием синтеза меланина и урохромов, а также снижением их экскреции. Характерной при этом становится пигментация кожи – желто-коричневая с пепельным оттенком. Снижение функции печени в терминальной стадии ХПН носит неспецифический токсический характер. Длительная уремическая интоксикация приводит к нарушению преобразования галактозы в глюкозу, повышению печеночного синтеза триглицеридов (и, как следствие, триглицеридемии). Нарушение синтеза белка играет значительную роль при диспротеинемии, однако у пациентов с ХПН снижение альбуминово-глобулинового коэффициента крови больше обусловлено протеинурией, аминоазотурией и дизаминоацидемией [4].
Лечение ХПН осуществляется преимущественно консервативными методами, в терминальной стадии – методами, замещающими функции почек (программный гемодиализ, хронический перитонеальный диализ, трансплантация почки) [4, 9]. С целью вторичной профилактики ХПН должен осуществляться тщательный контроль активности инициального почечного процесса, его планомерное и адекватное лечение, активная диспансеризация больных.
Лечение ХПН, являясь одновременно патогенетическим и симптоматическим, направлено на коррекцию водно-электролитных нарушений, нормализацию артериального давления, коррекцию анемии, гиперфосфатемии и гиперпаратиреоза, предупреждение накопления в организме токсических продуктов обмена.
Важнейшим компонентом комплексного лечения ХПН является диета, с помощью которой можно добиться снижения выраженности интоксикации, уменьшения проявлений вторичного гиперпаратиреоза, снижения скорости прогрессирования ХПН и, следовательно, отдаления момента перехода к замещающей функции почек терапии [8, 9]. Цели диетотерапии достигаются при условии оптимального ограничения пищевого азота и фосфора, достаточной энергетической ценности пищи, удовлетворения потребностей организма в незаменимых аминокислотах и полиненасыщенных жирных кислотах, оптимального введения жидкости и соли. Диетотерапия должна начинаться на ранней стадии ХПН, когда креатинин крови начинает превышать нормальную границу. Основу ее составляет ограничение белка и фосфора с одновременной добавкой незаменимых аминокислот, в том числе и гистидина. При назначении диеты должны учитываться пищевой стереотип и привычки больного. В стадии полной компенсации ХПН сохраняется нормальная для пациента диета с содержанием белка около 1 г/кг веса, добавок аминокислот не требуется. В стадии азотемии требуется ограничение пищевого белка (0,8-0,5-0,4 г/кг веса в зависимости от уровня азотемии) и фосфора (исключаются яичный желток и мясо птицы, а говядина, рыба, рис, картофель повторно отвариваются в большом количестве воды, что позволяет снизить количество фосфатов до 6-7 мг/кг/ сут, т. е. почти вдвое), рекомендуется прием препаратов незаменимых аминокислот.
При переводе больного на лечение гемодиализом потребление белка увеличивается до 1,0-1,3 г/кг веса, введение незаменимых аминокислот сохраняется. Энергетическая ценность пищи должна соответствовать 30-35 ккал/кг/сут, что достигается потреблением достаточного количества углеводов (около 450 г) и жиров (около 90 г). Энергетические потребности после 50 лет уменьшаются на 5%, а после 60 лет – на 10% в течение каждого последующего десятилетия. Количество потребляемой жидкости сопоставляется с диурезом и не должно превышать количества выделенной мочи на 500 мл. Потребление натрия в среднем ограничивается 5-7 г/сут, хотя лучше его рассчитывать индивидуально с учетом особенностей его экскреции, наличия или отсутствия артериальной гипертонии и отеков. Необходимо исключение соленого мяса и рыбы, твердых сыров, обычной выпечки хлеба.
Основным направлением терапии пациентов с ХПН и поражением органов ЖКТ является лечение основного заболевания [4].
Для ослабления проявлений диспептического синдрома возможно применение очищенного экстракта сока свежих листьев артишока полевого, лучше внутримышечно или внутривенно медленно 1-2 раза в сутки по 5-10 мл.
Для коррекции гомоцистеинемии, возникшей вследствие атрофических изменений при уремической гастропатии, необходимо восполнение дефицита фолатов, т. е. назначение фолиевой кислоты.
Кроме того, могут применяться и пероральные сорбенты (активированный уголь, полисорб и др.). Подготовка пациента к лечению диализами наряду с психологической подготовкой требует своевременного обеспечения сосудистого доступа и вакцинации от гепатита В.
У пациентов с ХПН могут применяться большинство препаратов гастроэнтерологической группы, при этом следует помнить о необходимости коррекции доз, особенно при терминальной ХПН.
Подводя итоги данного обзора, хотелось бы акцентировать внимание практикующих врачей на следующих положениях:
- у большинства пациентов с ХПН выявляются поражения тех или иных отделов ЖКТ, степень которых напрямую зависит от стадии заболевания;
- в ряде случаев поражения органов пищеварительной системы протекают бессимптомно, поэтому целесообразной представляется активная тактика врача по их выявлению;
- возникновение тех или иных осложнений со стороны органов пищеварительной системы, особенно при терминальной ХПН, может существенно повлиять на течение заболевания, поэтому необходимы их ранняя диагностика и адекватная коррекция;
- основным направлением терапии пациентов со вторичным поражением органов пищеварительной системы является лечение основного заболевания.
Литература
- Карпов П.Ф. Нарушение кишечных механизмов у больных с хронической почечной недостаточностью // Тер. архив. – 1992. – Т. 64. – № 6. – С. 73-77.
- Мойсеєнко В.О. Гастроентерологічні розлади при вторинних нефропатіях // Актуальні проблеми нефрології (Вип. 6) / За ред. Т.Д. Никули. – К.: Задруга, 2001. – С. 236-238.
- Наказ МОЗ та АМН України № 65/462 від 30.09.2003 р.
- Никула Т.Д. Хронічна ниркова недостатність. – К.: Задруга, 2001. – 516 с.
- Рысс Е.С., Рябов С.И., Лутошкин М.Б., Панина И.Ю. Пищеварительная система // Лечение хронической почечной недостаточности // Под ред. С.И. Рябова. – СПб.: Фолиант, 1997. – С. 11-25.
- Gonwa T.A., Mai M.L., Klintmalm G.B. et al. Chronic renal failure after transplantation of a nonrenal organ // N. Engl. J. Med. – 2003. – № 349. – Р. 2563-2565.
- Kamiya T., Hirako M., Misu N. et al. Impaired gastric motility and its relationship to gastrointestinal symptoms in patients with chronic renal failure // J. of Gastroenterol. – 2005. – Vol. 40, № 12. – P. 1116-1122.
- Levey A.S., Coresh J., Balk E. National Kidney Foundation practice guidelines for chronic kidney disease: evaluation, classification, and stratification // Ann. Intern. Med. – 2003. – № 139 (2). – Р. 137-147.
- Mehrotra R., Nolph K.D. Treatment of advanced renal failure: low-protein diets or timely initiation of dialysis? // Kidney Int. – 2000. – № 58 (4). – Р. 1381-1388.
- Nakahama H., Tanaka Y. Elevated serum pepsinogens in chronic renal failure patients // Nephron. – 1995. – V. 70, № 2. – Р. 211-216.
- Neilson E.G., Couser W.G. Immunologic renal disease. – Philadelphia: Lippincott-Raven Publishers, 1997. – 1098 p.
- Notghi A., Harding L.K. The clinical challenge of nuclear medicine in gastroenterology // British J. of Hospital Medicine. – 1995. – V. 54, № 2-3. – Р. 80-86.
- Ruggenenti P., Schieppati A., Remuzzi G. Progression, remission, regression of chronic renal diseases // Lancet. – 2001. – № 357 (9268). – Р. 1601-1608.
- Yakovenko E., Anashkin V., Ivanov A. et al. The state of gastro-esophageal mucosa and Helicobacter pylori infection in chronic renal insufficiency patients after kidney transplantation // Helicobacter. – 2005. – Vol. 10 – P. 515.
Источник