Кишечная инфекция при вич лечение
Кишечные инфекции при ВИЧ (СПИД)
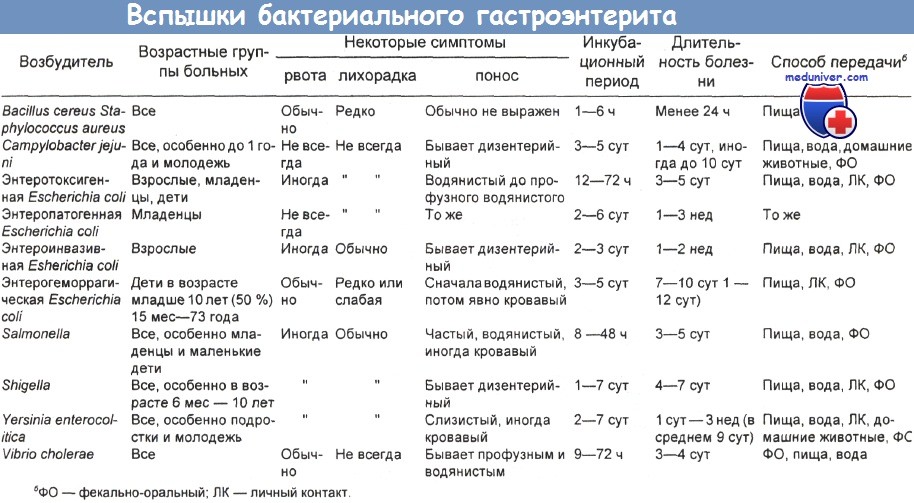
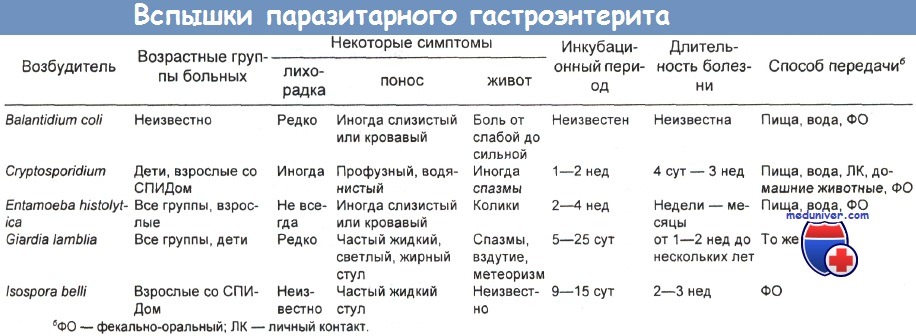
У ВИЧ-инфицированных больных диарея бывает одним из клинических проявлений СПИДа и его опасным для жизни осложнением. Она может сопровождаться лихорадкой, недомоганием и заметным снижением массы тела, приводя в ряде случаев к тяжелой инвалидизации. Такая диарея бывает у ВИЧ-инфицированных пациентов даже без прочих клинических признаков СПИДа. Инфекцию зачастую так трудно лечить, что она приводит к летальному исходу. Этиологическими агентами являются:
(а) цитомегаловирус, Entamoeba histolytica и Cryptosporidium в одной серии наблюдений;
(б) Campylobacter spp., вирус простого герпеса и Neisseria gonorrhoeae в другом исследовании; (в) Campylobacter jejuni, выделенный в серии из четырех пациентов;
(г) Campylobacter jejuni, Salmonella и Listeria monocytogenes (в порядке убывания частоты) — особенно характерны для страдающих диареей больных СПИДом.
В последней группе отмечены пониженное число ОКТ4-клеток и повышенная распространенность кишечных патогенов и внекишечных оппортунистических инфекций. Возможно, одной из причин диареи является непосредственная ВИЧ-инфекция эпителиальных клеток слизистой оболочки. У ВИЧ-положительных пациентов часто обнаруживают более одного патогена.
а) Лечение кишечной инфекции у ВИЧ инфицированных. Пациентам может потребоваться продолжительная антимикробная терапия. Однако даже специфичное лечение с точки зрения облегчения диареи бывает не более эффективным, чем симптоматическое — дифеноксилата гидрохлоридом. Снижение массы тела и мальабсорбция могут сохраняться и даже прогрессировать, несмотря на уничтожение потенциально патогенных микроорганизмов.
Поскольку диарея у больных СПИДом бывает первым симптомом иммунодефицита, нормализация иммунной функции, по-видимому, позволила бы устранить это расстройство. Пока такое решение проблемы невозможно, самым рациональным представляется симптоматическое лечение, причиняющее пациенту минимум дополнительных страданий.
б) СПИД (ВИЧ) энтеропатия. СПИД-энтеропатия представляет собой хроническую стойкую диарею (длительностью более 1 мес) у пациентов с прогрессирующей ВИЧ-инфекцией, при которой самое тщательное обследование, включая дуоденальную биопсию и электронное микроскопирование тонкой кишки, не позволяет выявить этиологический агент.
Возможно присутствие скрытых кишечных патогенов {Mycobacterium avium-intracellulare и микроспоридий). Не исключено, что атрофия ворсинок и гиперплазия крипт связаны с дисфункцией Т-клеток.
Судя по отдельным сообщениям, при стойком хроническом криптоспоридиозе помогают сывороточный иммуноглобулин, соматостатин, спирамицин и гипериммунное коровье молозиво.
в) Цианобактериеподобные тельца (ЦБПТ). Цианобактериеподобные тельца (ЦБПТ) обнаруживаются у иммунодефицитных пациентов и путешественников по тропическим странам после потребления ими грязной воды. К симптомам заражения относятся утомляемость, недомогание и небольшая лихорадка, за которыми следует внезапный и сильный водянистый понос. Лечение поддерживающее. Диарея обычно проходит даже у больных СПИДом.
г) Anaerobiospirillum spp.. Эти организмы, относящиеся к одному из родов спиральных бактерий с биполярными пучками жгутиков, могут вызывать у человека хроническую диарею. Отмечено заражение ими от домашних животных. Эти бактерии можно выращивать в анаэробных условиях. Они обладают определенным инвазивным и патогенным потенциалом, особенно у иммунодефицитных пациентов.


– Также рекомендуем “Правила взятия проб кала на анализ”
Оглавление темы “Острый понос (диарея)”:
- Причина поноса (острой диареи) и ее диагностика
- Кишечные инфекции при ВИЧ (СПИД)
- Правила взятия проб кала на анализ
- Принципы, ограничения и преимущества пероральной регидратации
- Питание детей при поносе (острой диарее)
- Лекарства при поносе у детей
- Оценка степени обезвоживания (дегидратации) при поносе у детей
- Лечение поноса (острой диареи)
- Профилактика поноса – инфекционного гастроэнтерита
- Причины и лечение диареи путешественников
Источник
Спектр поражений ЖКТ при ВИЧ-инфекции.
Поражения ЖКТ при ВИЧ-инфекции включают инфекционные (сам ВИЧ, банальные инфекции, оппортунистические инфекции), опухолевые (висцеральная форма саркомы Капоши и метастазирующие лимфомы), токсические (АРВ-препараты и другие лекарства, алкоголь, примеси в наркотиках).
Инфекционные поражения включают:
поражение | возбудители |
| стоматит, фарингит, эзофагит |
|
| диарея (энтерит, колит) |
— криптоспоридиоз, изоспороз, циклоспороз, микроспоридиоз; — ЦМВ и ВПГ; — генерализованный сальмонеллез; — микобактериум-авиум комплекс;
|
Поражения, вызванные самим ВИЧ:
- конституциональная диарея (стойкая потеря массы >10%);
- wasting-синдром, или ВИЧ-кахексия: стойкая потеря массы >10% наблюдается вследствие хронической диареи (стул не менее 2раз в сутки длительностью не менее 1мес у детей старше 5лет) и документированной лихорадки более 1мес постоянной или интермиттирующей) при отсутствии заболеваний, сходных с ВИЧ-инфекцией и объясняющих перечисленные симптомы.
Поражения, вызванные оппортунистическими инфекциями, в клинических классификациях ВИЧ-инфекции соответствуют стадиям пре-СПИДа и СПИДа.
Клиническая категория B по CDC (пре-СПИД) включает:
- кандидоз орофарингеальный у ребенка старше 6 месяцев длительностью более 2 месяцев;
- герпетический (ВПГ 1 и 2) стоматит рецидивирующий (более 2 эпизодов в год), эзофагит (у детей старше 1 месяца);
- диарея рецидивирующая или хроническая;
Клиническая категория С по CDC (СПИД) включает:
- кандидоз глубокий (в том числе пищевода);
- криптоспоридиоз или изоспороз с диареей более 1 месяца;
- ЦМВ- и герпетические (ВПГ 1 и 2) персистирующие более 1 месяца эзофагиты (у детей старше 1 месяца);
- атипичный микобактериоз диссеминированный;
- рецидивирующая сальмонеллезная бактериемия (исключая S. typhimurium);
- wasting-синдром.
Поражения ротовой полости при ВИЧ/СПИДе.
Кандидоз полости рта является одним из первых признаков иммунодефицита, вызывается Candida albicans, реже другими кандидами. Клинические формы кандидоза полости рта:
- псевдомембранозный, «молочница»: легко снимающиеся белые бляшки либо налет, локализующиеся в любом месте слизистой оболочки;
- эритематозный (атрофический): гиперемированные участки слизистой оболочки без налета, с гладкой, лакированной поверхностью с локализацией чаще на твердом небе, спинке языка и слизистой оболочке щек; болезненность, жжение, сухость во рту; возможен срединный ромбовидный глоссит (хроническая атрофия сосочков спинки языка);
- гиперпластический (белые кератозные бляшки на слизистой щек, языке, налет плотно соединен с подлежащей тканью);
- эрозивно-язвенный (редкое поражение);
- ангулярный хейлит (кандидоз углов рта, кандидозная заеда) гиперемия или трещины с эрозированием в области углов рта, легко снимающийся белесовытый налет (слой мацерированного эпителия).
Диагностика кандидоза полости рта клиническая. При распространении кандидоза на глотку следует провести исключение кандидоза пищевода.
ВПГ и ЦМВ афтозно-язвенный гингивостоматит протекает в виде множества пузырьков, расположенных на эритематозной слизистой неба, щек и десен, а также на миндалинах и глотке, которые быстро сливаются, изъязвляются, некротизируются. Возможно поражение губ и периоральной области. Миграция и диссеминация простого герпеса – признак прогрессирующего иммунодефицита. ЦМВ гингивостоматит – обычно одно из проявлений диссеминированной ЦМВ-инфекции.
«Волосатая» лейкоплакия вызывается предположительно ЭБВ или папиломавирусом. Белые, слегка возвышающиеся образования на боковых поверхностях языка, слизистой оболочке щек. Размеры – от нескольких мм до 3,5х2 см. Четко отграничены от здоровой слизистой, имеют складчатую или «волосатую» поверхность, обычно не вызывают жалоб, выявляются при осмотре.
Поражение пищевода и желудка при ВИЧ/СПИДе.
Кандидозный эзофагит развивается при CD4 <100 клеток/мкл на фоне наличия распространенного орофарингеального кандидоза. Кандидозный эзофагит является клиническим критерием стадии СПИДа. Проявления: дисфагия, одинофагия, загрудинные боли, возможны симптомы гастрита. Эндоскопия пищевода: легко снимающиеся фибринозные рыхлые наложения белого или желтого цвета, под которыми обнаруживается легкоранимая и/или отечная слизистая. Реже наблюдается катаральный или эрозивно-язвенный эзофагит.
Впервые возникший эзофагит у ВИЧ-инфицированного пациента обычно является кандидозным. ВОЗ рекомендует ставить диагноз кандидоза пищевода клинически, без проведения эндоскопии верхних отделов ЖКТ, по наличию загрудинных болей у пациента с распространенным орофарингеальным кандидом, и начинать лечение флюконазолом.
Схемы лечения кандидозного эзофагита:
- флюконазол per os 200 мг в первый день, затем – 100 мг 1 р/сут в течение 7-14 дней (детям 5-8 мг/кг/сутки внутрь в один прием 7-14 дней);
- итраконазол (раствор) 200 мг per os ежедневно или 100 мг per os 2 р/сут х 14 дней;
- альтернативные (в случае малой эффективности флюконазола): флюконазол 400-800 мг per os 1 р/сут или 2 р/сут; или итраконазол (раствор) 100 мг per os 2 р/сут; или амфотерицин В 0,3-0,5 мг/кг в/венно 1 р/сут; или амфотерицин В (оральный раствор) 100 мг/мл per os 4 р/сут.
ЦМВ и ВПГ эзофагиты развиваются при более выраженном иммунодефиците (обычно при CD4 <50 клеток/мкл) и характеризуются теми же клиническими признаками, эндоскопически выявляются пузырьковые элементы и эрозии, часто глубокие.
Поражение тонкого и толстого кишечника при ВИЧ/СПИДе.
Банальные кишечные инфекции могут вызывать энтерит/ энтероколит. Сальмонеллез протекает тяжелее, чем у ВИЧ-негативных, часто с генерализацией. Типичны лихорадка, потеря массы, ознобы, обильная потливость, анорексия. Возможно образование абсцессов легких, толстой кишки, мозга и оболочек, мочевых путей. Инфекция имеет тенденцию к рецидивированию безотносительно к проводимой антибактериальной терапии.
Криптоспоридиоз – персистирующая диарея (энтерит), вызванная простейшим Cryptosporidia parvum. Криптоспоридийная персистирующая диарея является клиническим критерием стадии СПИДа. Возникает при CD4 <150 клеток/мкл. Клинически наблюдается водянистая диарея без крови и воспалительных клеток, нечастая (1-2 раза в сутки, реже более частая), но длящаяся на протяжении месяцев и поэтому вызывающая выраженную потерю жидкости и нутриентов, что приводит к выраженной мальабсорбции и потере массы тела. Течение – непрерывное или рецидивирующее. Описаны случаи внекишечной локализации возбудителя: у 10% больных отмечаются симптомы холецистита и холангита. Isospora belli вызывает сходное криптоспоридиозу поражение в виде персистирующей диари с диссеминацией возбудителя в лимфатические узлы.
Лабораторная диагностика криптоспоридиоза проста, проводится путем обнаружения возбудителя в мазках фекалий (3-х кратно, с применением метода обогащения), в дуоденальном содержимом, в отпечатках слизистой; мазки окрашиваются как на кислотоустойчивые микробы и просматриваются под микроскопом с иммерсией (мелкий патоген). В копрограмме признаки нарушения всасывания – непереваренные клетчатка и мышечные волокна, нейтральный жир в кале.
Эффективной специфической терапии криптоспоридиоза нет, клиника купируется при восстановлении иммунитета после назначении АРТ. Для ослабления клинической симптоматики важная роль отводится регидратации и нутритивной поддержке. Может применяться азитромицин 10 мг/кг внутрь в первые сутки, затем 5 мг/кг/сут (максимально 600 мг) внутрь.
ЦМВ энтерит и/или колит, а также ВПГ колит развиваются при выраженном иммунодефиците (CD4 <50 клеток/мкл). Для ЦМВ энтероколита характерна водянистая диарея, иногда с примесью крови, потеря массы тела, возможна перфорация. Для ВПГ колита типичны глубокие дефекты слизистой, язвы не заживают неделями и месяцами, несмотря на лечение, сочетается с характерными изменениями в перианальной области. Для диагностики проводится эндоскопия (сигмоскопия, колоноскопия) с биопсией и гистологическое исследование биоптата с обнаружением характерных изменений.
Mycobacterium avium complex (MAC)-инфекции также специфична для выраженного иммунодефицита и протекает в виде хронической диари, гепатоспленомегалии, лимфаденопатии, бактериемии, колита, поражения лимфоузлов (часто мезентериальных).
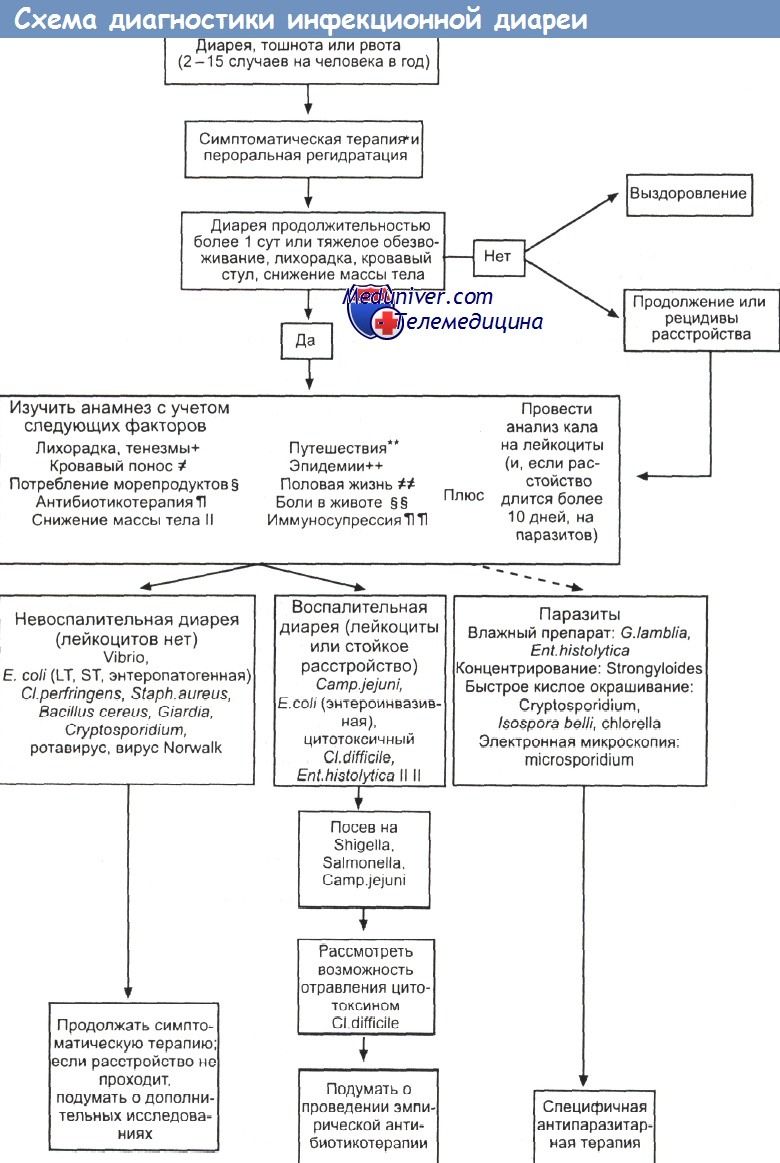
Дифференциальная диагностика диареи при ВИЧ-инфекции:
Дифференциальная диагностика диареи при ВИЧ-инфекции:
Источник
Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
О.Г. Юрин, С.В. Морозова
Федеральный научно-методический центр Министерства Здравоохранения РФ
по профилактике и борьбе со СПИДом.
Общие сведения о ВИЧ-инфекции
В настоящее время ВИЧ-инфекция является единственным инфекционным заболеванием с
безусловно смертельным исходом распространение которого приняло характер
пандемии. Возбудителем заболевания является вирус иммунодефицита человека (ВИЧ),
принадлежащий к семейству ретровирусов. Выделяют два типа вируса: ВИЧ-1 и ВИЧ-2,
которые, в свою очередь, подразделяются на субтипы, обозначаемые латинскими
буквами. ВИЧ-инфекция может встречаться повсеместно, но чаще обнаруживается в
крупных населенных пунктах и среди уязвимых контингентов населения, к которым
принадлежат лица, вводящие внутривенно психоактивные вещества; мужчины,
вступающие в половые связи с мужчинами; лица, часто меняющие половых партнеров.
В России распространение ВИЧ-инфекции приняло эпидемический характер с 1996 года
в связи с распространением заболевания среди внутривенных наркоманов. К апрелю
2003 года количество официально зарегистрированных случаев ВИЧ-инфекции достигло
250000 человек. Реальное количество зараженных оценивается в 1 – 1,5 млн.
человек. С 2002 года ВИЧ-инфекция стала более интенсивно распространяться и
среди лиц, не употребляющих наркотики за счет гетеросексуальной передачи. В 2003
году эта тенденция стала более явной. В связи с развивающейся в России
эпидемией, ВИЧ-инфекция может обнаруживаться и на территориях, где она ранее не
встречалась, и у лиц, формально не принадлежащих к угрожаемым контингентам.
Благодаря особенностям передачи, ВИЧ-инфекция поражает преимущественно лиц
молодого возраста. В случае преобладания на территории зараженных ВИЧ мужчин
гомосексуалистов или наркоманов среди зараженных лиц количественно преобладают
мужчины. При вовлечении в эпидемический процесс гетеросексуального населения
соотношение полов среди зараженных контингентов выравнивается, а также
увеличивается количество детей, заразившихся от ВИЧ-инфицированных матерей.
Источником ВИЧ инфекции является зараженный человек во всех стадиях заболевания.
Передача ВИЧ происходит при половых контактах, при переливании инфицированной
крови и ее препаратов, при использовании контаминированного ВИЧ медицинского
инструментария, от инфицированной матери ребенку во время беременности и родов,
а также во время грудного вскармливания от инфицированной женщины ребенку и от
инфицированного ребенка кормящей женщине.
ВИЧ циркулирует во внутренних жидкостях организма инфицированного человека в
виде вирусной частицы – вириона, содержащего РНК вируса. После присоединения
вириона ВИЧ к рецепторам “СD4”, находящихся на некоторых клетках организма,
преимущественно на клетках иммунной системы, РНК ВИЧ проникает в клетку, где под
действием фермента “обратной транскриптазы” вируса происходит образование ДНК
ВИЧ, с последующим внедрением ее в геном клетки.
В результате клетка начинает продуцировать новые вирусные частицы, содержащие
РНК ВИЧ. Сборка новых вирусных частиц и разделение вирусных белков,
синтезированных клеткой, происходит при участии другого фермента ВИЧ –
“протеазы”. Образовавшиеся вирусные частицы атакуют новые клетки, вызывая их
гибель и, нарушая их взаимодействие с другими клетками, что ведет к
прогрессирующим нарушениям иммунитета. Большое количество циркулирующих в крови
вирусных частиц определяет вероятность быстрого снижения количества иммунных
клеток.
На основании четкой связи прогрессирования заболевания со снижением у больного
количества CD4-клеток считается, что уменьшение количества этих клеток является
главной особенностью патогенеза заболевания. Нарушается также и функция
лимфоцитов хелперов-индукторов, приводящая к спонтанной активации В-клеток и
развитию поликлональной гипергаммаглобулинемии за счет продукции неспецифических
иммуноглобулинов; как следствие повышается концентрация циркулирующих иммунных
комплексов.
В результате сдвигов иммунитета снижается сопротивляемость к вторичным инфекциям
и неоплазмам. Кроме того, за счет прямого цитопатического действия вируса или в
результате опосредованного действия (аутоиммунные механизмы) возможно поражение
клеток нервной системы, различных клеток системы крови, сердечно-сосудистой,
костно-мышечной, эндокринной и других систем. На патологические и адаптивные
процессы, обусловленные действием ВИЧ, накладывается широкий спектр процессов,
вызываемых развившимися на фоне прогрессирующего иммунодефицита вторичными
заболеваниями. Все это обусловливает полиорганность поражений и разнообразие
клинической симптоматики.
После инкубационного периода, длящегося от 2 недель до 6 и более месяцев у
50-70% пациентов наступает длящийся от нескольких дней до 2 месяцев период
первичных клинических проявлений (острая инфекция) в виде лихорадочного
состояния, которое может сопровождаться увеличением лимфоузлов, пятнистой сыпью,
фарингитом, диареей увеличением печени и селезенки, серозным менингитом. Это
состояние называют мононуклеозоподобным синдромом. В этот период происходит
интенсивное размножение вируса и снижение количества CD4 лимфоцитов в крови, что
может сопровождается развитием на фоне иммунодефицита вторичных заболеваний.
Чаще это кандидозный стоматит, бактериальные фарингиты, пневмонии, но могут быть
и тяжелые поражения кандидозный эзофагит, пневмоцистная пневмония, сепсис. В
очень редких случаях острый период ВИЧ-инфекции может заканчиваться смертью
больного. Однако во многих случаях может наблюдаться стертое или малосимптомное
начало заболевания. Антитела к ВИЧ в крови у большинства зараженных начинают
определяться в период от 3 до 12 недель после заражения. Иногда появление
антител отстает от появления клинических проявлений острого периода
ВИЧ-инфекции, что затрудняет диагностику этой стадии заболевания.
У подавляющего большинства пациентов ранние клинические проявления ВИЧ-инфекции,
за исключением увеличения лимфоузлов, проходят, и затем в течение нескольких лет
у зараженных лиц нет других клинических признаков ВИЧ-инфекции. В этот период
сохраняется активность ВИЧ и происходит медленное снижение количества
CD4-клеток. Когда защитные силы организма достаточно ослабевают, у пациента
начинают возникать разнообразные оппортунистические заболевания, выраженность
которых в дальнейшем нарастает по мере снижения количества CD4-клеток.
При значительном снижении количества этих клеток развивающиеся
оппортунистические поражения приобретают угрожающий для жизни характер, и при
отсутствии адекватного лечения больной погибает. Кроме соматических поражений, у
больных ВИЧ-инфекцией развиваются нейропсихические изменения, связанные с
известием о заражении вирусом, грозящем крушением жизненных планов (заразность
для половых партнеров, возможная социальная отверженность, развитие смертельного
заболевания) и, позднее, с появлением клинических признаков различных поражений.
Представление о течении ВИЧ-инфекции и встречающихся при ней вторичных
заболеваниях дает Российская классификация ВИЧ-инфекции:
1. Стадия инкубации
2. Стадия первичных проявлений Варианты течения: А. Бессимптомная
Б. Острая ВИЧ-инфекция без вторичных заболеваний.
В. Острая инфекция с вторичными заболеваниями.
3. Латентная стадия
4. Стадия вторичных заболеваний
4А Потеря веса менее 10%; грибковые, вирусные, бактериальные поражения кожи и
слизистых; опоясывающий лишай; повторные фарингиты, синуситы.
Фазы Прогрессирование (на фоне отсутствия противоретровирусной терапии, на фоне
противоретровирусной терапии).
Ремиссия (спонтанная, после ранее проводимой противоретровирусной терапии, на
фоне противоретровирусной терапии).
4Б Потеря веса более 10%; необъяснимая диарея или лихорадка более одного месяца;
волосистая лейкоплакия; туберкулез легких; повторные или стойкие вирусные,
бактериальные, грибковые, протозойные поражения внутренних органов; повторный
или диссеминированный опоясывающий лишай; локализованная саркома Капоши.
Фазы Прогрессирование (на фоне отсутствия противоретровирусной терапии, на фоне
противоретровирусной терапии).
Ремиссия (спонтанная, после ранее проводимой противоретровирусной терапии, на
фоне противоретровирусной терапии).
4В Кахексия; генерализованные бактериальные, вирусные, грибковые, протозойные и
паразитарные заболевания; пневмоцистная пневмония; кандидоз пищевода, бронхов,
легких; внелегочный туберкулез; атипичные микобактериозы; диссеминированная
саркома Капоши; поражения центральной нервной системы различной этиологии.
Фазы Прогрессирование (на фоне отсутствия противоретровирусной терапии, на фоне
противоретровирусной терапии).
Ремиссия (спонтанная, после ранее проводимой противоретровирусной терапии, на
фоне противоретровирусной терапии).
5 Терминальная стадия.
Средняя продолжительность заболевания от момента заражения ВИЧ-1 до гибели
составляет 11 лет. Некоторые больные погибают значительно раньше, отдельные
переживают 20 и более лет. При заражении ВИЧ-2 заболевание прогрессирует
несколько медленнее, чем при заражении ВИЧ-1.
Своевременно и правильно организованное лечение может значительно увеличить
продолжительность жизни инфицированных лиц, а также улучшить качество их жизни.
Решающее значение имеет противоретровирусная терапия (назначение препаратов,
подавляющих размножение ВИЧ). Кроме того, проводится химопрофилактика и, в
случае необходимости, лечение вторичных заболеваний.
Поражения желудочно-кишечного тракта у больных ВИЧ-инфекцией
Как уже отмечалось, для ВИЧ-инфекции характерна полиорганность поражения. В
патологический процесс могут включаться практически все органы, в том числе и
органы желудочно-кишечного тракта от ротовой полости до толстого отдела
кишечника.
Из поражений желудочно-кишечного тракта наиболее частым является кандидозный
стоматит. Он может быть первым и единственным проявлением прогрессирования
ВИЧ-инфекции в начале стадии вторичных заболеваний и может отмечаться в
сочетании с другими оппортунистическими заболеваниями вплоть до терминальной
стадии.
Характерны для ВИЧ-инфекции и поражения пищевода. Они могут возникать на разных
стадиях заболевания и их этиологические причины могут быть различны. Так,
клинические проявления эзофагита (дисфагия, одинофагия, боли за грудиной),
сопровождавшиеся и эндоскопической картиной поражения пищевода, вплоть до
изъязвлений, описано у больных, находящихся на самой ранней стадии заболевания,
при, так называемой «Острой ВИЧ-инфекции». Однако, поражения пищевода, все же,
более характерны для поздних стадий ВИЧ-инфекции. Возникающая при этом дисфагия
может приводить к серьезным проблемам в питании. В то же время, по данным
Pennacio M. et al., поражения пищевода могут в 48% случаев протекать
бессимптомно.
Наиболее частым этиологическим агентом вызывающим заболевания пищевода у больных
ВИЧ-инфекцией являются грибы рода Candida (50 70%), в первую очередь Candida
albicans. В структуре вторичных заболеваний, обуславливающих возможность
постановки диагноза СПИДа, они составляют в нашей стране почти 1/5 и находятся
на втором месте после туберкулеза. Следующими по частоте встречаемости являются
герпес вирусные поражения пищевода, обусловленные цитомегаловирусом и вирусом
простого герпеса. Частота цитомегаловирусных поражений составляет 10 -20%,
вызванных вирусом простого герпеса несколько реже – 2 – 5%.
В целом, дифференциальная диагностика этих поражений может быть довольно
сложной, поскольку они представлены, по существу одними клиническими
проявлениями, отличающимися, в основном, лишь по степени их выраженности. Для
кандидозных эзофагитов характерно (но не обязательно) сочетание с кандидозным
поражение полости рта, чаще в виде молочницы, отмечается дисфагия, которая может
быть достаточно выраженной, боли при глотании. Загрудинные боли не связанные с
глотанием, особенно выраженные, встречаются довольно редко. При эндоскопии
выявляются, как правило, диффузные изменения. В запущенных случаях могут
развиваться псевдомембранозные поражения, приводящие к непроходимости пищевода.
Обычно, кандидозный эзофагит хорошо поддается специфической терапии, однако,
может наблюдаться задержка нормализации эндоскопической картины и длительное
выделение возбудителя.
В целом, клиническая картина кандидозного эзофагита достаточно типична. Для нее
характерны приподнятые, белого цвета бляшки, которые могут переходить в
сливающиеся линейные или узловые налеты, с изъязвлением слизистой или без них.
В отличие от кандидозного эзофагита, при поражениях пищевода герпес вирусной
этиологии боли при глотании обычно достаточно интенсивны. Характерны сильные
загрудинные боли не связанные с актом глотания. Поражения пищевода, визуально
наблюдаемые при эндоскопическом исследовании, носят значительно более
локализованный характер. При этом поражения цитомегаловирусной этиологии могут
иметь вид обширных глубоких, иногда единичных, язв, длинной до 10 сантиметров.
Для ВПГ эзофагитов характерны более мелкие (до 1-2 см в диаметре) множественные
изъязвления. При инфекции, обусловленной вирусом простого герпеса, поражения
пищевода часто сочетаются с герпетическими высыпаниями в полости рта.
Этиологическая структура заболеваний пищевода у больных ВИЧ-инфекцией не
ограничены тремя вышеперечисленными агентами. Описаны поражения вызванные
грибами класса Zygomicetes, Actinomycetales, вирусами (Epstein-Baar, Papovavirus),
бактериями (лактобациллы, -гемолитический стрептококк и др.), микобактериями.
Инфекционный эзофагит чаще всего ограничивается слизистой оболочкой и только в
исключительных случаях вызывает трансмуральное воспаление, которое может
привести к образованию стеноза или фистулы.
При невозможности быстрого проведения адекватного обследования или получения
неопределенных его результатов дополнительным диагностическим критерием может
являться ответ на проводимую терапию. При этом при кандидозном и ВПГ поражении
пищевода характерен быстрый ответ на адекватную терапию, а при ЦМВ инфекции
часто приходится прибегать к препаратам резерва.
При лечении поражений пищевода, развивающихся у больных ВИЧ-инфекцией, следует
учитывать, что эти поражения, даже если в настоящее время они определяют тяжесть
состояния больного, являются лишь следствием основного заболевания –
ВИЧ-инфекции. Поэтому, помимо этиотропной, патогенетической и симптоматической
терапии вторичного заболевания (в данном случае заболевания пищевода) необходимо
проводить терапию, направленную на подавление репликации вируса иммунодефицита
человека. Проведение эффективной противоретровирусной терапии является важным
условием как успеха лечения острых проявлений вторичного заболевания, так и,
особенно, предотвращения, или, по крайней мере, отсрочки его рецидивов.
Характерные для ВИЧ-инфекции заболевания онкологической природы, в первую
очередь саркома Капоши и лимфомы, также могут протекать с поражениями органов
желудочно-кишечного тракта. В большинстве случаев, однако, они не проявляются
клинически и могут являются случайными находками при проведении эндоскопического
исследования по другому поводу или обнаруживаться на секции. Следует отметить,
что у больных ВИЧ-инфекцией имеющих элементы саркомы Капоши на коже и, особенно,
на слизистых эндоскопические исследования органов желудочно-кишечного тракта
могут проводиться специально, с целью выяснения распространенности процесса, что
может иметь решающее значения для определения тактики лечения.
В целом спектр возбудителей, способных вызывать у больных ВИЧ-инфекцией
поражения желудочно-кишечного тракта, достаточно широк.
Из заболеваний вызываемых простейшими наиболее типичным считается
криптоспоридиоз. Он чаще встречается в странах с жарким климатом, но наблюдается
и в условиях умеренного климата, в том числе и в России. Описаны случаи передачи
криптоспоридий, как и других простейших (в частности амеб и лямблий) от человека
к человеку у мужчин гомосексуалистов при половых контактах. Также могут
отмечаться изоспороз, микроспоридиоз, циклоспороз, бластомикоз, висцеральный
лейшманиоз.
Поражения желудочно-кишечного тракта бактериальной этиологии зачастую вызываются
теми же агентами, что и у не ВИЧ-инфицированных лиц (салмонеллезы, шигеллезы),
однако протекают более тяжело. На фоне характерного для ВИЧ-инфекции
иммунодефицита развиваются поражения микобактериальной этиологии (туберкулез,
атипичные микобактериозы). У мужчин гомосексуалистов могут отмечаться колиты и
проктосигмоидиты кампилобактериозной этиологии. Кроме того, для них типичны
поражения прямой кишки гонококковой этиологии, проявления сифилиса (твердый
шанкр, кондиломы, полипоподобные образования).
Из вирусных оппортунистических заболеваний для ВИЧ-инфекции характерны
поражения, обусловленные цитомегаловирусом и вирусом простого герпеса. Помимо
стоматитов и эзофагитов эти возбудители могут вызывать поражения и других
отделов ЖКТ. В частности тяжелые колиты, которые могут завершиться перфорацией и
приводить к смертельному исходу. Могут отмечаться гепатиты, обусловленные ВПГ.
Поражения ЖКТ вызванные вирусом простого герпеса часто сочетаются с
герпетическими поражениями кожи и видимых слизистых, что облегчает их
диагностику.
Из грибковых поражений наиболее типичным является кандидоз.
Помимо ранее описанных и наиболее типичных для ВИЧ-инфекции кандидозного
стоматита и эзофагита может отмечаться энтероколит кандидозной этиологии. В
эндемичных районах может отмечаться гистоплазмоз.
Единственным опортунистическим гельминтозом является стронгилоидоз. Обычно
возбудитель паразитирует в двенадцатиперстной кишке, но может проникать и в
другие отделы тонкой кишки и толстый отдел кишечника, а также в желчные протоки
и поджелудочную железу, мезентериальные лимфоузлы. Могут отмечаться также
поражения легких и кожи.
Источник