Кишечная инфекция у детей обезвоживание

Обезвоживание у детей возникает при усиленном выведении жидкости из организма (рвота, диарея, полиурия, повышенная потливость), уменьшенном ее поступлении либо при комбинации этих двух причин. Состояние проявляется усиленной жаждой или полным отказом от питья, сухостью кожи и слизистых, учащением пульса и падением АД. В тяжелых случаях наблюдаются угнетение сознания, судорожный синдром, критические расстройства гемодинамики. Диагностический поиск включает физикальный осмотр, определение ЦВД, лабораторное исследование крови и мочи. Лечение состоит в быстрой оральной или парентеральной регидратации, применении симптоматических средств.
Общие сведения
Обезвоживание (эксикоз) — одна из основных причин смерти среди детей раннего возраста, особенно в странах с недостаточно развитой медициной. Хотя разработаны корректные схемы лечения, в связи с особенностями детского организма проблема продолжает занимать важное место в современной педиатрии. Это не самостоятельная нозологическая единица, а признак или осложнение других заболеваний. Синдром чаще встречается у страдающих острыми кишечными инфекциями — до 40% от всех детей, поступивших в стационар.
Обезвоживание у детей
Причины
Самые частые этиологические факторы обезвоживания у детей — рвота и диарея. Патологические потери жидкости через кишечник могут достигать нескольких литров за сутки, что без восполнения водно-электролитного баланса чревато серьезными осложнениями. Как правило, симптомы возникают на фоне кишечных инфекций (вирусных, бактериальных, протозойных), токсического или лекарственного гастроэнтерита. Выделяют и другие причины обезвоживания:
- Усиленное мочевыделение. Патология встречается при хронической почечной недостаточности, тубулопатиях, пиелонефрите. Активное выведение мочи происходит при диабетическом кетоацидозе, нарушениях гомеостаза, сопровождающихся гиперосмолярностью крови. Редкая причина обезвоживания у детей — несахарный диабет.
- Повышенное потоотделение. Симптом развивается в ответ на лихорадку при ОРВИ и острых воспалительных болезнях органов дыхания, аллергических реакциях, эндокринных заболеваниях, тяжелых метаболических расстройствах. К физиологическим факторам потливости относят пребывание в жарких и душных помещениях.
- Ожоги. Среднетяжелое термическое повреждение кожи сопровождается активным выходом экссудата и скоплением его в многочисленных пузырях. Обезвоживание начинается при поражении более 10% поверхности кожных покровов и ожогах не менее 2 степени.
- Недостаточное поступление жидкости. Физиологически ребенок ежедневно теряет жидкость с дыханием, потом, мочой. Если он получает недостаточно питья, происходит дегидратация. Тяжелая степень эксикоза наблюдается, если жидкость не только поступает в малом количестве, но и усиленно выводится.
У детей дегидратация протекает тяжелее, чем у взрослых, что обусловлено рядом предрасполагающих факторов. В раннем возрасте отношение площади поверхности тела к его объему выше, поэтому влага испаряется быстрее. Маленькие дети не могут точно описать чувство жажды и попросить воду. Как следствие, начальные стадии обезвоживания могут остаться незамеченными. К тому же, повышенный обмен веществ в детском организме требует большего количества жидкости.
Патогенез
При эксикозе уменьшается количество клеточной и внеклеточной воды, снижается кровенаполнение сосудов. У детей нарушается кровообращение: угнетается сердечный выброс, замедляется микроциркуляция, развивается ишемия внутренних органов. Дисбаланс электролитов вызывает аритмии, изменения функции почек, судорожные сокращения мышц, другие расстройства. Молекулярные и клеточные механизмы обезвоживания зависят от его формы.
Классификация
По тяжести выделяют три стадии эксикоза, которые определяют по количеству потерянной жидкости (в процентах от исходного веса). При легкой степени дефицит составляет 5% у детей до 3-летнего возраста и 3% у остальных, при средней — 10% и 6%, при тяжелой — 15% и 9% соответственно. Для рационального подбора терапии обезвоживания предложена систематизация типов эксикоза, согласно которой существуют:
- Изотоническое обезвоживание. Происходит равномерная потеря воды и электролитов крови, поэтому состояние больного дольше остается стабильным. Характерно резкое снижение диуреза при нормальном или незначительно сниженном артериальном давлении.
- Гипертоническое обезвоживание. Наблюдаются массивные потери воды при сохранности солей, из-за чего развивается гиперосмолярность крови. Возникает тяжелая клеточная дегидратация, приводящая к мучительной жажде. Помимо общих симптомов, возможны психомоторное возбуждение, судороги.
- Гипотоническое обезвоживание. Выведение минералов из организма преобладает над потерями жидкости. Состояние крайне опасно, поскольку быстро вызывает снижение АД и недостаточность кровообращения. У детей нарушается сознание.
Симптомы
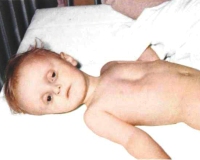
При легком эксикозе общее состояние остается удовлетворительным. Слизистые оболочки и язык влажные, тонус кожи не изменен. У младенцев родничок имеет обычный вид. Незначительно уменьшаются количество мочи и частота мочеиспусканий. Пациенты старшего возраста жалуются на жажду, которая не проходит даже после употребления больших объемов жидкости. Маленькие дети жалоб не предъявляют, но становятся вялыми, отказываются от еды.
Для обезвоживания средней степени тяжести характерно прогрессирующее ухудшение самочувствия. Тургор кожи снижен, она собирается в тонкие складки, которые расправляются дольше обычного. Губы пересыхают и трескаются, слизистые сухие. У ребенка резко снижается диурез, учащается пульс, а тоны сердца становятся приглушенными. С учетом типа дегидратации наблюдается мучительная жажда либо отсутствие желания пить.
Тяжелая степень обезвоживания у детей проявляется синюшностью и мраморным рисунком кожи, сухостью и покраснением слизистых оболочек, у грудничков западением родничка. Артериальное давление резко снижено, а пульс учащен. Ребенок заторможен, сонлив, возможно появление судорог и комы. Отмечается осиплость голоса либо афония, больной отказывается от питья. Выраженный дефицит воды сопровождается отсутствием мочи.
Осложнения
Острая потеря жидкости в количестве более 15% от массы тела у маленьких детей вызывает необратимые повреждения тканей, которые несовместимы с жизнью. У пациентов старше 5 лет обезвоживание намного реже заканчивается летально, поскольку механизмы компенсации лучше развиты, но при несвоевременно оказанном лечении и наличии тяжелого основного заболевания риск смерти существует.
Патологии кровообращения при эксикозе сопровождаются гипоксией тканей, быстрее всего поражаются нейроны головного мозга. Это проявляется помрачением сознания, психомоторным возбуждением и галлюцинациями, коматозным состоянием. Повреждение нервных центров приводят к нарушениям дыхания и терморегуляции, что повышает вероятность летального исхода у детей при отсутствии медицинской помощи.
Диагностика
Легкие степени обезвоживания выявляет педиатр при стандартном клиническом обследовании ребенка. Диагностикой среднетяжелых и тяжелых форм эксикоза обычно занимаются врачи скорой помощи, поскольку состояние требует неотложных медицинских мероприятий. Для постановки диагноза и выяснения причин обезвоживания назначаются следующие методы исследования:
- Измерение ЦВД. Инвазивная диагностика проводится для уточнения степени кровенаполнения сосудистого русла и подбора рациональной терапии. Патологическим считается снижение показателей менее 10 мм вод. ст. у младенцев и менее 60 мм вод. ст. у детей старшего возраста.
- Анализы крови. В гемограмме обнаруживают увеличение гематокрита более 40-45% (с учетом возраста), сопутствующий лейкоцитоз при инфекционной причине обезвоживания. В биохимическом анализе крови обращает на себя внимание электролитный дисбаланс, возможно повышение уровня острофазовых белков или азотистых соединений.
- Исследование мочи. Анализ отличается повышенной или сниженной плотностью. При почечных причинах обезвоживания у детей обнаруживают протеинурию, лейкоцитурию, эритроцитурию или цилиндрурию. Для оценки формы эксикоза смотрят на уровень экскреции натрия с мочой.
Лечение
Консервативная терапия
Основа лечения обезвоживания — регидратация организма, которая стабилизирует состояние ребенка и предотвращает тяжелые последствия. Дети старшего возраста с легкой степенью эксикоза получают терапию в домашних условиях, остальные подлежат немедленной госпитализации в педиатрический стационар или в отделение интенсивной терапии. Существует 2 способа регидратации:
- Оральное восполнение жидкости. Если пациент не отказывается пить и не страдает от неукротимой рвоты, восполнение водного баланса проводят специальными аптечными растворами либо подсоленной водой, несладкими компотами и чаем. В первые 6 часов рекомендована усиленная жидкостная нагрузка, после стабилизации показателей гемодинамики переходят на поддерживающий режим.
- Парентеральная регидратация. Назначается при 2-3 стадии обезвоживания у детей. Используются глюкозно-солевые растворы, при снижении онкотического давления добавляют коллоидные смеси. Ликвидация гиповолемии занимает 2-8 часов в зависимости от тяжести состояния, за этот период вводится около половины объема жидкости, рассчитанного на сутки.
При эксикозе возможно развитие гипокалиемии, для устранения которой применяется раствор калия хлорида или панангина. Дальнейшая терапия подбирается в соответствии с первопричиной обезвоживания, выраженностью осложнений. При кишечных инфекциях детям показаны энтеросорбенты и пробиотики, при высокой лихорадке — антипиретики из группы нестероидных противовоспалительных средств, при поражении почек — уросептики, противовоспалительные и антибактериальные препараты.
Прогноз и профилактика
При своевременной диагностике обезвоживания и проведении адекватной регидратации признаки патологии исчезают за 12-48 часов. Вызывают опасение тяжелые степени дегидратации у детей грудного возраста, нередко приводящие к осложнениям. Профилактика заключается в соблюдении питьевого режима, применение домашних или аптечных регидратирующих растворов при усилении потоотделения, диарее или рвоте.
Источник

Кишечные инфекции очень широко распространены среди детей. И это не удивительно, ведь малыши любят познавать мир на вкус, и как только обретают способность хватать ручками различные предметы, первым делом начинают тащить эти предметы в рот. О том, как предотвратить неприятные последствия, как лечить ребенка при кишечной инфекции и что вообще следует знать о ней, рассказывает известный детский врач Евгений Комаровский.
Что это такое
Кишечные инфекции — это не отдельный недуг, а целая большая группа заболеваний, которых объединяют одинаковые симптомы — диарея, рвота, повышенная температура. Вызывать заболевания могут бактерии, вирусы. Заболевание развивается не сразу, а спустя лишь 10-45 часов после попадания в организм патогенного микроорганизма. Наиболее опасными считаются сальмонеллез, дизентерия, стафилококк, холера. Среди вирусных инфекций — лидеры по частоте возникновения энтеровирусная и ротавирусная инфекции.


Иногда болезнь, вызванная тем или иным возбудителем извне, осложняется тем, что начинают «бунтовать» условно-патогенные бактерии, которые живут в кишечнике, например, гемолизирующая кишечная палочка. Пока ребенок здоров, она не проявляет себя, но ослабленный инфекцией организм становится для нее не домом, а полем боя, и микроорганизм начинает паразитировать, ухудшая состояние ребенка.


Доктор Комаровский о проблеме
Стесняться тут нечего, говорит Евгений Комаровский. Даже у самой чистоплотной мамы, даже если она выбирает только лучшие продукты для своего ребенка, малыш вполне может заболеть кишечной инфекцией. По статистике Всемирной организации здравоохранения, ежедневно на планете заболевает этими недугами огромное количество детей. Более 2 миллионов малышей в возрасте до 5 лет ежегодно погибают именно от таких инфекций. Но есть среди официальной статистики и утешительная цифра — 90% всех случаев заболевания кишечными инфекциями среди малышей поддаются быстрому и эффективному излечению без применения каких-либо медикаментов самостоятельно в домашних условиях.
Симптомы большинство родителей прекрасно знают: понос (жидкий стул), тошнота, рвотные приступы, жалобы на боль в области живота. Вот именно на локализацию боли Евгений Олегович рекомендует обращать внимание в первую очередь.
Если бактерии или вирусы поразили желудок, то у ребенка гастрит. Если воспаление развивается в тонком кишечнике — это энтерит, а если поражен толстый кишечник, то можно говорить о колите. Но тут тоже не все просто, и часто у детей диагнозы бывают смешанными — энтероколит, гастроэнтерит.

Несмотря на то, что кишечные инфекции в народе принято считать «болезнью грязных рук», Евгений Комаровский утверждает, что это было бы слишком просто. Ведь дети могут играть в одной песочнице, кушать одни и те же яблоки, купленные в одном магазине, но один ребенок заболеет, а с другим ничего подобного не случится. Основной риск представляют даже не грязные руки, говорит доктор, а сочетание трех важнейших факторов развития кишечной инфекции: окружение ребенка, пища, которую он ест, и жидкость, которую он употребляет.
Если в его окружении есть человек, который является источником инфекции, достаточно бывает общих игрушек, предметов обихода, малейшего физического контакта, чтобы произошло заражение. В отношении еды проще всего многодетным семьям — там пища долго не хранится, а значит, и риски размножения бактерий непосредственно в продуктах питания снижаются в десятки раз. Качественная вода — общая проблема многих регионов России. Поэтому родителям следует внимательно следить за тем, что малыш пьет, а если вода из-под крана не очень хорошая, лучше кипятить ее даже перед чисткой зубов.

Чем младше ребенок, тем больше у него шансов заболеть кишечной инфекцией. Комаровский напоминает, что желудочный сок выполняет важную функцию — он уничтожает большинство бактерий и вирусов, которые попадают в организм через рот. Однако у маленьких детей сок имеет меньшую кислотность, чем у взрослых людей, а потому у бактерий и вредоносных агентов вирусного происхождения шансов выжить в детском желудку значительно выше.
Антитела, которые вырабатывает детский организм в ответ на проникновение патогена, не остаются на всю жизнь, как это происходит с ветрянкой. Бактериальные инфекции (стафилококковая или сальмонеллез) одними только антителами к соответствующим возбудителям не победить, требуется медикаментозное лечение. А вот вирусные кишечные инфекции (самая распространенная среди которых — ротавирусная), могут стимулировать появление специфических антител, которые будут довольно долго защищать ребенка от аналогичных патогенов. Долго, но не всегда.

Лечение
В лечение острой кишечной инфекции, по словам Комаровского, главное даже не медикаменты, которыми родители хотят как можно скорее расправиться с болезнетворными микроорганизмами. Куда важнее — создать благоприятные условия для работы иммунитета малыша. Инфекций, которые требуют лечения серьезными антибиотиками, очень мало. В большинстве случаев никакого специального лечения не требуется, подчеркивает доктор. Ребенку нужно просто помочь «продержаться» 3-5 дней, пока его иммунная защита не справится с возбудителем болезни.
Как лечить кишечные инфекции расскажет доктор Комаровский в следующем видео.
Основная опасность в эти дни заключается в риске обезвоживания. В тяжелых случаях умирают не от инфекции, а от обезвоживания, подчеркивает Комаровский. Поэтому обильное питье должно стать главным средством лечения.

А чтобы не пополнить печальные цифры статистики, о которой говорилось выше, родители должны как дважды два запомнить тревожные симптомы и знать возможные ситуации, когда самолечение полностью должно быть исключено. К врачу, в стационар инфекционной больницы, и как можно скорее, следует отправляться, если:
- Малыш слишком мал или у него очень интенсивная рвота, в результате чего чадо не получается напоить водой.
- В кале или рвоте вы заметили примеси крови, даже самые незначительные.
- Если диарея и рвотные приступы сопровождаются очень высокой температурой. Сильной интоксикацией, появлением чрезмерной бледности, сыпи на кожных покровах.
- Если же появились признаки обезвоживания. К ним относятся сухость кожи и слизистых оболочек, отсутствие или маленько количество мочи, которую выделяет малыш, сухость языка. Если ребенок не писает более шести часов подряд — это очень тревожный симптом, если он плачет без слез — это тоже признак обезвоживания организма. Внешне заметны запавшие глаза, а у малышей до года — западает и родничок на голове.


Высокая температура тела при кишечной инфекции выполняет важную задачу — стимулирует выработку интерферона, который участвует в иммунной защите. И если обычно ее из этих соображений как раз не рекомендуется снижать без крайней нужды, то при кишечной инфекции отношение к жару должно быть несколько иным.
Евгений Комаровский подчеркивает, что при высокой температуре ребенок больше потеет, дышит ртом, а это приводит к пересыханию слизистых, он дышит чаще, сердце при жаре бьется быстрее. Все это способствует дополнительной потере жидкости. Жар становится лишней нагрузкой на и без того измученный организм ребенка. Обычно Евгений Олегович советует снижать температуру после 38,5, но в случае с кишечными инфекциями поводом для приема жаропонижающего средства (такого, как «Парацетамол») должны стать показания термометра на уровне 37,5.

В вопросах применения сорбентов при кишечных недугах врачи никак не могут прийти к единому мнению. Всемирная Организация Здравоохранения не советует этого делать, но и доказать, что сорбенты наносят вред детскому организму пока никому не удалось. Доктор Комаровский рекомендует этот вопрос родителям решить самостоятельно или посоветоваться со своим лечащим врачом, который лучше знает ребенка, но подчеркивает, что умеренно употребление сорбентов, скорее, пойдет только на пользу. Сорбенты — это «Бактистатин», «Полисорб», «Энтеросгель» и всем известный активированный уголь.

Отпаивать ребенка при рвоте и поносе следует специальными препаратами для пероральной регидратации. Если во время гриппа достаточно поить малыша сладким чаем или фруктовым морсом, то в случае кишечной инфекции ребенок во время жидкого стула и рвоты теряет большое количество не только важной для него жидкости, но и минеральных солей, без которых он также не сможет жить.
Именно поэтому компоты лучше оставить на потом. И давать ребенку в больших количествах растворы «Регидрона», «Гидровита», подойдут для восполнения водно-солевого баланса и «Хумана Электролит», и «Маратоник». Все эти препараты представляют собой пакетики с глюкозой и минеральными солями, который достаточно просто растворить в воде и дать ребенку выпить. Не слишком приятно на вкус (солено!), но очень полезно и важно.

Кормить ребенка в период лечения кишечных инфекций, по словам Комаровского, далеко не полезно. Молочная, мясная пища лишь ухудшает состояние малыша, замедляют выздоровление. Однако если речь идет о детках худощавых, с дефицитом массы тела, то голодать такой ребенок однозначно не должен, это может быть смертельно опасно. Кормить такого ребенка надо так же, как и до кишечной инфекции, привычными ему продуктами, не ограничивать его в пище. Если же карапуз не доходяга, то лучше временно ограничить еду, отдавая предпочтение жидкости (бульону, киселю). Детям старше года лучше всего давать блюда, которые не будут содержать мяса и жирных компонентов. Под запрет попадают молоко, яйца, мясные продукты. Каши лучше всего варить на воде.
Советы
- Если у ребенка острая кишечная инфекция важно следить за тем, чтобы не возникло обезвоживания. Если с детьми постарше можно контролировать количество выпитого и выделенного, то с грудничками все иначе. Чтобы определить, сколько кроха пописал, Комаровский советует мамам использовать электронные весы. На них нужно взвешивать использованный подгузник. Это даст более-менее точные данные о количестве выделенной жидкости.
- Не стоит впадать в панику, если у ребенка вдруг стал более жидким стул. Если при этом нет никаких сопутствующих симптомов, то речь, скорее всего, не идет о кишечной инфекции как таковой. Для нее свойственны несколько симптомов вкупе. Комаровский рекомендует не бить тревогу и не начинать самостоятельного лечения «того, не знаю, чего» народными средствами или медикаментами.
- Активно поить малыша при кишечной инфекции с высоким жаром нужно еще и потому, что наиболее частым осложнением расстройства кишечника является, как это ни странно прозвучит, воспаление легких, говорит Комаровский. Если влаги будет достаточно, слизистые оболочки носоглотки, бронхов, трахеи и легких не пересохнут, и риск пневмонии будет минимизирован.
- Если финансовые возможности не позволяют купить достаточное количество пакетиков с перорально-регидрационной смесью, Комаровский советует приготовить раствор дома самостоятельно. Рецепт не является самодеятельностью неких доморощенных народных целителей, он официально одобрен Всемирной Организацией Зравоохранения. Для приготовления потребуется литр воды, две столовых ложки сахара, и по одной чайной ложке соды и поваренной соли.
- Питье для ребенка не должно быть холодным или горячим. В идеале оно должно полностью соответствовать температуре тела, только тогда скорость всасывания такого раствора будет максимальной, что очень важно при лечении кишечной инфекции.
- Во время болезни расстройством кишечника на фоне снижения аппетита у детей довольно часто вырабатывается ферментная недостаточность. Поэтому как только малышу полегчает, и он попросит есть, не стоит давать ему слишком большой объем пищи или жирные продукты, поскольку ферментов в организме еще недостаточно.
- Лучшая профилактика — это соблюдение гигиенических требований. Ребенок должен чаще мыть ручки, а мама правильно хранить продукты и поить чадо чистой или кипяченой водой.


Источник