Кишечная недостаточность у взрослых

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Функциональная кишечная недостаточность – энтераргия – это, по Ю. М. Гальперину (1975), проявление сочетанного нарушения двигательной, секреторной, переваривающей и всасывательной функций тонкой кишки, что приводит к выключению ее из обменных процессов и создает предпосылки для необратимых расстройств гомеостаза.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причины кишечной недостаточности
В последние годы все больше подтверждается роль кишечника как биологического барьера не только для кишечных бактерий, но и для метаболитов пищеварения, способных проникать в кровь при кишечной недостаточности (их значение в пуле токсичных веществ, наводняющих организм при критических состояниях, несомненно).
Наличие кишечной недостаточности у детей самым неблагоприятным образом отражается на дальнейшем течении заболевания. Поэтому при ее клинико-лабораторном подтверждении необходимы неотложные и самые активные детоксикационные мероприятия, включая медикаментозную и электрическую стимуляцию кишечника, а также экстракорпоральную детоксикацию (плазмаферез, гемосорбцию и др.), помогающие восстановить чувствительность рецепторов кишечника к действию эндогенных медиаторов (ацетилхолина, гистамина, серотонина), других стимулирующих факторов и восстановить его активную перистальтику.
Кишечная недостаточность развивается при многих заболеваниях, протекающих в тяжелой форме с высокой токсемией. Чаще всего она возникает при заболеваниях, непосредственно связанных с поражением кишечника, брюшной полости (при ОКИ у детей раннего возраста, перитоните), а также при токсических формах пневмонии, лептоспироза, брюшного тифа, сепсисе и др.
[11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Симптомы кишечной недостаточности
При кишечной недостаточности у детей наблюдаются моторная дисфункция кишечника (чаще в виде пареза кишечника или паралича), изменение характера стула с признаками нарушенного пищеварения. Острая кишечная недостаточность характеризуется появлением у детей метеоризма, уменьшением частоты стула или его задержкой, учащением рвоты, исчезновением перистальтических шумов в животе и увеличением симптомов токсемии. Последнее обусловлено тем, что через паретически измененную стенку кишечника происходит массивное поступление в системный кровоток (минуя печень) продуктов микробного обмена и неполного пищеварения. Шунтирование печеночного кровотока и снижение детоксицирующей функции печени в сочетании с ОПН приводят к возникновению в организме токсического удара, нацеленного преимущественно на ЦНС в результате централизации кровотока.
Подтверждением кишечной недостаточности служат данные электроэнтеромиограммы (ЭЭМГ), а также высокая концентрация аммиака, фенола, индикана в крови.
Для измерения ЭЭМГ можно использовать отечественный аппарат «ЭГС-4М» с полосой пропускания частот от 0,02 до 0,2 Гц, что позволяет записывать электрическую активность только тонкой кишки. Электроды располагают на коже, что делает процедуру абсолютно атравматичной и безболезненной для ребенка любого возраста. Обычно определяют 3 основных показателя: среднее число колебаний потенциала (П) в единицу времени (число волн в 1 мин), среднюю амплитуду колебаний (М) в милливольтах, и суммарный энергетический коэффициент (К), вычисляемый по формуле Н. Н. Лапаева (1969): К, уел. ед. = П х М.
У детей с токсикозом изменяется моторная активность кишечника, что хорошо видно на ЭЭМГ: уменьшается амплитуда волн перистальтики, резко сокращается их количество в единицу времени. При ПК III степени на ЭЭМГ получается практически прямая линия.
Термин «парез кишечника» – более узкое понятие, чем энтераргия или острая функциональная кишечная недостаточность. Он обозначает в основном нарушение моторной активности кишечника.
[23], [24], [25]
Стадии
Клинически парез кишечника проявляется увеличением живота вследствие прекращения перистальтики, накопления газов (метеоризм) и жидкости в просвете кишки. Различают 4 степени кишечной недостаточности.
- Для I степени характерны умеренный метеоризм (передняя брюшная стенка выше условной линии, соединяющей лонное сочленение и мечевидный отросток грудины; перкуторно определяется тимпанит). Перистальтические шумы слышны отчетливо. Рентгенологически определяются равномерное газонаполнение в тонкой и толстой кишках с сохранением диафрагмы в обычном месте.
- При кишечной недостаточности II степени передняя брюшная стенка выбухает значительно, пальпация органов брюшной полости затруднена. Перистальтика определяется неравномерно, шумы приглушены.
- Кишечная недостаточность III степени проявляется значительным напряжением и пастозностью передней брюшной стенки, выбуханием или сглаженностью пупка; возможна водянка яичек у мальчиков. Самостоятельный стул прекращается. Перистальтика прослушивается очень редко, глухо. При рентгенологическом исследовании видны множественные чаши Клойбера, диафрагма существенно поднята вверх.
- Для кишечной недостаточности IV степени характерны багрово-синюшная окраска передней брюшной стенки и наружных половых органов, полная аускультатическая немота (симптом Обуховской больницы), предельно выражены общие симптомы интоксикации. Данная степень пареза кишечника наблюдается в терминальной стадии болезни.
[26], [27], [28], [29], [30], [31], [32], [33], [34], [35]
Лечение кишечной недостаточности
Декомпрессия ЖКТ (промывание и дренаж желудка, введение газоотводной трубки) осуществляется длительно, иногда в течение 24-48 ч до восстановления пассажа пищи в ЖКТ. Желудочный зонд лучше вводить через нос. Желудок промывают раствором Рингера или другим солевым раствором, можно и 1-2 % раствором бикарбоната натрия. Зонд оставляют открытым и опускают вниз (ниже спины ребенка) для создания эффективного дренажа желудочного содержимого. Газоотводная трубка вводится в сигмовидную кишку ребенка, т. е. на глубину не менее 10-12 см. Только в этом случае можно рассчитывать на существенную эффективность этого метода. После введения газоотводной трубки целесообразно ладонью массировать переднюю брюшную стенку ребенка, делая плавные, негрубые, поглаживающие движения по ходу толстой кишки (по часовой стрелке).
Дезинтоксикация обеспечивается проведением ИТ в объеме ФП или в режиме регидратации при сочетанном эксикозе, добавляя объемы ДВО с обязательным обеспечением адекватного вводимому объему диуреза. Показано ежедневное введение детям альбумина и СЗП (по 10 мл/кг в сутки), особенно при наличии рвоты «кофейной гущей» и кишечной недостаточности III степени. В случае стойкого ПК III степени ИТ должна обязательно сочетаться с гемосорбцией или плазмаферезом.
Гемосорбция как метод экстренной детоксикации предпочтительнее в критической ситуации (при дефиците времени) и при относительно сохранной гемодинамике у ребенка. Несомненное достоинство метода – быстрое достижение детоксикационного эффекта – за 1 ч. Л. И. Заварцева (1997), располагающая опытом лечения около 100 детей с ПК с помощью гемосорбции, считает, что при соответствии объема внешнего контура прибора и объема крови детей грудного возраста этот метод детоксикации весьма эффективен. Перед процедурой контур прибора лучше заполнять альбумином или СЗП, подобранной в соответствии с групповой принадлежностью крови. Г. Ф. Учайкин и соавт. (1999) показали, что и плазмаферез является достаточно эффективным и надежным методом экстракорпоральной детоксикации у детей с тяжелым токсикозом и кишечной недостаточностью.
Восстановление электролитного баланса представляет собой важнейшую составляющую лечения кишечной недостаточности. Особенно это касается активной калиевой терапии, которая осуществляется с помощью внутривенного капельного введения хлорида калия в суточной дозе 3-5 ммоль/кг и больше при наличии диуреза и под контролем его показателей в крови. Препарат вводят в растворе глюкозы; конечная его концентрация не должна превышать 1 %. У детей с кишечной недостаточностью III степени почти всегда имеется резко выраженная гипонатриемия, в связи с чем необходимо введение сбалансированных солевых растворов. Л. А. Гульман и соавт. (1988) рекомендуют при снижении в крови детей с кишечной недостаточностью уровня натрия
Стимуляция перистальтики (убретид, прозерин, питуитрин, калимин, ацеклидин и др.) проводится в возрастных дозах или методом пульс-терапии обязательно на фоне активной калиевой терапии (при нормальной концентрации этого катиона в крови). Только в этом случае она достаточно эффективна.
Электростимуляция кишечника при кишечной недостаточности у детей осуществляется с помощью аппаратов «Амплипульс», «Эндотон». Используется накожное расположение электродов и модулированные токи силой 15-50 мА, частотой 5 Гц; длительность воздействия 15-20 мин и более. Процедуру повторяют ежедневно. Во время процедуры дети, как правило, успокаиваются, засыпают. Эффективность метода возрастает на фоне активной детоксикации и калиевой терапии.
Применение кислородотерапии в комплексе лечения детей с кишечной недостаточностью способствует восстановлению обменных процессов в тканях, а также чувствительности клеточных мембран к действию медиаторов и, несомненно, оказывает опосредованное воздействие на перистальтическую активность кишечника. При тяжелом парезе кишечника наблюдается угнетение вентиляционной функции легких, в том числе и вследствие смещения диафрагмы вверх, что существенно затрудняет экскурсию грудной клетки (рестриктивный тип дыхательной недостаточности). В этом случае проведение ИВЛ позволяет выиграть время для выполнения всего комплекса терапии и существенно повлиять на ликвидацию гипоксии кишечника, а также исход заболевания в целом.
Нормализация и поддержание системы циркуляции крови как в центральном звене (допамин в дозе 3-5 мкг/кг в минуту, средства, поддерживающие ОЦК, – альбумин, плазма, эритроцитная масса), так и на периферии (реополиглюкин, трентал и др.) являются также существенной составляющей алгоритма терапии энтераргии.
Приведенный комплекс лечения должен применяться в соответствии с тяжестью пареза кишечника. Критериями эффективности лечения, такого состояния как кишечная недостаточность являются уменьшение рвоты и метеоризма, активизация перистальтики, отхождение газов, возобновление прекратившихся актов дефекации.
Источник
- Причины возникновения острой кишечной недостаточности
- Как лечить острая кишечная недостаточность?
- С какими заболеваниями может быть связано
- Лечение острой кишечной недостаточности в домашних условиях
- Какими препаратами лечить острая кишечная недостаточность?
- Лечение острой кишечной недостаточности народными методами
- Лечение острой кишечной недостаточности во время беременности
- К каким докторам обращаться, если у Вас острая кишечная недостаточность
Причины возникновения острой кишечной недостаточности
Острая кишечная непроходимость – это сложная патология, при которой происходит абсолютное нарушение продвижения содержимого по кишечнику. Это не может не вызывать у больного невыносимых болей, вздутия живота и газообразования. Лечение должно быть максимально своевременным, для чего больному не удается избежать госпитализации с последующим проведением инфузионной терапии, а порой и хирургического вмешательства.
По масштабу распространенности кишечную непроходимость оценивают как частичную или полную. Кроме того, выделяют непроходимость в тонкой кишке (обычно и в двенадцатиперстной кишке в том числе) и в толстой кишке. И та, и другая могут быть полной и частичной.
Острая кишечная непроходимость обычно содержит в своей основе вполне выраженные этиологические факторы. Чаще всего причины возникновения острой кишечной непроходимости кроются в наличии спаек, грыжи или новообразований в брюшной полости. Среди менее распространенных, но всё же встречающихся причин:
- дивертикулит;
- обтурация инородным предметом (в том числе желчными камнями);
- завороты кишки;
- явление инвагинации (когда одна кишка внедрена в другую);
- копростаз или закупорка грыжи каловыми массами (развивается медленно и представляет собой то же наличие грыжи).
Что происходит при острой кишечной непроходимости? Выше места обтурации скапливается содержимое кишечника – это не только жидкость и пища, но и пищеварительные секреты, газы. Из-за их скопления происходит растяжение отрезка кишечника сверху и спадение снизу участка обтурации. Это отражается на секреторных и абсорбционных функциях слизистой оболочки кишечника, сама стенка отекает. Растяжение кишечника разрастается все более, из-за чего нарушается перистальтика и секреция кишечника. Все это в совокупности рискует спровоцировать дегидратацию и странгуляционную обструкцию, то есть обезвоживание и нарушение кровообращения. В процессе механической обструкции не задействован сосудистый компонент, но когда развивается странгуляционная (а это каждый четвертый случай тонкокишечной непроходимости), кровообращение нарушается вплоть до развития за 6 часов инфаркта и гангрены в поврежденном участке. При толстокишечной непроходимости странгуляция возникает редко, за исключением заворота.
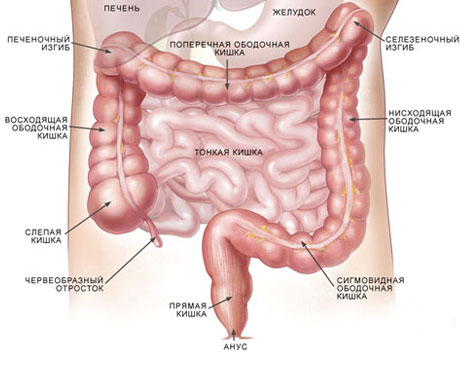 Симптомы тонкокишечной непроходимости не заставляют себя долго ждать и развиваются вскоре от начала заболевания. Прежде всего, внимание привлекают боли спастического характера. Локализируются они в области пупка и в эпигастрии. Живот вздувается. Может развиться диарея. Больной ощущает приступы тошноты и рвоты. Характерной оказывается гиперактивная, высокочастотная перистальтика, периоды которой совпадают со спастическими приступами.
Симптомы тонкокишечной непроходимости не заставляют себя долго ждать и развиваются вскоре от начала заболевания. Прежде всего, внимание привлекают боли спастического характера. Локализируются они в области пупка и в эпигастрии. Живот вздувается. Может развиться диарея. Больной ощущает приступы тошноты и рвоты. Характерной оказывается гиперактивная, высокочастотная перистальтика, периоды которой совпадают со спастическими приступами.
При развитии инфаркта живот становится болезненным и при аускультации перистальтические шумы не выслушиваются или они резко ослаблены.
В конечном итоге может развиться и шок, и олигурия, что оценивается как неблагоприятный симптом, поскольку имеет место либо странгуляция, либо запущенная обтурационная непроходимость.
Симптомы толстокишечной непроходимости не столь выражены, более постепенны. Вместо диареи развивается запор, постепенно вздувается живот. Может быть рвота, но редко и спустя несколько часов после появления других симптомов. Болевой синдром также сопровождается спазмами, но локализируется внизу. При физикальном обследовании вздутый живот покажет урчание, а болезненность при пальпации будет отсутствовать.
Общие симптомы выражены умеренно, а дефицит жидкости и электролитов при толстокишечной непроходимости минимален.
Как лечить острая кишечная недостаточность?
Пациенты при подозрении на кишечную обтурационную непроходимость должны быть подвержены немедленной госпитализации. Лечение острой кишечной непроходимости должно проводиться одновременно с диагностикой.
Хоть лечение острой кишечной недостаточности и входит в компетенцию хирурга и в преобладающем числе случаев требует хирургического вмешательства, консервативная терапия также уместна.
Метаболическая терапия назначается при тонко- и толстокишечной обтурационной непроходимости. Она предполагает:
- проведение назогастральной аспирации,
- внутривенное переливание жидкостей (0,9% физиологический раствор или лактатный раствор Рингера для восстановления внутрисосудистого объема),
- катетеризацию мочевого пузыря для контроля диуреза.
Переливание электролитов обычно происходит под контролем лабораторных показателей, хоть повторная рвота и провоцирует снижение Nа и К. При подозрениях на ишемию кишечника или инфаркт назначаются антибиотики.
Консервативная терапия оказывается эффективной в 85% случаев тонкокишечной непроходимости. В то же время такое же число толстокишечной непроходимости требует хирургического вмешательства:
- При обтурации двенадцатиперстной кишки выполняется резекция или паллиативная гастроеюностомия. Последней отдают предпочтение при лечении пациентов детского возраста, а также взрослых, у которых зона поражения не может быть иссечена.
- При полной обтурации тонкой кишки предпочтительно раннее выполнение лапаротомии. Эту операцию будет предложено отложить на несколько часов для восполнения водно-электролитного баланса и диуреза, если у больного отмечается дегидратация и олигурия.
- Если причина обтурации кроется в образовании желчных камней, назначается холецистэктомия.
- Обходные анастомозы или одномоментная резекция с наложением первичного анастомоза, хирургическое или эндоскопическое стентирование могут кратковременно улучшить течение заболевания при злокачественных новообразованиях, обтурирующих кишечник. Однако такое происхождение непроходимости не характеризуется благоприятным прогнозом.
- Если причина кишечной непроходимости заключается в копростазе, то возможно удастся устранить ее проведением клизм и пальцевым исследованием. Однако формирование одно- или многокомпонентных каловых камней (в том числе с барием или антацидами), вызывающих полную обтурацию обычно в сигмовидной кишке, потребует лапаротомии.
- При завороте слепой кишки с последующим развитием острой непроходимости требуется резекция вовлеченного участка. Затем формируется анастомоз или слепая кишка фиксируется в ее нормальном положении с цекостомией у ослабленных пациентов.
- При завороте сигмовидной кишки с помощью эндоскопа или длинной ректальной трубки часто можно вызвать декомпрессию петли, а резекцию и анастомоз назначают в отсроченном периоде, спустя несколько дней. Резекции избежать не удастся, поскольку высоковероятно наступление рецидива.
После любых хирургических вмешательств значение имеет профилактика рецидива обтурации, включая пластику грыж, удаление инородных тел и устранение спаек.
Альтернативой хирургическому вмешательству может быть простая интубация кишечника длинной кишечной трубкой. Это так называемая назогастральная интубация, которая применяется пациентам с признаками ранней послеоперационной обтурации или рецидивом обтурации из-за спаечного процесса. Ее в целом считают достаточно эффективной и уместной, в частности и при отсутствии абдоминальных симптомов.
С какими заболеваниями может быть связано
Острая кишечная непроходимость не случается спонтанно, а обычно имеет в своей основе другие, первичные по отношению к ней, заболевания пищеварительного тракта. Часто эти причины обуславливают обтурацию в отдельных отсеках пищеварительного тракта:
- в толстой кишке
- новообразования около селезенки или в сигмовидной кишке;
- дивертикулез;
- заворот сигмовидной кишки;
- заворот слепой кишки;
- копростаз;
- болезнь Гиршпрунга;
- в двенадцатиперстной кишке
- рак двенадцатиперстной кишки;
- рак головки поджелудочной железы;
- атрезия пищевода;
- в тонкой и подвздошной кишке
- дивертикул Меккеля;
- болезнь Крона;
- аскаридная инвазия;
- заворот или мальротация кишечника;
- грыжи, спайки пищевода;
- обтурация инородным телом;
- мекониевая непроходимость.
Осложнением кишечной непроходимости становятся нарушения кровообращения в поврежденном участке кишечника, что в отдельных случаях может спровоцировать инфаркт и гангрену здесь. Возможны и перфоративные процессы. Они наиболее вероятны в ишемизированном участке кишки или при сильнейшем ее растяжении (более 13 см в диаметре). Кроме того, на участке обтурации может произойти перфорация опухоли или дивертикула.
Лечение острой кишечной недостаточности в домашних условиях
Лечение острой кишечной непроходимости в домашних условиях не проводится. Пациент с подозрениями на данную патологию госпитализируется, после чего проводятся и диагностические, и терапевтические процедуры. С высокой долей вероятности не удастся избежать хирургического вмешательства.
Какими препаратами лечить острая кишечная недостаточность?
Медикаментозное лечение острой кишечной непроходимости уступает по своей эффективности хирургическому вмешательству. Однако в до- или послеоперационном этапе могут быть уместны антибиотики (цефалоспорины 3-го поколения, например, цефотетан по 2 г внутривенно). Также в рамках метаболической терапии назначаются растворы электролитов. Любые фармацевтические препараты назначает лечащий врач, определяет дозировку и длительность курса в зависимости от особенностей конкретного заболевания.
Лечение острой кишечной недостаточности народными методами
Применение народных средств для лечения острой кишечной непроходимости настоятельно не рекомендуется проводить, поскольку патология эта развивается стремительно, а лечится преимущественно хирургическим путем. Эксперименты со средствами народной медицины могут отнять драгоценное время и лишь усугубить симптоматику. Положительный эффект они не окажут.
Лечение острой кишечной недостаточности во время беременности
Развития острой кишечной непроходимости в период беременности необходимо старательно избегать, для чего женщина должна следить за состоянием своей пищеварительной системы, рационом питания, своевременным устранением располагающих к болезни факторов. Если же заболевания избежать не удалось, то лечение проводится в соответствии с общей стратегией. Не рекомендуется медлить в проведением хирургического вмешательства, особое внимание следует уделить восстановлению водно-электролитного режима, применению фармацевтических средств. Все это находится в компетенции лечащего врача, осведомленного о положении пациентки.
К каким докторам обращаться, если у Вас острая кишечная недостаточность
- Гастроэнтеролог
- Хирург
Диагностика острой кишечной непроходимости проводится обычно после госпитализации. При подтверждении диагноза в срочном порядке назначается терапия острого состояния.
Для диагностики необходимо:
- рентгенография в положении на спине и в вертикальном положении визуализирует
- ряд раздутых петель тонкой кишки при тонкокишечной непроходимости или при непроходимости правого фланга толстой кишки;
- горизонтальные уровни жидкости в петлях кишечника могут быть выявлены при вертикальном положении пациента или при паралитической кишечной непроходимости;
- при толстокишечной непроходимости рентгенография брюшной полости выявляет расширение толстой кишки проксимальнее зоны обструкции;
- при завороте слепой кишки может определяться большой газовый пузырь, занимающий середину брюшной полости или левый верхний квадрант живота;
- при завороте слепой и сигмовидной кишки с помощью рентгеноконтрастной клизмы можно визуализировать деформированную зону обтурации в виде участка закручивания;
- диагностическая лапаротомия – позволяет окончательно диагностировать странгуляцию;
- колоноскопия с целью декомпрессии сигмовидной кишки при завороте, однако процедура редко эффективна при завороте слепой кишки;
- полное последовательное клинико-лабораторное обследование – общий анализ крови и биохимический анализ, в т.ч. уровни лактата.
Измененная инфарктом кишка может создавать эффект объемного образования на рентгенограмме. Газ в стенке кишки (пневматоз кишечной стенки) указывает на гангрену.
Лечение других заболеваний на букву – о
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Источник