Кишечная непроходимость чем питаться
Автор Хусаинов Руслан Халилович На чтение 4 мин. Опубликовано 25.12.2018 15:35 Обновлено 26.12.2018 06:46
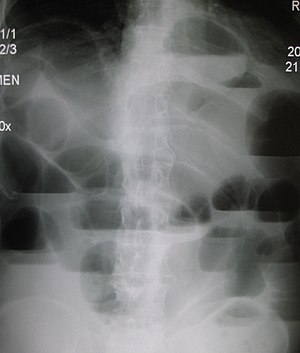
Непроходимость или обструкция кишечника – это нарушение проходимости тонкого или толстого кишечника. Непроходимость вызывают скопление пищи, газа и жидкостей, что может привести к повреждению кишечника и смерти.
Причины непроходимости кишечника
Причины непроходимости кишечника бывают механическими и немеханическими.
Механическая причина – это физические барьеры, которые препятствуют или ограничивают проход содержимого через кишечник. Они включают:
- спайки или ткани, которые могут развиться после абдоминальных и тазовых операции;
- посторонний предмет при проглатывании;
- камни в желчном пузыре;
- инфекционное заболевание;
- воспалительные заболевания кишечника;
- инвагинация, когда сегмент кишечника вдавливается в следующий сегмент, вызывая его коллапс;
- мекониевая пробка, которая является первым стулом, встречающимся у новорожденных;
- опухоли;
- инвагинация кишечника (один отрезок кишечника внедряется в просвет другого);
Немеханические препятствия – это когда нарушается работа пищеварительной системы. Тонкий и толстый кишечник сокращаются (перистальтика) согласованно. Если что-то прерывает этот процесс, может возникнуть немеханическая преграда.
Причины немеханических препятствий кишечника включают в себя:
- абдоминальная или тазовая хирургия;
- электролитный дисбаланс;
- болезнь Гиршпрунга – состояние, когда нервные клетки отсутствуют на конце кишечника;
- инфекции;
- некоторые нервные и мышечные расстройства, такие как болезнь Паркинсона;
- опиоидные препараты.
Факторы риска непроходимости кишечника
Некоторые состояния и заболевания увеличивают риск развития непроходимости кишечника. Если кишечник человека не развит должным образом, он более подвержен непроходимости. Другие факторы риска развития кишечной непроходимости включают в себя:
- рак, особенно в брюшной полости;
- болезнь Крона или другие заболевания кишечника, которые могут вызвать утолщение стенок кишечника;
- предыдущая операция на брюшной полости или таза, которая увеличивает риск спаек.
Непроходимость кишечника – симптомы
Симптомы кишечной непроходимости могут включать:
- рвоту;
- диарею;
- вздутие живота;
- спазмы;
- снижение аппетита;
- запор;
- тошноту;
- сильную боль;
- увеличение живота.
Когда обратиться к врачу
Рвота и диарея являются ранними признаками непроходимости кишечника. Если развивается лихорадка после этих симптомов, следует срочно обратиться за медицинской помощью.
При сильной боли в животе следует немедленно обратиться к врачу. Обструкция кишечника может иметь серьезные последствия. Особенно важно обратиться к врачу, если симптомы возникают после операции.
Диагностика непроходимости кишечника
Диагностика начинается с физического осмотра и с изучения истории болезни человека. Врач может использовать стетоскоп, чтобы проверить активность кишечника человека. Отсутствие звуков кишечника или необычно тихие звуки могут указывать на непроходимость кишечника. В зависимости от отдельных случаев врач может порекомендовать анализы, которые могут включать в себя:
- анализы крови для проверки уровня электролитов, функции печени и почек, а также показатели крови;
- эндоскопия, при которой врач использует специальную камеру, чтобы заглянуть внутрь кишечника;
- рентгенография.
Врачи могут использовать вещество, называемое контраст, которое вводится через клизму. Контраст позволяет врачам более четко видеть кишечник при проведении визуализационных тестов.
Непроходимость кишечника – лечение
Лечение непроходимости кишечника зависит от причины и степени серьезности закупорки. Полная механическая обструкция обычно требует хирургического вмешательства.
Методы лечения кишечной непроходимости:
Медикаментозное лечение. Опиоиды могут привести к запорам. Если это произойдет, помогут слабительные препараты.
Наблюдение. Непроходимость может нуждаться в наблюдении в течение нескольких дней и часто проходит со временем. В течение этого времени необходимо ограничить еду и питье. Врачи могут вводить жидкость внутривенно, чтобы предотвратить обезвоживание.
Назогастральный зонд. Это узкая трубка, которую вводят через нос в желудок. Он удаляет жидкость и газ, попавший в желудок, снимая давление. Это облегчает боль и рвоту.
Операция. Хирурги могут удалить заблокированные или поврежденные участки кишечника. В некоторых случаях может потребоваться пластика стриктуры, когда хирург расширит суженный участок кишечника.
Терапевтическая клизма. Медсестра или врач будут вводить препараты или воду в кишечник, чтобы вызвать стул при тяжелых запорах.
Используют лекарства, которые могут уменьшить дискомфорт:
- лекарства от тошноты, чтобы предотвратить рвоту;
- обезболивающие;
- антибиотики для борьбы с бактериальной инфекцией.
Диета и изменения образа жизни
Простые изменения в диете и образе жизни могут снизить риск обструкции кишечника. Изменения диеты включают в себя:
- потребление пищи в небольших порциях;
- тщательное пережевывание пищи;
- избегание большого количества продуктов с высоким содержанием клетчатки, таких как цельнозерновые крупы и орехи;
- сокращение потребления кофеина, который может раздражать кишечник;
- избегание жестких или острых продуктов, таких как сельдерей или сушеное мясо;
- очистка фруктов и овощей, чтобы организму было легче их усваивать;
- длительное приготовление пищи, пока она не станет мягкой.
Изменения образа жизни, которые могут улучшить пищеварительное здоровье:
- тренировки;
- пить больше воды;
- ограничить стресс;
- бросить курить;
- ограничить прием алкоголя.
Источник
Определение
Состояние, при котором прохождение содержимого в желудочно-кишечном тракте замедлено, затруднено или полностью прекращено.
Частота
Возникает примерно у 3% паллиативных пациентов. Наиболее часто при раке яичников (25‒40%), колоректальном раке (10‒15%), раке желудка, желчных протоков, поджелудочной железы, эндометрия, мочевого пузыря, предстательной железы.
Классификация
По уровню возникновения ‒ клинически целесообразно ориентироваться на четыре уровня непроходимости отделов ЖКТ:
верхняя (проксимальная):
- эзофагальная, обычно на уровне перехода пищевода в желудок;
- на уровне выходного отдела желудка или проксимальных отделов тонкого кишечника;
нижняя (дистальная):
- обструкция дистальных отделов тонкого кишечника;
- обструкция толстого кишечника.
По этиологии ‒ на любом уровне обструкция может быть функциональной (динамической, нарушение перистальтики), или механической (органической), или сочетанной.
По степени нарушения пассажа кишечного содержимого ‒ полная или частичная.
По клиническому течению ‒ транзиторная (острая) или персистирующая (хроническая).
У пациентов могут отмечаться повторяющиеся эпизоды непроходимости, которые разрешаются через несколько дней покоя для ЖКТ. Частота и продолжительность эпизодов непроходимости имеют тенденцию к увеличению, и в конечном итоге она становится полной и необратимой. Прогноз обычно неблагоприятный, средняя продолжительность жизни составляет 1‒3 месяца.
Причины возникновения
Онкологические заболевания:
- опухоль в брюшной полости сдавливает кишечник и нервные сплетения снаружи ‒ функциональная обструкция (ретроперитонеальное заболевание → висцеральная нейропатия);
- опухоль внутри просвета кишечника (механическая обструкция);
- прорастание опухолью нервного сплетения и возникновение псевдонепроходимости (динамической непроходимости, часто ‒ при раке яичников).
Последствия лечения онкологического заболевания или его симптомов:
- спаечный процесс;
- радиационные повреждения тонкого кишечника ‒ постлучевой ишемический фиброз;
- химиотерапия (нейротоксичность препаратов может привести к развитию застоя каловых масс в верхних отделах кишечника);
- лечение опиоидами и, в меньшей степени, другими препаратами, приводящими к торможению моторики ЖКТ.
Не связанные с онкологическим заболеванием:
- снижение тонуса кишечника, например: копростаз, нарушения электролитного баланса;
- запоры, каловые завалы на фоне кахексии, астении, гиподинамии;
- дивертикулиты, инфаркты кишечной стенки, грыжи, спайки, панкреатит.
Патофизиология
В результате обструкции происходит:
- накопление проглоченной жидкости и слюны, желудочного, панкреатического и желчного секретов внутри кишечника выше места обструкции;
- нарушение всасывания ионов натрия и воды через кишечную стенку из-за растяжения кишечника и связанного с этим поступлением ионов натрия и воды внутрь кишечного просвета;
- повышение внутрикишечного давления, что приводит к коликам, боли, тошноте и рвоте.
Клинические особенности
Основные симптомы зависят от уровня, этиологии, степени выраженности и продолжительности непроходимости.
Механическая эзофагальная непроходимость, как правило, манифестирует вначале дисфагией при глотании твердой пищи, затем дисфагией при глотании жидкостей.
Для непроходимости на уровне привратника желудка или проксимальных отделов тонкого кишечника характерны большие потери желудочного, панкреатического секрета, желчи вследствие обильной многократной мучительной для пациента рвоты и быстрое развитие водно-электролитных нарушений (гипогидратация, метаболичический алкалоз, гипокалиемия, гипохлоремия, гипонатриемия). При этом, как правило, отсутствует выраженное вздутие живота, в течение некоторого времени сохраняется отхождение газов и наличие стула. Даже при отсутствии питания через рот желудок требует опорожнения от поступающей слюны (~1500 мл/24 ч) и выделяемого желудочного сока (~1500 мл/ 24 ч). То есть, если пациент выделяет с рвотой менее 2‒3 л в сутки, значит, какая-то часть пищи проходит за уровень обструкции.
Особенностью непроходимости дистальных отделов тонкого кишечника, а также непроходимости толстого кишечника является стертость клинической симптоматики на ранних этапах развития заболевания и вместе с тем ‒ большая возможность для проведения консервативных мероприятий. На первый план при этом выступают признаки нарушения пассажа по кишечнику: болевой синдром, выраженное вздутие живота, рвота встречается реже, быстро прогрессируют явления эндотоксикоза. Вероятность развития инфекционных осложнений гораздо выше при низкой, чем при высокой непроходимости.
Боль в животе при наличии злокачественного новообразования ‒ постоянный и ранний признак непроходимости (90% случаев):
- возникает от сдавления опухолью, растяжения капсулы увеличенной печени или повышения внутрибрюшного давления (асцит, массивная опухоль и др.);
- сильная постоянная боль может быть сигналом ущемления кишечника;
- возможны острые пароксизмальные боли с интервалами относительного облегчения;
- чем выше уровень непроходимости, тем интенсивнее боль;
- обычно облегчается опиоидами.
Колики часто встречаются при механической (в 75%) и практически отсутствуют при динамической непроходимости. Эпизоды колик сопровождаются слышимым урчанием. Плохо обезболиваются опиоидами, но уменьшаются или купируются спазмолитическими препаратами.
Рвота. Чем выше уровень непроходимости, тем более выражена рвота. В позднем периоде она становится неукротимой, рвотные массы приобретают вид и запах кишечного содержимого.
Растяжение является непостоянным симптомом (чаще встречается при низкой непроходимости), сопровождается тимпаническим звуком при перкуссии живота.
Кишечные шумы могут отсутствовать полностью при функциональной непроходимости, а при механической непроходимости ‒ быть активными и хорошо различимыми (урчание в животе). «Звук падающей капли» встречается редко.
Задержка стула и газов ‒ патогномоничный признак непроходимости кишечника, ранний симптом низкой непроходимости. При высоком ее характере вначале, особенно под влиянием лечебных мероприятий, может быть многократный стул, зачастую жидкий за счет эффекта «фильтра» ‒ прохождения жидкой и задержки плотной части кишечного содержимого выше участка непроходимости и опорожнения кишечника, расположенного ниже участка непроходимости. Необходимо быть максимально внимательным и не спешить расценивать данный симптом как диарею (жидкие водянистые выделения на фоне соответствующего диагноза, например, карциноматоза).
Обследование
Основывается на анамнезе и клиническом осмотре живота, хирургических протоколах. Дополнительные обследования проводятся в случае планирования/возможности проведения хирургического лечения (компьютерная томография, эндоскопия). Рентгенологическое обследование кишечника у пациентов с прогрессирующей формой непроходимости показано, если планируется паллиативная хирургическая операция для облегчения симптомов непроходимости и для дифференциального диагноза между механической непроходимостью и выраженным запором (табл. 1).
В таблице 2 представлены симптомы, позволяющие провести дифференциальную диагностику тонко- и толстокишечной непроходимости.
Лечение
Зависит от вида непроходимости, остроты ситуации (например, осложнение перитонитом), прогноза (необходимо учитывать траекторию и стадию заболевания) и предпочтений пациента. Тактику лечения следует определять в соответствии с решениями мультидисциплинарной команды специалистов, пациента и его семьи. Непроходимость кишечника в паллиативной сфере редко бывает острой.
Медикаментозное лечение непроходимости
Медикаментозное лечение следует фокусировать, главным образом, на купировании боли, тошноты и рвоты и, по возможности, на разрешении частичной непроходимости. Введение препаратов осуществляется, как правило, посредством непрерывной подкожной инфузии (НПИ) или подкожно (п/к). Представленная ниже ступенчатая схема (схема 1) отражает общий подход к лечению. Может потребоваться титрование доз лекарственных препаратов в течение нескольких дней для достижения оптимального эффекта.
Ступень I. Возможная функциональная обструкция (отсутствие колик, нарушения перистальтики):
- метоклопрамид/Церукал 30‒40 мг/24 ч посредством НПИ и 10 мг п/к при необходимости;
- если имеется эффект, повышаем дозу вплоть до 100 мг/24 ч.
Ступень II. Возможная механическая обструкция
- гиосцина бутилбромид/Неоскапан, Спанил, Бускопан 60‒120 мг/24 ч посредством НПИ и 20 мг п/к при необходимости, обычно максимальная доза составляет 300 мг/24 ч;
- возможно использование левомепромазина/Тизерцин 6,25‒25 мг/24ч п/к (титрование);
- вместо левомепромазина можно назначить галоперидол 2,5‒5 мг/24 ч посредством НПИ и 1 мг п/к при необходимости;
- если левомепромазин оказывает выраженное седативное действие, назначается оланзапин/Зипрекса (сложности при выписывании! нейролептик!) 1,25‒2,5 мг п/к на ночь.
Ступень III (когда применения гиосцина бутилбромида недостаточно для контроля над рвотой, либо он недоступен, либо для наступления более быстрого облегчения):
- октреотид /Октретекс (аналог соматостатина и антисекреторный агент);
- при наличии колик его применяют вместе с гиосцина бутилбромидом;
- при отсутствии колик им замещают гиосцина бутилбромид в следующих дозировках: 100 мкг (экстренно п/к) или НПИ (500 мкг/24 ч), максимальная доза 1000 мкг/24 ч.
Если рвота продолжается, необходимо ограничить поступление пищи через рот: возможно, необходима назогастральная аспирация или вентилирующая/разгрузочная гастростомия.
Купирование отдельных симптомов (см. также Приложение 1)
Уменьшение отека кишечной стенки и периопухолевого отека ‒ дексаметазон: дозы подбираются индивидуально из расчета 6‒8 мг 1‒3 р/д п/к или в/в (8‒16 мг п/к или в/в в первую половину дня). Действует также как ко-анальгетик и антиэметик. Если есть положительный эффект, лечение может быть продолжено перорально. В случае неэффективности в течение трех дней ‒ отменить. Но если пациент получал дексаметазон более длительное время, отмену следует производить постепенно, уменьшая дозу на 2 мг каждые три дня.
Стимуляция моторики ЖКТ ‒ метоклопрамид 30‒120 мг/24 ч НПИ или дробно (ДР) п/к каждые 4‒6 ч. Следите за клиникой: при усилении колик ‒ отменить.
Тошнота и рвота ‒ галоперидол 3‒5 мг/24 ч НПИ или ДР; левомепромазин 6,25‒25мг/ 24 ч НПИ или ДР; ондансетрон 8‒16 мг/24 ч НПИ или ДР. Тошнота также облегчается путем подкожной гидратации в объеме более 500 мл/сутки (с осторожностью, чтобы не увеличить растяжение и вздутие живота). Антисекреторные препараты, такие как октреотид и дексаметазон (за счет противовоспалительного эффекта), также помогут разрешить проблемы с тошнотой и рвотой.
Колики ‒ опиоиды НПИ, ДР, защечно, сублингвально или трансдермально для надлежащей адсорбции обезболивающих, что не может обеспечить пероральный прием; дозу титровать. При персистирующих, несмотря на прием опиоидов, коликах назначают антихолинэргические препараты: гиосцина бутилбромид (Неоскапан, Бускопан, Спанил) 40‒ 100мг/24 ч НПИ или ДР). Препараты уменьшают моторику кишечника, в результате снижается секреция жидкостей и перистальтика гладкой мускулатуры. Дозу антихолинэргических препаратов следует уменьшить после 1‒2 дней применения; если нет стула, в этом случае следует подумать о хирургическом вмешательстве. Если это невозможно/нецелесообразно, назначается гиосцина бутилбромид п/о 10 мг 4 р/д.
Хроническая боль ‒ опиоиды НПИ, ДР, защечно, сублингвально или трансдермально, чтобы обеспечить надлежащую адсорбцию обезболивающих; дозу титровать.
Запор ‒ слабительные: вазелиновое масло (наиболее безопасный препарат, от 1 до 5 чайных ложек от 1 до 4 р/д); докузат/ Норгалакс (несовместим с вазелиновым маслом) ‒ только при возможности ректального применения; лактулоза/Дюфалак ‒ с осторожностью титровать дозу, начиная с 3‒5 мл (способствует повышению осмотического давления и, как следствие, увеличению объема кишечного содержимого); очистительные клизмы с осторожностью (предпочтительно масляные, небольшого объема 100‒200 мл); мануальное освобождение прямой кишки (с обезболиванием).
Стентирование/стомирование
К ним прибегают в тех случаях, когда консервативное лечение непроходимости ЖКТ у пациентов с прогнозом жизни более двух месяцев в течение 48‒72 ч не приносит результатов.
Эзофагальная непроходимость
Для облегчения дисфагии у пациентов с раком пищевода или проксимальных отделов желудка используется стентирование и бужирование. Эндоскопически введенные стенты довольно эффективно смягчают симптомы непроходимости, избавляя больного от наложения стомы. У большинства пациентов быстро наступает облегчение. Смертность от данной процедуры низкая, но частота осложнений является относительно высокой. Возможные осложнения: боли в грудной клетке, требующие дополнительного обезболивания ‒ обычно разрешаются в течение 2‒3 дней, кровотечение, перфорация пищевода, образование свищей, гастроэзофагальный рефлюкс, аспирация, компрессия дыхательных путей.
Важно
Назогастральный зонд обеспечивает декомпрессию и может помочь проконтролировать тошноту, но необходимо избегать его длительного использования.
Непроходимость привратника двенадцатиперстной кишки
Стенты/бужи/зонды. Противопоказания для стентирования ‒ состояние пациента, перфорации кишечника с перитонитом, стеноз нижней трети прямой кишки (может вызвать тенезмы, недержание, риски миграции стента), множественные участки непроходимости ниже места стентирования, перитонеальный карциноматоз. Наиболее частые осложнения стентирования данного отдела ЖКТ: обструкция желчных путей (50%), миграция стента (до 14%), повторная непроходимость (до 10%), перфорация кишечника (от направляющей стента), некроз от давления, баллонная дилатация и др. (до 6%), кровотечение (5%), функциональные нарушения стента (неспособность пройти место сужения, проблемы с раскрытием, до 4%), прорастание опухолью (2%), фистула (1%). Смертность процедуры до 4%.
Гастроеюностомия. Обеспечивает более длительную выживаемость и более низкий риск необходимости повторного вмешательства, чем стентирование пациентов со злокачественной непроходимостью выходных отделов желудка. Однако в краткосрочной перспективе стентирование более благоприятно.
Важно
Проведение гастроеюностомии показано при долгосрочном прогнозе жизни.
Чрескожная гастростомия пациентов с непроходимостью гастродуоденального отдела или проксимальных отделов тонкого кишечника и постоянной рвотой может облегчить симптомы и производится в тех случаях, когда максимально возможное медикаментозное лечение неэффективно. Это позволит избежать необходимости длительного использования назогастрального зонда, декомпрессировать кишечник и облегчить тошноту и рвоту. Пациенты могут даже наслаждаться едой и питьем, эвакуируя желудочное содержимое через гастростому.
Абсолютные противопоказания для постановки гастростомы: портальная гипертензия, массивный асцит, предрасположенность к кровотечениям, активная язвенная болезнь желудка; относительные: множественные предыдущие хирургические вмешательства в области верхней части живота, колоностомия, инфицированные повреждения живота.
Осложнения чрезкожной гастростомы: кровотечения из перистомы или стенки кишечника, ретроперитонеальная/желудочная эрозия или изъязвление, перфорация или перитонит, фистула, миграция стента (может вызвать непроходимость выходной части желудка, панкреатит, холангит, обструкцию или перекрут катетера, попадание желудочного содержимого на кожу).
Непроходимость дистальных отделов тонкого/толстого кишечника
Данные исследований показывают, что выживаемость пациентов после стентирования и других хирургических вмешательств при непроходимости данного отдела ЖКТ составляет 56%, а продолжительность жизни не превышает 60 дней. Хирургические анастомозы с шунтированием могут облегчить состояние больного и улучшить качество жизни последних дней. Эти процедуры проводятся в случае, если медикаментозное лечение неэффективно, а ожидаемое время жизни несколько недель или месяцев.
Хирургическое вмешательство, например, паллиативная резекция, наложение анастомоза или колостомия эффективны для пациентов при наличии описанных ниже критериев:
- имеется единичная дискретная механическая обструкция, обусловленная послеоперационными спайками или изолированной опухолью, например карциноидом терминального отдела подвздошной кишки;
- общее состояние пациента удовлетворительное (то есть пациент самостоятелен и активен), ожидаемая продолжительность жизни более 2 месяцев;
- пациент согласен на хирургическую операцию.
Дополнительные важные показатели состояния, свидетельствующие в пользу хирургического лечения: отсутствие асцита, обусловленного карциноматозом; большой пальпируемой опухоли в брюшной полости; отдаленных метастазов, особенно в легких; плеврального выпота или данных печеночной и почечной недостаточности.
Осложнения после хирургических вмешательств достаточно высоки: фекальный свищ (7‒ 10%); повторная непроходимость (30‒40%); расхождение швов; сепсис.
Полезные советы
Во всех случаях: тщательный уход за полостью рта, лед для рассасывания.
Некоторые пациенты, ухаживающие за ними родственники или персонал озабочены ограничением поступления калорий с пищей через рот: в этом случае необходимо провести беседу.
Если обструкция частичная, рекомендовано изменение питания, например:
- дробное употребление жидкой или пюреобразной пищи и/или специализированных продуктов в небольших объемах и низким содержанием волокон;
- исключение газированных напитков, наполняющих желудок газом;
- иногда пациент выбирает установку долгосрочного назогастрального зонда или рассматривает вентилирующую/разгрузочную гастростомию, чтобы иметь возможность принимать пишу через рот;
- парентеральное питание, как правило, не имеет преимуществ у пациентов с ограниченными возможностями противоопухолевой терапии или при тяжелом общем состоянии.
Большинство пациентов нуждаются в подкожных инфузиях лекарственных препаратов, так как прием и адсорбция медикаментов через рот неэффективны.
Необходимо регулярно пересматривать схему лечения, так как симптомы могут меняться и разрешаться спонтанно.
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
Список источников:
- Абузарова Г.Р. Невзорова Д.В. Обезболивание в паллиативной помощи. Практическое руководство для врача. Москва, 2018.
- Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи. 2016, МКБ 10: R52.1/ R52.2.
- Кишечная непроходимость: классификация, патогенез, клиника, дифференциальная диагностика, лечение, осложнения. https://studopedia.org/8-169456.html.
- Клинические рекомендации: острая кишечная непроходимость опухолевой этиологии. Москва, 2014.
- Национальные клинические рекомендации «Острая неопухолевая кишечная непроходимость». Приняты на XII Съезде хирургов России // «Актуальные вопросы хирургии» (г. Ростов-на-Дону, 7‒9 октября 2015 г.).
- ducing Palliative Care Fifth Edition. Editors Twycross R., Wilcock A., 2016.
- Jang S.H., Lee H., Min B.H., Kim S.M., Kim H.S., Carriere K.C., Min Y.W., Lee J.H., Kim J.J. Palliative gastrojejunostomy versus endoscopic stent placement for gastric outlet obstruction in patients with unresectable gastric cancer: a propensity score-matched analysis. Surg Endosc. 2017 Oct;31 (10):4217-4223. doi: 10.1007/s00464-017-5480-6. Epub 2017 Mar.
- Hospice and Palliative Care Training for Physicians. Unipac Self-Study Program, 2008.
- Lanarkshire Palliative Care Guidelines, 2012.
- ProCare Hospice Care. Hospice Medication Utilization Guidelines. Eds. S. Shah, M. Madison.
- Tradounsky G. Palliation of gastrointestinal obstruction Canadian Family Physician // Le Médecin de famille canadien, 2012.Vol 58: 648‒652.
Скачать практическое руководство “Кишечная непроходимость в паллиативной помощи” в формате pdf можно здесь:
Практическое-руководство_Кишечная-непроходимость.pdf
Источник