Кишечная непроходимость история болезни педиатрия
I. ПАСПОРТНЫЕ ДАННЫЕ
1. Ф., и., о. больного
2. Пол муж.
3. Возраст 44 года
4. Семейное положение холост.
5. Место работы, занимаемая должность
6. Постоянное место жительства
7. Дата поступления в стационар 19.11.2002.
II. ЖАЛОБЫ
На момент курации:
Больной жалуется на резкие тянущие боли в правой половине живота, с иррадиацией в поясничную область, носящие периодический характер, усиливающиеся при пальпации живота. Так же предъявляет жалобы на длительные запоры.
III. ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
(Anamnesismorbi)
Cчитает себя больным с 16.11.02. , когда вечером, того же числа, возникли боли, охватывающие правую часть передней брюшной стенки. По характеру боли резкие, продолжительные, тянущие, с иррадиацией в поясничную область, усиливающиеся при нагрузке. Отмечалось урчание. Задержку стула больной отмечает с 13.11.02. Ранее у больного также отмечались запоры после перенесенной аппендэктомии (на протяжении 9 месяцев), но с помощью слабительных, проблема разрешалась. Запоры появлялись, примерно, каждые две недели и длились 2-4 дня, но болей при этом не было.
19.11.02 больной поступил в 3-е хирургическое отделение ………в плановом порядке по направлению терапевта.
IV. ИСТОРИЯ ЖИЗНИ БОЛЬНОГО
(Anamnesisvitae.)
Родился в ст. Самская Осинского р-на Ростовской области 7-ым ребенком в семье. Физическое и умственное развитие соответствует возрасту. Успешно обучался в школе, ГПТУ. Образование среднее техническое. Служил в вооруженных силах . 7лет назад переехал в г. Архангельск, где и живёт по сей день, работает электросварщиком в ДОАО мк-88 .
Проживает в благоустроенной квартире, питание удовлетворительное
Из перенесённых в детстве заболеваний отмечает ветрянку, желтуху, грипп, бронхит, пневмонию. Венерические заболевания, туберкулёз отрицает. Гемотрансфузий не было. В 28 лет произведена аппендэктомия, с развитием осложнений.
Наследственный анамнез: мать болеет астмой.
Отмечает аллергические реакции на димедрол.
Не курит, алкоголь употребляет умеренно.
V. НАСТОЯЩЕЕ СОСТОЯНИЕ БОЛЬНОГО
(status praesens)
Общее состояние больного удовлетворительное. Выражение лица спокойное. Сознание ясное. Положение вынужденное. Рост 171 см., вес 60 кг, телосложение правильное.
Температура тела 36,6oС. Видимые слизистые чистые, бледно-розовой окраски, влажные. Кожные покровы чистые. Кровоизлияния, высыпания на коже и слизистых оболочках отсутствуют. Подкожная жировая клетчатка умерено выражена. В правой паховой области имеется рубец после аппендэктомии.
Варикозного расширения вен нет. Периферические лимфатические узлы не пальпируются. Костно-мышечная и суставная системы без видимых изменений. Грудная клетка нормостенического типа. Патологических искривлений позвоночника, деформаций костей таза нет.
Суставы безболезненны, движения в них производятся в полном объеме, конфигурация их не изменена. Отёков нет.
Дыхательная система:
Дыхание через нос не затруднено. Тип дыхания диафрагмальный. ЧДД 18 движений в минуту. Форма грудной клетки нормостеническая, деформаций нет, при пальпации безболезненна, правая и левая половины равномерно участвуют в акте дыхания. Перкуторно определяется ясный легочной звук. Аускультативно выслушивается везикулярное дыхание, хрипов нет, высота стояния верхушек легких спереди 3 см, сзади 6 см, поля Кренига 7 см, нижние границы лёгких:
ЛИНИИ | СПРАВА | СЛЕВА |
-окологрудинная | 5 м/р | – |
-среднеключичная | 6 р | – |
-переднеподмыш. | 7 р | 7 р |
-среднеподмыш. | 8 р | 8 р |
-заднеподмыш. | 9 р | 9 р |
-лопаточная | 10 р | 10 р |
-паравертебральная | Остистый отросток 11 гр. Позвонка | Остистый отросток 11 гр. позвонка |
Сердечно-сосудистая система:
Видимых выпячиваний и пульсации в области сердца нет.
Пальпаторно верхушечный толчок располагается в V межреберье на 1,5 см кнутри от срединно-ключичной линии. Сердечный толчок не определяется. Эпигастральной пульсации нет.
Пульс 76 уд. в минуту, хорошего наполнения, напряжения
Перкуторно определяются границы относительной сердечной тупости:
левая граница: 1,5 см кнутри от срединно-ключичной линии,
верхняя: по верхнему краю 3-го ребра,
правая: на 1 см кнаружи от правого края грудины;
абсолютной сердечной тупости:
левая граница: на 1 см кнутри от левой границы относительной сердечной тупости.
верхняя: по верхнему краю 4-го ребра.
правая: по правому краю грудины.
Аускультативно: Тоны сердца ясные, ритмичные. Частота сердечных сокращений 76 ударов в минуту, патологические шумы не выслушиваются.
Нервная система:
По психоэмоциональному состоянию сангвиник.
Рефлексы сохранены, слышит шёпот с 6 метров. Сон беспокойный.
Дермографизм: розовый, не разлитой.
Эндокринная система:
При пальпации щитовидная железа не увеличена, первичные и вторичные половые признаки соответствуют полу и возрасту. Рост 171см, вес 60 кг. Части тела развиты пропорционально.
Мочеполовые органы:
При осмотре поясничной области покраснения, припухлости, болезненности не выявлено. Напряжения поясничных мышц нет. Симптом покалачивания отрицателен с обеих сторон. Почки, мочевой пузырь при пальпации не определяются. Дизурических расстройств нет.
VI. МЕСТНЫЙ СТАТУС
(St. localis.)
Пищеварительная система:
Полость рта: Язык влажный, не обложен. Слизистая оболочка внутренних поверхностей губ, щёк, нёба, зева розовой окраски.
1 1 1 1 1 1 1 1 | 1 1 1 1 1 1 1 1 |
1 1 1 1 1 1 1 1 к | 1 1 1 1 1 1 1 1 к |
Источник
Врожденная непроходимость кишечника может быть обусловлена: пороками развития кишечника (атрезиями, стенозами, остатками желточного протока, удвоением кишечной трубки, аганглиозом); нарушением вращения тонкой кишки со сдавлением двенадцатиперстной кишки, высокорасположенной слепой кишкой в сочетании с заворотом тонкой кишки (синдром Ледда); ущемлением петель в дефектах брыжейки и т.п.; аномалиями соседних органов (кольцевидной поджелудочной железой, мекониальным илеусом при муковисцидозе и др.).
Выделяют острую, хроническую и рецидивирующую врожденную Н.к. Острую Н.к. подразделяют на высокую и низкую. При высокой Н.к. препятствие локализуется в двенадцатиперстной и начале тощей кишки. При этом наблюдаются рвота с примесью желчи, вздутие живота в подложечной области. При атрезиях двенадцатиперстной или тощей кишки, кроме того, отмечается выделение из прямой кишки комков светлой слизи, в которых отсутствуют клетки эпидермиса плода, заглатываемые им из околоплодных вод и выделяемые с меконием при сохраненной проходимости желудочно-кишечного тракта. Подтверждением атрезии служит проба Фарбера — отсутствие темно-синих клеток эпидермиса в мазке испражнений, окрашенном генцианвиолетом. На рентгенограмме видны два уровня жидкости с газом, соответствующие желудку и расширенной двенадцатиперстной кишке.
Низкую непроходимость вызывает препятствие на уровне подвздошной и толстой кишок. Она проявляется рвотой с каловым запахом, задержкой стула и газов, вздутием живота, видимой перистальтикой кишечника. На рентгенограмме при низкой непроходимости видны множественные чаши Клойбера в тонкой кишке. Диагноз уточняют с помощью ирригоскопии.
Одной из форм острой Н.к., вызванной повышенной вязкостью мекония, является мекониальный илеус. Он чаще наблюдается при муковисцидозе. Отмечаются рвота, иногда с примесью желчи, вздутие верхней половины живота, отсутствие стула; в ряде случаев пальпируется веретенообразно расширенный терминальный отдел подвздошной кишки.
Хроническая Н.к. обусловлена нерезко выраженным стенозом (сдавлением) кишки и характеризуется нарастающим истощением, периодической рвотой с примесью желчи, вздутием живота в подложечной области после еды. Стул скудный, самостоятельный или с помощью клизмы. При рентгеноконтрастном исследовании отмечается задержка бария в супрастенотическом участке кишки на более или менее длительное время.
Рецидивирующая Н.к. возникает вследствие частичных заворотов тонкой кишки, ущемления внутренних грыж и т.п., что клинически проявляется приступами схваткообразных болей, рвотой, задержкой стула и газов. Приступы могут самостоятельно стихать.
Дифференциальный диагноз врожденной Н.к. проводят с пилороспазмом, пилоростенозом, псевдоокклюзионным синдромом недоношенных, а также различными видами приобретенной непроходимости. При псевдоокклюзионном синдроме недоношенных, в основе которого лежат функциональные нарушения желудочно-кишечного тракта, наблюдается рвота вследствие замедленной эвакуации содержимого желудка.
Лечение врожденной Н.к. оперативное. При атрезиях двенадцатиперстной кишки прибегают к дуоденоеюностомии. При синдроме Ладда вначале расправляют заворот, а затем мобилизуют слепую кишку, отводя ее влево и вниз. Участки стеноза и атрезии подвздошной и толстой кишок резецируют с наложением анастомоза. При мекониальном илеусе проводят операцию Микулича, которая заключается в резекции терминального отдела подвздошной кишки, заполненного меконием, и выведении на переднюю брюшную стенку приводящего и отводящего ее отделов с последующим образованием кишечных свищей, закрытие которых производят после улучшения состояния ребенка. Лечение псевдоокклюзионного синдрома недоношенных консервативное: введение прозерина, промывание желудка, сифонные клизмы.
Приобретенная непроходимость кишечника у детей в 89% случаев бывает механической и в 11% —динамической. Среди различных видов механической Н.к., по данным Г.А. Баирова (1977), 65—70% составляет инвагинация, около 20% — спаечная непроходимость, 5—6% — обтурационная и 4—5% — заворот.
Инвагинация кишечника встречается в основном у грудных детей. Внедрение кишки в кишку чаще всего обусловлено дискоординацией перистальтики, спровоцированной, например, нарушениями режима питания, заболеваниями кишечника, у 5—6% детей причиной инвагинации является дивертикул Меккеля, полипы, опухоль. Внедрение тонкой кишки в толстую наблюдается в 90—93% случаев, гораздо реже встречается толсто-толстокишечная и тонко-тонкокишечная инвагинация. Проявляется инвагинация периодически возникающими схваткообразными болями в животе, рвотой, примесью крови в кале. Часто в брюшной полости пальпируется колбасовидная опухоль (инвагинат), которую легче обнаружить при ректальном исследовании с одновременной пальпацией живота. При рентгенологическом исследовании при введении через прямую кишку воздуха с помощью баллона Ричардсона под давлением 40—50 мм рт. ст. контрастируется инвагинат.
Дифференциальный диагноз проводят с дизентерией, капилляротоксикозом (см. Васкулит геморрагический), кровоточащим дивертикулом. Решающее значение при этом имеет пальпация инвагината и контрастирование его воздухом.
Лечение инвагинации в первые 12—24 ч может быть консервативным (расправление воздухом, вводимым в прямую кишку под давлением 70—80 мм рт. ст.). В более поздние сроки показана лапаротомия и дезинвагинация. В случае некроза инвагината его резецируют.
Спаечную Н.к. вызывают сращения, возникающие в брюшной полости вследствие воспалительных процессов и травм, чаще всего после лапаротомий. У детей различают раннюю (первичную и отсроченную), развивающуюся в течение первого месяца после операции, и позднюю Н.к. Ранняя первичная Н.к. возникает на фоне пареза кишечника, имеет обтурационный механизм. Проявляется рвотой, вздутием живота, задержкой стула. При этом нарастает объем рвотных масс, а при стимуляции перистальтики кишечника возникает болевой приступ. При рентгенологическом исследовании определяются чаши Клойбера разного размера. Ранняя отсроченная Н.к. развивается после восстановления перистальтики кишечника; начинается схваткообразными болями, рвотой, задержкой стула и газов. Живот асимметричен, видна перистальтика кишечника, при обзорной рентгенографии брюшной полости отчетливо определяются чаши Клойбера. Для поздней Н.к., возникающей более чем через 1 мес. после операции, характерны те же симптомы, что и для ранней отсроченной Н.к., но они более выражены.
Дифференциальный диагноз проводят с пищевым отравлением, для которого не характерны задержка стула и горизонтальные уровни, выявляемые при рентгенологическом исследовании.
Лечение спаечной Н.к. в 40—50% случаев возможно с помощью консервативных мероприятий (сифонные клизмы, паранефральные новокаиновые блокады и пр.). Неэффективность консервативного лечения в ближайшие часы служит показанием к лапароскопии или операции.
Обтурационная Н.к. вызывается копростазом, аскаридозом и опухолями. Клинически характеризуется умеренным болевым синдромом, рвотой, задержкой стула. При копростазе в сигмовидной ободочной кишке пальпируется скопление каловых масс. Опухоль чаще располагается в илеоцекальном углу. Конгломерат, образованный скоплением аскарид, меняет форму и локализацию; при этом отмечается эозинофилия. Уточнению диагноза способствуют сифонные клизмы, пальпация, проводимая под общей анестезией, и рентгеноконтрастное исследование кишечника. Лечение копростаза и глистной обтурации консервативное (клизмы, противоглистные средства). При подозрении на опухоль показана операция.
Заворот кишечника у детей является следствием нарушения ритма перистальтики и повышения внутрибрюшного давления, развивается на фоне погрешности в питании. Проявляется очень резкими схваткообразными болями, многократной рвотой, коллапсом. Основным отличием заворота от пищевого отравления является задержка стула и газов, т.к. в первые часы заворота на рентгенограмме чаши Клойбера могут отсутствовать. Лечение оперативное.
Динамическая (паралитическая) непроходимость кишечника у детей наблюдается при перитоните, дегидратации и гипоксемии. Характерно вздутие живота, отсутствие кишечных шумов, на рентгенограмме выявляются пневматоз кишечника и множественные горизонтальные уровни. Лечение включает комплекс мероприятий, направленных на восстановление гомеостаза, борьбу с инфекцией, а также непосредственно улучшающих микроциркуляцию кишки (продленная перидуральная анестезия, УВЧ на чревное сплетение и др.). При невозможности исключить механическую Н к. или при наличии перитонита показана операция.
Источник
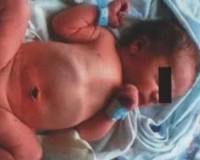
Врожденная кишечная непроходимость (ВКН) встречается при пороках развития ЖКТ, нарушениях иннервации кишечной стенки, генетических заболеваниях. Основные признаки патологии: многократная рвота с примесью зеленого цвета, отсутствие стула, вздутие и болезненность живота. У ребенка быстро ухудшается состояние, нарастает обезвоживание, полиорганная недостаточность. Диагностика проводится на поздних гестационных сроках по УЗИ, у новорожденных врожденная кишечная непроходимость выявляется с помощью рентгенографии, сонографии, ирригоскопии. При ВКН выполняется хирургическая коррекция порока.
Общие сведения
Врожденная непроходимость кишечника — самая распространенная патология в абдоминальной хирургии неонатального периода. По разным данным, заболевание диагностируется с частотой от 1:1500 до 1:2700 среди живорожденных новорожденных. У мальчиков и девочек наблюдается одинаково часто. Актуальность болезни обусловлена тяжелыми нарушениями работы желудочно-кишечного тракта, высоким риском осложнений и вероятностью отдаленных негативных последствий оперативного лечения.

Врожденная кишечная непроходимость
Причины
Нарушение пассажа пищевых и каловых масс по кишечной трубке — следствие врожденных пороков развития. Чаще всего патология возникает на фоне атрезии и кишечных стенозов, которые могут локализоваться на разной высоте. Реже этиологическим фактором выступают аномалии кишечной стенки (болезнь Гиршпрунга, нейрональная дисплазия), нарушения поворота и фиксации брыжейки (синдром Ледда, кишечный заворот).
Причиной непроходимости у новорожденного могут стать внекишечные факторы. Например, патологическое состояние диагностируется при сдавлении кишечных петель извне кольцевидной поджелудочной железой, опухолью, аберрантным сосудом. В редких случаях врожденная кишечная непроходимость вызвана мекониальным илеусом и является одним из компонентов муковисцидоза.
Точные причины возникновения пороков не установлены, однако в акушерстве выделяют несколько тератогенных факторов, которые действуют на плод в критические периоды роста. К возможным повреждающим агентам относят физические (ионизирующее излучение, гипертермия, гипотермия), химические (полихлорированные бифенолы, пестициды и гербициды, тяжелые металлы), биологические факторы (вирусы и бактерии, проникающие через плаценту к плоду).
Патогенез
Большинство аномалий, которые впоследствии проявляются кишечной непроходимостью, формируются с 4 по 10 недели внутриутробного периода. В это время наблюдаются активный рост и дифференцировка пищеварительных отделов, поворот кишечника. С 18-20 недели беременности плод совершает глотательные движения, поэтому околоплодные воды частично попадают в верхние отделы пищеварительного тракта и скапливаются над местом непроходимости.
Если врожденная непроходимость связана с аномальным формированием поджелудочной железы, необратимые изменения возникают уже через 1-1,5 месяца с момента зачатия. При болезни Гиршпрунга нарушается миграция нервных клеток в кишечную стенку, в результате чего участок кишечника не получает иннервацию и не перистальтирует. При муковисцидозе развитие непроходимости обусловлено закупоркой кишечной трубки вязким и плотным меконием.
Классификация
По локализации выделяют высокую (препятствие на уровне желудка или двенадцатиперстной кишки) и низкую кишечную непроходимость, при которой поражается тощая, подвздошная или толстая кишка. Второй вариант встречается намного чаще. По степени нарушений пассажа кала бывает полная и частичная форма болезни. По времени возникновения выделяют внутриутробный и приобретенный варианты аномалии.
Симптомы
При высокой врожденной непроходимости признаки появляются с первых часов жизни младенца. У ребенка открывается рвота содержимым зеленоватого цвета. Если стеноз локализован ниже дуоденального сосочка, в желудочном содержимом заметна желчь. Живот запавший, но в эпигастрии периодически определяется вздутие, исчезающее после рвоты или срыгивания. Прикосновения к передней стенке живота не доставляют младенцу дискомфорта. Может быть скудный мекониальный стул.
Низкая врожденная непроходимость характеризуется отсутствием мекония, вместо которого из прямой кишки выделяются скудные слизистые массы. Рвота начинается позже, в среднем спустя 48 часов после рождения ребенка. Рвотные массы содержат примеси желчи, через несколько суток они приобретают зловонный каловый запах. У новорожденного отмечается сильное вздутие живота, расширение вен на передней брюшной стенке, при пальпации ребенок кричит и плачет от боли.
Осложнения
Для высокой непроходимости характерно быстрое ухудшение состояния ребенка, нарастающее обезвоживание, нарушения кислотно-основного равновесия крови. Развиваются олигурия и анурия, сгущение крови, формируется полиорганная недостаточность. Без лечения состояние переходит в фазу декомпенсации и может закончиться смертью младенца. Основное осложнение непроходимости толстого кишечника — перфорация и мекониальный перитонит.
Грозным последствием любой формы врожденной кишечной непроходимости является мальабсорбция, тяжелые нарушения питания и связанная с ними нутритивная недостаточность. Новорожденный ребенок стремительно теряет массу тела (10% и более процентов от исходных показателей). Даже после реконструктивной операции возможны осложнения в виде дисбактериоза, пищевых аллергий, синдрома «короткой кишки», который проявляется тяжелыми диспепсическими расстройствами.
Диагностика
Врожденная непроходимость часто выявляется при пренатальном УЗИ на 24-30 неделях беременности. По данным исследования врач определяет расширение желудка, верхних отделов кишечника, увеличение размеров живота плода, отсутствие кишечных гаустр. Характерным признаком является многоводие у матери, вызванное нарушениями заглатывания и утилизации околоплодных вод. В план постнатальной диагностики включаются:
- Зондирование желудка. Лечебно-диагностический метод рекомендован всем пациентам, у которых подозревается врожденная аномалия развития кишечной трубки. Если по зонду получают жидкость объемом более 25-30 мл с зеленоватой или желтой окраской, подозревают локализацию дефекта в двенадцатиперстной или начальном отделе тощей кишки.
- Рентгенограмма брюшной полости. Для дуоденальной обструкции патогномоничен симптом “bubble double” — наличие двух газовых пузырей в области желудка и 12-перстной кишки. Врожденная низкая непроходимость проявляется множественными горизонтальными уровнями жидкости, которые соответствуют перерастянутым отделам тонкой и толстой кишки.
- УЗИ брюшных органов. При ультразвуковой визуализации определяют расширение проксимального фрагмента кишечника, его заполнение однородной массой (меконием). В пораженной участке отсутствуют перистальтические движения. УЗИ в энергетическом режиме показано для своевременной диагностики синдрома Ледда.
- Ирригоскопия. При помощи исследования диагностируется низкая врожденная кишечная непроходимость. При контрастировании толстого кишечника врач выявляет микроколон — шнуроподобную кишку с малым диаметром, на слизистой оболочке которой не контрастируются характерные складки.
Лечение врожденной кишечной непроходимости
Консервативная терапия
После постановки диагноза врожденной непроходимости сразу прекращают кормление ребенка грудным молоком или смесью и переходят на парентеральное питание. Для декомпрессии ЖКТ и выведения остаточного содержимого устанавливают назогастральный зонд. Назначается вливание солевых и коллоидных растворов, чтобы восполнить водный баланс и дефицит микроэлементов.
Антибактериальная терапия показана в превентивных целях, чтобы предотвратить перитонит, аспирационную пневмонию, генерализованную инфекцию. После хирургического лечения продолжается системная антибиотикотерапия, а спустя 12-24 часа начинают вводить препараты для стимуляции перистальтики. В течение 1-3 недель постепенно переходят с парентерального на энтеральное питание.
Хирургическое лечение
Оперативное вмешательство в первые дни жизни — основной метод лечения, который восстанавливает проходимость кишечной трубки, обеспечивает нормальное питание младенца. Техника хирургической помощи зависит от вида и степени тяжести аномалии. Детские хирурги проводят резекцию кишечного участка, накладывают обходные или Т-образные анастомозы, вскрывают кишечник и эвакуируют мекониальную пробку. При осложненных пороках выполняется двухэтапная операция.
Прогноз и профилактика
При резекции небольшого участка кишечной трубки и отсутствии врожденного системного заболевания наблюдается быстрая реабилитация и полное восстановление пищеварения. Удаление большого отрезка ЖКТ, формирования «короткой кишки», наличие муковисцидоза — прогностически неблагоприятные факторы. Таким детям зачастую нужны повторные операции, назначение специальных питательных смесей. Меры профилактики врожденной кишечной непроходимости не разработаны.
Источник