Кишечная непроходимость симптомы рвота
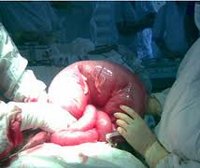
«Заворот кишок», как среди пациентов называется кишечная непроходимость — это крайне опасная для жизни патология, угрожающая развитием шока и летальных осложнений. На начальном этапе она проявляет себя болями в животе, развитием рвоты, отсутствием газов и стула, общей слабостью. Нередко пациенты делают попытки самолечения, принимая средства от боли, медлят с вызовом неотложки, что в итоге приводит к экстренной операции под наркозом для спасения жизни. Какие же проявления типичны для кишечной непроходимости и каким образом лечат данную патологию?
Признаки непроходимости: боли в животе, рвота, нет стула

Вне зависимости от того, на каком уровне произошло поражение кишечника, ведущим проявлением будут боли в животе. Они сопровождаются рвотой, возникающей как из-за болевых импульсов, так и из-за нарастающей интоксикации. На фоне боли в животе выражены общая слабость, потливость, снижение давления. Характерными симптомами, отличающими непроходимость кишечника от многих других хирургических патологий, будет полное отсутствие стула, нет также выделения газов с самого начала возникновения боли в животе. Недомогание, тошнота и рвота могут присоединяться позднее, на фоне нарастающей бледности и слабости, общего токсикоза из-за активного всасывания продуктов обмена в кровь из просвета кишечника.
Боли в животе специфичные — они обладают схваткообразным характером, нестерпимые, усиливаются при перистальтических сокращениях кишки. Пациент на фоне усиления боли бледнеет, стонет, пытается принять особое положение или из-за слабости просто безучастно лежит.
Рвота также относится к типичным проявлениям непроходимости кишечника. Она многократная и обильная, не приносит пациенту облегчения, особенно быстро она развивается при нарушении в области тонкого кишечника. Изначально в рвотных массах обнаруживается содержимое желудка, а затем уже примеси желчи. На позднем этапе рвота идет массами из тонкой кишки с резким и гнилостным запахом. Если кишечная непроходимость расположена крайне низко (в области толстой кишки), рвота нечастая, не более двух-трех раз.
Особенности различных видов непроходимости, проявление шока

При низком формировании кишечной непроходимости одним из типичных проявлений патологии является полное отсутствие стула, при этом газы также не будут отходить. Врачи для того, чтобы определить наличие каловых масс, проводят пальцевое ректальное исследование, при котором выявляется пустота кишечника. При этом сфинктер может зиять, а сама прямая кишка растягивается. А вот если это высокая непроходимость, фекалии первое время имеются, а стул формируется за счет опорожнения нижних отделов кишечника. Отходит он самостоятельно или после проведения клизм.
По мере прогрессирования процесса живот становится несимметричным, перистальтику видно на глаз и только в отдельных зонах. Нарастают патологические изменения в кишечнике, всасываются токсины, что грозит развитием шока, как болевого, так и эндотоксинового. При этом вместе с болью выявляются первые признаки шока — резкое побледнение кожи с проступанием холодного пота, снижение давления с тахикардией. На фоне общей слабости могут проявляться проявления токсикоза, постепенно развивается шок с резким снижением давления, нарушением сознания, вплоть до гибели. Обычно шок возникает к концу первых – вторых суток патологии.
Особенно опасно постепенное стихание боли в животе, это будет указывать на отмирание стенки кишечника и гибель болевых окончаний, что грозит перфорацией кишки и развитием перитонита. Такое состояние опасно для жизни, оно требует немедленной полостной операции под общим наркозом.
Методы лечения: оперативное вмешательство с наркозом
Подозрение на формирование кишечной непроходимости будет служить поводом для немедленной госпитализации в стационар. До того, как будет поставлен диагноз после осмотра врача и проведения всех необходимых манипуляций, запрещены все возможные препараты, клизмы или же промывание желудка. В некоторых случаях, если нет признаков перитонита, могут проводиться консервативные методы лечения, но они обычно малоэффективны.
Обычно требуется экстренная операция, которая подразумевает общий наркоз и полостное вмешательство. Операции при наличии непроходимости кишечника делаются с целью устранения механического препятствия, удаления некротизированного участка кишечника, а также рассечения спаек, при этом проводится ревизия кишечника с выявлением всех пораженных зон. Важно знать, что состояние пациента не позволяет ему провести полноценную и длительную подготовку к вмешательству, поэтому общий наркоз имеет свои особенности и будет рискованным. Анестезиологи во время операции должны тщательно следить за состоянием пациента, оценивать показатели жизнедеятельности и предотвращать риск осложнений.
Тактика операции и вид наркоза выбирается, исходя их той клинической ситуации, которая выявляется по ходу обследования и затем при операции. Если поражена тонкая кишка, проводят резекцию пораженного ее участка в пределах здоровых и жизнеспособных тканей, при этом могут быть раскручены петли, рассечены спайки. При поражении толстой кишки проводят удаление пораженной зоны. После операции необходимо проведение полноценных восстановительных мероприятий — капельное возмещение кровопотерь и восстановление объема плазмы, дезинтоксикационные мероприятия и коррекция потерь белка и солей, нормализация моторики кишки.
Каковы прогнозы при «завороте кишок»?
Во многом, благополучное восстановление после операции зависит от того, насколько рано пациент был доставлен в стационар и какой объем вмешательства ему был выполнен. Неблагоприятным будет исход, если кишечная непроходимость выявлена в поздней стадии, когда она осложняется перитонитом, возникает у пожилых или сильно ослабленных пациентов. Также плохим будет прогноз и при наличии опухолей, не подлежащих операции. Важно, чтобы подозрительные симптомы, которые могут быть похожими на кишечную непроходимость, были поводом для немедленного вызова скорой помощи. Попытки самолечения в этом случае только повышают риски осложнений.
Источник
Кишечная непроходимость – нарушение пассажа содержимого по кишечнику, вызванное обтурацией его просвета, сдавлением, спазмом, расстройствами гемодинамики или иннервации. Клинически кишечная непроходимость проявляется схваткообразными болями в животе, тошнотой, рвотой, задержкой стула и отхождения газов. В диагностике кишечной непроходимости учитываются данные физикального обследования (пальпации, перкуссии, аускультации живота), пальцевого ректального исследования, обзорной рентгенографии брюшной полости, контрастной рентгенографии, колоноскопии, лапароскопии. При некоторых видах кишечной непроходимости возможна консервативная тактика; в остальных случаях проводится хирургического вмешательство, целью которого служит восстановление пассажа содержимого по кишечнику или его наружное отведение, резекция нежизнеспособного участка кишки.
Общие сведения
Кишечная непроходимость (илеус) не является самостоятельной нозологической формой; в гастроэнтерологии и колопроктологии данное состояние развивается при самых различных заболеваниях. Кишечная непроходимость составляет около 3,8% всех неотложных состояний в абдоминальной хирургии. При кишечной непроходимости нарушается продвижение содержимого (химуса) – полупереваренных пищевых масс по пищеварительному тракту.
Кишечная непроходимость – это полиэтиологический синдром, который может быть обусловлен множеством причин и иметь различные формы. Своевременность и правильность диагностики кишечной непроходимости являются решающими факторами в исходе этого тяжелого состояния.

Кишечная непроходимость
Причины кишечной непроходимости
Развитие различных форм кишечной непроходимости обусловлено своими причинами. Так, спастическая непроходимость развивается в результате рефлекторного спазма кишечника, который может быть обусловлен механическим и болевыми раздражением при глистных инвазиях, инородных телах кишечника, ушибах и гематомах живота, остром панкреатите, нефролитиазе и почечной колике, желчной колике, базальной пневмонии, плеврите, гемо- и пневмотораксе, переломах ребер, остром инфаркте миокарда и др. патологических состояниях. Кроме этого, развитие динамической спастической кишечной непроходимости может быть связано с органическими и функциональными поражениями нервной системы (ЧМТ, психической травмой, спинномозговой травмой, ишемическим инсультом и др.), а также дисциркуляторными нарушениями (тромбозами и эмболиями мезентериальных сосудов, дизентерией, васкулитами), болезнью Гиршпрунга.
К паралитической кишечной непроходимости приводят парезы и параличи кишечника, которые могут развиваться вследствие перитонита, оперативных вмешательств на брюшной полости, гемоперитониума, отравлений морфином, солями тяжелых металлов, пищевых токсикоинфекций и т. д.
При различных видах механической кишечной непроходимости имеет место механические препятствия на пути продвижения пищевых масс. Обтурационная кишечная непроходимость может вызываться каловыми камнями, желчными конкрементами, безоарами, скоплением глистов; внутрипросветным раком кишечника, инородным телом; сдалением кишечника извне опухолями органов брюшной полости, малого таза, почки.
Странгуляционная кишечная непроходимость характеризуется не только сдавлением просвета кишки, но и компрессией брыжеечных сосудов, что может наблюдаться при ущемлении грыжи, завороте кишок, инвагинации, узлообразовании – перехлестывании и закручивании между собой петель кишки. Развитие данных нарушений может быть обусловлено наличием длинной брыжейки кишки, рубцовых тяжей, спаек, сращений между петлями кишечника; резким снижение массы тела, длительным голоданием с последующим перееданием; внезапным повышением внутрибрюшного давления.
Причиной сосудистой кишечной непроходимости выступает острая окклюзия мезентериальных сосудов вследствие тромбоза и эмболии брыжеечных артерий и вен. В основе развития врожденной кишечной непроходимости, как правило, лежат аномалии развития кишечной трубки (удвоение, атрезия, меккелев дивертикул и др.).
Классификация
Существует несколько вариантов классификации кишечной непроходимости, учитывающих различные патогенетические, анатомические и клинические механизмы. В зависимости от всех этих факторов применяется дифференцированный подход к лечению кишечной непроходимости.
По морфофункциональным причинам выделяют:
1. динамическую кишечную непроходимость, которая, в свою очередь, может быть спастической и паралитической.
2. механическую кишечную непроходимость, включающую формы:
- странгуляционую (заворот, ущемление, узлообразование)
- обтурационную (интраинтестинальную, экстраинтестинальную)
- смешанную (спаечную непроходимость, инвагинацию)
3. сосудистую кишечную непроходимость, обусловленную инфарктом кишечника.
По уровню расположения препятствия для пассажа пищевых масс различают высокую и низкую тонкокишечную непроходимость (60-70%), толстокишечную непроходимость (30-40%). По степени нарушения проходимости пищеварительного тракта кишечная непроходимость может быть полной или частичной; по клиническому течению – острой, подострой и хронической. По времени формирования нарушений проходимости кишечника дифференцируют врожденную кишечную непроходимость, связанную с эмбриональными пороками развития кишечника, а также приобретенную (вторичную) непроходимость, обусловленную другими причинами.
В развитии острой кишечной непроходимости выделяют несколько фаз (стадий). В так называемой фазе «илеусного крика», которая продолжается от 2-х до 12-14 часов, превалируют боль и местная абдоминальная симптоматика. Сменяющая первую фазу стадия интоксикации длится от 12-ти до 36 часов и характеризуется «мнимым благополучием» – уменьшением интенсивности схваткообразных болей, ослаблением кишечной перистальтики. Одновременно с этим отмечается неотхождение газов, задержка стула, вздутие и асимметрия живота. В поздней, терминальной стадии кишечной непроходимости, наступающей спустя 36 часов от начала заболевания, развиваются резкие нарушения гемодинамики и перитонит.
Симптомы кишечной непроходимости
Независимо от типа и уровня кишечной непроходимости имеет место выраженный болевой синдром, рвота, задержка стула и неотхождение газов.
Абдоминальные боли носят схваткообразный нестерпимый характер. Во время схватки, которая совпадает с перистальтической волной, лицо пациента искажается от боли, он стонет, принимает различные вынужденные положения (на корточках, коленно-локтевое). На высоте болевого приступа появляются симптомы шока: бледность кожи, холодный пот, гипотония, тахикардия. Стихание болей может являться очень коварным признаком, свидетельствующим о некрозе кишечника и гибели нервных окончаний. После мнимого затишья, на вторые сутки от начала развития кишечной непроходимости, неизбежно возникает перитонит.
Другим, характерным для кишечной непроходимости признаком, служит рвота. Особенно обильная и многократная рвота, не приносящая облегчения, развивается при тонкокишечной непроходимости. Вначале рвотные массы содержат остатки пища, затем желчь, в позднем периоде – кишечное содержимое (каловая рвота) с гнилостным запахом. При низкой кишечной непроходимости рвота, как правило, повторяется 1-2 раза.
Типичным симптомом низкой кишечной непроходимости является задержка стула и отхождения газов. Пальцевое ректальное исследование обнаруживает отсутствие кала в прямой кишке, растянутость ампулы, зияние сфинктера. При высокой непроходимости тонкой кишки задержки стула может не быть; опорожнение низлежащих отделов кишечника происходит самостоятельно или после клизмы.
При кишечной непроходимости обращает внимание вздутие и асимметричность живота, видимая на глаз перистальтика.
Диагностика
При перкуссии живота у пациентов с кишечной непроходимостью определяется тимпанит с металлическим оттенком (симптом Кивуля) и притупление перкуторного звука. Аускультативно в ранней фазе выявляются усиленная кишечная перистальтика, «шум плеска»; в поздней фазе – ослабление перистальтики, шум падающей капли. При кишечной непроходимости пальпируется растянутая кишечная петля (симптом Валя); в поздние сроки – ригидность передней брюшной стенки.
Важное диагностическое значение имеет проведение ректального и влагалищного исследования, с помощью которых можно выявить обтурацию прямой кишки, опухоли малого таза. Объективность наличия кишечной непроходимости подтверждается при проведении инструментальных исследований.
При обзорной рентгенографии брюшной полости определяются характерные кишечные арки (раздутая газом кишка с уровнями жидкости), чаши Клойбера (куполообразные просветления над горизонтальным уровнем жидкости), симптом перистости (наличие поперечной исчерченности кишки). Рентгеноконтрастное исследование ЖКТ применяется в затруднительных диагностических случаях. В зависимости от уровня кишечной непроходимости может использоваться рентгенография пассажа бария по кишечнику или ирригоскопия. Колоноскопия позволяет осмотреть дистальные отделы толстого кишечника, выявить причину обтурации кишки и в ряде случаев – разрешить явления острой кишечной непроходимости.
Проведение УЗИ брюшной полости при кишечной непроходимости затруднено из-за выраженной пневматизации кишечника, однако исследование в ряде случаев помогает обнаружить опухоли или воспалительные инфильтраты. В ходе диагностики острую кишечную непроходимость следует дифференцировать от острого аппендицита, прободной язвы желудка и 12-перстной кишки, острого панкреатита и холецистита, почечной колики, внематочной беременности.
Лечение кишечной непроходимости
При подозрении на кишечную непроходимость производится экстренная госпитализация пациента в хирургический стационар. До осмотра врача категорически воспрещается ставить клизмы, вводить обезболивающие, принимать слабительные препараты, выполнять промывание желудка.
При отсутствии перитонита в условиях стационара производят декомпрессию ЖКТ путем аспирации желудочно-кишечного содержимого через тонкий назогастральный зонд и постановки сифонной клизмы. При схваткообразных болях и выраженной перистальтике вводятся спазмолитические средства (атропин, платифиллин, дротаверин), при парезе кишечника – стимулирующие моторику кишечника препараты (неостигмин); выполняется новокаиновая паранефральная блокада. С целью коррекции водно-электролитного баланса назначается внутривенное введение солевых растворов.
Если в результате предпринимаемых мер кишечная непроходимость не разрешается, следует думать о механическом илеусе, требующем срочного хирургического вмешательства. Операция при кишечной непроходимости направлена на устранение механической обструкции, резекцию нежизнеспособного участка кишки, предотвращение повторного нарушения проходимости.
При непроходимости тонкой кишки может выполняться резекция тонкой кишки с наложением энтероэнтероанастомоза или энтероколоанастомоза; деинвагинация, раскручивание заворота петель кишечника, рассечение спаек и т. д. При кишечной непроходимости, обусловленной опухолью толстой кишки, производится гемиколонэктомия и наложение временной колостомы. При неоперабельных опухолях толстого кишечника накладывается обходной анастомоз; при развитии перитонита выполняется трансверзостомия.
В послеоперационном периоде проводится возмещение ОЦК, дезинтоксикационная, антибактериальная терапия, коррекция белкового и электролитного баланса, стимуляция моторики кишечника.
Прогноз и профилактика
Прогноз при кишечной непроходимости зависит от срока начала и полноты объема проводимого лечения. Неблагоприятный исход наступает при поздно распознанной кишечной непроходимости, у ослабленных и пожилых пациентов, при неоперабельных опухолях. При выраженном спаечном процессе в брюшной полости возможны рецидивы кишечной непроходимости.
Профилактика развития кишечной непроходимости включает своевременный скрининг и удаление опухолей кишечника, предупреждение спаечной болезни, устранение глистной инвазии, правильное питание, избегание травм и т. д. При подозрении на кишечную непроходимость необходимо незамедлительное обращение к врачу.
Источник
Содержание
Тошнота и рвота
Как рационально выбрать противорвотный препарат?
Кишечная непроходимость
Хирургическое лечение
Тошнота, рвота и кишечная непроходимость — мучительные симптомы, которые часто беспокоят больных в терминальной стадии заболевания. Мы публикуем фрагмент из книги британского доктора Брюса Клеминсона «Введение в паллиативную помощь» о том, как снимать эти симптомы. Полная версия книги доступна по ссылке.
Тошнота и рвота
Встречается у 50% неизлечимо больных пациентов и имеет четыре основные причины:
1. Гастростаз и кишечная непроходимость.
2. Интоксикация.
3. Растяжение или раздражение органов.
4. Повышенное внутричерепное давление.
Все эти состояния имеют разные причины и различные способы лечения.
Гастростаз и кишечная непроходимость могут быть вызваны:
- лекарственными препаратами, например антихолинергическими средствами;
- вегетативными нарушениями (инфильтрация нерва, диабет);
- асцитом;
- гепатомегалией;
- прорастанием опухоли;
- пептической язвой или раздражением.
Симптомы:
- неприятные ощущения в эпигастрии;
- ухудшение аппетита;
- улучшение самочувствия после рвоты;
быстрое насыщение во время приема пищи; - симптомы возникают при изменении положения тела;
- сопутствующая отрыжка и икота.
Интоксикация:
- лекарственными средствами: антибиотиками, опиоидными препаратами, дигоксинпротивовоспалительнымисредствами, противоспазматическими средствами;
- продуктами метаболизма (почечная недостаточность, печеночная недостаточность, кетоацидоз, гиперкальциемия, гипонатриемия);
- токсинами.
Симптомы:
- постоянная тошнота;
- непрекращающаяся рвота;
- различные признаки лекарственной интоксикации.
Введение в паллиативную помощьБазовая информация о ключевых аспектах паллиативной помощи
Растяжение или раздражение органов:
- печеночные метастазы;
- обструкция мочеточников;
- забрюшинные лимфоузлы (опухоль);
- запор;
- кишечная непроходимость.
Симптомы:
- постоянная тошнота,
- рвота не очень характерна;
- частая сопутствующая боль;
- другие симптомы.
Повышенное внутричерепное давление или менингизм:
- внутричерепная опухоль;
- отек головного мозга;внутричерепное кровотечение;
- менингеальная инфильтрация опухолью;
- метастазы в кости черепа; церебральная инфекция.
Таким образом, чтобы понять механизмы, нужно:
- внимательно изучить историю болезни;
- провести внимательный осмотр;
- провести необходимые обследования;
- если возможно, устранить (вылечить) причину;
- попробовать любой подходящий немедикаментозный метод лечения;
- рационально подойти к выбору противорвотного препарата.
Как рационально выбрать противорвотный препарат?
Чтобы сделать рациональный выбор, потребуется понимание, какие рецепторы включены в механизм рвоты. Вовлечены три зоны:
1. Хеморецепторная триггерная зона (ХТЗ). Другое ее название — «самое заднее поле», находится в головном мозге. Кровеносные сосуды в ХТЗ имеют окончатый эпителий. Окончатый эпителий (от лат. fenestra — окно) — это «окна» в стенках кровеносных сосудов в эпителиальной выстилке, для того чтобы химические вещества в крови вступали в тесный контакт с клетками ХТЗ.
Рецепторы в ХТЗ — эффективные препараты:
- допаминовые рецепторы (D2) — галоперидол;
- 5-HT3-рецепторы — ондансетрон. Они вызывают постоянную тошноту в ответ на лекарственные препараты, токсины и функциональную недостаточность органов.
2. Рвотный центр:
- H1-гистаминовые рецепторы — циклизин или другие антигистаминные;
- ацетилхолиновые рецепторы — циклизин или другие антигистаминные;
- 5-HT2-рецепторы — метотримепразин.
Опиоидные рецепторы
Тошнота и рвота как результат кишечной непроходимости, раздражение глотки, увеличение печени, желудочная компрессия и эмоциональные реакции — все эти реакции проходят через рвотный центр.
3. Желудочно-кишечный тракт:
- 5-HT → ахроматопсия → блуждающий нерв — циклизин или другие антигистаминные;
- 5-HT3 — цилансетрон;
- 5-HT4-прокинетик — метоклопрамид;
- D2-антикинетик — метоклопрамид;
- H2 — ранитидин (или пирофосфаты).
Таким образом, нужно запомнить три главных препарата:
1) галоперидол — фенотиазин — для ХТЗ — химические вещества —лекарственные препараты — токсины;
2) циклизин или другие антигистаминные — для рвотного центра — чувства — страхи — ощущения;
3) метоклопрамид — желудочный прокинетик — при замедленном опорожнении желудка.
И еще четыре других препарата, которые вы, возможно, захотите запомнить:
1) дексаметазон — стероид — при повышенном внутричерепном давлении;
2) гиосцина бутилбромид — антихолинергическое средство (бускопан) для снижения желудочно-кишечной перистальтики;
3) октреотид — для сокращения желудочнокишечной секреции;
4) ондансетрон — 5-HT3 антагонист — при тошноте, связанной с химиотерапией.
Кишечная непроходимость
Кишечная непроходимость — частое явление у онкологических больных на далеко зашедшей стадии заболевания. Она возникает у 3% всех хосписных пациентов и 40% больных с поражением яичников или тазовой локализацией опухоли.
Постановка диагноза
Стоит задуматься о кишечной непроходимости, если в анамнезе есть упоминание о кишечной колике, тошноте и рвоте, отсутствии перистальтики и вздутии кишечника на различных участках, в зависимости от уровня возникновения непроходимости.
Основные причины
1. Раковая опухоль:
- сдавливание или прорастание опухолью просвета кишки.
2. Причины, не связанные с опухолью:
- запор или каловый завал, что бывает частой проблемой у угасающих больных;
- странгуляционная кишечная непроходимость или ущемленная грыжа.
Обследования:
- пальпация живота и ректальное обследование;
- пальпируется ли опухоль? где? насколько большая?
- пальпируется ли переполненная нисходящая ободочная кишка?
- рентгенография брюшной полости может быть очень информативна.
Терапия при причинах, не связанных с раком
Разрешение констипации или копростаза назначением внутрь размягчающих слабительных, таких как лактулоза, докузат, фенолфталеин или вазелиновое масло. В более серьезных случаях можно использовать свечи, клизмы или, если необходимо, мануальную эвакуацию каловых масс.
Лечение при других причинах, не связанных с раком
Странгуляционная кишечная непроходимость или ущемленная грыжа могут быть разрешены хирургическим путем или консервативно, сообразно состоянию пациента.
Лечение при кишечной непроходимости, напрямую связанной с наличием раковой опухоли
Для купирования схваткообразной боли и рвоты назначаем гиосцина бутилбромид (бускопан) в дозе 20 мг или атропин по 300–600 мкг подкожно. Когда колика, тошнота и рвота взяты под контроль, назначаем бускопан перорально 4 раза в день. Может понадобиться назначение перорального противорвотного препарата, например галоперидола.
Следует предпринять попытки восстановления функции кишечника с помощью размягчающих слабительных (например, лактулоза, фенолфталеин, докузат, вазелиновое масло). Дозу гиосцина бутилбромида (бускопан) следует сократить после 1–2 дней применения, чтобы посмотреть, выходит ли жидкий стул. Если стула по-прежнему нет, нужно задуматься о хирургической операции. Если хирургическая операция невозможна или нецелесообразна, назначаем внутрь бускопан 4 раза в день для снятия схваткообразной боли и галоперидол для купирования тошноты.
Если бускопан недоступен, заменяем его атропином парентерально (например, подкожно с помощью шприцевой помпы).
Хирургическое лечение
Многим пациентам помогает паллиативное хирургическое лечение, однако летальность составляет 12–33%, риск формирования наружного кишечного свища составляет 7–18%. У значительного количества пациентов непроходимость не разрешается, а у других в краткие сроки возникает вновь. Таким образом, консервативное лечение может быть наилучшим вариантом, в каждом случае хирург должен высказать свое мнение и рекомендации, чтобы пациент мог принять правильное решение, имея всю информацию.
Пример 1
75-летняя женщина наблюдалась у своего семейного врача. Она страдала раком яичников и прекрасно
пошла на поправку после проведенной химиотерапии на основе препаратов платины. Приблизительно за год до смерти у нее внезапно открылось обильное кровотечение из нижних отделов ЖКТ. Как выяснилось, это произошло из-за прорастания опухоли в малом тазу в нижние отделы кишечника. После следующего курса химиотерапии опухоль вновь уменьшилась и кровотечение прекратилось. Через 6 месяцев семейному врачу сообщили, что у больной появились схваткообразные боли в животе и нарушилась работа кишечника.
Обследование показало, что 10 см сигмовидной кишки не функционировали из-за инфильтрации опухолью. Был установлен стент, но это не привело к возобновлению нормальной функции кишечника, возможно, потому, что имелось другое поражение выше установленного стента или потому, что стент был немного короток либо не полностью расширил просвет кишки, 10 см — это большой отрезок для стента. Была наложена двуствольная илеостома, которая отлично функционировала до самой смерти пациентки.
Пример 2
Питание в терминальной стадии, при деменции или в состоянии бодрствующей комыОтрывок из книги врача Жана Доменико Боразио «О смерти. Что мы знаем. Что мы можем сделать. Как нам к ней подготовиться»
Пожилая женщина находилась под наблюдением у своего врача общей практики. Она страдала от распространенной онкологии, начали появляться признаки непроходимости кишечника. Семейный врач назначил ей спазмолитический препарат (гиосцина бутилбромид), сначала инъекционно, с постепенным переходом на прием внутрь для купирования колики и тошноты. После назначения внутрь лактулозы кишечник начал функционировать. Лечение спазмолитическими средствами позже было прекращено.
Несколько недель спустя повторилось то же самое, но кишечник не работал с увеличенной дозой смягчающего слабительного. Доза спазмолитического средства была увеличена для предотвращения колики и тошноты, и пациентка оставалась на таком лечении вплоть до смерти 3 месяца спустя. У нее было хорошее качество жизни, и она умерла очень спокойно, без рвоты или схваткообразной боли в животе.
Заключение
С непроходимостью кишечника у пациента в терминальной фазе онкологического заболевания можно успешно справиться консервативно. Хирургическое лечение тоже можно рассматривать, но, если пациенту осталось не так много времени, операция может не дать положительного эффекта, а лишь добавить страданий, боли и трудностей пациенту и его семье.
Источник