Кишечная палочка в мазке и уреаплазма

678 просмотров
5 июня 2019
Добрый день!
Высеялась в моче E.coli, резистентна к ципрофлоксацину.
В мазке Ureaplasma Parvum (++++)
Врач назначила Вобэнзим, Юнидокс Солютаб, циклоферон в/м, геримакс.
Планирую беременность. На ваш взгляд назначение адекватно?
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Акушер, Гинеколог
Здравствуйте, а жалобы при этом какие?
Елена, 5 июня 2019
Клиент
Наталья, никаких.
Иногда есть неприятные ощущения между мочеиспусканиями но они совсем незначительны. Назначения кажутся чрезмерным ((
Акушер, Гинеколог
И я так считаю. Уреаплазма обнаружена, но это качественный анализ, и не говорит о том что её нужно лечить при отсутствии жалоб. Нужно сдать анализ на уреаплазма количественнныц и если титр выше 10в 5степени тогда только нужно лечение.
Юнидокса будет достаточно в вашем случае, и плюс свечи местно, так как выраженно воспаление во влагалище, и посое лечения восстановить нормальную микрофлору с помощью свечей лактожиналь
Акушер, Гинеколог
Здравствуйте, Елена! Согласна, лечение чрезмерное. Вобэнзим на мой взгляд дорогостоящий и бесполезный препарат. Титр уреаплазмы пограничный, лечение антибиотиком можно не проводить. Кишечную палочку в титре более 10 в 5 степени нужно лечить, препарат выбора в данном случае амоксиклав. Работаю с препаратом аугментин, можно и флемоклав солютаб, амоксиклав 875/125 1 таблетка 2 раза в день 7 дней. Пробиотики для кишечника или на ночь ежедневно стакан свежего кефира. После окончания приема антибиотиков восстановление микрофлоры влагалища, например, лактожиналь №14 по 1 во влагалище на ночь, ацилакт слабый препарат. Лечеение необходимо, так как в мазке на флору также есть воспалительный процесс. Контроль мазка на флору сразу после лечения, посева на уреаплазму и патогенную микрофлору через месяц после окончания лечения. Здоровья Вам!
Елена, 5 июня 2019
Клиент
Ольга, как полагаете, супруга тоже лечить?
Елена, 5 июня 2019
Клиент
Ольга, т.к мой врач прописала ему аналогичные назначения
Если нет ( я так понимаю что нет) Уреаплазма не помешает ли планированию?
Офтальмолог, Окулист
Пересдайте количественный анализ и нужно смотреть титр
Диетолог, Терапевт
Елена, добрый день.
E.coli нечего делать в моче, как и уреаплазме, особенно при планировании беременности. И при наличии дискомфорта в том числе. Сейчас их сдерживает ваш иммунитет. Во время беременности, когда снизится иммунитет, эти бактерии размножатся и будет очень неприятно.
Я поддерживаю назначения.
Вобэнзим препятствует образование кишечной палочкой колоний и выработке устойчивости бактерий к лечению.
Циклоферон добавлен, т.к уреплазма внутриклеточный паразит, и его сложно лечить без возле твоя на иммунитет
Хотя его откровенно не люблю не назначаю.
Акушер, Гинеколог
Мужу нужно сдать посев на уреаплазму, если титр менее 10 в 4 степени лечение не нужно, кишечная палочка половым путем не передается. Необходимости в лечении мужа по Вашим анализам нет. Мужчине назначать лечение по анализам женщины нельзя!
Андролог, Уролог
Если Вы планируете беременность нужно избавиться как от кишечной палочки,так и уреаплазмы.Из лечения достаточно Юнидокс,Линекс и Лактожиналь.Мужа отправить на мазки. ПА защищенные др контрольных,чистых мазков.Посев мочи сдать повторно после завершения а/б через нелельки две и по результатам подобрать лечение
Дерматолог, Венеролог, Трихолог
Елена, добрый день! Ни вам, ни супругу уреаплазму при таком значении в анализе лечить не нужно. Можно, конечно, перестраховаться и сдать анализ на количественное определение микроорганизма (10 в определённой степени). Что касается кишечной палочки, то терапия показана. Можно Аугментин. Вобэнзим не нужен, он бесполезен. В Циклофероне и Геримаксе тоже смысла не вижу.
Гинеколог
Добрый день! В Вашем случае основным препаратом для лечения будет антибиотик! Все остальные препараты идут как дополнение, которое можно использовать , а можно и не использовать. Эти дополнительные назначения зависят от врача. Каждый врач имеет какие то предпочтения и дополняет лечение антибиотиками такими препаратами. Таким образом пить их (дополнительные препараты) не обязательно! Единственное, можно вместо геримакса, витамины Элевит® Планирование и первый триместр, которые содержат метафолин, так как Вы планируете беременность. А они и используются с этой целью.
Теперь по антибиотику. Для кишечной палочки очень хорошо аугментин или амоксиклав или монурал, но для уреаплазмы это не подходит. Юнидокс тем хорош, что он оказывает действие и на кишечную палочку и на уреаплазму. Поэтому он будет в Вашем случае антибиотиком выбора. Можно и другой вариант: выпить монурал 1 пак и затем через несколько дней пропить юнидокс. Юнидокс пить вместе с половым партнером обязательно. Из дополнительного лечения я бы оставил флуканазол как профилактика молочницы на фоне антибиотика и линекс или вместо него энтерол для профилактики дисбактериоза на фоне антибиотикотерапии.
По анализу на уреаплазму. Да она определенна качественным методом, но есть четыре плюса, что косвенно может говорить, что и в количественном методе ее будет многовато. Плюс в обычном мазке лейкоцитов до 30,, это многовато. Тем более планируется беременность.
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Cколько здоровых женщин тратили время, деньги, нервы и здоровье на лечение очень «страшного» диагноза — «уреаплазмоз»!
На самом деле, такой болезни не существует. Ни в одном международном руководстве, ни в одном англоязычном научном журнале встретить ее невозможно. Там что, не знают про уреаплазмы? Знают, и давно и тщательно все изучили.
И вот что получается:
Уреаплазмы – нормальный компонент флоры влагалища женщины.
Во влагалище здоровой женщины обитает более миллиона бактерий, которые относятся к тремстам разным видам. Уреаплазмы – одни из них. Они обнаруживаются примерно у 50% здоровых женщин.
Уреаплазмы – это не инфекции, передаваемые половым путем! Они совершенно спокойно обнаруживаются у девственниц и у бабушек, у монахинь и учительниц, и даже у гинекологов и дерматовенерологов.
Уреаплазмы, как и другие компоненты микрофлоры, иногда все же могут приводить к развитию воспаления, но это воспаление чаще всего затрагивает органы мочевой системы: уретра (чаще у мужчин), мочевой пузырь (цистит), почки. Обращаю внимание, что в этой ситуации уреаплазмы ведут себя в точности так же, как, например, кишечная палочка: кишечная палочка может вызывать и цистит, и пиелонефрит, и даже сепсис, но она живет в каждом здоровом организме. Значит ли это, что мы должны лечить всех поголовно от кишечной палочки? Конечно, нет! Та же история и с уреаплазмами.
Очень распространенное заблуждение: уреаплазмы приводят к бесплодию, выкидышам, преждевременным родам, внутриутробным инфекциям и т.д. Это очень большое преувеличение. Ни в одни международные руководства по бесплодию, выкидышам, преждевременным родам, и т.д. не входит обследование на наличие уреаплазм и (тем более!) лечение.
Уреаплазмы никак не влияют на течение и исход беременности. Но поскольку уреаплазмы есть у многих женщин, то очень легко списать все проблемы на то, что почти всегда обнаруживается. К сожалению, так и происходит.
Но по причинам, никак не связанным с доказательной медициной, уреаплазмы попали в последние российские Рекомендации Общества Дерматовенерологов и Косметологов, где сказано, что «…уреаплазмы надо лечить, если они обнаруживаются в концентрации 104 КОЕ/мл и выше при наличии признаков воспаления на слизистой…»
Почему именно 104 КОЕ/мл? Науке это неизвестно. Никто никогда не доказал, что меньше – хорошо, а больше – плохо, но граница эта исторически сложилась в умах врачей, и убрать ее не представляется возможным. Позволю себе заметить, что существование «уреаплазмоза» очень выгодно всем участникам лечебного процесса: обнаруживается почти у всех и трудно лечится.
Так или иначе, если есть необходимость выявить уреаплазмы (хотя мне такую необходимость представить сложно), нужно сдавать мазок (исследование методом ПЦР или посев (он же культуральный метод, он же микробиологическое исследование)). Если у Вас выявили уреаплазмы и собираются лечить, а симптомов заболевания у вас нет, задумайтесь и проконсультируйтесь с еще одним специалистом. Если Вам предлагают сдать кровь на антитела к уреаплазмам, бегите быстрее из этой клиники.
Подводим итог:
- Если верить мировым стандартам: на уреаплазмы обследоваться (и тем более лечить их) не надо никогда и никому. В стандартные схемы лечения уретрита и цистита уже входят препараты, активные в отношении уреаплазм, поэтому даже в этих случаях особого смысла тратить время и деньги нет.
- Если следовать Российским рекомендациям: обследоваться нужно только тогда, когда есть признаки воспаления (воспаление подтверждается при микроскопии) на слизистой влагалища/шейки матки, лечить надо, если концентрация уреаплазм превышает 104 КОЕ/мл, а других причин для развития воспаления не выявлено.
Источники:
- Laboratory diagnosis of sexually transmitted infections, including human immunodeficiency virus / edited by Magnus Unemo … [et al], 2013. (Руководство ВОЗ по лабораторной диагностике инфекций, передаваемых половым путем (в том числе, ВИЧ.).
- CDC Sexually Transmitted Diseases Treatment Guidelines, 2015 (Руководство по лечению инфекций, передаваемых половым путем Центра по контролю и профилактике заболеваемости, США, 2015).
- Лабораторная диагностика инфекционных болезней. Справочник. 2013.
- Российское Общество Дерматовенерологов и Косметологов (РОДВиК, 2012г.): «Рекомендации по ведению больных инфекциями, передаваемыми половым путем и урогенитальными инфекциями».
Комментарии в Facebook
Источник
Что такое уреаплазмоз
Уреаплазмоз — это превышение титра условно-патогенных бактерий — уреаплазм. В норме этот титр не должен превышать 10*4 КОЕ/мл. В микрофлоре здорового человека преобладают лактобактерии, но при дисбиозе могут преобладать гарднереллы, стафилококки и уреаплазмы.
Симптомы заболевания неспецифичны и зависят от пораженного отдела мочеполовой системы. Чаще всего воспаляется мочеиспускательный канал или мочевой пузырь, что проявляется болезненными ощущениями при мочеиспускании и появлением слизистых выделений из уретры. При этом патологический процесс может распространяться и на другие органы. Важная оговорка: уретрит и другие воспалительные заболевания органов малого таза (ВЗОМТ) могут вызывать самые разные бактерии, но уреаплазмоз диагностируют только в том случае, если воспалительные симптомы вызваны именно бактериями Ureaplasma.
Цитата из книги акушера-гинеколога Ольги Белоконь «Я – женщина»
«Уреаплазмы не лечат и не выявляют. Это условные патогены, которые в норме есть у большинства женщин во влагалище. На беременность они не влияют, к выкидышам не приводят, бесплодие не вызывают. Лечить нужно болезни, например бактериальный вагиноз, а также микоплазму гениталиум».
Распространенность заболевания
Уреаплазмоз опасен для женщин в первую очередь развитием уретрита, цервицита, вагинита и ВЗОМТ. Согласно статистике, воспалительные заболевания органов малого таза являются причиной обращения в женскую консультацию в 65% наблюдений. При этом пациентки с ВЗОМТ — это 30% от общего числа проходящих лечение в стационаре. Распространенность сальпингита (воспаление маточных труб) и оофороита (воспаление яичников) по РФ составляет 1236 на 100 000 женщин.
В США каждый год регистрируют не менее 1 000 000 случаев ВЗОМТ. Этими заболеваниями страдают в основном женщины 17-28 лет, ведущие активную половую жизнь и не прибегающие к барьерным методам контрацепции.
Возбудитель
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
Отдельного упоминания заслуживает Mycoplasma genitalium — этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение — диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ — он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
- Mycoplasma hominis (микоплазма хоминис),
- Ureaplasma urealyticum (уреаплазма уреалитикум),
- Ureaplasma parvum (уреаплазма парвум),
- влагалищная гарднерелла,
- кишечная палочка,
- лептотрикс,
- стафилококки,
- стрептококки,
- энтерококк, клебсиелла.
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Способствующие факторы
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
- ослабление иммунитета,
- частая смена половых партнеров, ведущая к нарушению микрофлоры половых органов,
- регулярные стрессы,
- вредные привычки,
- беременность,
- аборт,
- незащищенный секс,
- прием гормональных препаратов,
- наличие венерических заболеваний в анамнезе,
- спринцевания,
- использование щелочных средств для интимной гигиены.
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Пути передачи
Наиболее распространенный способ передачи уреаплазм — половой. Риск заражения существует даже при орально-генитальном контакте. Также возможно инфицирование при родах от матери ребенку — в медицине это называется вертикальным путем передачи инфекции. Бытовой путь передачи специалисты расценивают как маловероятный, поскольку уреаплазмы неустойчивы во внешней среде и вне клеток организма-носителя быстро погибают.
Формы заболевания
Существует две основные формы течения уреаплазмоза:
- Острая. Встречается сравнительно редко. При этой форме клиническая картина прослеживается достаточно четко: возникают ярко выраженные симптомы воспаления органов малого таза, которые часто сопровождаются явлениями интоксикации.
- Хроническая. Эта форма встречается намного чаще. Симптомы выражены слабо, а зачастую и вовсе отсутствуют. Хроническое течение опасно тем, что болезнь труднее выявить, а запоздалое лечение всегда чревато тяжелыми осложнениями.
Осложнения
В большинстве наблюдений вызванные уреаплазмозом заболевания протекают бессимптомно. Это не дает возможности вовремя начать лечение и приводит к осложнениям. Воспаление на фоне уреаплазмоза у женщин может вызвать следующие последствия:
- развитие восходящих ВЗОМТ (цервицит — рис. 1, сальпингоофорит),
- бесплодие — как следствие перечисленных выше заболеваний,
- прерывание беременности и врожденные патологии у ребенка,
- сужение уретры как результат разрастания в ее просвете рубцовой ткани (сопровождается ухудшением оттока мочи).
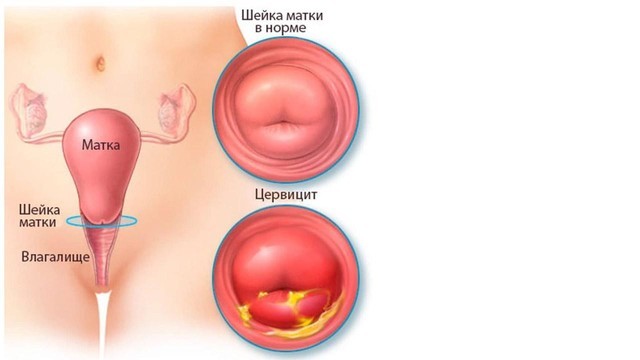 Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Рисунок 1. Воспаление шейки матки или цервицит — одно из частых заболеваний, ассоциированных с уреаплазмозом. К типичным симптомам цервицита относят белые, сероватые, желтые или кровянистые выделения из влагалища, боль во время секса, тазовые боли, болезненность при мочеиспускании. Источник: Mayo Clinic
Опасность при беременности
Вследствие ВЗОМТ, вызванных повышением титра уреаплазмы, возможны преждевременные роды, замершая беременность и самопроизвольное прерывание беременности. Для ребенка также есть риск возникновения врожденных патологий.
Что будет, если не лечить
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Симптомы у женщин
Симптомы будут зависеть от заболевания, которое вызвал уреаплазмоз. У женщин воспалительные процессы обычно затрагивают влагалище и мочеиспускательный канал. Наиболее распространенные признаки:
- ощущение зуда или жжения во влагалище,
- неприятные ощущения в уретре,
- боль при мочеиспускании,
- обильные слизистые выделения.
При бессимптомном течении все эти проявления будут смазаны, а большинство может отсутствовать вовсе. Однако даже слабо выраженные симптомы должны стать поводом для обращения к врачу. Если этого не сделать вовремя, болезнь может перейти в хроническую форму и вызвать осложнения.
Если не начать лечение вовремя, инфекция поднимается в матку. В этом случае возникают новые симптомы:
- нарушение менструального цикла,
- тянущая боль в нижней части живота, которая может усиливаться во время полового акта,
- в слизистых выделениях появляются примеси крови или гноя,
- слабость и повышение температуры тела.
Как узнать, нарушена ли микрофлора влагалища
Состояние микробиоценоза влагалища можно оценить с помощью специальных рН-полосок, которые продают в аптеках. Полоску нужно погрузить во влагалищную жидкость, после чего она изменит цвет в зависимости от того, насколько кислой является среда во влагалище (рисунок 2).
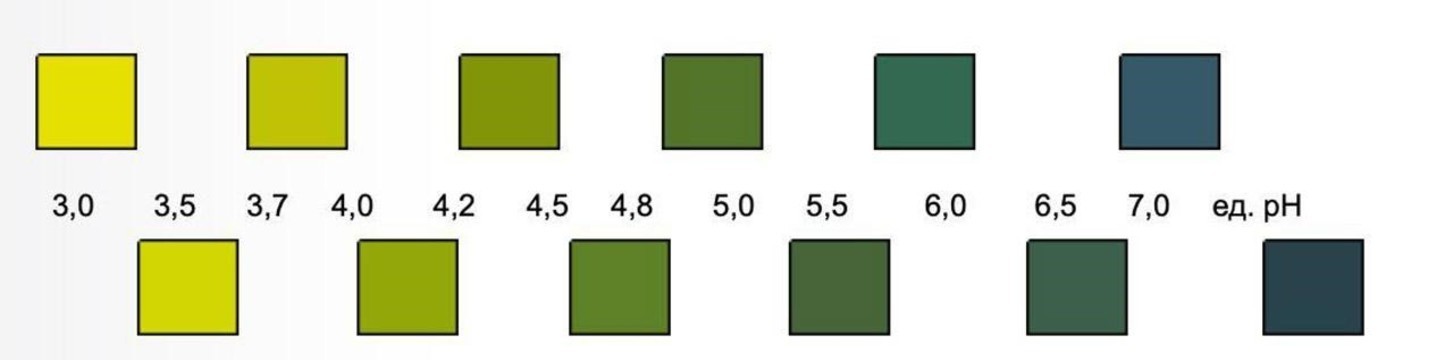 Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Рисунок 2. Цвет рН-индикатора соответствует показателю уровня рН влагалищной жидкости. Источник: biomedservice.ru
Нормальные показатели рН для влагалищной жидкости: 3,7 — 4,5. Превышение этих значений говорит о наличии дисбиоза, вызванного преобладанием в организме условно-патогенных бактерий. В этом случае стоит обратиться к врачу. Если симптомы присутствуют, а уровень рН влагалища остается нормальным, причиной неприятных ощущений может быть кандида или “молочница”.
Диагностика
Поводом для начала диагностики уреаплазмоза у женщин могут стать:
- симптомы уретрита, цистита, вагинита и ВЗОМТ,
- неудачные попытки забеременеть,
- преждевременные роды.
Для диагностики применяют следующие методы:
Бактериологический посев (культуральный метод)
Сперва делается мазок из уретры, влагалища или шейки матки. Затем полученные биоматериалы помещают в питательную среду, благоприятную для размножения бактерий, на несколько суток. Метод позволяет определить концентрацию бактерий. Если титр не превышает 10*4 КОЕ/мл, женщина считается носителем уреаплазмы. Если же показатель выше, и при этом есть симптомы воспаления уретры или органов малого таза, назначают медикаментозное лечение. Преимущество бакпосева заключается в возможности проведения тестов на чувствительность уреаплазм к антибиотикам — это существенно облегчит выбор препаратов при лечении.
Полимеразная цепная реакция (ПЦР)
Этот метод определяет наличие чужеродных бактерий по их ДНК. Поскольку у каждого микроорганизма она индивидуальна, то специфичность метода приближается к 100%. Однако у него есть и свои недостатки. Во-первых, такая диагностика обходится довольно дорого; а во-вторых, метод не позволяет точно установить количественный показатель уреаплазм. Это означает, что для контроля лечения он практически бесполезен.
Флороценоз
Этот метод также задействует ПЦР, однако позволяет определить и количественный показатель.
Прямая иммунофлюресценция (ПИФ) и иммунофлюоресцентный анализ (ИФА)
Эти методы применяются реже. Главное их преимущество — простота исполнения и низкая себестоимость. Но есть и существенный недостаток — точность редко превышает 70%. Поэтому в настоящее время специалисты почти перестали использовать их в диагностике уреаплазмоза.
Дополнительно назначают следующие исследования:
- анализ крови (лейкоцитоз),
- кольпоскопия (очаги воспаления),
- уретроскопия (слизистая воспалена),
- УЗИ органов малого таза (очаги воспаления).
Лечение
При уреаплазмозе лечение направлено на эрадикацию, то есть искоренение возбудителя. Поэтому основу терапевтического курса составляют антибактериальные препараты.
Антибиотики
Как мы уже знаем, уреаплазмы склонны к клеточному паразитированию. А это означает, что они проявляют высокую устойчивость не только к антителам, но и к некоторым группам антибиотиков. Пенициллины и цефалоспорины для уреаплазм не представляют угрозы, а потому в лечении не используются. Наименьшую устойчивость эти микроорганизмы проявляют к макролидам и частично — к тетрациклинам. Лучше всего в лечении уреаплазмоза себя зарекомендовали следующие препараты:
- джозамицин (группа макролидов),
- азитромицин (группа макролидов),
- доксициклин (группа тетрациклинов).
Продолжительность курса во многом зависит от выраженности симптомов и результатов лабораторных анализов. В среднем он составляет 10-14 дней.
Важно! Во время курса антибиотиков назначают пробиотики для нормализации баланса кишечной флоры. Средняя продолжительность курса их приема — 1-2 месяца.
Наиболее эффективными в настоящее время считаются следующие препараты:
- Максилак,
- Бифиформ,
- Бактистатин,
- Бифидумбактерин,
- Линекс.
Ранее при лечении уреаплазмоза практически повсеместно применялись иммуномодулирующие препараты. Однако с точки зрения доказательной медицины их применение не имеет достаточных оснований.
Физиотерапия
Физиотерапевтические методы расцениваются как вспомогательные в контексте базового курса лечения, однако «вспомогательные» не означает «бесполезные». Физиопроцедуры помогают улучшить трофику тканей, дают противовоспалительный, иммуномодулирующий, бактерицидный и обезболивающий эффект. Наиболее распространенные методы:
- Озонотерапия — использование насыщенного озоном физраствора.
- Магнитотерапия — применение магнитных полей высокой и низкой частоты.
- Лазеротерапия — воздействие на паховую зону (именно в случае лечения последствий уреаплазмоза) низкоинтенсивным лазерным излучением.
- Электрофорез — воздействие слабого электрического тока позволяет вводить лекарственные средства через кожу и слизистые оболочки.
Особенности лечения при беременности
При лечении беременных женщин наиболее безопасными считаются антибиотики группы макролидов (джозамицин). В первом триместре антибиотики применять не рекомендуется. Всегда важно взвешивать риск для плода и матери.
Профилактика
Главный способ профилактики уреаплазмоза — использование презервативов при сексуальных контактах с малознакомыми партнерами. Также необходимо проходить плановые осмотры у гинеколога. При появлении даже слабо выраженных симптомов, напоминающих клиническую картину уреаплазмоза, важно не медлить с визитом к врачу. Женщинам следует избегать спринцевания без врачебных показаний.
Важно также позаботиться о поддержании иммунитета. Для этого следует избегать вредных привычек, избегать избыточных физических, интеллектуальных и нервных нагрузок — во всем хороша мера. Чтобы избежать дисбактериоза, не следует самостоятельно применять антибиотики и сульфаниламиды.
Беременным женщинам важно соблюдать правила гигиены. После интимной близости следует проводить санацию половых органов. Целесообразно принимать витамины и придерживаться правил здорового питания.
Заключение
Отечественные и зарубежные специалисты расходятся во мнениях относительно того, можно ли выделять уреаплазмоз как самостоятельное заболевание. Принято считать, что уреаплазмоз — не столько заболевание, сколько состояние, способное привести к воспалительным процессам в уретре и органах малого таза. Симптомы будут зависеть от того, какой орган вовлечен в патологический процесс.
Для уреаплазмоза характерно бессимптомное течение, что часто приводит к позднему выявлению и развитию таких осложнений, как воспаление яичников, матки и ее придатков. Особую опасность уреаплазмоз представляет для женщины в период беременности: в это время она подвержена повышенному риску инфицирования, при этом в случае развития воспаления не исключены такие осложнения, как замершая беременность и преждевременные роды.
Уреаплазмы передаются преимущественно при незащищенных сексуальных контактах. Не все виды уреаплазм опасны для человека — из 14 выявленных на сегодня биоваров воспалительные процессы могут спровоцировать только Mycoplasma hominis, Ureaplasma urealyticum, Mycoplasma genitalium и Ureaplasma parvum.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
- И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Источник