Кишечная палочка в продукции

Микроорганизмы в пищевых продуктах присутствуют всегда. Патогенные микроорганизмы могут быть уничтожены благодаря обработке продуктов. Они могут стремительно размножаться из-за неправильной транспортировки, хранения, приготовления, или подачи. Увеличение количества этих микроорганизмов может привести не только к порче пищи, но и вызвать серьёзное отравление. Распространённый представитель пищевых патогенных бактерий – кишечная палочка. Кишечная палочка является частью микрофлоры кишечника человека и животных.
Некоторые виды кишечных палочек – патогенные для человека, то есть способны вызвать заболевание.
Бактерии группы кишечной палочки – универсальный показатель качества пищевых продуктов. Наличие кишечной палочки – показатель фекального загрязнения, особенно воды.
К сожалению, по внешнему виду, запаху или вкусу мы не сможем сказать, загрязнена ли пища кишечной палочкой (E. coli).
Кишечной палочкой могут быть обсеменены многие продукты, включая говядину, зелень, готовые к употреблению салаты, фрукты, сырое молоко и сырое тесто, нарезки колбас, сыров , особенно в условиях рынка, где не всегда обрабатывается аппарат для нарезки, мясорубки для приготовления фарша. Кишечная палочка активно размножается во время гниения продуктов.
Механизм передачи возбудителя фокально-оральный. Заражение происходит через пищу, воду, грязные руки.
Эта бактерия способна вырабатывать токсины (25 типов) и в зависимости от типа токсина, вырабатываемого кишечной палочкой, она обладают определенным действием.
Например, энтеротоксигенные E.coli имеют высокомолекулярный термолабильный токсин, который действует аналогично холерному, вызывая холероподобную диарею (гастроэнтериты у детей младшего возраста, диарею путешественников и др.).
Энтероинвазивные кишечные палочки вызывают профузную диарею с примесью крови и большим количеством лейкоцитов (аналогично дизентерие).
Энтеропатогенные E.coli вызыают водянистую диарею и выраженное обезвоживание.
Энтерогеморрагические кишечные палочки вызывают диарею с примесью крови.
Симптомы
Симптомы пищевого отравления отравления кишечной палочкой: боль в животе, тошнота, рвота, диарея более 20 раз в сутки, возможно с кровью. Температура тела обычно повышается незначительно или остаётся в норме.
Кишечная палочка является наиболее распространенным патогеном, вызывающим менингит у новорождённых детей. Он имеет высокие показатели заболеваемости и смертности во всем мире.
В группе риска
-Взрослые в возрасте 65 лет и старше
-Дети младше 5 лет
-Люди с ослабленной иммунной системой, в том числе беременные
-Люди, которые путешествуют в определенные страны
Профилактика
Чтобы защитить себя от инфекций, вызванных кишечной палочкой, а также от других болезней пищевого происхождения, соблюдайте основные правила безопасности:
-Мойте руки, посуду и кухонные поверхности горячей мыльной водой до и после приготовления или приема пищи.
– Используйте отдельные разделочные доски для сырых продуктов и готовых
-Тщательно мойте фрукты и овощи, испотльзуйте щетку для овощей.
-Держите сырые продукты, особенно мясо и птицу, отдельно от готовых к употреблению продуктов.
– Охлаждайте или замораживайте скоропортящиеся продукты как можно быстрее.
– Избегайте непастеризованных соков, молочных продуктов.
– Не ешьте сырое тесто.
– Пейте бутилированную воду.
-Тщательно прожаривайте мясо.
Источник
Кишечная палочка считается одним из самых распространенных бактерий. Область ее обитания – кишечник человека и некоторых животных. Считается, что после попадания в окружающую среду (бактерия выводится из организма вместе с каловыми массами), она может в течение длительного периода сохранять свою жизнеспособность даже под воздействием внешних факторов.

Бактерии рода кишечной палочки могут быть как безопасными для организма человека, так и патогенными, способными привести к развитию многочисленных заболеваний. Для этих патологий характерны свои ярко выраженные симптомы. При их появлении человеку необходимо срочно обратиться в медицинское учреждение, иначе недуг, вызванный возбудителем, может привести к развитию серьезных осложнений, жизненно-опасных для человека.
Характеристика микроорганизма
Кишечная палочка представляет собой бактерию рода Escherichia из семейства Enterobacteriaceae. Данный микроорганизм активно размножается в человеческом организме, в частности, в различных отделах кишечника. Попадая вместе с каловыми массами в окружающую среду, бактерия может на протяжении нескольких месяцев сохранять свою жизнеспособность. Активная микрофлора содержится в воде, почве, кале, а также в некоторых продуктах питания (особенно, в молоке, мясе).
Кишечную палочку принято разделять на непатогенную и патогенную. Представители нормальном микрофлоры, обитающие в кишечнике, оказывают ряд полезных для организма действий. Прежде всего, данные микроорганизмы нормализуют кишечную микрофлору, подавляя рост вредных бактерий. Кроме того, они синтезируют витамин К, необходимый для поддержания нормального процесса свертываемости крови и выполнения других важных функций в организме.
Некоторые из представителей данного вида способны выделять ферменты, расщепляющие лактозу. Однако, безопасными данные бактерии остаются лишь тогда, когда они находятся в полости кишечника. При проникновении в другие органы, непатогенная микрофлора может спровоцировать развитие воспаления.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При проникновении в кишечник патогенной кишечной палочки, в организме человека развиваются различные заболевания, поражающие не только область пищеварительного тракта, но и органы мочевыделительной, репродуктивной системы.
Классификация и виды бактерий
Бактерии группы кишечной палочки могут быть безопасными и патогенными. В свою очередь, непатогенная микрофлора может быть лактозопозитивными (в большинстве случаев), то есть способными расщеплять лактозу, либо лактозонегативными, не имеющими такой способности.
Патогенные микроорганизмы принято разделять на следующие виды:
- Энтерогеморрагическая кишечная палочка – группа бактерий, приводящая к развитию диареи и кишечных кровотечений;
- Энтеропатогенная – бактерии данного вида негативно воздействуют на эпителиальный слой кишечника, разрушая его ворсинки. Результатом такого воздействия становится продолжительное нарушение стула и метаболических процессов;
- Энтероинвазивная – микроорганизмы внедряются в ткани кишечных стенок, что приводит к развитию выраженного очага воспаления.
Причины и пути передачи
Необходимо понимать, какие причины способствуют проникновению патогенной кишечной палочки в организм и ее активизации (размножению) в кишечнике. К числу таких причин относят:
- Нарушение микрофлоры кишечника, в частности, массовая гибель полезных микроорганизмов в результате заболеваний ЖКТ;
- Патологии поджелудочной железы;
- Воспаления в кишечнике;
- Длительное употребление антибактериальных препаратов (несмотря на то, что данная лекарственная группа предназначена именно для борьбы с патогенной микрофлорой, бесконтрольный прием антибиотиков может привести к обратной ситуации: бактерии приспосабливаются к действию лекарства и теряют чувствительность к его активным веществам. В результате этого происходит усиленный рост численности вредной микрофлоры);
- Несоблюдение правил личной гигиены;
- Употребление зараженных продуктов питания и воды.

Пути передачи
Кишечная палочка, относящаяся к патогенному виду, попадает в организм человека различными способами:
- Через продукты питания. Например, если человек употребляет сырое молоко, мясо, не прошедшее должную термическую обработку, сырое молоко;
- Контактно – бытовой способ, например, при контакте с больным человеком (через немытые руки), при использовании зараженных вещей и предметов обихода;
- Родовой способ, когда бактерия передается новорожденному от больной матери;
- Половой. Во время полового акта кишечная палочка также может проникнуть в организм, хотя происходит это довольно редко.
Характерные симптомы
При активном развитии патогенной кишечной палочки в организме человека, появляются специфические симптомы, такие как потеря аппетита, диарея, тошнота и рвота, болезненные ощущения в различных отделах живота. При этом меняется структура, цвет и запах каловых масс. Кал становится более жидким, водянистым, может приобретать слизистую консистенцию. Цвет его становится более светлым, возможно появление в каловых массах кровянистых прожилок. Кал приобретает более резкий и неприятный запах.
У больного наблюдается обильное отхождение рвотных масс. При этом рвота приобретает специфический зеленый оттенок и резкий запах. У пациента отмечается выраженная слабость, отсутствие работоспособности, головокружения. В тяжелых случаях развивается нарушение жидкостного баланса организма со всеми характерными для данного состояния симптомами (бледность, сухость эпидермиса и наружных слизистых оболочек, слабость, постоянная жажда).
Стадии и проявления
Клинические признаки развития опасных заболеваний, возбудителем которых является кишечная палочка патогенного типа, зависят от давности проникновения болезнетворной микрофлоры в кишечник, а также от количества бактерий и продуктов жизнедеятельности, выделяемых ими. В соответствии с этими параметрами, выделяют 3 стадии развития патологического процесса. Для каждой из них характерен свой набор признаков.
| Этап | Проявления и симптомы |
| Начальная стадия патологии, когда в организме человека наблюдается незначительное количество патогенной микрофлоры. | Симптомы и проявления патологического процесса носят умеренный характер. Больного беспокоит периодически появляющаяся слабость, умеренная диарея (или запор), чувство распирания в животе, возникающее через некоторое время после приема пищи. |
| Этап развития, во время которого увеличивается рост численности патогенных микроорганизмов, полезные бактерии, напротив, начинают отмирать. | Возникает выраженное расстройство желудка, сопровождающееся обильным выделением каловых масс, которые теперь имеют водянистую или слизистую консистенцию. Во время акта дефекации пациент испытывает тянущую боль внизу живота. Усиливается рвота. Пациент теряет аппетит, его самочувствие ухудшается в значительной степени. Имеет место повышение температуры, озноб. |
| Завершающая стадия. | На данном этапе симптомы имеют наиболее выраженную характеристику. В тяжелых случаях развивается кровавая диарея, обезвоживание, рвотные массы приобретают зеленый цвет. В этом случае пациенту необходима экстренная госпитализация. При нормальном течении патологического процесса происходит постепенное самоочищение кишечника, после чего наступает улучшение. |
Осложнения и заболевания
Патогенная форма кишечной палочки может приводить к развитию весьма неприятных последствий, заболеваний, значительно нарушающих самочувствие человека, несущих реальную угрозу для его здоровья. У женщин кишечная палочка, проникающая в область уретры или влагалища, может привести к таким патологиям как кольпит, уретрит. Частыми заболеваниями, возникающими у представительниц прекрасного пола, являются цистит, эндометрит, пиелонефрит, аднексит. Также возникают различные неприятные симптомы, такие как сильный и болезненный зуд во влагалище, творожистые, резко пахнущие выделения из половых органов.
У мужчин развиваются такие патологии как обильная диарея, токсическое поражение организма, сопровождающееся рвотой, ухудшением общего состояния. Возможно развитие следующих заболеваний: простатит, орхит, эпидидимит, пиелонефрит, воспаление тканей мочевого пузыря и нарушение его функциональности (анурия, энурез).
Особенно опасной патогенная кишечная палочка считается для детей. У зараженного ребенка наблюдается значительная гипертермия, сильный и зловонный понос, потеря аппетита и массы тела, признаки обезвоживания, истощения. Нарушается работа иммунной системы. Появляются области нагноения, которые могут привести к токсическому заражению крови и внутренних органов.
Методы диагностики
Для того, чтобы назначить подходящее лечение, необходимо поставить точный диагноз. Для этого используют различные диагностические мероприятия. Прежде всего, врач проводит беседу с пациентом, устанавливает совокупность симптомов и жалоб, беспокоящих больного, длительность и обстоятельства их появления. После этого больному назначают различные лабораторные и инструментальные обследования.
Инструментальные способы диагностики необходимы для того, чтобы выявить поражения кишечника и других органов (почки, желчный пузырь). Использование таких методов необходимо не всегда, а только в том случае, если имеются симптомы соответствующих заболеваний.

Анализы и лабораторная диагностика
Для выявления патологического процесса большое значение имеют именно лабораторные методы исследования, позволяющие не только выявить нарушения микрофлоры, но и определить конкретного возбудителя инфекции, оценить степень его чувствительности к тем или иным антибактериальным веществам. Это необходимо для выбора подходящей схемы лечения.
- Анализ крови на кишечную палочку. В норме данный микроорганизм в крови не содержится. Если же бактерию обнаруживают, это говорит о том, что здоровье и жизнь человека находятся в опасности, ведь проникновение возбудителя в кровоток может спровоцировать развитие сепсиса (заражения крови) – жизненно-опасного состояния, способного привести к летальному исходу.
- Исследование мочи. Обнаружение возбудителя в моче говорит о заражении органов мочевыделительной системы и необходимости срочной антибактериальной терапии. О стадии развития заражения судят по количеству бактерий, имеющимся признакам;
- Мазок из влагалища. В норме кишечная палочка в мазке отсутствует. Если же она обнаружена, это свидетельствует о заражении органов репродуктивной системы;
- Исследование кала. При развитии кишечной палочки данные микроорганизмы в большом количестве присутствуют в каловых массах (в норме содержание этих микроорганизмов допускается, но в значительно меньшем количестве). После того, как возбудитель обнаружен, выполняется процедура бактериального посева. То есть бактерию помещают в особую среду, после чего оценивают дальнейшее ее развитие и размножение. Это позволяет определить тип микроорганизма, его чувствительность к различным видам антибиотиков.
Методы терапии
Лечение патологий, вызванных кишечной палочкой, включает в себя следующие моменты:
- Медикаментозная терапия и прием витаминов для восстановления иммунитета;
- Использование средств – пробиотиков для нормализации кишечной микрофлоры и устранения дисбактериоза;
- Соблюдение особого режима питания.
Медикаментозное лечение предполагает использование лекарственных средств различных групп. Это, прежде всего антибиотики, препараты для устранения воспалений в мочевыводящих органах, органах половой системы, средства, предотвращающие развитие обезвоживания, препараты, восстанавливающие здоровую микрофлору в кишечнике, витаминные препараты для укрепления иммунной системы.
Диета предполагает употребление большого количества кисломолочных продуктов, обогащенных полезными бактериями, овощей и фруктов, нормализующих процесс пищеварения, травяных отваров, обладающих противовоспалительным действием. Запрещено употребление блюд, тяжелых для переваривания и продвижения по пищеварительному тракту. Это жирные и жареные блюда, острые, соленые, сладкие продукты, газированная вода, полуфабрикаты, консервы и колбасные изделия, а также же продукты, вызывающие чувство дискомфорта у конкретного человека.
Лекарственные средства
| Название | Описание | Дозировка | Цена |
| Фугарин
| Обладает антибактериальным действием, позволяет сократить рост численности патогенной микрофлоры в организме, в частности, размножение кишечной палочки (данный микроорганизм в большинстве случаев чувствителен к действию активного вещества препарата). Назначается при инфицировании органов мочевыводящей системы. | 50-200 МГ 2-3 раза в день после еды. Длительность терапии – около 1 недели. | 150 руб. |
| Амоксиклав
| Антибактериальное средство Пенициллинового ряда, обладает широким спектром действия, губительно воздействует на многочисленные разновидности патогенной микрофлоры. | 1 таблетка 2-3 раза в день на протяжении 3-10 дней (в зависимости от выраженности симптомов); | 210-420 руб. (в зависимости от размеров упаковки). |
| Тержинан
| Средство в форме свечей для вагинального введения, назначается при инфицировании влагалища. Обладает антибактериальным, противогрибковым действием, способствует восстановлению нормальной влагалищной микрофлоры. | 1 свечу в сутки (лучше всего на ночь). Средство вводят во влагалище, после этого необходимо на протяжении 10-15 минут оставаться в лежачем положении. | 430-510 руб. |
| Энтерол
| Препарат позволяет восстановить нормальную микрофлору кишечника, способствует выведению патогенных микроорганизмов и токсичных веществ. | 1 пакетик с порошком разводят в 1/3 стакана теплой воды, принимают внутрь 2 раза в сутки. | 260-470 руб. |
Оцените статью
Загрузка…
Источник
 Автор: Трубачева Е.С., врач – клинический фармаколог
Автор: Трубачева Е.С., врач – клинический фармаколог
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Актуальность обсуждения данного микроорганизма состоит в том, что кишечная палочка – это чемпион по созданию проблем как для пациентов, так и для медицинского персонала стационаров и в амбулаторной службе. Хуже нее только клебсиелла, но о ней поговорим попозже. При этом E.coli не летает по воздуху и не имеет ножек для самостоятельного перемещения и инфицирование ею – это почти всегда «болезнь грязных рук». С патологией, вызванной этим возбудителем, пациент может прийти к любому врачу, а медицинский персонал может принести уже на своих руках кишечную палочку любому пациенту с одной лишь разницей – это будет не дикий и симпатичный зверек, убиваемый обычным амоксицилином, а вооруженная до зубов особь, умеющая очень эффективно убивать сама. То есть это один из тех врагов, которых совершенно точно надо знать в лицо.
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
- Штамм серотипа O157:H7 (STEC O157) или так называемый энтерогеморрагический штамм E.coli, который является причиной 90% случаев геморрагических колитов и 10% случаев гемолитико-уремического синдрома. Встречается достаточно часто, а если вы работаете в стационарах плановой помощи, то это один из обязательных анализов для принятия решения о госпитализации, так что так или иначе он на слуху. Проблема инфицирования этим возбудителем связана с употреблением плохо термически обработанной пищи и передачи штамма контактным путем от человека к человеку, проще говоря, через руки.
- Второй крайне опасный высоко-патогенный штамм кишечной палочки – O104:H4, вызвавший в Германии 2011 году эпидемию с высоким уровнем смертности среди пациентов с пищевыми токсико-инфекциями вследствие развития гемолитико-уремического синдрома. Если помните, это была очень громкая история с перекрытиями границ для испанских огурцов, потом вообще для всей плодоовощной продукции из Европы в Россию, пока искали хотя бы источник, не говоря уж о виновнике тех событий. Окончательно виновными тогда были обозначены листья салата, в поливе которых использовалась вода с признаками фекального заражения, а затем речь пошла уже о пророщенных семенах, которые так же полили фекально-зараженной водичкой. Так вышли на конкретный штамм E.coli – O104:H4, который, подвергшись санации антибиотиком, выплескивает эндотоксин, вызывающий гемолиз и острую почечную недостаточность. В итоге – массовая летальность пациентов, получавших антибиотики.
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
- Кроме вышеперечисленных существуют энтеротоксические (вызывают «диарею путешественников»), энтероинвазивные (вызывают кровавую диарею) и энтеропатогенные (водянистая диарея у новорожденных) штаммы.
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
- Заболевания мочевыводящий путей. Здесь E.coli является абсолютным лидером и играет ведущую роль в развитии:
- Острых циститов
- Пиелонефритов
- Абсцессов почек и
- Простатитов
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
- Заболевания желудочно-кишечного тракта:
- Диарея путешественников
- Интраабдоминальные абсцессы и перитониты, чаще всего носящие вторичный характер (прободение кишки в результате первичного заболевания, либо при дефектах оперативного вмешательства)
- Инфекции центральной нервной системы у очень ослабленных пациентов, результатом чего будет развитие менингитов. Встречается в основном у лиц старческого возраста и новорожденных. Кроме того, в случае внутрибольничного заражения менингит может развиться в результате плохой обработки рук медицинского персонала перед оперативным вмешательством или перевязками.
- Инфекции кровотока, а именно сепсис, как продолжение развития заболеваний мочевыводящих путей, ЖКТ и билиарного тракта вследствие метастазирования очага инфекции. Лечению поддается крайне тяжело, особенно если задействованы внутрибольничные штаммы, летальность чрезвычайно высокая.
- Инфекции кожи и мягких тканей как следствие раневых инфекций после вмешательств на органах брюшной полости.
- Внутрибольничные пневмонии, вызванные устойчивыми штаммами кишечной палочки, целиком связаны с дефектами ухода за пациентом и фактором чистоты, точнее ее отсутствия, рук медицинского персонала или ухаживающих родственников. Факт внутрибольничного заражения доказывается элементарно, что будет наглядно продемонстрировано в следующем разделе.
- Послеродовые (и не только) эндометриты. Вынуждены упомянуть и эту патологию, так как инфицирование кишечной палочкой встречается все чаще и чаще, а большой настороженности нет. Как результат, можно очень сильно промахнуться с антибактериальной терапией и, как следствие, прийти к экстирпации органа в виду неэффективности антибиотикотерапии. Натолкнуть на мысль может более позднее, чем обычно, поступление и более агрессивное, чем обычно течение. Дополнительный осмотр прианальной области так же может натолкнуть на вероятность развития именно такого инфицирования.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
- Пациенты с диареей, приехавшие из отпуска и все-таки смогшие прийти на прием (диарея путешественников или энтеротоксигенные штаммы E.coli).
- Пациенты со всеми заболеваниями мочевыделительной системы, в том числе беременные, но строго с наличием симптоматики (не надо лечить бессимптомную бактериурию, иначе вырастите резистентные штаммы и создадите проблему и себе, и женщине, и роддому в последующем).
- В стационарах – нозокомиальные пневмонии, послеоперационные менингиты, перитониты, сепсисы и т. д., носящие вторичный характер.
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
- Начнем с дикого и крайне симпатичного штамма E.coli, который живет в кишечнике и обеспечивает синтез витамина К. С ним сталкиваются доктора амбулаторной службы у пациентов с инфекциями мочевыводящих путей или в случае госпитализации у пациентов, которые не получали антибиотики около года. И именно такую чувствительность мы имеем в виду, когда назначаем эмпирическую антибиотикотерапию
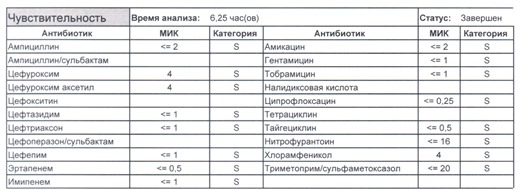
Чем лечим?
- Как видите, зверь чувствителен абсолютно ко всему, и это как раз тот случай, когда можно свободно пользоваться табличными материалами справочников или клинических рекомендаций, так как механизмы резистентности полностью отсутствуют.
- Если в ваши руки попал пациент, которого в течение последнего полугодия лечили антибиотиками пенициллинового ряда, то антибиотикограмма может выглядеть следующим образом.
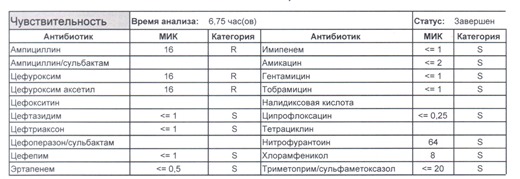
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
- Отдельно хотелось бы обратить внимание на следующий штамм E.coli, как типичного обладателя бета-лактамаз расширенного спектра. И эти БЛРС чаще всего вырабатываются в результате неуемного использования цефалоспоринов третьего поколения и совершенно конкретного его представителя – цефтриаксона.
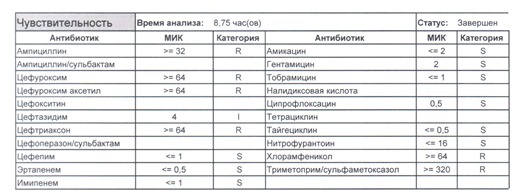
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
- Пациент сам рассказывает, что получал цефтриаксон в промежутке полугодия
- Пациент был переведен из другого стационара (хотя там можно будет и следующую картинку обнаружить)
- Пациент ничего не получал, и вообще в больнице не лежал, но возбудитель попал с рук медицинского персонала, вызвав внутрибольничную инфекцию
- И самый простой случай – посев был взят в момент проведения терапии цефтриаксоном
Что делать?
- Помнить, что перед вами пациент – носитель возбудителя, который может быть перенесен и создаст серьезную опасность жизни более слабому. Поэтому и персонал, и сам пациент, должны неукоснительно соблюдать санитарные правила для недопущения переноса.
- Чем лечить? Так как ни один ингибитор бета-лактамаз тут уже не работает, БЛРС отлично их разрушают, то выбор будет невелик, и лучше, чтобы этот выбор делал специально-обученный специалист – врач-клинический фармаколог, так как в данной ситуации важную роль играют не только данные о чувствительности и резистентности, но и МПК возбудителя, например. Не говоря уже о факторе фармакодинамики и самом очаге локализации инфекции.
- Если клин. фарма нет или он не специально обученный – тогда лечим в соответствии с клиническими рекомендациями по соответствующей нозологии из раздела «препараты резерва». Не лишним будет обсудить ситуацию с врачом-бактериологом клинической лаборатории, делающей для вас посевы.
- Один из самых плохих вариантов, который вы можете увидеть
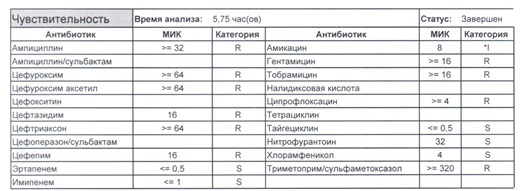
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
- вторичные перитониты,
- нозокомиальные пневмонии,
- пиелонефриты,
- послеоперационные менингиты,
- сепсис и т. п.
И всегда это будет ятрогенное поражение как следствие неправильной гигиены рук персонала либо обработки инструментария. Можно возразить «но как же тяжелые перитониты?». Отвечу тем, что для тяжелых перитонитов без дефектов ухода наиболее характерен штамм на третьем рисунке, так как для того, чтобы вырастить такую зверюгу, тяжелому перитониту здоровья не хватит, он от осложнений погибнуть успеет, а сама кишечная палочка ножками ходить не умеет, мы ее исключительно неправильно мытыми ручками разносим, и доказать это элементарно, так как точно такие же штаммы будут высеваться при плановых проверках эпидемиологической службы.
Что делать?
- Для эрадикации такого возбудителя нужен не просто отдельный обученный специалист и имеющая весь набор препаратов резерва аптека, но и напряженная работа эпидемиологической службы, так как подобный пациент должен быть изолирован в отдельную палату, а лучше изолятор (не подумайте, что бред – при правильной организации такие вещи вполне реальны) с проведением карантинных мероприятий, так как основная проблема появления подобного рода возбудителей в том, что они очень быстро разбегаются по всему корпусу (или стационару, если корпуса не изолированы) и обсеменяют все и вся, нанося вред другим ослабленным тяжелой болезнью пациентам и заселяя кишечники всего медицинского персонала.
- И еще одно крайне мерзкое свойство таких возбудителей – они умеют осуществлять горизонтальный перенос механизмов резистентности с другой флорой семейства Enterobacteriaceae, и даже если вы избавились от E.coli, неприятным сюрпризом может стать ее подруга клебсиелла, наносящая еще больший вред и по сути добивающая больного. Избавится полностью от этих возбудителей невозможно, для этого надо избавится от медицинского персонала как основных носителей, но контролировать можно – мероприятия подробно расписаны в действующих СанПиН 2.1.3.2630-10. Так что в случае выявления подобного возбудителя речь пойдет не только о лечении того пациента, у которого он обнаружен, но и проведения мероприятий по недопущению инфицирования всех остальных пациентов (а это, напомню, почти всегда ПИТ или ОРИТ), находящихся рядом.
- И в заключение необходимо упомянуть о панрезистентной E.coli, вооруженной полным спектром механизмов резистентности. В антибиотикограмме будут тотальные R, а МПК возбудителей пробьют все возможные потолки. К счастью для автора, она с таким зверем пока не сталкивалась, что связано с наличием работающей системы эпиднадзора, поэтому картинки не будет, хотя ее несложно представить. Такие пациенты, если кишечная палочка окажется патогеном, а не колонизатором (мало ли с чьих рук, например, в рану упала), к сожалению, почти не выживают, так как изначально являются крайне тяжелыми соматически, а кишечная палочка обычно подводит черту к их существования на бренной земле.
Что делать?
- Не допускать развития такой, не побоюсь этого слова, зверюги в ваших стационарах, а если появилась – гонять эпидемиологическую службу, чтобы избавляла руки и поверхности от такого рода заражения, что возможно только при условии наличия достаточного количества расходных материалов, перчаток и дезинфицирующих средств.
А теперь подведем небольшой итог нашего непростого разговора:
- Кишечная палочка – возбудитель очень серьезный и не следует его недооценивать. В ее типах также необходимо четко ориентироваться.
- В первую очередь о ней мы думаем при лечении инфекций мочевыводящих путей, особенно у беременных.
- Если перед нами пациент с признаками кишечной инфекции, то подход к терапии антибиотиками должен быть сугубо индивидуальным, и если состояние позволяет, то до получения микробиологии – вообще без антибиотиков. Если не позволяет – это должны быть бактериостатики.
- Мы никогда не лечим только анализ, и даже микробиологическое заключение, мы всегда лечим пациента со всем комплексом его симптомов и синдромов. Но микр?



