Кишечная заболевание что это

Во всем мире ежегодно увеличивается количество людей, страдающих заболеваниями желудочно-кишечного тракта[1]. В данной статье мы перечислим болезни кишечника, которые диагностируют наиболее часто, их симптомы и признаки в каждом конкретном случае.
Заболевания кишечника: немного анатомии и статистики
Для начала коротко расскажем о строении и работе кишечника, а также приведем сведения по эпидемиологии.
Кишечник представлен двумя отделами: толстым и тонким. Тонкий кишечник, состоящий из двенадцатиперстной, тощей и подвздошной кишок, ведет начало от привратника желудка и завершается илеоцекальным клапаном, который соединяет тонкую кишку с толстой. Длина тонкой кишки составляет около 4,5 метра, в то время как толстая кишка имеет длину примерно 1,5 метра и подразделяется на слепую, ободочную и прямую кишку.
В тонкой кишке, а именно в стенке двенадцатиперстной кишки (в ее подслизистой оболочке), находятся железы, функции которых заключаются в секреции пищеварительных ферментов, гормонов, слизи. Кишечник выполняет жизненно важные функции: расщепление пищи на усвояемые элементы, всасывание питательных веществ в кровь, выведение из организма токсинов.
Это интересно!
Кишечник густо, но неоднородно заселен микроорганизмами. Двенадцатиперстная кишка в норме почти стерильна, поскольку в кислой среде химуса, поступающего из желудка, основная масса бактерий погибает. В верхних отделах тощей кишки обнаруживают стрептококки, стафилококки, молочнокислые палочки, другие грамположительные аэробные бактерии и грибы[2]. В толстом кишечнике может содержаться до десяти триллионов бактерий — это столько же, сколько клеток в нашем теле[3]. Популяция микроорганизмов в кишечнике каждого человека индивидуальна. От ее состава в значительной степени зависит здоровье ЖКТ и всего организма. Некоторые бактерии кишечной микрофлоры могут защищать от воспалительных заболеваний и нарушений обмена веществ (метаболических расстройств), в то время как другие могут фактически вызывать эти заболевания или даже расстройства поведенческого и неврологического характера[4].
В возникновении и развитии заболеваний кишечника играют роль многочисленные факторы:
- наследственность;
- наличие других болезней системы пищеварения (гастрит, панкреатит);
- кишечные инфекции;
- прием некоторых медикаментозных средств (продолжительная антибактериальная терапия может нарушить состав микрофлоры точно так же, как и бесконтрольный прием противовоспалительных, обезболивающих, гормональных препаратов);
- погрешности питания (злоупотребление жирными, жареными блюдами, полуфабрикатами, простыми углеводами, недостаток в рационе клетчатки, плохо очищенная вода и подобное), а также недоедание и голодание, нерегулярность в приемах пищи, перекусы на бегу;
- нехватка витаминов и микроэлементов, в том числе из-за скудности и несбалансированности рациона;
- нарушение санитарных норм при приготовлении и употреблении пищи;
- вредные привычки — злоупотребление алкоголем, принятие наркотических веществ, курение;
- избыточная масса тела;
- плохая экологическая обстановка;
- гиподинамия;
- стресс.
Некоторые факторы, например генетическая предрасположенность, не зависят от человека, и устранить их невозможно. На другие же — питание, образ жизни — мы вполне в состоянии повлиять.
Статистика гласит, что расстройствами органов пищеварительной системы страдают более 50–60% взрослого населения, а в крупных городах эта цифра возрастает до 95%[5]. В основном им подвержены лица молодого возраста. К воспалительным заболеваниям кишечника относятся неспецифический язвенный колит, болезнь Крона и бактериальные колиты[6]. Распространенность болезни Крона (БК) существенно варьирует в различных регионах мира, составляя 20–150 случаев на 100 тысяч населения. Мужчины и женщины болеют примерно с одинаковой частотой[7].
Все чаще у пациентов с симптомами заболеваний кишечника диагностируют СРК— синдром раздраженного кишечника. Согласно обобщенным данным популяционных исследований, распространенность СРК в мире колеблется в пределах между 10% и 25%. В целом в мире общая распространенность СРК у женщин на 67% выше, чем у мужчин[8]. По разным данным женщины страдают СРК в два–четыре раза чаще мужчин, причем наиболее высокие показатели заболеваемости приходятся на возраст 30–40 лет (соотношение женщин и мужчин колеблется от 1:1 до 4:1). Среди мужчин «проблемного» возраста, после 50 лет, СРК распространен так же часто, как и среди женщин[9].
Это интересно!
Большинство людей с симптомами кишечной дисфункции либо никогда не обращаются за медицинской помощью, либо, однажды пройдя обследование и убедившись в отсутствии «серьезного» заболевания, в дальнейшем хорошо адаптируются к своему состоянию, самостоятельно справляются с проявлениями болезни при ее обострении. У таких лиц болезнь существенно не влияет на качество жизни. Однако около 20–25% больных имеют выраженные симптомы, существенно ухудшающие самочувствие[10].
Общие признаки заболеваний толстого и тонкого кишечника
Главные из симптомов заболеваний кишечника — это болевой синдром и различные нарушения стула (диарея, запор или их комбинация). Также среди признаков патологий отмечают метеоризм, расстройства аппетита, наличие патологических примесей (крови, слизи) в кале и нарушения обменных процессов. Эти симптомы носят различный характер при поражении разных отделов кишечника.
Боль в животе
Болевой синдром при кишечных патологиях может иметь разную природу, особенности, локализацию, интенсивность. Отличительной чертой является наличие неясного дискомфорта внизу живота, проявляющегося болезненными ощущениями. В зависимости от причины возникновения, имеется или отсутствует связь боли с приемом пищи, дефекацией и прочим.
Например, для заболеваний тонкого кишечника характерны достаточно сильные боли вокруг пупка. Они могут иметь тянущий, ноющий характер. При спазмах больные испытывают кишечную колику.
Для заболеваний толстого кишечника типичны тупые распирающие боли в подвздошной области (справа или слева). Они ослабевают или исчезают после дефекации, отхождения газов. Четкой связи болей с приемом пищи не прослеживается[11].
Диарея
Расстройство желудка сопутствует воспалительным процессам в любых отделах кишечника. Диарея называется острой, если продолжается менее двух недель. В этом случае заболевание обычно имеет инфекционную этиологию. Инфекционная диарея сопровождается тошнотой, рвотой, схваткообразными болями в животе и в легких случаях прекращается самостоятельно. Тяжелые формы быстро приводят к обезвоживанию и требуют лечения. Если диарея продолжается свыше трех недель, она считается хронической[12].
Обильные объемные жидкие каловые массы является характерным симптомом патологий тонкого кишечника. В кале могут присутствовать пена, частицы непереваренной пищи[13].
При патологических процессах в толстом кишечнике стул частый, но менее обильный, может содержать кровь, гной и слизь, в большинстве случаев сопровождается болями в животе. Больным с синдромом раздраженного кишечника свойственна гиперкинетическая диарея, при которой стул жидкий или кашицеобразный, частый, но суточное количество его не превышает 200–300 граммов[14].
Запоры
У здоровых людей частота стула может варьироваться от трех раз в день до трех раз в неделю, и лишь изменения в объеме и консистенции стула, а также появление примесей крови, гноя или остатков непереваренной пищи указывает на болезнь[15]. Продолжительная задержка стула чаще всего является признаком заболевания толстого кишечника. Нередко запоры чередуются с диареей, представляя собой так называемый «пробкообразный стул», как это происходит при синдроме раздраженного кишечника[16].
Это важно!
Запоры далеко не всегда бывают вызваны заболеваниями кишечника. Эпизодические запоры имеют преходящий характер. Они наблюдаются у здоровых людей в связи с нарушениями питания, сидячим образом жизни, побочным действием некоторых препаратов, при стрессовых воздействиях, хирургических вмешательствах, постельном режиме и так далее. Кроме того, запорами могут проявляться расстройства нервной и эндокринной систем. Например, запор — типичное проявление сахарного диабета, гипотиреоза, гиперпаратиреоза и не только[17].
Метеоризм
Повышенное газообразование и вздутие могут иметь место при заболеваниях любого отдела кишечника — как толстого, так и тонкого, а также отмечаются при раздраженном кишечнике. Одними из наиболее частых жалоб являются ощущение вздутия и распирания живота, чувство быстрого насыщения. Эти симптомы возникают сразу после еды одновременно с появлением боли и уходят после дефекации. Ночью больных, как правило, метеоризм не беспокоит[18].
Симптомы самых распространенных заболеваний кишечника
По статистике, наиболее часто встречаются воспалительные заболевания тонкого и толстого кишечника. Они могут быть острыми и хроническими.
Энтерит
Энтерит — воспаление слизистой оболочки тонкой кишки — часто сочетается с поражением других отделов ЖКТ (гастроэнтерит, энтероколит)[19].
Острый энтерит сначала проявляется диареей, тошнотой, рвотой, болями в околопупочной области. Затем присоединяется общая симптоматика — повышение температуры, слабость, потливость, головная боль. Болезнь протекает быстро.
Хронический энтерит развивается в течение длительного времени, нередко на фоне сопутствующего гастрита. Заболевание проявляется тупыми слабой интенсивности болями вокруг пупка, тошнотой, ощущением вздутия, урчанием после приема пищи. При тяжелом течении характерна диарея (частота стула достигает 20 раз в сутки). В испражнениях заметны пузырьки газа, частицы непереваренной пищи. Масса тела больного снижается, возникают слабость, общее недомогание, внешние признаки гиповитаминоза (ломкость ногтей, выпадение волос, сухость кожи).
Колит[20]
Воспаление слизистой оболочки толстой кишки бывает изолированным либо сочетается с поражением тонкого кишечника и/или желудка (энтероколит, гастроэнтероколит).
Симптомы острого колита: сильная схваткообразная боль в животе, частый жидкий стул с примесью слизи, в тяжелых случаях — крови, тенезмы (болезненные позывы на дефекацию), общее недомогание, слабость, нередко повышение температуры. При частых позывах стул теряет каловый характер, состоит из гнойной слизи и крови и становится меньше по объему. Боли разной степени выраженности, локализующиеся преимущественно в нижней трети живота, больше в левой подвздошной области.
Хронический неинфекционный колит проявляется тупыми ноющими болями в правой, левой или нижней части живота, длительными запорами или диареей, иногда их чередованием. Больных беспокоят метеоризм, потеря аппетита, тошнота, слабость, недомогание. Часто наблюдаются психоэмоциональные расстройства.
Язвенный колит[21]
Язвенный колит — хроническое заболевание толстой кишки, характеризующееся иммунным воспалением ее толстой оболочки.
Основные симптомы: диарея и/или ложные позывы с кровью, тенезмы (постоянные, режущие, тянущие, жгущие боли в области прямой кишки, без выделения кала) и императивные позывы на дефекацию, а также ночная дефекация. При тяжелом течении болезни возможно появление общих симптомов, таких как снижение массы тела, общая слабость, анорексия, лихорадка. Возможны поражения кожи (узловатая эритема, гангренозная пиодермия), слизистых (афтозный стоматит), глаз (увеит, ирит, иридоциклит, эписклерит).
Симптомы некоторых сложно диагностируемых заболеваний кишечника
Синдром раздраженного кишечника (СРК)[22]
СРК — это функциональное расстройство кишечника, то есть воспалительные и какие-либо другие органические изменения ЖКТ отсутствуют. Однако наблюдается выраженное нарушение моторики как тонкой, так и толстой кишки[23].
Точные причины возникновения РК (раздраженного кишечника) до сих пор не выяснены, однако в механизме развития этого состояния врачами большое значение придается психоэмоциональным факторам — то есть болезнь имеет психосоматическую природу и проявляется вследствие стресса, сильной эмоциональной перегрузки. Также играют роль особенности питания, состав микрофлоры кишечника[24].
Раздраженный кишечник проявляется комплексом симптомов: боль, нарушения стула (диарея и/или запоры), метеоризм (газообразование, вздутие, урчание). Частота таких симптомов достигает нескольких раз в неделю на протяжении длительного времени. Человек с РК может характеризовать боль как неопределенную, жгучую, тупую, ноющую, «кинжальную», выкручивающую. Она имеет переходящий характер и локализована преимущественно в подвздошных областях, чаще слева. Боль отсутствует в ночные часы и проявляется после приема пищи, уменьшаясь после акта дефекации, отхождения газов или использования спазмолитических препаратов. Метеоризм, наоборот, не ощущается утром, но нарастает в течение дня по мере приема пищи. Запоры, поносы или их чередование точно так же являются признаками раздраженного кишечника, как и частые позывы на дефекацию или чувство неполного опорожнения кишечника[25].
СРК заметно влияет и на общее состояние человека: кроме типичных симптомов, пациенты отмечают головную боль, проблемы со сном, повышенную утомляемость, учащенное сердцебиение. Страдают когнитивные способности, наблюдается боль в мышцах, суставах, особенно в поясничной области, появляются урологические симптомы. У женщин может быть диспареуния (появление боли при половом акте)[26]. Сопутствующие тревожные, депрессивные, ипохондрические расстройства отмечаются у 15–30% пациентов. Чаще всего это депрессия, тревожный синдром, фобии, истерия, панические атаки, ипохондрия[27]. В ряде случаев они могут приводить к усилению выраженности гастроэнтерологических симптомов.
Особую проблему при раздраженном кишечнике представляет диарейный синдром. Он не только ухудшает качество жизни больных, но и нередко становится причиной ошибочной диагностики. Чтобы отличить диарейный синдром при РК (функциональную диарею) от кишечного дисбиоза, хронического панкреатита или других заболеваний, нужно обращать внимание на характер проявления данного симптома. Особенность диарейного варианта РК — возникновение приступов главным образом в утренние часы (диарея в ночные часы отсутствует). Наиболее часто непреодолимые позывы на дефекацию отмечаются после завтрака и в первую половину дня. Боль и дискомфорт в животе обычно проходят сразу после опорожнения кишечника и отхождения газов и не беспокоят по ночам. Для РК характерно и то, что приступы боли и диареи возникают на фоне психоэмоционального напряжения[28].
Дисбактериоз[29]
Дисбактериозом (или дисбиозом) принято называть нарушение нормального качественного и количественного состава микрофлоры кишечника, а именно избыточное микробное обсеменение тонкой кишки и изменение микробного состава толстой кишки. Дисбактериоз — это не отдельное заболевание, а симптомокомплекс, развивающийся при различных патологических процессах (болезнях органов пищеварения, иммунодефицитных состояниях, аллергиях, гиповитаминозах, интоксикации) или неблагоприятном внешнем воздействии (при длительном приеме антибиотиков), на фоне физических и эмоциональных стрессов.
Это интересно!
За рубежом термин «дисбактериоз» не используется. Существует диагноз «синдром избыточного бактериального роста» в тонкой кишке (СИБР). Он ставится только при обнаружении более 105 микроорганизмов в одном миллилитре аспирата из тонкой кишки и/или при появлении в ней флоры, характерной для толстой кишки[30].
Симптомы дисбактериоза многообразны и неспецифичны. Больных беспокоят диарея, схваткообразные боли в животе, метеоризм, тошнота, неприятный вкус во рту, снижение аппетита. Часто присоединяются такие симптомы, как утомляемость, депрессия, головные боли, нарушения сна.
Таким образом, как уже было отмечено, дисбактериоз не является самостоятельным заболеванием, это временный дисбаланс микрофлоры кишечника, который в большинстве случаев возникает при болезнях органов пищеварения. Решать эти вопросы самостоятельно, занимаясь самолечением, — это не самый лучший подход.
Если какие-либо из описанных выше симптомов повторяются достаточно часто или отмечаются в течение продолжительного времени, можно заподозрить заболевание кишечника. При этом не всегда речь идет об органическом поражении ЖКТ. Чтобы поставить точный диагноз, следует обратиться к врачу. Он сможет выяснить тип заболевания, установить его причины и назначить необходимую терапию. Например, если будет диагностирован СРК, специалист назначит препараты, задача которых снять спазм и нормализовать работу кишечника.
Источник
При поражении кишечника или желудка одним из трех десятков инфекционных заболеваний больному ставят диагноз «кишечная инфекция». Все они вызваны патогенными бактериями, вирусами, простейшими.
Содержание:
- Что такое кишечная инфекция?
- Заболевания, относящиеся к кишечным инфекциям
- Классификация
- Симптомы кишечной инфекции
- Причины кишечной инфекции
- Осложнения и последствия
- Какие анализы сдают на кишечную инфекцию?
- Лечение кишечной инфекции
- Основные лекарственные средства от кишечной инфекции
- Нужны ли антибиотики и когда?
Что такое кишечная инфекция?
Кишечная инфекция – это поражение пищеварительного тракта микроорганизмами, вызывающими интоксикацию, диарею, рвоту, боль в животе, слабость и гипертермию. Одно из самых характерных проявлений кишечной патологии – воспаление слизистой оболочки желудка и кишечника.
Не существует возрастной категории, застрахованной от возникновения кишечной инфекции, но в силу особенностей иммунитета чаще всего от нее страдают дети, пожилые люди, и те, кто недавно перенес тяжелое заболевание. В развитых странах кишечная инфекция занимает второе место после ОРВИ по количеству обращений к врачу.
Заражение происходит из-за попадания в организм здорового человека возбудителей инфекции фекально-оральным или алиментарным путем: через воду, предметы быта, продукты питания. Эти микробы выделяются с калом, рвотными массами, слюной, мочой больными людьми или теми, кто перенес недавно кишечную инфекцию.
Заболевания, относящиеся к кишечным инфекциям
Примерно три десятка инфекционных заболеваний вызывают заражение пищеварительной системы патогенными микроорганизмами.
Инфекции, вызванные бактериями:
Дизентерия;
Холера;
Сальмонеллез;
Шигеллез;
Ботулизм;
Брюшной тиф;
Иерсиниоз;
Кампилобактериоз;
Стафилококковое пищевое отравление;
Эшерихиоз (кишечная палочка);
Инфекция, вызванная протеем;
Инфекция, вызванная клостридиями;
Инфекция, вызванная клебсиеллой;
Инфекция, вызванная синегнойной палочкой;
Паратиф a и b.
Кишечная инфекция, вызванная вирусами:
Ротавирус;
Аденовирус;
Коронавирус;
Реовирус;
Вирус группы норфолк;
Энтеровирус.
Кишечная инфекция, вызванная протозойными организмами:
Лямблиоз;
Шистосоматоз;
Амебиаз;
Криптоспоридиоз.
Классификация
Для разделения кишечных инфекций по видам существует два основания: клиническая патогенетическая, используемая на практике, и этиологическая классификация, применяемая в научных исследованиях.
Основания для классификации:
Для патогенетической – особенности течения заболевания;
Для этиологической – вид патогенной флоры, спровоцировавшей инфекцию.
Этиологическая классификация – виды кишечных инфекций:
Бактериальные – передаются фекально-оральным и алиментарно-бытовым путем (нарушение гигиены, некачественные продукты), вызываются патогенными и условно-патогенными микроорганизмами. Патогенные микробы попадают извне, условно-патогенные в норме находятся в организме человека в небольшом количестве, сдерживаемые полезной микрофлорой.
Вирусные – чаще представлены ротавирусной и энтеровирусной кишечной инфекцией, путь передачи не отличается от пути передачи бактериальной инфекции плюс воздушно-капельное заражение. Больной даже через 0,5-1 месяц остается источником заражения для окружающих.
Протозойные – диагностируются редко, поражает человека при попадании в организм воды из водоемов, имеют длительный период течения.
Патогенетическая классификация:
Инфекция вызвана неустановленным возбудителем – до 70% случаев;
Возбудитель инфекции установлен – до 20% случаев;
Бактериальная дизентерия – до 10% случаев.
Симптомы кишечной инфекции
Поскольку возбудители патологии нечувствительны к воздействию желудочного сока, они проникают в кишечник и внедряются в эпителиальные клетки (шигелла, сальмонелла) или вытесняют представителей полезной микрофлоры (кишечная палочка, холерный вибрион). Часть возбудителей (золотистый стафилококк) выделяют свои токсины вне человеческого организма, находясь еще на продуктах питания, откуда они попадают в кишечник.
Все эти микроорганизмы вызывают воспаление энтероцитов – клеток слизистой оболочки кишечника, нарушение пищеварения. Основной симптом заболевания – это диарея, или понос, проявляющийся неоднократно. Остальные проявления различаются в клинической картине разных заболеваний.
Другие симптомы:
Тошнота и рвота;
Гипертермия в течение нескольких часов или дней;
Жажда;
Боль в животе;
Нарушения аппетита;
Урчание в животе, вздутие;
Потеря веса;
Слабость;
Примесь крови в фекалиях;
Водянистая консистенция стула.
Во всех случаях проявляется кишечный синдром и синдром общей интоксикации, протекающие с разной степенью интенсивности.
Виды и симптоматика кишечного синдрома:
Гастритический синдром – боль в желудке, тошнота и рвота после еды и питья, однократный, реже 2-4 кратный понос, вызывается вирусами или золотистым стафилококком;
Гастроэнтеритический синдром – боль в проекции желудка и вокруг пупка, рвота, частый кашицеобразный, далее водянистый стул со слизью и остатками пищи, имеет коричневый или зеленоватый цвет, резкий неприятный запах;
Гастроэнтероколитический синдром – рвота, частый жидкий стул с болезненной дефекацией, содержит слизь и кровь, характерен для сальмонеллеза;
Энтероколический синдром – сильные боли, частые позывы с чередующимся выделением слизи или жидкого кала, характерен для сальмонеллеза или дизентерии;
Колитический синдром – боли внизу живота, частые дефекации с выделением жидкого кала с кровью и слизью, ложные позывы (тенезмы), короткое облегчение после дефекации, характерен для дизентерии.
Инфекционно-токсический синдром проявляется различным набором симптомов, он ощущается еще до наступления признаков поражения кишечника.
Чаще всего больной ощущает следующие симптомы:
Слабость;
Головная боль;
Высокая температура тела;
Отсутствие аппетита;
Ломота в теле;
Головокружение.
Все эти признаки вызваны увеличением количества токсинов, возникающих в результате роста колонии возбудителя.
Температура при кишечной инфекции
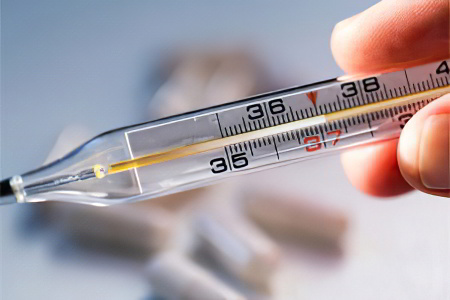
Диапазон температурных значений при этой патологии зависит от вида возбудителя. Она может повышаться на несколько часов, или держаться в течение нескольких дней. Резкие колебания температуры возникают при присоединении осложнений. Часто такой симптом – это повод для госпитализации в стационар.
Гипертермия – это первый признак инфицирования пищеварительного тракта. Он появляется раньше других симптомов (боль в животе, понос). Диарея в некоторых случаях возникает на фоне нормализации температуры, уже после ее снижения до обычных значений. Рекомендуется для профилактики обезвоживания не допускать повышения температуры, снижая ее жаропонижающими средствами.
Рвота
Этот симптом не всегда проявляется часто, рвота может быть однократной, многократной, отсутствовать совсем. Ее запрещается купировать противорвотными средствами, так как при этом нарушается выведение токсинов из организма.
Улучшению состояния поможет обильное питье для восполнения потерянной жидкости и микроэлементов. При неукротимой рвоте требуется госпитализация, частое питье мелкими глотками, инфузионное введение солевых растворов.
Причины кишечной инфекции
Источник заражения – больной человек или носитель инфекции, выделяющий во внешнюю среду возбудителей с калом, мочой, рвотными массами. Он способен на выделение возбудителей в течение всего заболевания и спустя 2-4 недели после его окончания.
Пути заражения:
Орально-фекальный;
Бытовой;
Воздушно-капельный.
Возбудители попадают в пищеварительную систему через ротовую полость, то есть алиментарным путем.
Причины заражения:
Несоблюдение правил гигиены во время еды и при ее приготовлении;
Нарушение правил соседства при хранении продуктов и их термической обработки;
Контакт с предметами быта, зараженными больным;
Питье некипяченой воды или случайное заглатывание ее во время купания;
Длительное хранение не предназначенных для этого продуктов.
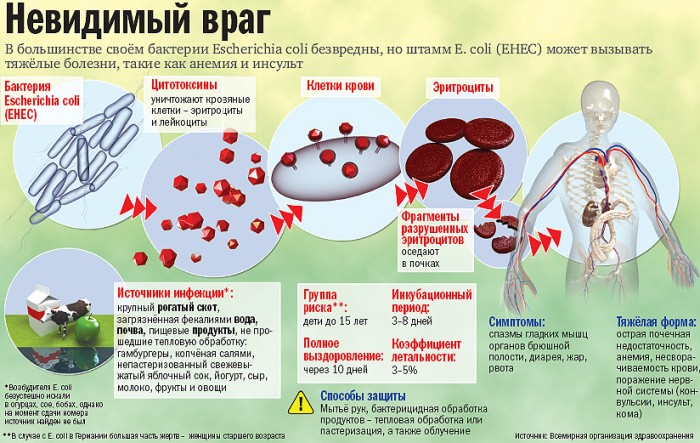
Связь между типом возбудителя кишечной инфекции и употребляемыми продуктами, обсемененными микробами:
Стафилококк – майонез, пудинг, заварной крем;
Холерный вибрион, кишечная палочка – некипяченая вода из зараженных водоемов, питье этой воды и мытье ею продуктов;
Клостридии – внутрибольничная инфекция;
Сальмонеллы – яйца и мясо птицы;
Иерсиния – мясо и молоко;
Парагемолитический вибрион – сырые и вареные морепродукты.
Вирусные инфекции передаются бытовым и воздушно-капельным путем, со слюной, через кожу, в рот и в кишечник. Это происходит при поцелуях, плевках, укусах. Наиболее восприимчивы к заражению дети, пожилые люди, лица, страдающие от алкоголизма, больные с патологиями ЖКТ.
Видео о причинах и симптомах распространенных кишечных инфекций:
Осложнения и последствия

Каждая патология инфицирования пищеварительного тракта протекает в острой форме, переход в хроническую патологию не происходит. Человек или излечивается полностью, или погибает от осложнений инфекционного процесса.
В первые 1-3 месяца после выздоровления у больного отмечаются расстройства пищеварения. Эти остаточные явления вызваны повреждением большого количества клеток слизистой оболочки пищеварительного тракта. Колики, эпизодический жидкий стул, метеоризм могут проявляться до тех пор, пока не восстановится структура кишечника. В течение этого времени требуется скрупулезное соблюдение правил гигиены
Кишечная инфекция опасна своими осложнениями:
Обезвоживание организма . Вследствие частого жидкого стула и рвоты организм теряет много жидкости и минеральных солей, что негативно влияет на обменные процессы. При потере более 10% жидкости наступает кома, с возможным летальным исходом.
Инфекционно -токсический шок. Возникает в начале заболевания из-за попадания в кровеносную систему большого количества токсинов, продуктов жизнедеятельности бактерий. Сопровождается высокой температурой.
Пневмония . Чаще возникает у детей, развивается на фоне частичного восполнения жидкости.
Острая почечная недостаточность .
При любой кишечной инфекции поражается слизистая оболочка пищеварительного тракта. Это состояние провоцирует расстройство пищеварения, рвоту и диарею.
Инфекция протекает в виде острой формы следующих заболеваний:
Гастрит – поражает слизистую желудка;
Энтерит – поражает слизистую тонкого кишечника;
Колит – поражает слизистую толстого кишечника;
Гастродуоденит – поражает слизистую желудка и 12-персной кишки;
Энтероколит – поражает слизистую всех отделов кишечника.
Лечение всех видов кишечной инфекции проходит по единому стандарту, локализация воспаления имеет значение для симптоматической терапии.
Какие анализы сдают на кишечную инфекцию?
Для определения стратегии лечения нужно знать, какие причины вызвали инфекцию пищеварительной системы, уточнить ее вид и возбудителя. Кроме этого, информация о возбудителе инфицирования может быть полезна для оценки эпидемической ситуации, осуществления срочных мер против распространения инфекции.
Для этого проводятся лабораторные исследования:
Экспресс-тест на ротавирусную инфекцию . Проводится путем погружения тест-полосок в каловую массу, оценка результатов выполняется через 10 минут.
Бактериологический посев . Фекалии и рвотные массы наносят на питательную среду, где через несколько дней вырастают колонии микроорганизмов. Их идентифицируют, выявляя возбудителей инфекции.
Серологические исследования: РА (реакция агглютинации), РПГА и РНГА (реакция прямой и непрямой гемагглютинации), ИФА (иммуноферментный анализ). Проводятся на основании анализа крови и выявления в нем антител к определенному возбудителю.
ПЦР, или метод полимеразной цепной реакции . Выявляет возбудителей на основании материала, взятого из кала, рвотных масс, из желудка в течение одних суток.
Присоединение признаков тяжелого поражения толстого кишечника – повод для проведения инструментального исследования пищеварительной системы: колоноскопии, ирригоскопии, ректороманоскопии. После выздоровления начинаются реабилитационные мероприятия.
Лечение кишечной инфекции

Основные направления терапии инфекционного заболевания – соблюдение диеты и профилактика обезвоживания. Для этого совершенно принимать лекарства, потому что организм человека может самостоятельно справиться с патогенной микрофлорой, так же, как он это делает при заражении ОРВИ. Важно выдержать время до момента выработки иммунитетом достаточного количества антител, способных уничтожить возбудителей инфекции.
Чтобы в это время поддержать организм, обеспечить его ресурсами для восстановления, достаточно много пить и составить оптимальный рацион питания. Обильное питье призвано компенсировать потерю жидкости, которая произошла из-за поноса и рвоты. Оптимальная диета способствует скорейшему восстановлению слизистой оболочки кишечника. При соблюдении этих условий иммунной системе человека достаточно 3-8 дней для полного купирования инфекции.
Регидратация – это восстановление потерянных организмом минеральных солей и жидкости, при дефиците которых невозможен обмен веществ.
Для успешной регидратации используют следующие средства:
Регидрон;
Гастролит;
Реосолан;
Гидровит;
Хумана Электролит;
Глюкосолан;
Цитраглюксолан;
Маратоник;
Орасан;
Регидрарь.
Эти препараты выпускаются в форме порошка для разведения чистой кипяченой или фильтрованной водой. При невозможности приобрести регидратационный раствор, его готовят самостоятельно.
Состав физиологического раствора – рекомендации ВОЗ:
Один литр воды;
Чайная ложка соли;
Столовая ложка сахара;
Чайная ложка соды пищевой.
Альтернатива приему регидратационных растворов – обильное питье чая, морса, компота, минеральной воды без газа, то есть употребление большого количества жидкости в течение дня. Каждый эпизод дефекации жидким стулом или рвоты компенсируется питьем 300-500 мл раствора для дегидратации. Их пьют медленно, по 4-6 столовых ложек каждые 5-15 минут. Для лучшего всасывания жидкости в кровь нужно пить теплый раствор, подогретый до температуры тела человека.
Важно своевременно начать мероприятия по компенсации обезвоживания, вызвать скорую медицинскую помощь при следующих симптомах:
Отсутствие мочеиспускания от 5-6 часов и более;
Сухость кожи, слизистых, языка;
Западание глазных яблок;
Понижение артериального давления;
Серый оттенок кожи.
В стационаре обезвоживание компенсируют внутривенной инфузией растворов солей. Особенно опасно появление обезвоживания у детей и пожилых пациентов, так как у них ухудшение жизненных параметров нарастает стремительно, может привести к летальному исходу.
Другие опасные симптомы инфекции кишечника, дающие основание для госпитализации:
Кровь в фекалиях;
Боль в животе;
Усиление рвоты на фоне прекращения поноса;
Скачки температуры;
Слабость;
Неукротимая рвота, не дающая возможности проводить профилактику обезвоживания;
Возраст менее года и старше 65 лет.
Важное терапевтическое средство – соблюдение диеты №4.
Ее основные правила:
В основе диеты лежат слизистые крупяные супы, некрепкий бульон, вареное нежирное мясо и рыба, каши на воде, омлет, сухари, постное печенье;
Запрещено есть копчености, консервы, использовать в блюдах специи и острые приправы, лук, чеснок, редис, пить молоко, алкоголь, газированные напитки, использовать в меню жирные продукты и жареные блюда;
Этой диете следует