Кишечные инфекции и головной мозг
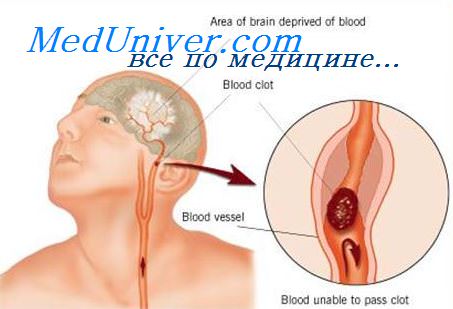
Сосудистые заболевания головного мозга и кишечные инфекции. ОНМК и кишечные инфекцииИногда приходится дифференцировать острые кишечные инфекции от некоторых сосудистых заболеваний головного мозга — субарахноидального кровоизлияния, ОНМК или ПНМК в вертебробазилярной области. В литературе имеются указания на сложность диагностики в этих ситуациях. Нами наблюдались больные, направленные в инфекционную больницу с диагнозом пищевой токсикоинфекции, у 12 из которых было диагностировано субарахноидальное кровоизлияние, у 15 — ОНМК и у 12 — ПНМК. К группе сосудистых заболеваний головного мозга надо отнести и кризовое течение гипертонической болезни (ГБ). Нами наблюдались 106 больных с гипертоническими кризами (ГК), в том числе 89 — с ГК 1-го типа и 17 — с ГК 2-го типа. Больные с субарахноидальным кровоизлиянием были в возрасте от 30 до 70 лет (9 женщин и 3 мужчин). В анамнезе у 3 больных был хронический алкоголизм, у 2 — перенесенные психические травмы. Начало болезни во всех случаях было острым. Пациенты поступали чаше всего на 2—3-й день болезни. Рвота и тошнота отмечались у всех больных, поноса не было, повышение температуры тела наблюдалось у 6 больных (преобладал субфебрилитет). На боль в области живота никто из наблюдаемых не жаловался. При поступлении в стационар у 8 из 12 больных зарегистрирован отчетливо выраженный менингеальный синдром, у 4 наличие этого синдрома вызывало сомнение. При люмбальной пункции у всех пациентов была выявлена кровь в цереброспинальной жидкости, диагностировано субарахноидальное кровоизлияние. Эти больные были переведены в нейрохирургический стационар.
OHMК в вертебробазилярном бассейне было выявлено у 15, ПНМК —у 12 больных. Возраст наблюдаемых пациентов (5 мужчин и 22 женщины) колебался от 40 до 75 лет. Больные чаще всего поступали на 2—4-й день болезни в тяжелом состоянии. Начало заболевания у 22 больных было острым, у 5 — постепенным. При ОНМК в вертебробазилярном бассейне отмечались головная боль, тошнота и повторная рвота, слабость, нарушение зрения, дыхания и сердечной деятельности, нередко — артериальная гипотензия. Диарея беспокоила 3 больных, стул был не более 5 раз в сутки. При ПНМК в вертебробазилярной области отмечались головная боль, тошнота, повторная рвота, ощущение слабости и недостатка воздуха, вазомоторные реакции, нарушения конвергенции и кратковременные расстройства сознания. Все указанные проявления болезни прошли в течение 1 сут. Диарея продолжительностью 2 сут беспокоила лишь 2 больных (стул был не более 5 раз в сутки). Бактериологические исследования кала у этих пациентов были отрицательными. К группе ПНМК многие исследователи относят гипертонические кризы ГК. Нами наблюдались 106 пациенток, направленных в стационар с диагнозом пищевой токсикоинфекции, у которых был также ГК (в возрасте 40—50 лет — 8, 51 год — 60 лет — 20, 61 год — 70 лет — 48, свыше 70 лет — 30). Во всех случаях регистрировалось острое начало болезни. Основные симптомы: головная боль (у 106 больных, из них у 39 — разлитая, у 67 — локализованная в затылочной или заднешейной области), тошнота (у 105 больных), рвота (у 104 больных, из них у 21 — однократная, у 83 — многократная), диарея (у 18 больных) — не более 5 раз в сутки. У подавляющего большинства кал имел консистенцию жидкой каши; боль в области живота (у 5), озноб (у 92 больных), повышение температуры тела до 37,5 °С (у 24), головокружения (у 93 — в 88 случаях Усиливались при перемене положения головы), нарушения координационных проб (у 33), статическая атаксия (у 33), шум в ушах (у 14), нистагм (преимущественно горизонтальный) — у 15 больных. На боль в области сердца сжимающего характера жаловались 5 пациентов, у 35 систолическое АД было выше 200 мм рт.ст., у 19 больных пульсовое АД превышало 100 мм рт.ст., у 21 было менее 60 мм рт.ст. ГК 1-го типа был диагностирован у 69 больных (65,1 %) и 2-го типа — у 32 (30,2 %). У 5 пациентов (4,7 %) отмечался гипертонический кардиальный криз, что подтверждалось динамикой клинической картины болезни и изменениями на ЭКГ. Бактериологические исследования кала во всех случаях были отрицательными. Успешное проведение дифференциальной диагностики между сосудистыми заболеваниями головного мозга и пищевыми токсикоинфекциями позволяет провести в указанных жизнеопасных состояниях своевременную рациональную терапию. Надо иметь в виду, что пищевые токсикоинфекции могут быть фактором риска возникновения ГК при гипертонической болезни. – Также рекомендуем “Пиелонефрит и кишечные инфекции. Синдром мальабсорбции и инфекции” Оглавление темы “Кишечные инфекции и хирургическая патология”: |
Источник
Вспомните ситуацию, когда у вас крутило живот из-за того, что вы нервничали, беспокоились, испытывали страх или, возможно, были вне себя от радости. Может быть, это происходило накануне бракосочетания или когда вам предстояло сдавать важный экзамен, выступать перед аудиторией. Как выяснили ученые, фактически тесная связь между головным мозгом и кишечником носит двусторонний характер: точно так же как нервные переживания отражаются на работе кишечника, состояние кишечника отражается на работе нервной системы.
Взаимосвязь кишечника и головного мозга
Блуждающий нерв (vagus nerve), самый длинный из 12 пар черепных нервов, представляет собой основной информационный канал между сотнями миллионов нервных клеток, расположенных в пищеварительном тракте, и центральной нервной системой. Блуждающий нерв – десятая пара черепно-мозговых нервов. Он выходит из головного мозга и простирается до брюшной полости, управляя в организме многими процессами, которые не подчиняются сознательному контролю человека, в том числе отвечает за поддержание частоты сердечных сокращений и процесс пищеварения.
Как показывают исследования, бактерии кишечника напрямую влияют на стимулирование и функции клеток вдоль блуждающего нерва. Некоторые из кишечных бактерий фактически способны, аналогично нейронам, продуцировать переносящие информацию химические вещества, которые «говорят» с головным мозгом на собственном языке через блуждающий нерв.
Когда речь заходит о нервной системе, вероятно, вы представляете себе головной и спинной мозг. Но это только центральная нервная система. Помимо нее существует еще энтерическая нервная система – нейронная сеть, расположенная в стенках желудочно-кишечного тракта. Центральная и энтерическая нервные системы формируются из одинаковой ткани в период эмбрионального развития и связаны между собой посредством блуждающего нерва.
Блуждающий нерв получил свое говорящее название, вероятно, потому, что он расходится по пищеварительной системе.
Количество нервных клеток в слизистой оболочке желудка настолько велико, что многие ученые сегодня называют их совокупность «вторым мозгом». Этот «второй мозг» не только регулирует мышечную активность, контролирует иммунные клетки и гормоны, но и производит нечто весьма важное. Популярные антидепрессанты повышают уровень серотонина в мозге, благодаря чему человек «чувствует себя хорошо». Возможно, вы удивитесь, узнав, что примерно 80–90 % всего объема серотонина производится нервными клетками в кишечнике!
По сути, «второй мозг» производит больше серотонина – молекул счастья, – чем головной мозг. Многие неврологи и психиатры сегодня приходят к выводу, что это может быть одной из причин, почему антидепрессанты нередко оказываются менее эффективными в лечении депрессии, чем изменения в рационе питания пациентов.
Фактически результаты последних исследований свидетельствуют о том, что наш «второй мозг», возможно, совсем не «второй». Он может действовать независимо от головного мозга и без его помощи и влияния самостоятельно контролировать многие функции.
Вам стоит уяснить, что причина всех болезней – воспалительный процесс, вышедший из-под контроля. А контроль над ним осуществляет иммунная система. Однако при чем здесь микрофлора кишечника?
Она регулирует иммунный ответ, управляет им, то есть имеет самое непосредственное отношение к воспалительному процессу, происходящему в организме.
Хотя каждый из нас постоянно находится под угрозой со стороны вредоносных химических веществ и возбудителей инфекций, мы обладаем удивительной системой защиты – иммунитетом. При ослабленной иммунной системе человек моментально становится жертвой многочисленных потенциальных возбудителей заболеваний.
Если иммунная система не функционирует должным образом, даже простой укус комара может оказаться смертельно опасным. Но если не брать такие внешние события, как укус комара, каждая часть нашего организма населена патогенными организмами, потенциально опасными для жизни, которые, если бы не иммунная система, вполне могли бы вызвать летальный исход. При этом важно понимать, что иммунная система функционирует оптимально, когда находится в балансе.
Сверхактивность иммунной системы может привести к таким осложнениям, как аллергические реакции, которые в крайнем проявлении бывают настолько интенсивными, что могут спровоцировать анафилактический шок, чреватый смертельным исходом. Кроме того, при нарушении функций иммунной системы она может перестать распознавать обычные белки собственного организма и начать атаковать их. Это и есть механизм возникновения аутоиммунных заболеваний.
Традиционные методы их лечения – препараты, агрессивно подавляющие функции иммунной системы, что часто ведет к серьезным негативным последствиям, в том числе изменению состава микрофлоры кишечника. Действие иммунной системы проявляется в ситуации, когда организм пациента отторгает трансплантированный орган, который должен спасти ему жизнь. И именно иммунная система помогает организму обнаруживать и уничтожать раковые клетки – этот процесс идет внутри вашего организма прямо сейчас.
Кишечник обладает собственной иммунной системой, так называемой кишечно-ассоциированной лимфоидной тканью (КАЛТ, или GALT). На нее приходится 70–80 % иммунной системы организма. Это красноречивее всего говорит о важности – и уязвимости – нашего кишечника. Если бы то, что в нем происходит, не оказывало такого важного влияния на жизнедеятельность человека, не было бы необходимости, чтобы значительная часть иммунной системы располагалась именно в кишечнике, защищая организм.
Причина, по которой большая часть иммунной системы расположена в кишечнике, проста: стенка кишечника представляет собой границу с внешним миром. Не считая кожного покрова, именно здесь у организма самая высокая вероятность взаимодействия с инородными для него веществами и организмами. Кроме того, здесь поддерживается постоянная коммуникация с каждой клеткой иммунной системы в организме. Если клетка сталкивается с «подозрительным» веществом в кишечнике, она приводит в состояние «боевой готовности» всю иммунную систему.
Одна из важных тем, о которых упоминается в книге, – необходимость сохранения целостности этой нежной стенки кишечника, толщина которой составляет всего одну клетку. Она должна сохраняться невредимой, притом что выступает в качестве проводника сигналов между бактериями кишечника и клетками иммунной системы.
В 2014 году на конференции, посвященной исключительно теме микрофлоры, доктор Алессино Фазано из Гарвардского университета назвал эти иммунные клетки, принимающие сигналы от кишечных бактерий, «первыми сотрудниками службы реагирования». В свою очередь, бактерии кишечника помогают иммунной системе оставаться «на страже», но не в полном защитном режиме. Они отслеживают ситуацию и «просвещают» иммунную систему, что в значительной степени помогает предотвратить ее неадекватную реакцию на пищевые продукты и провоцирование аутоиммунного ответа.
Научные исследования как на животных, так и на людях доказали, что «плохие», или патогенные, бактерии могут вызвать развитие заболевания, но не только потому, что они связаны с определенным состоянием.
Например, известно, что инфицирование бактерией Helicobacter pylori вызывает язву желудка и двенадцатиперстной кишки. Однако, как оказалось, эта патогенная бактерия также взаимодействует с иммунной системой кишечника, вызывая продуцирование воспалительных молекул и гормонов стресса, в силу чего система реагирования на стресс переключается в режим работы, при котором организм ведет себя так, словно подвергся нападению льва. Последние научные данные также свидетельствуют о том, что «плохие» бактерии способны изменять реакцию организма на боль: фактически у людей с нездоровой микрофлорой кишечника болевой порог может быть снижен.
«Полезные» кишечные бактерии делают прямо противоположное. Они стараются минимизировать численность и последствия «плохих» своих собратьев, а также позитивно взаимодействуют как с иммунной, так и с эндокринной системами. Таким образом, полезные бактерии в состоянии «отключить» эту хроническую реакцию иммунной системы. Кроме того, они помогают держать под контролем уровень кортизола и адреналина – двух гормонов, связанных со стрессом, способных нанести существенный удар по организму, если они там постоянно производятся.
Каждая крупная группа кишечных бактерий содержит множество различных родов, и каждый из этих родов может оказывать на организм разное влияние. Две наиболее распространенные группы микроорганизмов в кишечнике, на которые приходится более 90 % популяции всех кишечных бактерий, – Firmicutes и Bacteroidetes.
Бактерии группы Firmicutes известны как «любительницы жира», поскольку доказано, что у бактерий этой группы больше ферментов для расщепления сложных углеводов, то есть они гораздо более эффективны в извлечении энергии (калорий) из продуктов питания. Кроме того, относительно недавно выяснилось, что они играют важную роль в повышении абсорбции жиров. Согласно результатам исследований, у людей, страдающих от излишнего веса, более высокий уровень содержания бактерий Firmicutes в микрофлоре кишечника, чем у худощавых, у которых преобладают бактерии группы Bacteroidetes.
Фактически относительное соотношение двух этих групп бактерий, Firmicutes к Bacteroidetes (или F/B-соотношение), – критически важный показатель для определения здоровья и риска возникновения заболеваний. Более того, как стало недавно известно, более высокий уровень содержания бактерий Firmicutes фактически приводит к активации генов, повышающих риск развития ожирения, диабета и даже заболеваний сердечно-сосудистой системы. Только задумайтесь: изменение соотношения этих бактерий способно повлиять на экспрессию вашей ДНК!
Два наиболее хорошо изученных рода бактерий сегодня – это Bifidobacterium и Lactobacillus. Не переживайте по поводу того, как запомнить эти мудреные названия. В этой книге вам еще не раз встретятся сложные латинские названия бактерий, но обещаю, что к концу чтения вы без проблем станете ориентироваться в бактериях разных родов. Хотя пока мы не можем с точностью утверждать, бактерии какого рода и в каком соотношении определяют оптимальное состояние здоровья, согласно принятому мнению, самое важное – это их разнообразие.
Следует отметить, что грань между «полезными» и «вредными» бактериями не настолько четкая, как можно подумать. Повторю, что важные факторы здесь – общее разнообразие и соотношение разных родов бактерий относительно друг друга. При неправильном соотношении некоторые роды бактерий, способных оказывать положительное влияние на состояние здоровья организма, могут превратиться во вредоносные. Например, печально известная бактерия Escherichia coli продуцирует витамин К, но может вызывать серьезнейшее заболевание. Бактерия Helicobacter pylori, о которой уже упоминалось ранее в связи с тем, что она вызывает пептическую язву, выполняет и полезную функцию – помогает регулировать аппетит, чтобы человек не переедал.
В качестве еще одного примера можно взять бактерию Clostridium difficile. Эта бактерия – главный возбудитель тяжелейшего инфекционного заболевания, если ее популяция в организме становится слишком высокой. Заболевание, основной симптом которого – сильная диарея, по-прежнему приводит к смерти почти 14 тысяч американцев ежегодно. Уровень заболевания инфекцией C. difficile резко повысился за последние 12 лет. В период 1993–2005 годов количество заболеваний среди госпитализированного взрослого населения увеличилось в три раза, а в период 2001–2005 годов – в два раза. Кроме того, резко повысилась смертность, в основном из-за появления мутировавшей сверхвирулентной разновидности этой бактерии.
Обычно у всех нас в детском возрасте в кишечнике находится значительное число бактерий C. difficile, и это не вызывает проблем. Эта бактерия обнаружена в кишечнике примерно у 63 % новорожденных и у трети малышей в возрасте года – четырех. Однако изменение микрофлоры кишечника, спровоцированное, например, чрезмерным употреблением определенных антибиотиков, может вызвать слишком бурный рост численности этой бактерии, что способно привести к развитию смертельно опасного заболевания. Хорошая новость в том, что сегодня нам известен эффективный способ лечения этой инфекции – использование бактерий других родов для восстановления баланса микрофлоры кишечника.опубликовано econet.ru. Если у вас возникли вопросы по этой теме, задайте их специалистам и читателям нашего проекта здесь.
©Дэвид Перлмуттер, Кристин Лоберг,”Кишечник И Мозг: Как Кишечные Бактерии Исцеляют И Защищают Ваш Мозг “
Источник
Сеть нейронов кишечника обширна, что ее нередко называют «вторым мозгом» или кишечной нервной системой. Она состоит из соединенных между собой нервных узлов в стенке кишечника и содержит более 100 000 000 нейронов1, что превышает их количество в спинном мозге.
Кишечная нервная система, как и головной мозг, использует около 30 биологически активных химических веществ для передачи информации между клетками, 90% всего серотонина организма находится именно в кишечнике2. Серотонин — один из химических посредников, с помощью которого нервные клетки «общаются» друг с другом, он служит «передатчиком» при взаимодействии кишечника и мозга, а также регулятором моторики кишечника. Таким образом, кишечная и центральная нервная системы схожи по строению и функциям и находятся в постоянном взаимодействии1.
Нервная система кишечника — зачем она нужна?
«Второй мозг» — не место рождения сознательных мыслей или принятия решений. Философия и поэзия оставлены в ведении головного мозга, однако функция кишечной нервной системы не менее важна. Давно известно, что она контролирует пищеварение1. Расщепление пищи, всасывание питательных веществ, удаление непереваренных частиц требует правильных ритмичных сокращений мышц, которые равномерно перемещают пищу вниз по желудочно-кишечному тракту. И нервная система как раз регулирует сложную моторику кишечника.
Кишечная система связана через блуждающий нерв с головным мозгом. Большая часть волокон блуждающего нерва несет информацию от кишечника в мозг1. Это означает, что повседневное эмоциональное состояние способно влиять на кишечник. Когда сводит живот или «медвежья болезнь» застает врасплох, это и может быть примером проявления такой физиологической реакции на острый стресс.
Как хронический стресс влияет на иммунитет (и кишечник)?
При затянувшемся стрессе ситуация меняется: происходит длительное выделение химических передатчиков сигнала в структурах мозга (гипоталамусе и гипофизе), а также выброс кортизола надпочечниками. Это вызывает подавление работы иммунной системы и нарушение функции одного из ее важных звеньев — Т-клеток (Т-лимфоцитов)3. Они выделяют меньше биологически активных веществ и в итоге происходит не только снижение иммунитета, но и нарушение моторики желудка и кишечника. Такой тип реакции сходен с теми изменениями, которые происходят при хронических инфекциях3. Также при хроническом стрессе мозг посылает постоянные сообщения органам, в том числе кишечнику, что что-то пошло не так.

Почему кишечник бывает раздраженным?
Раздраженный кишечник — результат аномальных движений мышечных стенок желудочно-кишечного тракта, повышения чувствительности к боли и сложных взаимодействий между мозгом и желудочно-кишечным трактом.
Основные факторы риска этого состояния — стрессы, также свою роль играет неправильное питание (злоупотребление фастфудом, алкоголем), избыточный бактериальный рост в тонком кишечнике, перенесенные вирусные или бактериальные инфекции кишечника (инфекционные гастроэнтериты), курение, малоподвижный образ жизни.
Понятие «раздраженный кишечник» обозначает функциональное расстройство (неправильную функцию кишечника), которое приводит к появлению целого комплекса симптомов. Они могут быть разной выраженности, от почти незаметных до значительных. Во всем мире 15% людей страдают этой проблемой, и 25% из них имеют тяжелое течение, с проявлениями, которые нарушают повседневную жизнь9.
Самые частые симптомы — спастические или колющие боли в животе (они, как правило, уменьшаются после похода в туалет и усиливаются перед едой), избыточное газообразование, вздутие живота, изменение формы стула, чередование периодов диареи и запоров. Эти признаки чаще усиливаются на фоне тревоги.
Как не ошибиться с диагнозом?
Нередко сложно отличить «раздраженный кишечник» от других более серьезных заболеваний кишечника, например, воспалительных. При двух этих состояниях есть сходные симптомы, однако это разные проблемы и лечение будет отличаться.
Для постановки диагноза обычно используют тщательный сбор анамнеза, лабораторные и эндоскопические тесты. Также помогут Римские критерии4, согласно которым функциональное расстройство наиболее вероятно, если имеется повторяющаяся боль в животе. Она должна возникать в среднем не реже раза в неделю последние три месяца и сопровождаться двумя или более дополнительными симптомами: должна быть связана с дефекацией (походом в туалет), изменением частоты стула, изменением формы или внешнего вида стула.
Существует несколько тревожных симптомов, на которые нужно обратить внимание и которых не бывает при «раздраженном кишечнике»: это повышение температуры тела, появление крови в кале, немотивированная потеря массы тела, появление симптомов ночью, постоянные сильные боли в животе. При их появлении необходимо обратиться на консультацию к гастроэнтерологу или терапевту.
Зачем нужна йога и диета Fodmap?
Учитывая сложные взаимосвязи между кишечником и мозгом и значительную роль стресса, к лечению раздраженного кишечника необходим комплексный подход. Конечно, нужно снизить уровень стресса. Например, с помощью физических упражнений, в том числе занятий йогой. Кроме повышения гибкости, асаны способствуют установлению более осознанной связи с телом. Мышцы и связки посылают сигналы в мозг, вызывая выработку эндорфинов. Это приводит не только к расслаблению мышц, но и к стабилизации эмоционального фона. Подобным образом действуют и медитации. Они позволяют уменьшить напряжение поперечно-полосатых и гладких мышц кишечника и снять общее напряжение.

Еще один способ улучшения состояния при раздраженном кишечнике — диета с низким содержанием FODMAP5.
Название произошло от первых букв продуктов, которые следует избегать: Fermentable (ферментируемые или сбраживаемые), Oligosaccharides (олигосахариды), Disaccharides (дисахариды), Monosaccharides (моносахариды) and Polyols (полиолы).
Диета разработана в Австралии и предполагает уменьшение количества различных природных сахаров, искусственных подсластителей. Эти вещества обладают свойством задерживать воду и ферментируются бактериями, во время этого процесса выделяется большое количество метана и углекислого газа, что приводит к метеоризму и болям в животе. Диета означает уменьшение в рационе:
- олигосахаридов: продуктов на основе пшеницы, ржи, ячменя (хлеб, выпечка, крупы), красной фасоли и сои, гороха, свеклы. Таких фруктов, как персики, хурма, нектарины, а также сухофруктов (особенно чернослива), арбузов;
- дисахаридов: продуктов с лактозой, например, молока;
- моносахаридов: яблок, груш, манго, вишни, фруктовых соков с высоким содержанием фруктозы, кукурузного сиропа, меда;
- полиолов: грибов, цветной капусты, зеленого горошка.
Место этих продуктов в рационе занимают цитрусовые, дыня, маракуйя, ягоды, овощи (морковь, огурцы, капуста, тыква), крупы (гречневая, сорго, киноа), орехи, нежирные мясо, рыба, птица, яйца, безлактозное, миндальное или рисовое молоко, твердый сыр, фета, творог.
По данным недавнего исследования, 86% людей на фоне диеты отметили улучшение состояния при раздраженном кишечнике5. У них уменьшились боль, вздутие, стали меньше беспокоить запор/диарея.
Залог успеха — комплексное лечение
Для достижения результатов при раздраженном кишечнике необходима медикаментозная поддержка. Поэтому целесообразен прием препаратов, снимающих спазм и координирующих работу гладкой мускулатуры кишечника. Важно, чтобы лекарство было селективным, то есть действовало именно в кишечнике, не влияя на другие системы организма.
Так работает Дюспаталин® 135 мг, разработанный для специально для лечения раздраженного кишечника6. Дюспаталин® 135 мг уже через 15 минут7 начинает действовать, помогая снимать боль и спазм. При курсовом приеме от 28 дней8 Дюспаталин® борется с комплексом симптомов, устраняя боль и нормализуя работу кишечника.
Работая только в кишечнике, он действует напрямую на гладкомышечные клетки, потому не имеет системных побочных эффектов и может применяться неограниченно долго. Эффект препарата сохраняется 6 месяцев8.
Мозг и кишечник неразрывно связаны, и когда в кишечнике неполадки, это отражается на работе всего организма. Если раздраженный кишечник мешает жить, то это время задуматься о занятиях йогой, специальной диете и приеме препаратов, созданных как раз для его лечения. Таких, как Дюспаталин® 135 мг. С ним Ваш кишечник невозмутим.

Регистрационный номер RUS237535, 05 ноября 2019 года.
Источники
- Meenakshi Rao, Michael D. Gershon. The bowel and beyond: the enteric nervous system in neurological disorders. Nat. Rev. Gastroenterol. Hepatol. 2016, Sep: 13(9):517-528. URL: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5005185/
- Joel C. Bornstein, Serotonin in the Gut: What Does It Do? Front Neurosci. 2012; 6: 16. URL: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3272651/
- Chris Mavrangelos, Melissa A. Campaniello, Jane M. Andrews, Peter A. Bampton, Patrick A. Hughes. Longitudinal analysis indicates symptom severity influences immune profile in irritable bowel syndrome. Gut. 2017. URL: https://www.sciencedaily.com/releases/2017/06/170620122901.htm
- Brian E. Lacy, Nihal K. Patel. Rome Criteria and a Diagnostic Approach to Irritable Bowel Syndrome. J. Clin. Med. 2017 Nov. 6(11): 99. URL: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5704116/
- Wathsala S. Nanayakkara et all. Efficacy of the low FODMAP diet for treating irritable bowel syndrome: the evidence to date. Clin. Exp. Gastroenterol. 2016; 9: 131–142. URL: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4918736/
- Инструкция по медицинскому применению лекарственного препарата Дюспаталин® (Мебеверин) 135 мг, таблетки, покрытые оболочкой от 24.05.2017
- Ивашкин В.Т., Маев И.В., Баранская Е.К. и соавт. Рекомендации российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни РЖГГК 2016; 3:64-80 2.
- NICE. Clinical Practice Guideline. Irritable bowel syndrome in adults: Diagnosis and management of irritable bowel syndrome in primary care. February 2008. Updated March 2017. Available at: https://www.nice.org.uk/guidance/cg61/evidence/full-guidance-pdf-196701661 (accessed 21.09.18)
Минушкин О.Н., Елизаветина Г.А., Ардатская М.Д. Лекарственная терапия функциональных расстройств кишечника и желчевыводящей системы, протекающих преимущественно с абдоминальными болями и метеоризмом. Клиническая фармакология и терапия. 2002;1:24-26.
International foundation for gastrointestinal disorders. Statistics. 10 May 2016 https://www.aboutibs.org/facts-about-ibs/statistics.html
Дополнительно:
https://www.aboutibs.org/facts-about-ibs/statistics.html
https://www.medicalnewstoday.com/articles/37063.php
https://www.emedicinehealth.com/irritablebowelsyndrome/articleem.htm#howdoyouknowifyouhaveibs–tests
https://www.news-medical.net/health/Irritable-Bowel-Syndrome-(IBS)-and-Stress-Response.aspx
https://s3.gi.org/patients/cgp/pdf/ibs.pdf
https://www.sciencedaily.com/releases/2017/06/170620122901.htm
https://www.scientificamerican.com/article/gut-second-brain/
Источник