Кишечные осложнения болезни крона


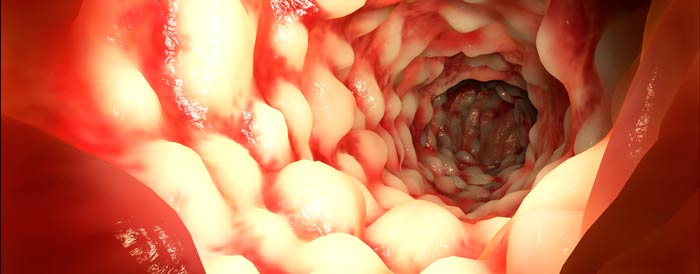
Рис.1. Кишечные осложнения болезни Крона
Осложнения болезни Крона
Большинство осложнений болезни Крона связано с глубоким язвенным поражением кишечной стенки или его последствиями. Отдельной разновидностью гнойных осложнений заболевания являются перианальные проявления, при которых поражается прямая кишка и окружающие ее ткани.
Кишечные свищи
Когда глубокая язва при болезни Крона достигает внешних слоев кишечной стенки, вокруг пораженного участка кишки формируется инфильтрат – скопление воспалительных клеток, отграничивающих воспаленный сегмент кишки от брюшной полости. Инфильтрат нередко вовлекает соседние органы, как правило, расположенную рядом петлю кишки. Поскольку язвы при болезни Крона распространяются не моментально, а потенциальное отверстие в кишечной стенке оказывается “прикрыто” инфильтратом, перфорация – внезапное появление отверстия в кишке с попаданием ее содержимого в брюшную полость – при болезни Крона встречается крайне редко (в отличие от язвенного колита).
К моменту, когда язва достигает соседней петли кишки, полого органа или поверхности живота, она представляет собой гнойный ход, напоминающей узкий проход, по которому может перемещаться кишечное содержимое. Наиболее часто при болезни Крона встречаются межкишечные свищи, по ряду причин представляющие серьезную опасность. Во-первых, гной растворяет (расплавляет), окружающую свищ ткань. Это может привести к абсцессу (ограниченному скоплению гноя), а значит и к заражению крови – сепсису. Во-вторых, свищ между разными отделами кишечника приводит к тому, что пища перестает проходить по некоторым участкам кишки, а значит, питательные вещества не будут всасываться в кровь. К примеру, широкий свищ между 12-перстной кишкой и толстой кишкой приведет к “выключению” из процесса пищеварения всей тонкой кишки, что быстро приведет к истощению человека.
При кишечно-мочепузырном свище содержимое кишечника выделяется с мочой. В моче появляются частицы кала, пищевые волокна, пузырьки газа. Поскольку кишечник содержит огромное количество бактерий, у человека появляются инфекции мочевыводящих путей, не поддающиеся стандартному лечению.
Наружные свищи приводят к выделению кишечного содержимого на поверхность кожи. При первом появлении наружное отверстие свищевого хода может напоминать прыщ или фурункул.
Кишечные свищи почти всегда требуют хирургического лечения – удаления того участка кишки, в котором появилась глубокая язва, распространившаяся за пределы кишечной стенки в виде свища. В исключительных случаях при уверенности, что по ходу свища не образовался гнойник-абсцесс (или его удалось дренировать – выпустить гной – через кожу) возможно наблюдение за пациентом на фоне мощной терапии биологическими препаратами.
Стриктуры
Рубцовое сужение кишки (стриктура или стеноз) возникает, когда мышечная ткань в месте язвы, разрушенная заболеванием, замещается плотными волокнами соединительной ткани. Такое сужение препятствует нормальному продвижению кала и пищи, со временем приводя к кишечной непроходимости. Выше суженного (стриктурированного) участка кишка под давлением пищи или стула расширяется: появляется супрастеностическое расширение.
При длинных стриктурах (более 10 см) пораженный участок кишки приходится удалять. Непротяженные (менее 2 см) стриктуры удается на время расширить при помощи раздуваемого баллона, который вводится в кишку в сжатом состоянии через эндоскоп. При стриктурах промежуточного размера иногда выполняют стриктуропластику – щадящую операцию, при которой суженный участок надсекают и сосбаривают, восстанавливая проходимость по кишке.
Перианальные проявления
Это осложнение – поражение зоны заднего прохода – возникает у 30-50% людей с болезнью Крона. Наиболее частым вариантом являются длительно не заживающие трещины анального канала – суженного участка кишки за задним проходом, окруженного мышцами-сфинктерами, удерживающими стул. В отличие от трещин у здоровых людей, которые, как правило, заживают самостоятельно, трещины при болезни Крона глубокие, не исчезают длительное время и могут приводить к рубцовом сужению заднего прохода – стриктуре.
Свищи прямой кишки при болезни Крона также отличаются от типичных свищей у людей без этого заболевания. Они чаще ветвятся, образуют расширения с гноем (гнойные затёки) и открываются на коже вокруг ануса несколькими отверстиями. Вокруг наружного отверстия свища разрастается кожа – появляется грубая кожная складка.
Свищ может соединять просвет прямой кишки с влагалищем. Такие свищи – ректовагинальные – плохо поддаются лечению и сопровождаются частыми вагинитами из-за попадания стула с бактериями из прямой кишки в половые пути.
Большое скопление гноя в клетчатке, окружающей прямую кишку (парапроктит) приводит к повышению температуры тела, непереносимым болям и необходимости срочной операции, при которой гнойник вскрывают широким разрезом.
Одним из самых неблагоприятных вариантов течения болезни Крона считается наличие перианальных проявлений и активного язвенного поражения прямой кишки. В такой ситуации воспаление кишки не позволяет адекватно лечить осложнения в ткани, окружающей прямую кишку, а перианальный гнойный процесс, в свою очередь, поддерживает постоянное воспаление в кишечнике. Такой “порочный круг” часто приводит к необходимости формирования стомы – отключения прохождения стула через задний проход.
Рак толстой кишки при болезни Крона, в отличие от язвенного колита, в целом, встречается значительно реже. Тем не менее, при болезни Крона с протяженным поражением толстой кишки специалисты рекомендуют ту же периодичность профилактического обследования, что и при язвенном колите.
Внекишечные проявления
Эти осложнения свойственны не только болезни Крона, но и язвенному колиту и другим аутоиммунным заболеваниям. Типичными внекишечными проявлениями являются узловатая эритема и гангренозная пиодермия (воспаление кожи), ирит и иридоциклит (воспаление глаз) и различные артриты (воспаление суставов). Первичный склерозирующий холангит (воспаление желчных протоков в печени) при болезни Крона встречается реже, чем при язвенном колите
В отличие от язвенного колита, при болезни Крона редко возникает опасное кишечное кровотечение.
*Не заменяет консультацию врача. Для постановки диагноза и назначения лечения необходимо обратиться к специалисту.
Источник
Болезнь Крона – это гранулематозное воспаление различных отделов пищеварительного тракта, характеризующееся хроническим рецидивирующим и прогрессирующим течением. Болезнь Крона сопровождается абдоминальными болями, диареей, кишечными кровотечениями. Системные проявления включают лихорадку, снижение массы тела, поражение опорно-двигательного аппарата (артропатии, сакроилеит), глаз (эписклерит, увеит), кожи (узловатая эритема, гангренозная пиодермия). Диагностику болезни Крона проводят с помощью колоноскопии, рентгенографии кишечника, КТ. Лечение включает диетотерапию, противовоспалительную, иммунодепрессивную, симптоматическую терапию; при осложнениях – хирургическое вмешательство.
Общие сведения
Болезнь Крона – хроническое заболевание желудочно-кишечного тракта воспалительного характера. При болезни Крона воспалительный процесс развивается во внутренней слизистой оболочке и подслизистых слоях стенки желудочно-кишечного тракта. Поражаться может слизистая на любых участках: от пищевода до прямой кишки, но наиболее часто встречается воспаление стенок конечных отделов тонкого кишечника (подвздошная кишка).
Заболевание протекает хронически, с чередованием острых приступов и ремиссий. Первые признаки болезни (первый приступ), как правило, возникают в молодом возрасте – у лиц 15-35 лет. Патология встречается одинаково часто как у мужчин, так и у женщин. Выявлена генетическая предрасположенность к болезни Крона – если родственники прямой линии страдают этим заболеванием, риск развития его возрастает в 10 раз. Если болезнь диагностирована у обоих родителей, заболевание у таких больных возникает ранее 20 лет в половине случаев. Риск развития болезни Крона повышается при курении (практически в 4 раза), отмечается связь заболевания с оральной контрацепцией.

Болезнь Крона
Причины
Причины развития болезни Крона окончательно не определены. Согласно самой распространенной теории, в возникновении заболевания основную роль играет патологическая реакция иммунитета на кишечную флору, пишу, поступающую в кишечник, другие субстанции. Иммунная система отмечает эти факторы как чужеродные и насыщает стенку кишечника лейкоцитами, в результате чего возникает воспалительная реакция, эрозия и язвенное поражение слизистой. Однако, достоверных доказательств эта теория не имеет.
Факторы, способствующие развитию болезни Крона:
- генетическая предрасположенность;
- склонность к аллергиям и аутоиммунным реакциям;
- курение, злоупотребление алкоголем, лекарственными средствами;
- экологические факторы.
Симптомы болезни Крона
Кишечные проявления заболевания: диарея (при тяжелом течении частота дефекаций может мешать нормальной деятельности и сну), боль в животе (выраженность в зависимости от степени тяжести заболевания), расстройство аппетита и снижение веса. При выраженном изъязвлении стенки кишечника возможно кровотечение и обнаружение крови в кале. В зависимости от локализации и интенсивности кровь может обнаруживаться ярко-алыми прожилками и темными сгустками. Нередко отмечается скрытое внутреннее кровотечение, при тяжелом течении потери крови могут быть весьма значительны.
При длительном течении возможно формирование абсцессов в стенке кишки и свищевых ходов в брюшную полость, в соседние органы (мочевой пузырь, влагалище), на поверхность кожи (в районе ануса). Острая фаза заболевания, как правило, сопровождается повышенной температурой, общей слабостью.
Внекишечные проявления болезни Крона: воспалительные заболевания суставов, глаз (эписклерит, увеит), кожи (пиодермия, узловатая эритема), печени и желчевыводящих путей. При раннем развитии болезни Крона у детей отмечают задержку в физическом и половом развитии.
Осложнения
Осложнениями болезни Крона могут быть следующие состояния.
- Изъязвление слизистой, прободение кишечной стенки, кровотечение, выход каловых масс в брюшную полость.
- Развитие свищей в соседние органы, брюшную полость, на поверхность кожи. Развитие абсцессов в стенке кишечника, просветах свищей.
- Анальная трещина.
- Рак толстой кишки.
- Похудание вплоть до истощения, нарушения обмена вследствие недостаточности всасывания питательных веществ. Дисбактериоз, гиповитаминозы.
Диагностика
 Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Лабораторные методы исследования: общий анализ крови, в котором отмечаются воспалительные изменения, возможна анемия, как следствие регулярных внутренних кровотечений; копрограмма, исследование кала на скрытую кровь. Иногда применяют капсульную эндоскопию пищеварительного тракта – пациент глотает капсулу с мини-видеокамерой и передатчиком. Камера фиксирует картину в пищеварительном тракте по мере продвижения.
Лечение болезни Крона
Поскольку причины заболевания неизвестны, патогенетическое лечение не разработано. Терапия направлена на уменьшение воспаления, приведение состояния пациента к продолжительной ремиссии, профилактика обострений и осложнений. Лечение болезни Крона – консервативное, проводится врачом-гастроэнтерологом или проктологом. К хирургическому вмешательству прибегают только в случае угрожающих жизни осложнений.
Всем больным прописана диетотерапия. Назначают диету №4 и ее модификации в зависимости от фазы заболевания. Диета помогает уменьшить выраженность симптоматики – диареи, болевого синдрома, а также корректирует пищеварительные процессы. У больных с хроническими воспалительными очагами в кишечнике присутствуют нарушения всасывания жирных кислот. Поэтому продукты с большим содержанием жиров способствуют усилению диареи и развитию стеатореи (жирный стул).
В диете ограничено употребление продуктов, оказывающих раздражающее действие на слизистую пищеварительного тракта (острые, копченые, жареные продукты, высокая кислотность пищи), алкоголя, газированных напитков, злоупотребления кофе. Рекомендован отказ от курения. Применяется дробное питание – частые приемы пищи небольшими порциями согласно режиму. При тяжелом течении переходят на парентеральное питание.
Фармакологическая терапия болезни Крона заключается в противовоспалительных мерах, нормализации иммунитета, восстановлении нормального пищеварения и симптоматической терапии. Основная группа препаратов – противовоспалительные средства. При болезни Крона применяют 5-аминосалицилаты (сульфазалин, месазалин) и препараты группы кортикостероидных гормонов (преднизолон, гидрокортизон). Кортикостероидные препараты используются для снятия острых симптомов и не назначаются для длительного применения.
Для подавления патологических иммунных реакций применяют иммунодепрессанты (азатиоприн, циклоспорин, метотрексат). Они уменьшают выраженность воспаления за счет снижения иммунного ответа, выработки лейкоцитов. В качестве антицитокинового средства при болезни Крона применяют инфликсимаб. Этот препарат нейтрализует белки-цитокины – факторы некроза опухоли, которые нередко способствует эрозии и язвам стенки кишечника. При развитии абсцессов применяют общую антибактериальную терапию – антибиотики широкого спектра действия (метронидазол, ципрофлоксацин).
Симптоматическое лечение осуществляют антидиарейными, слабительными, обезболивающими, кровоостанавливающими препаратами в зависимости от выраженности симптомов и степени их тяжести. Для коррекции обмена больным назначают витамины и минералы. Хирургическое лечение показано при развитии свищей и абсцессов (вскрытие абсцессов и их санация, ликвидация свищей), образовании глубоких дефектов стенки с продолжительными обильными кровотечениями, не поддающемся консервативной терапии тяжелом течении заболевания (резекция пораженного участка кишечника).
Прогноз и профилактика
Способов полного излечения болезни Крона на сегодняшний день не разработано вследствие того, что этиология и патогенез заболевания до конца не ясны. Однако, регулярная адекватная терапия обострений и соблюдения диеты и режима, врачебных рекомендаций и регулярное санаторно-курортное лечение способствуют снижению частоты обострений, уменьшению их тяжести и повышению качества жизни.
По мнению специалистов в сфере клинической гастроэнтерологии ключевыми моментами профилактики обострений являются диетотерапия, сбалансированность питания, применение витаминных комплексов и необходимых микроэлементов; избегание стрессов, развитие стрессоустойчивости, регулярный отдых и здоровый режим жизни; умеренная физическая активность; отказ от курения и злоупотребления алкоголем.
Источник
Болезнь Крона — это хроническое, тяжелое воспалительное заболевание желудочно-кишечного тракта, при котором может наблюдаться поражение любого его отдела, начиная полостью рта и заканчивая прямой кишкой. Клинически оно проявляется воспалением всей толщи стенки пищеварительной трубки, образованием язв и рубцов.
Болезнь Крона в цифрах и фактах:
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев — в толстой кишке, в 5% случаев — в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего — в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Почему возникает болезнь Крона?
Причины возникновения болезни Крона точно не установлены. Имеется несколько теорий на этот счет. Наиболее популярная из них гласит, что значительная роль принадлежит неправильной работе иммунной системы. Она начинает воспринимать в качестве чужеродных агентов компоненты пищи, полезные для организма вещества, бактерии, входящие в состав нормальной микрофлоры. В результате белые кровяные тельца, — лейкоциты, — накапливаются в стенке кишечника, развивается воспалительный процесс.
Однако, ученые затрудняются сказать, является ли изменение работы иммунной системы причиной или следствием болезни Крона.
Другие возможные причины заболевания:
- Генетические нарушения: у 5-10% пациентов есть близкие родственники, у которых тоже диагностирована болезнь Крона.
- Нарушения работы иммунной системы, в том числе аллергии, аутоиммунные реакции и заболевания. Кроме того, причиной развития болезни Крона могут стать перенесенные ранее бактериальные или вирусные инфекции, которые могут спровоцировать нарушение иммунного ответа.
- Курение. По данным статистики, у курильщиков болезнь Крона развивается в 2 раза чаще, чем у некурящих людей. Если пациенты продолжают курить, то заболевание протекает у них тяжелее.
- Образ жизни. Чаще всего данная патология регистрируется в экономически развитых странах, причем рост заболеваемости отмечается с 50-х годов ХХ века, когда началось общее улучшение благосостояния стран Европы и США.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки — на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Лечение болезни Крона
Так как причина болезни Крона до настоящего времени неизвестна, эффективных методов лечения не существует. Однако, есть препараты, при помощи которых можно контролировать заболевание, обеспечить длительную ремиссию.
Пациентам назначают противовоспалительные препараты, глюкокортикоиды (препараты гормонов коры надпочечников), иммунодепрессанты, антидиарейные средства.
При тяжелом течении болезни Крона может быть проведено хирургическое лечение. Во время операции удаляют пораженный участок кишки. Но это приводит не к излечению, а лишь к облегчению состояния. Через некоторое время воспаление развивается в соседнем участке кишки.
Некоторым больным требуется несколько операций. Иногда бывает целесообразно удалить большой отрезок кишечника. Если после этого не удается восстановить целостность кишки — хирург накладывает колостому.
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона колоноскопию нельзя проводить, когда заболевание находится в активной стадии.
Вы можете пройти колоноскопию в Европейской клинике — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта в Европейской клинике вы можете пройти колоноскопию в состоянии медикаментозного сна.
Источник