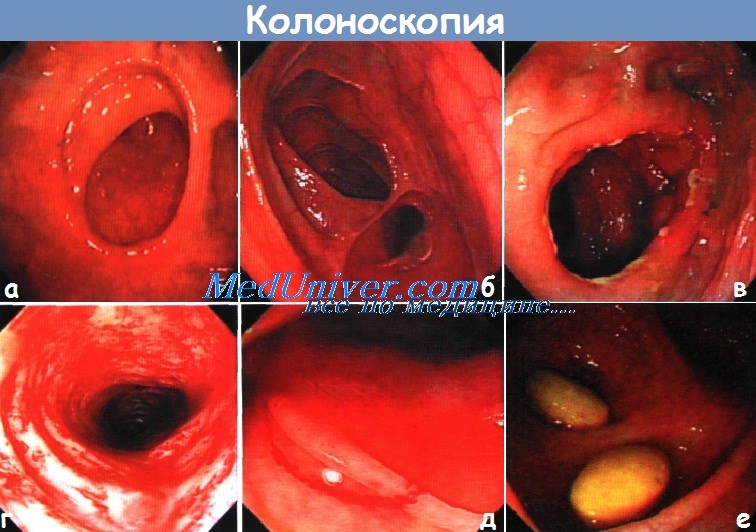
Кишечные швы и анастомозы видео
Оглавление темы “Оперативная хирургия: Кишечные швы.”:
- Кишечные швы. Кишечный шов. Требования к кишечному шву.
- Шов Ламбера. Двухрядный шов Альберта. Шов Шмидена.
- Ушивание раны тонкой кишки. Принципы ушивания ран толстой кишки.
- Кишечные анастомозы. Анастомоз конец в конец. Анастомоз бок в бок.
Кишечные швы. Кишечный шов. Требования к кишечному шву.
В основе большинства операций на желудочно-кишечном тракте лежит кишечный шов. Под термином «кишечный шов» подразумевают все виды швов, накладываемых на стенку полого органа желудочно-кишечного тракта (пищевод, желудок, кишечник), а также и на другие полые органы, имеющие брюшинный покров, мышечную оболочку, подслизистый слой и слизистую оболочку (жёлчный и мочевой пузырь).
Главные требования к кишечному шву:
— кишечный шов должен быть прочным, т.е. после наложения шва края сшитых органов не должны расходиться;
— кишечный шов должен быть герметичным. При этом следует иметь в виду герметичность механическую, не допускающую вытекания из просвета органа ни капли его содержимого, и герметичность биологическую, не допускающую выхода микрофлоры из полости органа,
— кишечный шов должен обеспечивать хороший гемостаз;
— кишечный шов не должен суживать просвет полого органа;
— кишечный шов не должен препятствовать перистальтике.
Выполнение этих требований возможно только с учётом анатомо-физиологических свойств полых органов брюшинной полости. Первое из них — способность брюшины склеиваться и в последующем срастаться в месте повреждения или при плотном прижатии двух листков друг к другу. Второе — футлярное строение стенки желудочно-кишечного тракта. Различают 4 основных слоя стенки желудочно-кишечного тракта: слизистую оболочку; подслизистый слой; мышечную оболочку; серозную оболочку (на пищеводе — адвентициальную). Первые два слоя отделены от следующих рыхлой соединительной тканью, в результате чего они могут скользить по отношению друг к другу. Это очень заметно при вскрытии просвета полого органа: слизистый и подслизистый слои выворачиваются кнаружи под тягой мышечного слоя. В связи с этим, а также из-за красного цвета слизистой оболочки, вывернутые края разреза кишки называют «губами». Образование «губ» иногда затрудняет чёткую визуализацию каждого слоя при наложении кишечного шва.
Самым прочным является подслизистый слой. Остальные слои, включая мышечный, легко прорезаются даже при небольшом натяжении. Для обеспечения прочности и механической герметичности кишечный шов обязательно должен проходить через подслизистый слой.
В подслизистом слое располагается большинство кровеносных сосудов органа, из-за чего при его рассечении возникает кровотечение. Шов, проходящий через подслизистый слой, должен обеспечивать гемостаз.
Из-за тесной связи подслизистого и слизистого слоев очень трудно при наложении кишечного шва пройти, не задев слизистую оболочку, и, следовательно, не инфицировав шовный материал. Кишечный шов, захватывающий подслизистый и слизистый слои, называется сквозным (шов Черни), он может обеспечить прочность и механическую герметичность, но не обеспечивает герметичности биологической, так как через прокол стенки и вдоль шовной нити микроорганизмы могут выходить из просвета кишки на поверхность брюшины.
Шов Ламбера. Двухрядный шов Альберта. Шов Шмидена.
Добиться биологической герметичности можно, использовав способность брюшины склеиваться при тесном сближении. Это качество использовал Ламбер, предложивший накладывать так называемые чистые серозно-серозные швы. Однако скоро выяснилось, что шовный материал быстро прорезает тонкую брюшину. В дальнейшем стали использовать немного более прочный серозно-мышечный шов, который тоже называют швом Ламбера.
Итак, в процессе разработки оптимального кишечного шва выяснилось, что сшивание только одного слоя (слизисто-подслизистого или серозно-мышечного) не обеспечивает выполнения всех требований к кишечному шву. Альберт предложил двухрядный шов.
Первый ряд швов при этом проходит через все слои стенки кишки, обеспечивая прочность и механическую герметичность. Второй ряд швов — серозно-мышечный шов Ламбера — в дополнение к этому обеспечивает и герметичность биологическую.
Хороший гемостаз может быть получен при использовании непрерывного обвивного шва через все слои, так как при этом сдавливаются все проходящие в стенке кишки сосуды. Такой же эффект получается и при использовании непрерывного вворачивающего шва Шмидена.
Однако в этом случае вокруг сшиваемых участков кишки образуется ригидная петля из шовного материала, мешающая прохождению перистальтической волны. Чтобы исключить этот фактор, стали пользоваться рассасывающимся шовным материалом, сначала кетгутом, а в последнее время и синтетическим, например, викрилом. После рассасывания шовного материала петля исчезает. Для того, чтобы такая петля не обра зовывалась при наложении второго серозно-мышечного, ряда швов, его делают прерывистым узловым. Материал при этом существенной роли не играет. Для наложения второго ряда швов используют и шёлк, и синтетические нерассасывающиеся нити.
Для того, чтобы не сузить просвет кишки, при её рассечении разрез ведут косо, что увеличивает диаметр сшиваемой части, и при естественном и неизбежном сужении просвета за счёт двойной стенки сшиваемого участка он в конце концов остаётся неизменным.
В последнее время многие хирурги стали отдавать предпочтение узловым сквозным швам (первый ряд шва Альберта). Это связано с использованием электроножа для рассечения стенки кишки. При проведении разреза коагулируются все слои стенки кишки и кровотечения из подслизистого слоя не возникает, что снимает необходимость гемостаза.
Видео урок техники наложения кишечного шва Ламбера
Ушивание раны тонкой кишки. Принципы ушивания ран тонкой кишки.
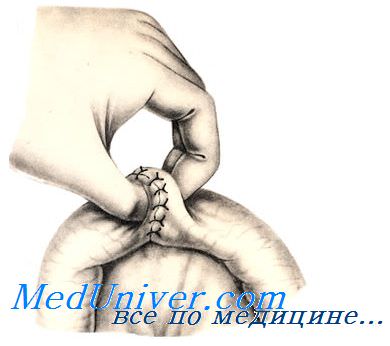
При небольшом дефекте кишечной стенки (длиной до 1 см) вокруг раны накладывают однорядный кисетный шов. При этом используют нерассасывающийся шовный материал и проводят лигатуру только через серозный и мышечный слои кишечной стенки.
Придерживая стенку кишки анатомическим пинцетом, накладывают стежки длиной 0,2 см с промежутками по 0,4 см по окружности на расстоянии 0,5 см от края раны. Игла должна войти в серозную оболочку, пройти через мышечную и выйти обратно со стороны серозной. После наложения стежков по всей окружности концы нити связывают одним полуузлом, но не затягивают его.
Ассистент анатомическим пинцетом захватывает край раны и погружает его по мере затягивания узла. Затем одновременно плавно удаляют пинцет и окончательно затягивают первый узел. Его закрепляют вторым (фиксирующим) узлом.
При неудачном удалении пинцета между складками серозной оболочки могут выступать участки слизистой оболочки. В этом случае показано наложение дополнительного серозно-мышеч-ного Z-образного шва.
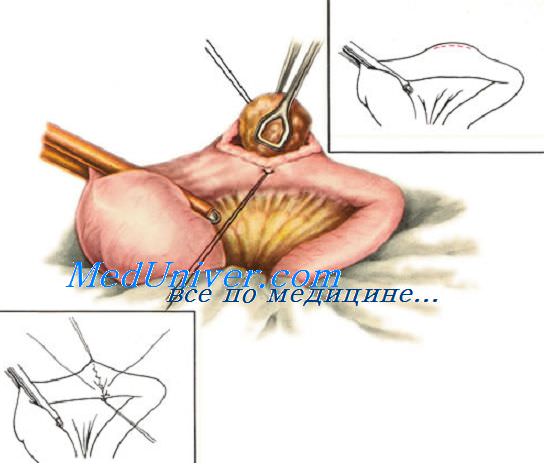
При ушивании раны кишки длиной более 1 см используют обычно двухрядные швы. Если рана расположена в продольном направлении, ее нужно перевести в поперечное с помощью нитей-держалок во избежание суживания просвета. С их помощью ассистент осторожно растягивает края раны и в этом положении фиксирует до конца ушивания раны.
Первый ряд двухрядного шва — узловой или непрерывный краевой сквозной шов. Он обеспечивает герметичность, прочность, гемостаз, но будет инфицированным, так как проходит через просвет кишки. Чаще всего накладывают вворачивающий непрерывный шов по Шмидену («скорняжный») кетгутовой нитью. Зафиксировав узлом длинную нить у угла кишечной раны, накладывают стежки через всю толщу кишечной стенки на 0,3—0,4 см от края раны попеременно со стороны слизистой оболочки каждого края раны, расстояние между стежками 0,5 см.
После ушивания раны остается один конец нити, при помощи которого надо сформировать узел и закрепить шов. Для этого при прошивании последнего стежка нить не протягивают до конца, надо оставить незатянутой последнюю петлю, по длине равную оставшемуся свободному концу нити. Сблизив обе половины петли (т. е. соединив их), их связывают простым узлом со свободным концом.
Стерильность шва обеспечивается наложением второго ряда узловых асептических перитонизирующих серозно-мышечных швов (Ламбера).
Кишечные анастомозы. Анастомоз конец в конец. Анастомоз бок в бок.
Соединение пересечённых участков кишки называется кишечным анастомозом. Кишечные анастомозы накладывают по типу конец в конец, бок в бок, конец в бок и бок в конец.
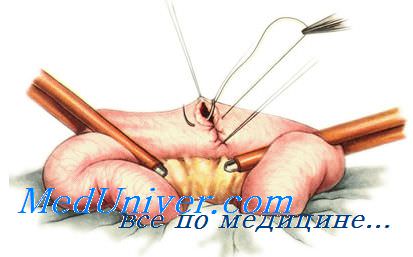
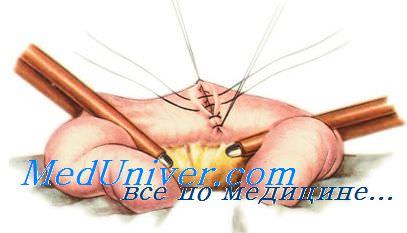
Анастомоз конец в конец — прямое соединение концов полых органов с наложением двухрядного шва Альберта. Первый ряд швов — сквозной непрерывный или узловой кетгутом, второй — узловые серозно-мышечные швы Ламбера. При сшивании участков толстой кишки используют трёхрядный шов. Третьим рядом является ещё один ряд швов Ламбера. Анастомоз конец в конец более физиологичен и поэтому широко применяется при различных операциях.
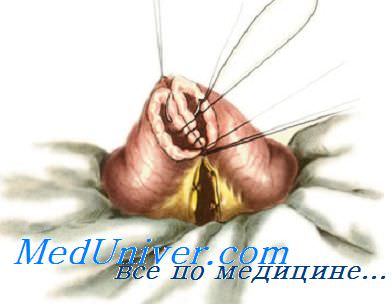
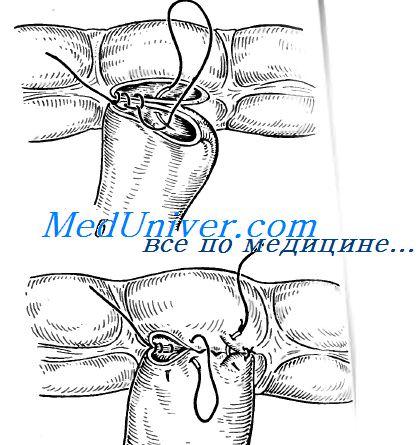
При анастомозе бок в бок на соединяемых участках кишки сначала делают две наглухо закрытые культи. Для их образования свободный конец кишки перевязывают и погружают в кисетный шов (см. рис. 8.55). Культи располагают изоперистальтически по отношению друг к другу, на прилежащих боковых поверхностях скальпелем делают отверстия, которые сшивают также двухрядным швом. При этом виде анастомоза нет опасности сужения, так как ширина анастомоза не ограничена диаметром сшиваемых кишок и может свободно регулироваться.
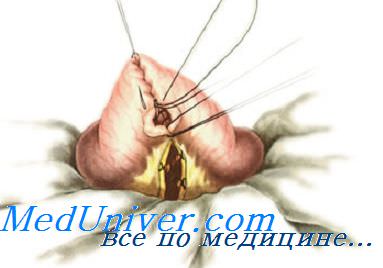
Анастомоз конец в бок применяется при соединении отрезков желудочно-кишечного тракта разного диаметра: при резекции желудка и при соединении тонкой кишки с толстой.
Видео урок техники наложения кишечного анастомоза конец в конец
Видео урок топографической анатомии и оперативной хирургии брюшной полости. Кишечные швы
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Оглавление темы “Перитонит.”:
1. Определение тяжести повреждения органов брюшной полости.
2. Перитонит. Классификация перитонита. Виды перитонита.
3. Ведение перитонита. Контроль за источником инфекции. Контроль за повреждениями в брюшной полости.
4. Агрессивные варианты ведения перетонита. Тактика при перетоните.
5. Интраабдоминальные абсцессы. Необходима ли перитонеальная бактериология?
6. Кишечные анастомозы. Идеальный анастомоз. За и против анастомоза.
7. Выбор техники анастомоза. Отечная кишка.
8. Техника наложения анастомоза. Контроль за анастомозом.
9. Когда не следует накладывать анастомоз? Противопоказания к наложению анастомоза.
10. Желудочно-кишечные кровотечения. Проблема желудочно-кишечных кровотечений.
Техника наложения анастомоза. Контроль за анастомозом.
Мы отдаем предпочтение однорядному анастомозу непрерывным швом сдвоенной нитью или двумя одинарными 3/0 или 4/0 монофиламентными нитями (ПДС или максон).
Мы не используем кишечные жомы, полагая, что кровоснабжение краев кишки не должно нарушаться. Нет никакой необходимости в деваскуляризации краев кишки путем очистки от жира ее брыжеечного края или удаления жировых подвесков.
Линию непрерывного шва начинают от задней стенки и постепенно переходят на переднюю, пока концы нити не встретятся, здесь их завязывают. Суть в том, чтобы делать шов достаточно большими стежками, захватывая подслизистую, мышечную и серозную оболочки, но без слизистой оболочки («большие стежки снаружи, маленькие — изнутри»).

Вкол иглы должен располагаться по крайней мере на расстоянии 5—7 мм от кpaя кишки, а промежуток между стежками — не пропускать концов зажима ДеБейки (3—4 мм). Ассистент, удерживающий шовную нить, должен обеспечить умеренное ее натяжение, без излишнего сдавления тканей. Подобная техника пригодна для анастомозов конец в бок, конец в конец и даже для рутинных сосудистых анастомозов. Данную технику мы используем на всем протяжении ЖКТ, от пищевода до прямой кишки.
При этом удается создать широкий инвертированный и безопасный анастомоз не более чем за 15 мин, используя всего одну или две нити.
В «трудных случаях», когда зона анастомоза относительно мало доступна мы предпочитаем однорядный узловой шов, который позволяет более аккуратно сопоставить кишку. Как это делать и как правильно использовать степлеры вы узнаете от своих учителей.
Контроль за анастомозом
При правильно наложенном кишечном анастомозе нет необходимости проверять его на герметичность; общепринятая практика продавливания («продаивания») анастомоза смехотворна, если вы используете однорядный шов. К «проблемным» относятся низкие ректальные анастомозы; их нужно проверить на герметичность: положите кишечный жом выше анастомоза, заполните полости таза физиологическим раствором и введите воздух в прямую кишку. Вместо воздуха можно использовать синьку.
Если пузырьки воздуха или синька появляются в малом тазу, попытайтесь закрыть дефект швом. При безуспешной попытке показано наложение проксимальной двуствольной колостомы.
Видео урок наложения непрерывного обвивного кишечного шва на анастамоз
Другие видео уроки по топочке находятся: Здесь
– Также рекомендуем “Когда не следует накладывать анастомоз? Противопоказания к наложению анастомоза.”
Источник
1. Кишечные анастомозы Кишечные анастомозы накладываются по типу конец в конец, бок в бок, конец в бок и бок в конец. Анастомоз конец в конец – прямое соединение концов полых органов с наложением двух- или трехрядного шва Анастомоз бок в бок – наглухо закрытые две культи соединяют боковыми поверхностями (кишечные петли или желудок и кишка). Анастомоз конец в бок – при резекции желудка (культя и боковая стенка тонкой кишки); при соединении тонкой кишки с толстой (конец тонкой кишки подшивают к боковой стенке толстой кишки). Анастомоз бок в конец – боковая поверхность более проксимального органа соединяется с концом более дистально расположенного органа. (гастроэнтероанастомоз по Ру, илеотрансверзоанастомоз). При названии анастомоза первым всегда указывается более проксимально расположенный орган, а затем орган, расположенный дистальнее.).
2. Энтеростомия Энтеростомия – наложение свища на тощую кишку (еюностомия) или на подвздошную кишку (илеостомия). Еюностомия по Витцелю. Показания – распространенный рак желудка, химические ожоги желудка. Доступ – верхняя срединная лапаротомия, верхний левосторонний трансреактальный разрез. Выводят в рану петлю тощей кишки, между приводящей и отводящей петлями накладывают анастомоз. В отводящую петлю укладывают еюностомическую трубку, которую погружают в стенку кишки. Конец трубки через небольшой разрез погружают в просвет кишки и проводят в отводящую кишку дистальнее анастомоза. Отверстие в кишке над трубкой ушивают кисетным и узловыми швами. Трубку фиксируют к стенке кишки и выводят на переднюю брюшную стенку через отдельный разрез. Илеостомия. Доступ – правосторонний нижний трансреактальный или параректальный разрез. По извлечении петли подвздошной кишки ее подшивают непрерывным швом к пристеночной брюшине по краям разреза. В образовавшейся на дне раны площадке из стенки подвздошной кишки делают отверстие и подшивают края кишки узловыми швами с образованием губовидного свища.
3. Резекция тонкой кишки Показаниями к операции являются:
опухоли кишки или ее брыжейки;
некроз кишки при острой кишечной непроходимости, ущемленной грыже, тромбозе артерий тонкой кишки;
множественные ранения.
Техника операции – на проксимальный и дистальный концы удаляемого отдела кишки под углом 45°. накладывают жесткие кровоостанавливающие зажимы. Отступя на 1-1,5 см от линии предполагаемой резекции накладывают мягкие кишечные жомы. Подлежащий удалению участок кишки иссекают в косом направлении, параллельно жестким зажимам. После удаления иссеченного участка концы кишки сближают. Сшивают заднюю стенку узловыми серозно-мышечными швами, а задние края (губы) анастомоза – непрерывным обвивным швом, передние края – вворачивающим швом Шмидена. На переднюю стенку анастомоза накладывают узловые серозно-мышечные швы. Отверстие в брыжейке ушивают отдельными шелковыми швами.
Энтероэнтероанастомоз бок в бок. Формирование культи приводящего и отводящего отделов выполняют по способу Дуайена:
перевязка кишки под зажимом на пережатом участке;
накладывание кисетного шва;
погружение культи с затягиванием кисетного шва, и ряда узловых серозно-мышечных швов.
Зашитые кишечные отрезки изоперистальтически прикладывают один к другому. Стенки соединяют узловыми серозно-мышечными швами. Рассекают стенку одной из кишечных петель не доходя 1 см до его края. Также вскрывают просвет второй петли. Накладывают непрерывный шов на задние края анастомоза через все слои кишечной стенки. Передние края анастомоза сшивают швом Шмидена. На серозную оболочку сшитых петель кишки накладывают поверх узловые серозно-мышечные швы.
Источник
Несостоятельность анастамоза кишечника – причины, диагностика, лечениеПослеоперационные признаки (абсцесс, свищ, сепсис) выхода кишечного содержимого (или контрастного вещества) за пределы кишки, что может явиться результатом расхождения швов анастомоза или пропущенного дефекта стенки кишки. Диагноз основывается на клинических (таких как перитонит, сепсис, субфебрильная лихорадка, лейкоцитоз, необъяснимая тахикардия, продолжающаяся дисфункция кишечника) или рентгенологических данных (в бессимптомных случаях, например, при наличии проксимальной стомы). Осложнения: прямая кишка (5-10%), ободочная кишка (2%), тонкая кишка (1%), илеоанальный резервуарный анастомоз (4—5%), континентная илеостома (12%). а) Дифференциальный диагноз. Абсцесс, несвязанный с кишкой (например, нагноившаяся гематома после разлитого перитонита). б) Причины. Технические погрешности, недостаточное кровоснабжение, натяжение, плохое состояние тканей (после лучевой терапии, мальнутриция, инфекция), действие лекарственных средств (стероидов, бевацизумаба, химиопрепаратов), курение. в) Обследование несостоятельности анастамоза кишечника Необходимый минимальный стандарт: Сопутствующие факторы, влияющие на принятие решения:
г) Ведение пациента с несостоятельностью анастамоза кишечника Консервативное ведение: Хирургический подход: • Ранняя симптоматическая несостоятельность (< 7—10 дней) => релапаротомия для поиска дефекта: • Поздняя диагностика несостоятельности (> 10 дней) => неблагоприятные условия при релапаротомии: Видео промывания желудка через назогастральный зонд у взрослого |
Источник