Кишечные спайки симптомы лечение
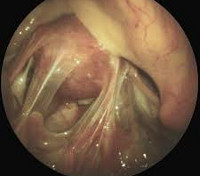
Спаечная болезнь кишечника – это воспалительно-дистрофический процесс, характеризующийся образованием соединительнотканных перетяжек (спаек) между петлями тонкой и толстой кишки. Спайки препятствуют правильной моторно-эвакуаторной функции кишечника. Клиническая картина вариабельна: от бессимптомной до кишечной непроходимости.
Спайки – это достаточно плотные тяжи из соединительной ткани, которые образуются вследствие воспаления и отечности листков висцеральной и париетальной брюшины – ткани, покрывающей изнутри все органы, располагающиеся в пространстве брюшной полости. Даже при локальном воспалительном процессе листки париетальной и висцеральной брюшины становятся отечными, внутри выпадают нити фибрина, которые способствуют процессу склеивания. Это своеобразный защитный момент, который способствует ограничению воспалительной реакции. В дальнейшем эти фибриновые нити трансформируются в плотную соединительную ткань.
Причины
Причинами спаечной болезни могут быть внешние и внутренние факторы. Следует рассматривать именно провоцирующие факторы, так как влияние одного и того же действия у одного человека проходит незамеченным, а у другого – провоцирует развитие спаечного процесса.
Среди возможных причин спаечной болезни следует рассматривать:
- все процессы, входящие в понятие «острый живот» (аппендицит, холецистит и др.);
- хроническое воспаление органов внутри брюшной полости (аппендикулярный инфильтрат);
- у женщин – хронические воспалительные заболевания органов внутри малого таза (сальпингоофорит, аднексит, эндометриоз);
- травматические повреждения живота (одиночные или множественные удары в живот во время спортивных занятий, в драке);
- любая полостная операция.
Генетическая предрасположенность — один из основополагающих моментов спаечной болезни. Также повышается вероятность формирования спаечного процесса, если у родственников по прямой линии были случаи этой болезни.
Симптомы
Клиническая симптоматика спаечной болезни определяется выраженностью и распространенностью патологического процесса: 2-3 спайки между петлями толстого и тонкого кишечника могут никак не ощущаться, в то время как при множественных патологиях имеются определенные симптомы.
Кроме того, спаечная болезнь, согласно классификации подразделяется на хроническую, острую и интермиттирующая (периодически возникающая). Соответственно, при острой форме этого заболевания клинические признаки появляются и нарастают быстро, в течение короткого периода времени; а при хронической – появляется медленно и сопровождает человека долгие годы.
Среди возможных клинических признаков спаечной болезни отмечают:
- болевые ощущения без четкой локализации;
- интенсивность боли варьирует от умеренной до сильной, боль нарастает при усилении перистальтики (после еды);
- тошнота (редко);
- рвота и срыгивание (особенно после употребления большого количества пищи);
- метеоризм и вздутие живота.
Если спаечная болезнь осложняется непроходимостью кишечника, то наблюдается классическая клиническая симптоматика:
- выраженная боль в животе спастического характера; стихание боли свидетельствует о некрозе участков кишечника;
- повторные эпизоды рвоты даже после выпитой воды;
- живот становится вздутым и асимметричным;
- вздутие сочетается с отсутствием отхождения газов;
- стул отсутствует или очень скудный;
- достаточно быстро ухудшается общее состояние: появляется высокая температура с ознобом, выраженная слабость.
Клиническая симптоматика острой и хронической спаечной болезни сходна со многими другими заболеваниями брюшной полости, поэтому без помощи специалиста не обойтись.
Диагностика
Диагностика патологии предполагает использование инструментальных методов исследования, которые позволяют визуализировать спайки и оценить распространенность заболевания. Для этого используются:
- ультразвуковое исследование органов, располагающихся внутри брюшной полости и малого таза (высокоточным датчиком);
- томография с использованием контрастного вещества (лучше магнитно-резонансная или позитронно-эмиссионная);
- обзорная рентгенография (наиболее информативна и целесообразна при подозрении на кишечную непроходимость);
- колоноскопия;
- в крайнем случае – диагностическая лапароскопия;
- общеклинические и биохимические тесты для оценки метаболических нарушений всего организма.
Применение инструментальных методов необходимо при хронической спаечной болезни и при возникновении кишечной непроходимости, так как это позволяет спланировать дальнейший ход оперативного вмешательства.
Большое значение имеет опрос больного, так как указание на травмы живота, оперативные вмешательства (особенно повторные) на органах брюшной полости имеют первостепенное значение в развитии обширного спаечного процесса.
Лечение
Терапия спаечного процесса подразделяется на оперативную и консервативную. Без хирургического вмешательства можно обойтись, если образовавшихся спаек немного, они незначительно сказываются на моторно-эвакуаторной функции кишечника, кишечной непроходимости нет.
Вылечить спаечную болезнь, особенно распространенную, без хирургического вмешательства невозможно. Медикаменты могут уменьшить выраженность клинической симптоматики, но не ликвидировать соединительнотканные образования. Хирургическое иссечение спаек также не всегда успешно, так как возможен рецидив болезни – повторное образование спаечных тяжей.
Диета
Диетическое питание подразумевает отказ от продуктов, провоцирующих усиленное газообразование. Это уменьшает напряженность кишечника, снижает интенсивность болевых ощущений.
| Нерекомендуемые продукты | Рекомендуемые продукты |
|
|
Полный переход к диетическому питанию позволяет уменьшить выраженность клинической симптоматики спаечной болезни.
Медикаментозная терапия
В комплексной терапии спаечной болезни практикуется использование симптоматических средств, которые улучшают качество жизни пациента. Врачом могут быть назначены:
- НПВС и глюкокортикостероиды как средства, препятствующие воспалению спаек;
- лидаза и другие рассасывающие ферменты;
- ФИБС, алоэ, спленин для рассасывания спаек (часто в сочетании с физиопроцедурами);
- панкреатические ферменты для улучшения процессов переваривания (панкреатин);
- средства для уменьшения содержания образовавшихся газов (симетикон);
- спазмолитики для снижения интенсивности боли (дротаверин).
Еще могут назначаться средства для очищения кишечника, если нет возможности поставить очистительную клизму.
Хирургическая терапия
Применяется в случае развития кишечной непроходимости или значительного снижения качества жизни пациента, низкой эффективности консервативного лечения. Проводится полостная операция, образовавшиеся спайки иссекаются обычным скальпелем, с помощью лазера или электрического тока.
Для профилактики повторного образования спаек применяются:
- ферменты протеолитические (химотрипсин, трипсин) и фибринолитические (урокиназа, стрептокиназа);
- антикоагулянты (низкомолекулярный гепарин);
- гиалуронидаза;
- барьерные специализированные мембраны и пленки (вводятся интраоперационно).
Целесообразность применения той или иной методики оценивает врач.
Восстановительный период протекает без каких-либо особенностей, практикуется раннее вставание, постепенное расширение строгой диеты.
Возможные осложнения и прогноз
Наиболее грозное осложнение спаечной болезни – это кишечная непроходимость. При позднем обращении или отсутствии адекватной хирургической помощи кишечная непроходимость может стать причиной смерти больного.
Хроническая и интермиттирующая спаечная болезнь не представляют угрозы для жизни пациента. Прогноз благоприятный, но качество жизни может быть различным.
Профилактика
Профилактические мероприятия по предотвращению развития спаечной болезни зависят от рекомендаций хирурга, который проводит оперативное вмешательство. Возможные составляющие указаны выше.
Источник
Спаечная болезнь – заболевание, вызванное образованием соединительнотканных тяжей между внутренними органами и брюшиной. Патология чаще всего связана с предшествующей операцией. Симптомы зависят от локализации спаек и их распространенности. Для острого периода характерны абдоминальные боли, поносы или запоры, рвота, падение давления, повышение температуры, слабость. Диагностика заключается в тщательном сборе анамнеза и жалоб, а также проведении рентгенографии органов брюшной полости, УЗИ, МРТ, лапароскопии. Лечение направлено на купирование симптомов, предотвращение прогрессирования патологии, при частых обострениях и рецидивах показано проведение операции.
Общие сведения
Спаечная болезнь – патологическое состояние, обусловленное формированием соединительнотканных сращений (спаек) в брюшной полости. Организм человека уникально устроен, в определенный момент времени он включает защитные механизмы, которые могут предотвратить развитие тяжелых осложнений, но это отражается на общем состоянии. С целью ограждения здоровых органов от поврежденных структур вокруг патологического очага формируется соединительная ткань. Она не может восполнить функции утраченной, но позволяет заполнить пустоту и оградить окружающие ткани от патологии. Вначале эта ткань рыхлая, затем она уплотняется и иногда окостеневает. Так и образуются спайки.
Спайки в брюшной полости представляют собой соединительнотканные тяжи, которые соединяют брюшину и внутренние органы. Сращения перетягивают органы и ограничивают их подвижность, создают условия для нарушения их функций, поэтому нередко становятся причиной серьезных заболеваний, например, непроходимости кишечника или женского бесплодия.

Спаечная болезнь
Причины
Провоцирующими факторами, инициирующими механизм спаечной болезни, могут быть заболевания внутренних органов в сочетании с оперативной травмой (в 98% случаев). Если к травме присоединяются инфекция, кровь, пересыхание брюшины, то риск появления спаек возрастает.
Запустить развитие спаечной болезни могут ушибы и травмы живота. Тупые механические повреждения нередко сопровождаются внутренними кровотечениями, образованием гематом, нарушением лимфооттока и обмена веществ в пораженных тканях. Это ведет к расстройству кровотока в брюшине и началу воспаления со всеми вытекающими последствиями. Спаечную болезнь могут также вызывать врожденные аномалии и пороки развития, химические вещества, лекарственные препараты и инородные тела.
Патогенез
Внутренние органы брюшной полости покрыты тонкими листками брюшины. В норме они имеют гладкую поверхность и секретируют небольшое количество жидкости, чтобы обеспечить свободное перемещение органов брюшной полости относительно друг друга. Различные провоцирующие факторы приводят к отеку тканей и появлению фибринового налета на брюшине. Фибрин – это клейкое вещество, которое способствует соединению близлежащих тканей. Если в это время не провести адекватную терапию, то после стихания патологических процессов на месте склеивания образуются спайки.
Процесс формирования сращений проходит в несколько этапов: вначале выпадает фибрин, затем через 2-3 суток на нем появляются специальные клетки (фибробласты), которые секретируют коллагеновые волокна. Выраженное замещение воспаленных тканей соединительными начинается на 7 день и заканчивается на 21. За этот период сращения превращаются в плотные спайки, в них прорастают капилляры и нервы.
Симптомы спаечной болезни
Клинические признаки спаечной болезни зависят от локализации спаек и распространенности патологии. Заболевание может протекать бессимптомно или появляться внезапно и остро с необходимостью срочной госпитализации в отделение хирургии.
Неотложные состояния при спаечной болезни чаще всего связаны с непроходимостью кишечника. В подобных ситуациях пациенты предъявляют жалобы на интенсивную боль, тошноту, рвоту, повышение температуры тела. Пальпация живота вызывает резкие болевые ощущения, к тому же пациент не может определить их точную локализацию. Заболевание оказывает сильное влияние на перистальтику кишечника: возможно ее усиление с развитием поноса или, наоборот, ослабевание до полного исчезновения, что приводит к появлению запоров. Многократная рвота резко ухудшает состояние пациентов и вызывает обезвоживание, это сочетается с падением артериального давления, резкой слабостью и усталостью.
Иногда симптомы спаечной болезни имеют периодический характер, то появляясь, то внезапно исчезая. В этом случае пациента беспокоят боли в области живота, запор или диарея. Если клинические проявления слабо выражены, изредка возникает ноющая боль и незначительные расстройства кишечника, тогда говорят о развитии хронической спаечной болезни. Чаще всего с подобными состояниями сталкиваются гинекологи, поскольку спаечный процесс может поражать внутренние половые органы, оказывая негативное влияние на менструальную функцию и способность к деторождению.
Диагностика
Хирург может заподозрить спаечную болезнь во время первичного осмотра пациента при наличии характерных жалоб, предшествующих воспалительных заболеваний органов брюшной полости, оперативных процедур и инфекционной патологии. Диагностические мероприятия подразумевают проведение лапароскопии, УЗИ и МСКТ органов брюшной полости, рентгенографии, электрогастроэнтерографии.

КТ ОБП. Множественные спайки кишечника/сальника с брюшной стенкой.
- Лапароскопическое исследование – наиболее информативный метод диагностики спаечной болезни. Это по своей сути микрооперация, заключающаяся в выполнении небольших разрезов, введении в них специальных инструментов с камерой, которая позволяет провести видеовизуализацию внутренних органов. Это не только диагностическая процедура: после обнаружения проблемы можно сразу осуществить оперативное вмешательство для лечения спаечной болезни.
- Обзорная рентгенография ОБП играет большую роль в постановке диагноза спаечной болезни. Метод позволяет обнаружить воспалительный экссудат в брюшной полости, повышенное газообразование в кишечнике и его вздутие. Часто исследование проводят с использованием контрастного вещества для определения непроходимости кишечника.
- Электрогастроэнтерография подразумевает измерение электрических сигналов от разных отделов пищеварительного тракта во время его сокращения.
- УЗИ и КТ органов брюшной полости – точные методы, позволяющие определить расположение спаек и их распространенность.

Множественные спайки в брюшной полости (межкишечные/с брюшной стенкой/сальником), у этого же пациента.
Лечение спаечной болезни
Лечение спаечной болезни заключается в проведении консервативных и хирургических процедур. Консервативные терапевтические мероприятия направлены на предотвращение образования спаек и их негативных последствий, а также купирование симптомов. Оперативное вмешательство проводится при острых неотложных состояниях, постоянных рецидивах патологии и частых обострениях.
Консервативная терапия
В начале консервативного лечения спаечной болезни в первую очередь купируют болевые ощущения. Этого можно добиться путем проведения очистительной клизмы (если боль связана с запорами и задержкой газов), наложением тепла на живот, приемом спазмолитиков. Решить проблему запоров можно назначением специальной диеты, обогащенной продуктами, которые усиливают перистальтику (любые погрешности в питании могут вызвать резкое обострение патологии). Если это не помогает, назначают легкие слабительные препараты и физиопроцедуры: диатермию, парафиновые аппликации, ионофорез, грязелечение.
Пациентам рекомендуют исключить физические нагрузки, чтобы предотвратить спазмы мускулатуры, которые вызывают усиление боли. Для устранения рвоты назначают противорвотные препараты, а также используют внутривенные растворы для снятия симптомов обезвоживания.
Хирургическое лечение
Хирургические вмешательства при спаечной болезни довольно сложны, к тому же они подразумевают серьезную предоперационную подготовку. Очень часто операции делают по поводу неотложных состояний: подготовка таких пациентов скоротечна, но всегда полноценна. Больным переливают плазму, раствор хлорида натрия, Рингера-Локка, гидрокарбоната натрия для устранения симптомов обезвоживания и нормализации кислотно-основного состояния крови. С целью детоксикации вводят солевые растворы, реополиглюкин с преднизолоном или гидрокортизоном.
Старые рубцы на коже от предшествующей операции не иссекают, так как это может привести к осложнениям, поскольку петли кишечника припаяны к рубцу. Спайки удаляют, разделяют, раздвигают. Выбор метода зависит от конкретной ситуации. Если обнаружены участки некроза кишечника, то поврежденную область резецируют, а проходимость восстанавливают или накладывают стому. При спайках, деформирующих кишечник, формируют обходной анастомоз. Подобные манипуляции показаны при наличии плотного конгломерата петель, но иногда этот участок резецируют.
Во время операции соблюдают основные меры по профилактике рецидива заболевания: делают широкие разрезы, предотвращают пересыхание листков брюшины, проводят полноценную остановку кровотечений и своевременно удаляют кровь, исключают попадание в рану инородных предметов; в рану не вносят сухие антисептики и антибиотики, для сшивания используют полимерные нити.
После операции показано внутрибрюшинное введение протеолитических ферментов, назначение противовоспалительных и антигистаминных препаратов, проведение стимуляции перистальтики. Следует отметить, что хирургические манипуляции в 15-20% случаев приводят к повторному образованию спаек, поэтому к вопросу терапии стоит подходить обдуманно.
Прогноз и профилактика
Прогноз при единичных спайках благоприятный, но множественные поражения вызывают негативные последствия. Предотвратить развитие спаечной болезни можно, выполняя ряд несложных действий: следует вести правильный образ жизни, полноценно и рационально питаться, заниматься спортом. Нельзя допускать периоды длительного голодания, чередующиеся с приступами переедания. Важно следить за регулярностью стула, а также обеспечить полноценное пищеварение, проводя профилактику заболеваний желудочно-кишечного тракта и проходя регулярные осмотры у гастроэнтеролога. Во многом профилактика спаечной болезни зависит от компетентности врачей, соблюдения ими техники и правил операции, назначения адекватной терапии.
Источник