Кишечные спайки у детей

Дети нередко жалуются на боль в животе, особенно в начальных классах школы. Чаще всего это бывает функциональная абдоминальная боль, вызванная постепенным неравномерным ростом кишечника, растяжением брюшины и связок. Она не опасна, не требует лечения и постепенно проходит сама. Но иногда причиной неприятных ощущений могут быть спайки. Что же это такое, когда они появляются и к кому обращаться за помощью — хирургу, терапевту или остеопату?
Что такое спаечная болезнь

Многие хорошо знают о том, что после глубокого повреждения кожи на любом участке тела остаются рубцы. Рубец — это видоизмененная соединительная ткань, которая имеет довольно плотную структуру. Иногда он стягивает кожу, вызывая неприятные ощущения, мешая полноценному движению.
Однако рубцовая ткань может образовываться не только на коже, где она хорошо видна, но и в брюшной полости. Она образуется после перенесенных травм и операций. Вначале ее структура достаточно мягкая и рыхлая. Но со временем она постепенно плотнеет, стягивает между собой внутренние органы (в том числе многочисленные петли кишечника) и брюшину. Иногда в структуре рубца появляются кальцификаты, то есть, он окостеневает.
Причины спаечной болезни у детей

Можно подумать, что спайки — это удел исключительно взрослых людей. Однако, к сожалению, они могут возникнуть и у детей, в том числе у новорожденных. Основные причины спаечной болезни следующие.
- Перенесенные операции на органах живота. Во время любой операции, даже наиболее щадящей эндоскопической, возникает повреждение тканей брюшной полости. Конечно, современная медицина позволяет снизить ее травматичность, но исключить ее полностью невозможно. Чаще всего операции на органах брюшной полости детям проводят в связи с наличием аномалий развития того или иного органа, однако иногда врачам приходится удалять им аппендикс или желчный пузырь.
- Воспалительные процессы в органах брюшной полости. Перитонит — это тяжелое осложнение, которое возникает при излитии в полость живота содержимого кишечника, попадания туда крови. Он является результатом нелеченной язвенной болезни или аппендицита.
- Травмы живота. Они могут наноситься как тупыми предметами (при драке, при сильном ударе), так и острыми колюще-режущим оружием. Во втором случае обычно ребенка достаточно быстро доставляют в больницу, проводят экстренную операцию. А вот после сильного удара в живот катастрофа может случиться не сразу, а спустя какое-то время. В результате кровоизлияния или разрыва внутренних органов, даже если потом ребенку все-таки была оказана медицинская помощь, практически всегда остаются спайки. Иногда удар может быть совсем не сильным, однако он приводит к появлению гематомы, нарушению лимфооттока от органов брюшной полости, что становится причиной серьезных последствий.
Спаечная болезнь у новорожденных
У новорожденных детей, к сожалению, тоже иногда диагностируют спаечную болезнь. Она возникает в результате нарушений внутриутробного развития плода. Чаще всего у них развивается стеноз или привратника (сужение его просвета в месте перехода желудка в 12-типерстную кишку). Первые 2-3 недели малыш ничем не отличается от здорового, однако ближе к месяцу, когда он начинает употреблять все больше грудного молока, мать начинает замечать у него обильную рвоту сразу после кормления. При этом ребенок остается голодным и постоянно плачет, теряет вес.
Вторая самая распространенная ситуация — это рубцовое стягивание петель тонкого или толстого кишечника, приводящее к его непроходимости. Малыш отказывается от кормления, сильно плачет, у него вначале отмечается неестественный стул, затем он вообще прекращается. Живот становится вздутым и очень болезненным при пальпации.
Обе эти формы болезни, к счастью, случаются не так часто. Однако они угрожают жизни малыша и требуют немедленной медицинской помощи, нередко — хирургического лечения. Не стоит пытаться самостоятельно лечить ребенка: вставлять ему газоотводную трубку, делать клизму, экспериментировать с выбором смеси. Это может привести к фатальному исходу.
Как заподозрить спаечную болезнь у ребенка

После любой операции или тяжелой травмы живота у ребенка родители должны быть насторожены в отношении появления у него спаек.
Небольшие рубцы, эластичной структуры либо вообще никак не влияют на самочувствие, либо приводят к периодической тянущей боли в околопупочной области. Она усиливается после приема пищи, так как в этот момент кишечник начинает активно перистальтировать. Помимо этого, может быть вздутие живота, нестабильность стула (чередование поноса и запора). В этом случае врачи говорят о развитии хронической спаечной болезни.
Однако после обширных операций и тяжелых травм возможно появление очень большого количества рубцовой ткани, которая постепенно стягивает петли кишечника. Как и у новорожденных, у такого ребенка возможно острое хирургическое состояние — кишечная непроходимость. Появляется сильная боль в животе, причем маленький пациент не может указать ее точную локализацию, вздутие, вначале понос или запор, а затем задержка стула. Нередко развивается многократная рвота, которая быстро приводит к обезвоживанию, ведь вся выпитая жидкость сразу же выходит наружу. Ребенку требуется немедленная помощь врачей-хирургов, без которой он может погибнуть.
Что делают врачи при подозрении на спаечную болезнь у ребенка
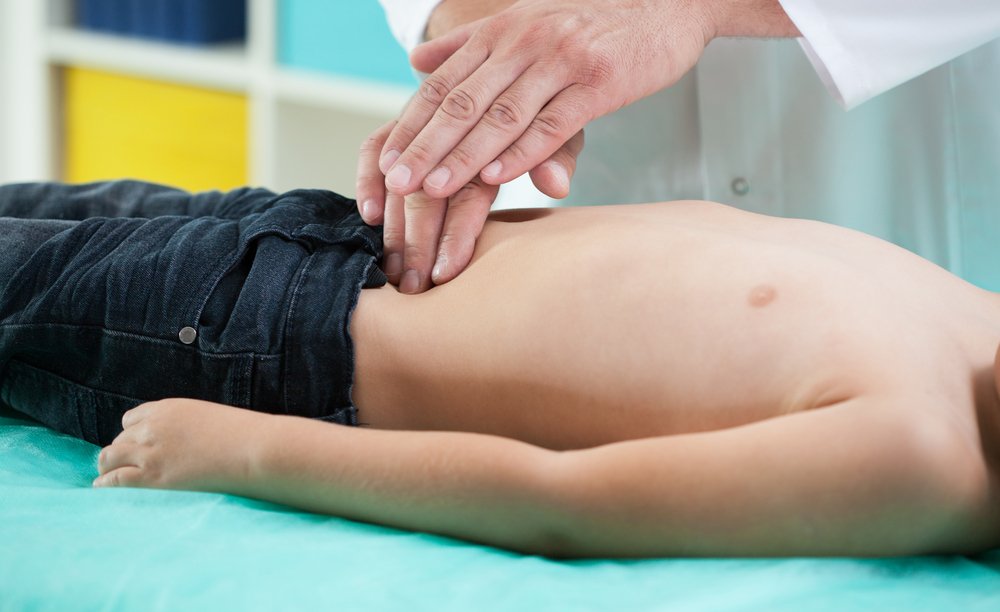
При подозрении на спаечную болезнь (хронической и особенно острой формы) важно как можно скорее показать малыша доктору. После визуального осмотра его отправят на ультразвуковое исследование или компьютерную томографию органов брюшной полости. В сомнительных случаях или при подозрении на катастрофу в животе проводят экстренную лапароскопию. Если ситуация не острая для уточнения состояния проводят рентгенографию с контрастом, гастроскопию или колоноскопию.
Кто должен лечить ребенка со спаечной болезнью? К сожалению, есть такие родители, которые считают, что в данном случае первый специалист, к которому нужно обратиться, — это остеопат. Популярность их сейчас очень высока, однако профиль их деятельности — это помощь при болезнях костей, мышц, суставов. К сожалению, далеко не все остеопаты имеют высшее медицинское образование (то есть не всегда они врачи), иногда ими называют себя люди, прошедшие короткие курсы массажа, имеющие диплом фельдшера или медицинской сестры.
Ведением таких детей должны заниматься врачи-хирурги и, если ребенок перенес тяжелую операцию на органах живота, необходимо завести знакомство с таким доктором, чтобы иметь возможность проконсультироваться у него при острой необходимости. Лучше, чтобы это был один человек, который хорошо знает о том, какая операция и когда была проведена, и каков был объем хирургического вмешательства.
Если состояние ребенка удовлетворительное, то доктор назначает курс спазмолитических средств, наложение на живот грелки, специальную разгрузочную диету, периодические микроклизмы, физиопроцедуры (парафиновые аппликации, диатермия и др.).
Однако, если боль мешает ребенку нормально жить и развиваться, обострения возникают часто, иногда может потребоваться новое хирургическое вмешательство. К сожалению, оно тоже приведет к появлению спаек в последующем, поэтому работа хирурга в данном случае будет непростой.
Пройдите тестЗдоров ли ваш кишечник?
О запорах не принято говорить в открытую. После прохождения данного теста вы узнаете, насколько хорошо функционирует ваш ЖКТ, и получите рекомендации по улучшению пищеварения.
Использованы фотоматериалы Shutterstock
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ:
Кишечные сращения [спайки] с непроходимостью (K56.5)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Кишечные сращения с непроходимостью представляют собой полное прекращение или серьезное нарушение пассажа кишечного содержимого по пищеварительной трубке вследствие образования фиброзных сращений между органами и тканями в брюшной полости.
Примечание 1. Заболевание является одной из форм спаечной болезни (“Брюшинные спайки” – K66.0), но выделено в отдельную подрубрику в связи с необходимостью дифференцирования с другими причинами синдрома острой кишечной непроходимости и, соответственно, выбора правильной тактики ведения.
Примечание 2
В данную подрубрику включены: перитонеальные спайки с кишечной непроходимостью.
Из данной подрубрики исключены:
– брюшинные спайки без непроходимости (K66.0);
– непроходимость двенадцатиперстной кишки (K31.5);
– послеоперационная непроходимость кишечника (K91.3);
– непроходимость, связанная с грыжей (K40-K46);
– врожденные стриктуры или стеноз кишечника (Q41-Q42);
– послеоперационные спайки в малом тазу (N99.4).
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Вопросы классификации кишечных сращений с непроходимостью остаются спорными. Наиболее полной (хотя и не лишенной недостатков) представляется представленная ниже классификация острой спаечной непроходимости (Плечев В.В., Пашков С.А., 2000).
Классификация острой спаечной непроходимости
Вид:
1. Динамическая (частичная).
2. Механическая (полная).
Разновидность:
1. Ранняя спаечная непроходимость.
2. Острая спаечная кишечная непроходимость в брюшной полости.
3. Острая спаечная кишечная непроходимость в грыжевом мешке.
Форма:
1. Обтурационная.
2. Странгуляционная.
Уровень:
1.Тонкокишечная.
2. Толстокишечная.
Стадии:
1. Энтеральная гипертензия (ишемическая).
2. Энтеральная недостаточность (водно-электролитные расстройства).
3. Перитонит (эндотоксикоз).
4. Полиорганная недостаточность.
Этиология и патогенез
Основной причиной спаечной кишечной непроходимости является так называемая “спаечная болезнь” (“Брюшинные спайки” K66.0 ). В связи с этим прочие заболевания в этиологии приведены как основные причины спаечной болезни.
Наиболее частые причины образования спаек:
– операции на брюшной полости, в ходе которых происходит механическое травмирование и высушивание брюшины (прежде всего по поводу острого аппендицита, острой кишечной непроходимости, заболеваний гениталий);
– кровоизлияния в брюшную полость;
– воспалительные процессы в брюшной полости (аппендикулярный инфильтрат, воспаление придатков матки, исход перитонита);
– послеоперационный парез кишечника;
– наличие инородных тел в брюшной полости;
– хронические воспалительные заболевания органов брюшной полости;
– местная ишемия тканей.
Известны и врожденные формы спаечной непроходимости кишечника (врожденные сращения, мембраны Джексона).
Типы спаек брюшной полости:
– плоскостные – сращения по плоскости;
– перепончатые – соединительнотканные мембраны, обычно расположенные в поперечном направлении;
– шнуровидные – тонкие тяжи между органами;
– тракционные – воронкообразное втяжение кишки в месте крепления спайки;
– сальниковые спайки образованы тракционными спайками.
В большинстве случаев спайки располагаются между кишечными петлями, кишечными петлями и послеоперационным рубцом. Более редко спайки фиксируют сегменты кишок к париетальной брюшине или другим органам брюшной полости.
Формы спаечной кишечной непроходимости:
1. Обтурация кишечника. Спайки, сдавливая кишку, не вызывают нарушения ее кровоснабжения и иннервации.
2. Странгуляция кишечника. Происходит сдавление брыжейки кишки, что часто осложняется некрозом кишечника.
3. Динамическая непроходимость кишечника. Обширный спаечный процесс в брюшной полости приводит к замедлению моторно-эвакуаторной функции кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Заболеваемость. Спаечная кишечная непроходимость составляет 4,5 % от всех хирургических заболеваний органов брюшной полости и варьирует в пределах 40% – 94,5% от всех видов механической непроходимости неопухолевого генеза.
Связь с патологией. Исследования показали, что риск возникновения острой кишечной непроходимости у лиц со спаечной болезнью колеблется в пределах 10% -22%.
Возраст. Около 30% госпитализаций при спаечной кишечной непроходимости фиксируется в возрастном диапазоне 45-64 лет, 53% – в возрастном диапазоне 65 лет и старше, что по-видимому связано с возрастающим количеством оперативных вмешательств на кишечнике.
Данные по заболеваемости и распространенности у детей отсутствуют. Наиболее частая причина возникновения спаечной непроходимости у детей –
инвагинация
кишечника, аппендицит.
Пол. Женщины незначительно преобладают. Вероятно это связано с акушерскими, гинекологическими операциями, распространенностью заболеваний органов репродуктивной системы.
Факторы и группы риска
– травмы и воспаления органов брюшной полости;
–
эндометриоз
;
– кровоизлияния в брюшную полость.
Клиническая картина
Клинические критерии диагностики
боль в животе; тошнота; рвота; задержка стула и газов; вздутие живота; ассиметрия живота
Cимптомы, течение
Спаечная непроходимость сочетает в себе элементы динамической и механической кишечной непроходимости.
Динамический элемент обусловлен перегрузкой вышележащего сегмента кишки при отсутствии полного перекрытия кишечного просвета и ишемии кишечника.
Механический элемент обусловлен полным перекрытием просвета кишечника и ишемией его стенки.
Для заболевания характерна классическая триада симптомов:
– боль в животе (возможно – в области имевшего место ранее оперативного вмешательства или травмы);
– тошнота и рвота;
– задержка стула и газов со вздутием живота.
С учетом того, что непроходимость может быть полной и неполной, манифестировать остро и подостро, чувствительность и специфичность симптомов могут значительно различаться.
Другие возможные симптомы:
– кровотечение из желудочно-кишечного тракта;
– лихорадка (фебрилитет свидетельствует о
гангрене
и
перфорации
);
– признаки обезвоживания (
олигоурия
,
артериальная гипотензия
);
– признаки интоксикации (
тахикардия
, расстройства психического статуса)
– признаки раздражения брюшины (при
перфорации
);
– ассиметрия живота;
– “шум плеска” при
аускультации
кишечника и другие физикальные признаки непроходимости.
Варианты течения
1. Острая странгуляционная спаечная непроходимость обусловлена перетяжкой или ущемлением кишки спайками вместе с брыжейкой. Характерно бурное клиническое течение с развитием всех субъективных и объективных признаков острой кишечной непроходимости. В анамнезе имеется указание на перенесенную ранее операцию, на коже передней брюшной стенки определяется послеоперационный рубец.
2. Острая обтурационная спаечная непроходимость возникает вследствие перегиба кишечной петли или сдавления ее спайками без вовлечения в процесс брыжейки. Характерное более медленное развитие по сравнению со странгуляционной непроходимостью. Клиническая картина зависит от уровня непроходимости.
3. Интермиттирующая форма спаечной непроходимости характеризуется рецидивирующими приступами нарушения проходимости кишечника. Приступы сопровождаются схваткообразными болями, рвотой, вздутием живота, задержкой стула и газов. В анамнезе: ряд приступов, купированных консервативным лечением или оперативным вмешательством, , как следствие, наличие множественных рубцов на коже живота.
Диагностика
Диагностика спаечной кишечной непроходимости основана на:
– наличии в анамнезе спаечной болезни или заболеваний, которые могут привести к ее развитию;
– клинической диагностике;
– визуализации кишечной непроходимости.
1. Рентгенологическое исследование
На обзорной рентгенограмме брюшной полости определяются:
1.1 У лиц с низкой спаечной кишечной непроходимостью:
– интенсивные
чаши Клойбера
;
– тонкокишечные аркады, которые в отличие от других видов непроходимости кишечника фиксированы;
– утолщения
складок Керкринга
;
– растяжение кишечных петель выше препятствия (локальный метеорит).
1.2 При высоком перекрытии просвета кишечника:
–
чаши Клойбера
;
– аркады единичные, но в нижних отделах живота обнаруживают затемнение.
Признаки спаечной кишечной непроходимости при изучении пассажа водной взвеси бария сульфата по кишечнику:
– появление горизонтальных уровней жидкости при отсутствии арок (симптом “горизонтальных уровней”), которые придают “объемность” изображению (симптом “растянутой пружины”);
– задержка бариевой взвеси в отдельных тонкокишечных петлях;
– симптом “провисания” кишечных петель, проявляющийся опусканием терминальных петель подвздошной кишки в нижние отделы брюшной полости и даже в полость малого таза.
Симптом “горизонтальных уровней” образуют разные контрастные среды, но не как обычно – воздух (арка) – жидкость, а только жидкость. Нижний уровень жидкости состоит из более тяжелой бариевой взвеси, верхний – из жидкости, появившейся в результате экссудации. Уровень жидкости без газа появляется на 2-4 часа раньше, указывая на уже наступившие микроциркуляторные нарушения.
Основной симптом спаечной кишечной непроходимости при рентгеноконтрастном исследовании – задержка водной взвеси бария сульфата в тонкой кишке дольше 4-5 часов.
При введении бариевой взвеси в двенадцатиперстную кишку через зонд патологической считается задержка контраста в кишечнике свыше 1,5-2 часов.
При спаечной болезни задержка водной взвеси бария сульфата свыше 9-12 часов наблюдается только в отдельных кишечных петлях (симптом “локального депо”) при своевременном ее попадании в слепую кишку.
2. Компьютерная томография – считается “золотым стандартом” диагностики.
3. Лапароскопия – применяется в сомнительных случаях.
4. УЗИ брюшной полости позволяет выявить не только наличие жидкости, но и диаметр тонкого кишечника, толщину его стенки, маятникообразный характер перистальтики или отсутствие перистальтических движений.
Лабораторная диагностика
Специфические лабораторные тесты для диагностики спаечной непроходимости кишечника, а также позволяющие различать нозологические виды кишечной непроходимости между собой, отсутствуют. Однако комплексное лабораторное исследование необходимо (особенно у пожилых пациентов и детей) для расчета консервативной терапии и оценки рисков анестезиологического пособия и оперативного вмешательства.
1. Общий анализ крови.
Умеренные изменения:
лейкоцитоз
, повышение СОЭ, повышение
гематокрита
(дегидратация вследствие рвоты).
Выраженные изменения:
лейкоцитоз
более 18х109 свидетельствует о
гангрене
и/или
перитоните
.
2. Биохимия. Нормальные показатели тестов для печени и поджелудочной железы. Возможны
гипопротеинемия
, связанная с нарушениями питания;
гипокалиемия
,
гипохлоремия
, связанные с потерей электролитов при рвоте и депонировании жидкости в третьем пространстве.
3. Кал. Возможно присутствие следов крови (чаще при поражении толстого кишечника).
Дифференциальный диагноз
Спаечную кишечную непроходимость следует дифференцировать со следующими заболеваниями:
– другие виды кишечной непроходимости;
– аппендицит;
– острый холецистит;
– острый панкреатит;
– ишемия кишечника;
– дивертикулит;
– грыжи с явлениями непроходимости;
– опухоли желудочно-кишечного тракта;
– острый инфаркт миокарда;
– пневмония и/или плеврит.
Основными методами дифференциальной диагностики являются методы визуализации.
Осложнения
–
перфорация
кишечника с развитием
перитонита
;
– сепсис;
– обезвоживание с развитием
гиповолемического шока
и/или токсического шока;
– кровотечения из желудочно-кишечного тракта.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Консервативное лечение
Назначается больным с острой спаечной кишечной непроходимостью, не имеющим признаков перитонита. Первоначальное традиционное консервативное лечение спаечной кишечной непроходимости в течение 1,5-2 часов включает: декомпрессию, инфузию, коррекцию
интеркуррентной
патологии. Данный вид терапии эффективен приблизительно у 65% пациентов.
Оперативное лечение
Показано в случае безуспешности консервативного лечения.
Выполняется
лапаротомия
или
лапароскопия
с последующим определением объема выполняемого хирургического вмешательства в зависимости от интраоперационных находок. Наиболее часто производится рассечение спаек.
Для профилактики последующего рецидива спаечной кишечной непроходимости часто выполняют операции для фиксирования кишечных петель в функционально выгодном положении спайками, образующимися в послеоперационном периоде. К ним относятся:
– шинирование тонкого кишечника;
– пристеночная интестинопликация (
операция Нобля
);
– трансмезентериальная интестинопликация (
операция Чайлдс-Филлипса
).
Прогноз
Летальность при спаечной кишечной непроходимости существенно разнится в группах с прободением и без прободения кишечника, достигая в последней 40%.
Заболевание отличается особой склонностью к рецидивам. Согласно некоторым исследованиям, 40% пациентов госпитализируются повторно от 2 до 5 раз, 5% – от 6 до 20 раз, 0,2% – более 20 раз.
Госпитализация
В экстренном порядке в отделение хирургии.
Информация
Источники и литература
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- “К вопросу о клинической классификации спаечной кишечной непроходимости” Плечев В.В., Пашков С.А., “Казанский медицинский журнал”, №6, 2004
- “Хирургическая “эпидемиология” образования спаек в брюшной полости” Федоров В.Д., Кубышкин В.А., Козлов И.А., “Хирургия. Журнал им. Н.И. Пирогова”, №6, 2004
- https://surgeryzone.net/info/info-hirurgia/spaechnaya-kishechnaya-neproxodimost.html
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник