Кишечные узлы что это
Узлообразование кишечника (УК). Представляет собой самую тяжелую и опасную форму странгуляционной НК. Встречается относительно редко (3-4% от числа всех больных острой НК). Протекает с тяжелым нарушением кровообращения в сосудах брыжейки и ранним некрозом отрезков тонкой и ободочной кишок. Характерно начало заболевания в ночной период, обычно во время сна. Перистальтика кишечника способствует «выползанию» в образовавшийся узел все новых участков кишки, в результате чего ущемляется значительная часть ее петель. Кровообращение кишки при узлообразовании всегда нарушено. Указанные обстоятельства обусловливают тяжелую картину заболевания с быстро нарастающим шоком в связи с секвестрацией значительной массы плазмы и эритроцитов в стенке, просвете вовлеченных в патологический процесс петель кишечника и транссудате брюшной полости.
Этиология
В узлообразовании принимают участие не менее двух кишечных петель. При этом происходит завязывание одной петли кишки вокруг другой со сдавлением их брыжеек и нарушение кровообращения в обеих петлях. Одна из кишечных петель, сложенная в виде двустволки, вместе со своей брыжейкой образует ось, вокруг которой вторая петля кишки также вместе с ее брыжейкой закручивается на один или несколько оборотов, сдавливает первую петлю и сама подвергается странгуляции. В результате образования узла просвет кишечника оказывается перекрытым не менее чем на двух уровнях. В узлообразовании обычно принимают участие ТК и подвижные, имеющие собственную брыжейку, отделы толстой кишки.
Факторами, предрасполагающими к образованию кишечных узлов, являются длинная брыжейка тонкой, сигмовидной ОК, общая брыжейка слепой и подвздошной кишок, чрезмерная длина тонкой и толстой кишок, деформация брыжейки сигмовидной ОК, спайки, тяжи, сращения, способствующие поворотам и вращению петель. Кровообращение в сосудах брыжеек странгулируемой и странгулирующей кишки в начальных стадиях заболевания нарушается в различной степени. В начале заболевания обычно в большей степени страдает кровообращение в странгулируемой петле. Затем быстро нарушается кровообращение обеих петель, и они оказываются в состоянии некроза.
Различают следующие виды узлообразования: 1) между петлями ТК и восходящей ОК; 2) между тонкой и сигмовидной ОК; 3) между петлями ТК (наблюдается редко); 4) между тонкой и слепой кишкой; 5) редкие виды (между ТК с дивертикулом подвздошной кишки или с ЧО, между тонкой и поперечной ободочной кишкой, между слепой и сигмовидной ободочной кишкой, между поперечной и сигмовидной ободочной кишкой) [АЛ. Шалимов, А.Ф. Саенко, 1987]. Чаще всего встречается тонкокишечно-сигмовидное узлообразование [ДЛ. Арапов и др., 1971].
Различают три вида тонкокишечных узлов: 1) из одной петли ТК; 2) с участием 2-3 петель ТК; 3) с участием 2 петель, одна из которых проникает в предшествующее окно в брыжейке. Чаще всего встречаются узлы второго типа.
Клиника и диагностика
Заболевание обычно возникает внезапно с появления очень сильной схваткообразной боли в животе. Сразу же появляется многократная рвота, отмечается задержка стула и газов. При узлообразовании симптоматика НК развивается очень быстро, появляются признаки шока. Кожа становится бледной, сероватой, больной покрывается холодным потом. Пульс резко учащается, АД снижается. Живот в ранней стадии заболевания остается мягким, безболезненным при глубокой пальпации. Очень быстро развивается парез кишечника и исчезает перистальтика. В брюшной полости накапливается большое количество геморрагической жидкости.
Брюшная стенка у больных с узлообразованием обычно напряжена. Отмечаются положительные симптомы Валя, Склярова, Обуховской больницы, Блюм-берга—Щеткина. Однако при быстром развитии шока напряжение брюшной стенки и положительный симптом Блюмберга—Щеткина могут отсутствовать, что служит причиной диагностических ошибок. Быстро прогрессирующие нарушения гемодинамики, наличие свободной жидкости в брюшной полости у этих больных иногда бывают причиной ошибочного диагноза внутреннего кровотечения.
В начальном периоде при формировании кишечного узла преобладают схваткообразные боли, рвота пищевыми массами, а потом появляются другие признаки НК (задержка стула и газов, шум плеска, видимая перистальтика).
В последующем, после формирования кишечного узла (второй период), тяжесть состояния больного нарастает, усиливается цианоз кожи, снижается АД, угасает перистальтика.
Рентгенологическая картина зависит от характера узла. При узлообразовании между тонкой и сигмовидной ОК определяется раздутая в виде арки толстая кишка с видимыми гаустрами, в которых определяются горизонтальные уровни, которые не меняют своего положения при перемещении больного (симптом фиксации).
Об УК приходится предполагать в тех случаях, когда клинические и рентгенологические признаки странгуляции ТК сочетаются с признаками непроходимости ОК, невозможно введение высокой клизмы, имеются «баллонообразная» ампула ПК и горизонтальные уровни жидкости в левых отделах ОК (наряду с уровнями жидкости в ТК).
При других формах УК рано появляются чаши Клойбера.
Лечение
Лечение УК хирургическое. При этой форме НК фактор времени имеет особенно важное значение. После кратковременной (1—2 ч) предоперационной подготовки производится неотложное оперативное вмешательство.
Хирургическая тактика состоит в развязывании узла, определении жизнеспособности кишки и резекции некротически измененных петель в пределах здоровых тканей.
Самым ответственным этапом операции при узлообразовании является развязывание узла, которое легко удается выполнить только в первые часы заболевания. Перед развязыванием узла следует пункцией опорожнить сигмовидную ОК. После этого нащупывают у основания сигмовидной ОК сдавливающее кольцо, состоящее из ТК и ее брыжейки. Под это кольцо вводят указательный палец левой руки, оттягивая кольцо кверху. Правой рукой в это время протягивают сигмовидную ОК через кольцо, что приводит к развязыванию узла.
При невозможности расправить узел, что часто наблюдается в поздние сроки, прибегают к резекции больших отделов толстой и тонкой кишок.
При гангрене ущемленных кишок выполняют резекцию кишок одним блоком (Г.Л. Ратнер, 1973).
После развязывания узла определяют жизнеспособность кишечника. Если петли тонкой и сигмовидной ОК жизнеспособны, операцию обычно заканчивают удалением кишечного содержимого тем или иным способом. При гангрене только ТК производят ее резекцию.
После этой операции наблюдается нарушение процессов пищеварения. В связи с этим с целью замедления продвижения пищевых масс по кишечнику и улучшения процессов всасывания рекомендуют применять короткие (57 см) антиперистальтические вставки.
Оперативное вмешательство при узлообразовании между тонкой и слепой кишкой заключается в резекции тонкой, слепой или обеих кишок при их нежизнеспособности. При узлообразовании с участием дивертикула подвздошной кишки, 40 операция заключается в резекции дивертикула, а при показаниях—еще и ТК.
При гангрене сигмовидной ОК выполняют ее резекцию по Гартману или с выведением обоих концов в рану.
Прогноз часто неблагоприятный. Летальность составляет 25 %.
Перейти к списку условных сокращений
Р.А. Григорян
Опубликовал Константин Моканов
Источник

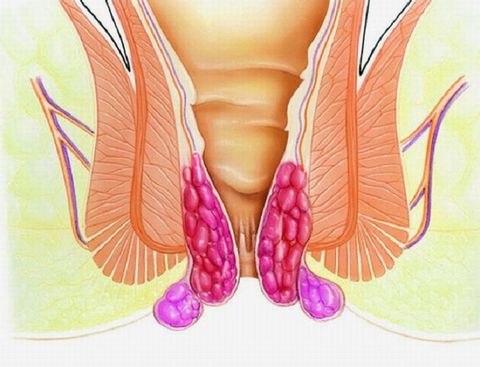
Геморроидальные узлы — это шишковидные образования кавернозных тел прямой кишки. Изначально кавернозные тела предназначены для кровоснабжения кишечника. Но если они регулярно страдают от чрезмерного давления, то расширяются и сдавливают проходящие по кишечнику вены и артерии. Кровоснабжение органа затрудняется, поэтому функцию принимают изначально не предназначенные для этого вены и артерии. А сосудистые стенки кавернозных тел выпячиваются, становятся болезненными и изъязвляются.
Геморроидальные узлы склонны рецидивировать и воспаляться. При этом существует опасность, что изъязвленный узел будет инфицирован проходящими каловыми массами. Тогда возможно его нагноение или даже развитие сепсиса.
Геморрой вовсе не является неприличной болезнью. Более того, его гораздо легче вылечить на начальном этапе, чем бороться с тяжелыми последствиями. Главное — лечение должен назначить квалифицированный специалист — врач-проктолог.
Геморроидальные узлы: что это такое?
Геморроидальные узлы — это тяжелое и болезненное проявление геморроя.
В зависимости от места, где образовалось венозное выпячивание, геморроидальный узел может быть:
- Внутренним. При этом разрастается стенка кровеносного сосуда в одном из высоко расположенных отделов прямой кишки. Узел увеличивается, вызывает боли внизу живота и запоры. При дефекации заметна кровь, анальное отверстие отекает и зудит.
Если на этом этапе пациент занимается тяжелым физическим трудом или поднимает груз, внутренний геморроидальный узел может опуститься в ректальную (близкую к анусу) зону или вовсе выпасть наружу.
- Наружный. Узел разрастается снаружи, в нижних отделах прямой кишки. Как правило, пациент безошибочно ощущает наружный геморроидальный узел. Врач во время осмотра выявляет его без труда. Этот тип разрастаний обильно кровоточит, также провоцирует появление запоров, твердый стул и создает неудобства.
Причины, по которым образуются геморроидальные узлы
Геморрой — это весьма распространенная болезнь. Ее проявления можно обнаружить у каждого второго человека среднего и старшего возраста. Однако, и здесь существуют особые группы риска.
Основные причины, по которым образуются геморроидальные узлы:
- ослабление мышц и связок, которые удерживают геморроидальные вены в стабильном состоянии;
- разрушение ткани в результате патологии сосудов;
- венозные застои. Они являются следствием сидячей работы и малоподвижного образа жизни, когда увеличивается давление внутрибрюшное и на ректальную область;
- работа, связанная с тяжелыми физическими нагрузками. В этом случае возникает генерализованная варикозная болезнь и кровеносные сосуды расширяются буквально по всему телу. Но особенно страдают вены на ногах и в ректальной зоне;
- частые запоры и интенсивные поносы. И в том, и в другом случае стенки кровеносных сосудов кишечника напрягаются. А при натуживании растет внутрибрюшное давление. В результате нестабильного стула могут воспалиться и даже выпасть старые геморроидальные шишки и образоваться новые;
- анальный секс, частые клизмы, спринцевания и излишняя гигиена ануса. Все это раздражает слизистую оболочку кишечника и формирует узлы;
- несбалансированное питание. Пищевые излишества нарушают цикличность стула, создают дисбаланс в организме и раздражают кишечник. Продукты-провокаторы в этом случае — сладости, соленая, острая и тяжелая пища;
- курение и алкоголизм. Никотин и спирт вызывают резкое сужение кровеносных сосудов малого таза. Как только кровь приливает к спазмированным участкам, переполяет и растягивает их, формирует узлы на кровеносных сосудах;
- беременность и роды. Увеличение внутрибрюшного давления провоцирует формирующийся в материнской утробе плод;
- наследственность. Это касается особенностей метаболизма, строения кровеносной системы и сосудов.
Степени развития геморроидальных узлов
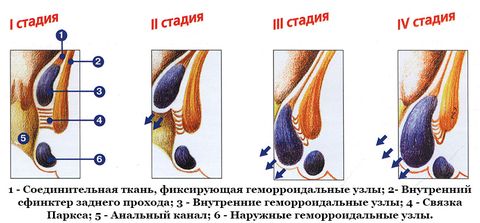
На начальном этапе пациент ощущает легкое неудобство при дефекации. В кале иногда появляется кровь. В это время достаточно просто откорректировать питание и уделять время легким физическим тренировкам. Начальная стадия — лучшее время для начала лечения геморроя.
Далее геморроидальные узлы увеличиваются и, в случае внешнего геморроя, могут выпадать из ануса. Это может произойти при подъеме тяжестей, дефекации и физических нагрузках. Поскольку размер узла все еще невелик, после окончания травмирующего действия он может вправляться самостоятельно. Нарастают зуд и жжение, появляются запоры и слизистые выделения. Ситуацию все еще можно исправить консервативным лечением.
На 3 стадии геморроидальные узлы выпадают даже без физических нагрузок. Появляются кровотечения из ануса, узлы воспаляются и возникает острая боль в области заднего прохода.
На 4 стадии развития геморроидальных узлов их размер достигает 5 см, они могут выпадать при движении, кашле, отхождении газов. Кровотечения часты и массивны. Возможно ущемление и воспаление узлов.
Симптомы заболевания
При подозрении на геморрой следует обратить внимание на такие симптомы:
- Чувство, что кишечник опорожняется не полностью. Внутренние геморроидальные узлы при дефекации опускаются в просвет прямой кишки и ощущаются, как некое препятствие и создают чувство тяжести;
- Ощущение жжения в заднем проходе. Неудобство не всегда связано с посещением туалета. Крупные геморроидальные узлы набухают за счет усиленного тока крови, который, в свою очередь, провоцирует активное выделение слизи. Слизь накапливается, раздражает слизистую оболочку прямой кишки и ануса;
- Боль и кровотечение при дефекации. Каловые массы травмируют воспаленный венозный узел, возникает непродолжительная боль. Если пациент склонен к запору, твердый кал провоцирует ярко выраженные неприятные ощущения. С течением времени геморроидальный узел начинает кровоточить сам по себе, независимо от того, когда пациент посетил туалет.
- Если заболевание прогрессирует, геморроидальные узлы выпадают наружу или ущемляются. Сильные боли в области ануса возникают при движении, попытке присесть.
Тромбоз геморроидального узла: фото
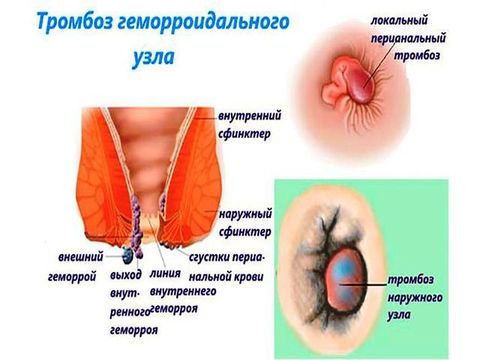
Тромбоз геморроидального узла наступает, если недуг не лечить, не пытаться облегчить течение болезни симптоматическими препаратами или диетой.
При тромбозе в сосудах прямой кишки формируется сгусток крови. Он частично перекрывает кровоток, узел отекает и увеличивается в размерах. Пациент постоянно, независимо от акта дефекации, ощущает острую боль.
Симптомы развивающегося тромбоза:
- покраснение кожи;
- повышение температуры тела выше 38 градусов;
- болезненность узла и большая плотность при пальпации;
- увеличивающаяся отечность, зуд и жжение в области анального прохода.
Если не лечить появившийся тромбоз, узловая структура ущемляется. Развивается некроз узла, начинают отмирать прилежащие слои кишечника и подкожная клетчатка. С этого момента медицинская помощь должна быть оказана неотложно.
Лечение геморроидальных узлов
Начальная стадия заболевания хорошо излечивается при помощи ректальных свечей и противовоспалительных мазей. По согласованию с врачом можно практиковать народные средства, сидячие ванночки.
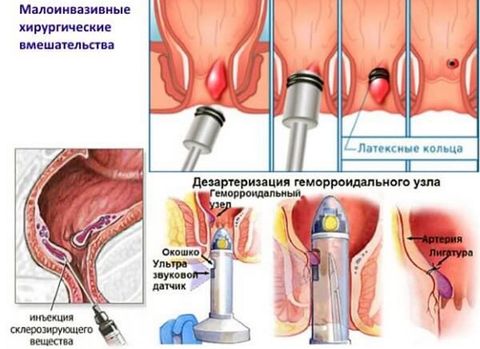
На второй стадии врач назначает сосудосуживающие, флеботропные и обезболивающие препараты. Допустимо делать примочки из лекарственных трав, микроклизмы. При кровотечениях назначают малоинвазивные воздействия: установку латексных колец на геморроидальные узлы, фотокоагуляцию и криотерапию.
В третьей стадии кроме медикаментозной терапии может понадобиться хирургическое вмешательство: лигирование или удаление узлов, применение склерозирующих техник. Лечение обязательно будет комплексным, включающим специальную диету, укрепление тазовых мышц, нормализацию физической нагрузки и тонуса сосудов. По показаниям и при условии контроля состояния крови пациенту назначают антиагреганты и тромболитики, противовоспалительные нестероидные и гормональные препараты.
Если имеет место присоединившаяся инфекция — необходима антибиотикотерапия.
Четвертая стадия болезни подразумевает длительное лечение. Чаще всего речь идет об удалении воспалившихся узлов либо лазерной коагуляции. Среди методов хирургического вмешательства:
- геморроидэктомия по методу Миллигана-Моргана;
- тромбоэктомия;
- операция Лонго.
Надежная ремиссия возможна только тогда, когда пациент начнет вести здоровый образ жизни, будет обеспечивать себе достаточную физическую нагрузку и пересмотрит схему питания в пользу здоровой, минимально термически обработанной пищи.
Профилактика заболевания
Наследственность в нашем случае не является решающим фактором. И даже если вы занимаетесь тяжелой физической работой, либо планируете наступление беременности — риски возникновения геморроидальных узлов можно свести к минимуму.
Для этого:
- наладьте работу кишечника. Стул должен быть регулярным, желательно — дважды в день;
- обеспечьте активное кровообращение. Лучший инструмент для этого — физическая активность. Не засиживайтесь и не застаивайтесь, выбирайте активную ходьбу, бег и несложные упражнения из ЛФК;
- соблюдайте гигиену промежности и анального отверстия.
Источник
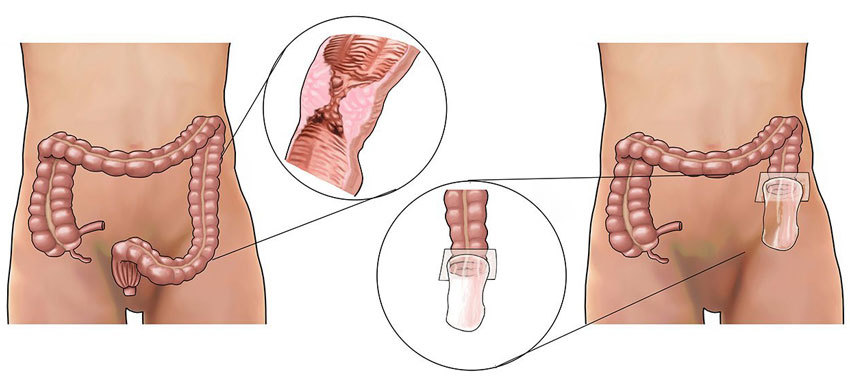
Колостома — вывод кишки наружу не в естественном месте — на живот, при невозможности хирургического восстановления нормальной проходимости кишечника. Кишечная стома или противоестественный анус накладывается либо по жизненным показаниям, когда из-за тяжелой патологии брюшной полости невозможно провести лечение более щадящим способом, либо временно требуется создать благоприятные условия для терапии заболевания кишечника.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
Сегодня из каждых 500 взрослых россиян один человек имеет постоянную колостому.
Показания к колостоме
Клинические рекомендации не предписывают хирургу, в каких конкретных ситуациях после кишечной резекции необходимо сформировать колостому, потому что колостома — это крайний вариант оперативного пособия, когда не существует иной альтернативы.
В первую очередь во время операции хирург должен рассмотреть возможность восстановления целостности кишки — соединить концевые участки. Хирург формирует противоестественный анус только при полной невозможности органосохраняющей операции, когда удален большой участок кишечной трубки и концы невозможно сблизить. Решение о размере удаляемого участка кишки и формировании стомы не принимается до операции, окончательный план операции формируется только в процессе оперативного вмешательства.
Колостома свидетельствует об отсутствии в настоящее время малейшей хирургической возможности для воссоздания непрерывной кишечной трубки. Через некоторое время и только после успешного лечения отверстие может быть закрыто — стома удалена.

Колостома возможна при онкологических заболеваниях и состояниях:
- злокачественный процесс любого отдела кишечника, осложненный почти полным перекрытием его просвета опухолевыми массами;
- вовлечение в исходящий из кишечника раковый конгломерат анатомических структур брюшной полости и забрюшинного пространства, которые невозможно удалить;
- злокачественное новообразование брюшной полости, сдавливающее кишечник и вызывающее его непроходимость, к примеру, рак яичников;
- сопровождающиеся деформацией и обтурацией кишечного просвета осложнения лучевой терапии, проведенной по поводу рака прямой кишки;
- распад рецидивной раковой опухоли через несколько лет после облучения.
Колостомия проводится при следующих доброкачественных процессах:
- поражение слизистой оболочки кишечника полипами на большой протяженности;
- наследственные заболевания с высокой вероятностью малигнизации кишечных полипов, в этом случае колостомия считается профилактикой рака;
- обширная спаечная болезнь брюшной полости с развитием кишечной непроходимости, когда невозможно рассечь все деформирующие кишку спайки;
- при неэффективности лекарственной терапии тяжелого язвенного заболевания кишечной стенки, в том числе болезни Крона, или дивертикулита;
- когда необходимо на время выключить кишечник из функционирования, чтобы иссечь соединяющие кишку с мочеполовыми органами гнойные свищи и дождаться полного заживления раны;
- проникающая травма брюшной полости с множественным ранением кишечника.
Наши врачи вам помогут
Оставьте свой номер телефона
Виды колостомы
Стома бывает временной и постоянной, то есть пожизненной.
По уровню расположения все стомы делятся на две группы — тонкокишечные и толстокишечные, и по правилам только толстокишечные именуются колостомой:
- в тонкой кишке различают еюностому, то есть вывод наружу тощей кишки, илеостому — подвздошной и слепой — цекостому;
- в толстом кишечнике стома на уровне восходящего отдела — асцендостома, в поперечно-ободочной части — трансверзостома, вывод нисходящего отдела — десцендостома, сигмовидной — сигмостома.
При поражении прямой кишки тоже формируется сигмостома. Чаще всего накладывается сигмостома и трансверзостома.
По внешнему виду различают:
- одноствольную, когда после резекции наружу выходит только верхняя часть оставленной кишки, анальное отверстие наглухо зашивается;
- двуствольную — на животе располагаются оба края рассеченной кишечной трубки либо раздельно — на расстоянии друг от друга, либо рядом в виде петли.
По форме наружная часть может быть «столбиком» или заподлицо соединяться с кожей брюшной стенки — «плоская» стома.
Вне зависимости от вида колостомии оперативное вмешательство должно учитывать индивидуальные особенности болезни и предпочтения пациента. В клинике Медицина 24/7 каждая стандартная операция — единственная в своём роде, нестандартная хирургия — неповторимая другими учреждениями.
Установка колостомы
В большинстве случаев колостомия только первый этап хирургического вмешательства, второй -восстановление целостности кишечной трубки, то есть закрытие стомы. Второй этап для пациента самый важный, как правило, при раке планируется с отсрочкой на несколько месяцев, при доброкачественных и воспалительных процессах — на несколько недель.
Всегда предпочтительно плановое хирургическое вмешательство с активной предварительной подготовкой больного, что улучшает течение послеоперационного периода и восстановление пациента. В экстренном порядке колостомия проводится при кишечной непроходимости любой этиологии или «остром животе», то есть когда операция выполняется по жизненным показаниям.
Хирургическое вмешательство требует общего наркоза и серьёзного анестезиологического пособия, потому что операция довольно продолжительна.
При плановой хирургии с высокой вероятностью наложения колостомы перед разрезом кожи хирург маркером намечает место вывода кишки на брюшную стенку. В этой зоне не должно быть старых рубцов, выбранная под стому площадка должна быть достаточной для крепления пластины калоприемника.
В зависимости от локализации патологического процесса, выводное отверстие может располагаться в подреберье или чуть выше подвздошной области справа или слева. Отверстие формируется там, где калоприемник не будет деформироваться при движениях корпуса или мешать пациенту, то есть не на линии талии, не в паху, не рядом с тазовыми костями, не у пупка.
После рассечения живота проводится ревизия — тщательный осмотр брюшной полости, далее рассекается кишечник. После резекции патологического участка или гемиколэктомии, на прямой кишке — экстирпации, хирург приступает к созданию колостомы. Затем проводится повторная ревизия и завершающий этап операции — закрытие раны. На операционном столе пациенту наклеивают специальный послеоперационный калоприемник, позволяющий следить за состоянием стомы и перевязывать рану.
Сложность течения послеоперационного периода зависит от исходного заболевания и состояния, в котором пациент попал на операционный стол.
Мы вам перезвоним
Оставьте свой номер телефона
Обслуживание колостомы
В стационаре больному подбирают калоприемник, учитывающий индивидуальные особенности колостомы, учат правильному уходу за ней.
Существуют калоприемники разных конструкций, с определенными интервалами опорожнения или замены. Есть «цельнокроеные» приемники — однокомпонентные, состоящие из мешка с наклеивающейся на отверстие пластиной. Есть составные двухкомпонентные — отдельно пластина на стому и отдельно мешок. Последние калоприемники предпочтительнее, их можно использовать несколько дней. Любой калоприемник наклеивается на стомное отверстие только после тщательной обработки кожи, чтобы не провоцировать местное воспаление, очищение колостомы должно быть регулярным.
Фармацевтическая промышленность предлагает огромное многообразие средств специального ухода за кожей вокруг отверстия: длительно не растворяющиеся и стойкие к воде пленки, образующие ровную поверхность для наклейки пластины калоприемника герметики, защитные кожные гели и мази. Пациенту крайне сложно понять, что ему подойдет. Именно большое разнообразие средств ухода предполагает обязательное участие в процессе подбора специалиста.
Закрытие
Закрытие колостомы проводится в обратном порядке, то есть первой иссекается колостома, вторым этапом сшиваются концы кишки. Вмешательство может быть с классическим подходом — через большой разрез брюшной стенки и лапароскопически, что сокращает сроки заживления.
При кажущейся простоте операция относится к весьма непростым и может занять довольно много времени, главное — чистота исполнения, и в техническом плане и буквально — не допуская попадания кишечной микрофлоры в рану, что доступно только высококвалифицированному и опытному хирургу.
Все специалисты клиники Медицина 24/7 не только с объемным багажом профессиональных знаний, но и с сотнями операций за плечами. Обращайтесь — клиника работает только для вас!
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Список литературы:
- Воробьев Г.И., Царьков П.В., Суханов В.Г. и др. /Вопросы организации службы реабилитации стомированных пациентов//Колопроктология. — 2005. — Т. 12, N 2
- Калашникова И.А., Ачкасов С.И. /Алгоритм диагностики и лечения осложнений кишечной стомы//Колопроктология. 2009. — Т. 29, N 3
- Cesaretti I.U., Santos v. L., Vianna L.A. /Quality of life of the colostomized person with or without use of methods of bowel control//Rev. Bras. Enferm. — 2010
- Renzulli P., Candinas D./ Intestinal stomas — indications, stoma types, surgical technique//Ther. Umsch. — 2007. — Vol. 64, N 9.
Источник