Кишечные возбудители у новорожденных

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кишечная инфекция у детей до года является самым распространенным заболеванием.
Бактерии и вирусы проникают в организм ребенка через грязные руки, предметы, игрушки, которые он тянет в рот.
Существует множество видов бактерий, которые вызывают различные заболевания, но симптомы в большинстве случаев похожи, поэтому для выявления возбудителя требуется проведение лабораторных анализов.
Среди всех кишечных инфекций, маленькие дети чаще всего болеют ротавирусной инфекцией (кишечный грипп), сальмонеллезом, энтеровирусом, дизентерией.
[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
A00-A09 Кишечные инфекции
Причины кишечной инфекции у новорожденного
Заражение кишечной инфекцией происходит всегда орально-фекальным путем, т.е. бактерии из кишечника с испражнениями попадают на руки, затем на различные предметы. Как известно, дети с первых месяцев жизни пытаются затянуть в рот любой предмет, попавший им в руки, это является частью саморазвития, но в то же время, грозит тяжелыми последствиями.
В организм новорожденных бактерии проникают обычно из-за несоблюдения родителями простых гигиенических требований по уходу за ребенком, например, инфекция может возникнуть из-за плохо вымытой бутылочки, упавшей соски (особенно на улице), немытые руки и пр.
Кроме этого, заражение может произойти через организм матери, которая может быть носителем опасных бактерий или заразиться инфекцией во время беременности. Заражение ребенка может произойти еще в утробе матери (при заглатывании околоплодных вод, через общий кровоток с матерью) либо в момент рождения, при прохождении через родовые пути.
[8], [9]
Симптомы кишечной инфекции у новорожденного
Даже после нормальных родов состояние ребенка через несколько недель может сильно ухудшиться. Вялость, частые срыгивания, плохой аппетит, незначительная прибавка в весе являются первыми симптомами нарушений в детском организме.
Практически каждая кишечная инфекция проявляется болями в животе, высокой температурой, поносом (цвет часто зависит от заболевания), рвотой.
Все эти симптомы могут появляться сразу, либо по отдельности.
Стоит отметить, что рвота не всегда появляется при кишечной инфекции, в то время как диарея считается основным симптомом заражения.
При любой кишечной инфекции происходит обезвоживание организма, которое можно определить по сухости во рту, слабому аппетиту, снижению веса, уменьшению объема мочи при мочеиспускании. Для детей данное состояние является наиболее опасным и требует незамедлительного лечения.
В тяжелых случаях при обезвоживании родничок начинает западать, ребенок становится сонливым, ослабленным, на глазах и коже появляются признаки сухости.
Самой распространенной инфекцией у маленьких детей является ротавирусная, при которой помимо общих симптомов появляется покраснение неба, боль в горле.
Диагностика кишечной инфекции у новорожденного
Кишечная инфекция у новорожденных часто становится причиной смерти, поэтому при первых признаках заболевания (слабость, понос, температура) необходимо обратиться к врачу.
Для установления диагноза специалист проводит осмотр, фиксирует жалобы и при необходимости назначает дополнительные исследования.
Для выявления возбудителя необходим анализ каловых масс, который также установит чувствительность патогенной микрофлоры к той или иной группе антибиотиков, что важно при выборе лечения.
[10], [11]
Лечение кишечной инфекции у новорожденного
Стоит отметить, что дети, которые находятся на грудном вскармливании кишечные инфекции переносят намного легче, чем дети, которых уже отлучили от груди либо искусственники. Материнское молоко способствует укреплению иммунитета малыша и повышает сопротивляемость организма.
При кишечной инфекции лечение в первую очередь направлено на уничтожение болезнетворных микроорганизмов, снижение интоксикации и обезвоживания, восстановление нормального баланса бактерий в кишечнике.
При появлении первых признаков заболевания следует прекратить кормление на 12-18 часов (в этот период ребенку можно давать только чистую кипяченую воду или чай).
Также в этот период нужно давать ребенку сорбенты для выведения токсинов и препараты для восстановления водно-электролитного баланса.
При рвоте врач может назначить промывание желудка, если даже после такой процедуры ребенок не перестает рвать, назначается искусственное введение питательных веществ через капельницу. В тяжелых случаях (например, при стафилококковой инфекции) могут быть использованы антибактериальные препараты широкого спектра действия.
В обязательном порядке назначаются средства, восстанавливающие микрофлору кишечника.
Грудничкам обычно назначается Смекта, Энтеросгель, который не только поглощает токсины, но и снижает интоксикацию организма, Регидрон для восстановления водно-электролитного баланса.
Для восстановления кишечной микрофлоры могут использоваться Бифидум, Трилакт, Аципол и пр.
Профилактика кишечной инфекции у новорожденного
Кишечная инфекция у новорожденного может возникнуть по нескольким причинам, специалисты выделяют факторы, которые повышают риск развития заболевания у грудничков:
- отказ от грудного вскармливания
- жаркое время годы (высокие температуры являются хорошей средой для размножения большинства бактерий)
- введение в рацион малыша термически необработанных продуктов
- слабый иммунитет ребенка
Также дети, рожденные раньше положенного срока, являются более уязвимыми перед бактериями и вирусами.
Профилактические меры помогут предотвратить риск заражения инфекций:
- контролировать качество воды (не только для питья, но и для приготовления пищи), продуктов, используемых в рационе ребенка, особенно молочных.
- тщательное мыть овощи, фрукты, ягоды
- делать влажную уборку помещений (не реже 1 раза в неделю)
- при подозрении кишечной инфекции у кого-то из близких (старшие дети, родители, бабушки и т.п.) оградить их от любого контакта с ребенком.
Прогноз кишечной инфекции у новорожденного
Кишечная инфекция у новорожденного имеет благоприятные прогнозы в том случае, если заболевание выявлено на ранних стадиях и приняты все необходимые меры для предупреждения обезвоживания и сильной интоксикации организма.
Обезвоживание – одна из основных проблем при кишечной инфекции, так как детский организм быстрее взрослого теряет жидкость и тяжелая дегидратация, особенно при частой рвоте и поносе, может начаться уже в первые часы развития болезни. Такое состояние приводит к нарушению работы мочевыделительной, дыхательной систем, ЦНС, сердца.
Симптомы у новорожденных развиваются очень быстро и главное не упустить момент и вовремя начать действовать и обратиться за квалифицированной помощью, в противном случае, кишечная инфекция может стать причиной смерти малыша.
Кишечная инфекция у новорожденных наиболее распространенное заболевание, так как иммунная система ребенка не сформирована, а устройство пищеварительной системы имеет некоторые особенности. Детский организм вырабатывает меньшее количество соляной кислоты, снижена работа поджелудочной, что облегчает процесс проникновения и развития болезнетворной микрофлоры.
Источник
Маленькие дети больше всего подвержены кишечным инфекциям, так как их пищеварительная система еще не окрепла. Возбудителями являются различные патогенные бактерии и вирусы. Особенность этих болезней – в стремительном развитии и относительно тяжелом течении.
Общие сведения
Под названием кишечная инфекция понимается целая группа заболеваний, при которых происходит поражение органов пищеварения. Всего насчитывается около 30 их видов. Объединяет их то, что все они вызываются патогенными микроорганизмами (вирусами, бактериями), протекают остро и характеризуются однотипной симптоматикой.
Кишечные инфекции распространены среди людей различного возраста, чаще всего встречаются у детей, а также людей с ослабленным иммунитетом. По частоте обращения к врачу занимают второе место после ОРВИ.
Микробы и болезнетворные бактерии попадают в окружающую среду через кал, слюну, во время чихания. На предметах и продуктах сохраняют свою жизнеспособность длительное время.
Классификация
Можно разделить все кишечные инфекции на две группы по типу возбудителя: вирусные и бактериальные. Каждый вид болезни имеет свои уникальные симптомы, во многом заболевания похожи.
Среди распространенных бактериальных кишечных заболеваний следует отметить:
- стафилококковое;
- сальмонеллезное;
- эшерихиоз;
- брюшнотифозное.
Маленькие дети чаще всего страдают от следующих инфекционных заболеваний, вызываемых вирусами:
- ротавирусное;
- энтеровирусное;
- аденовирусное.
Каждая из данных инфекций опасна, протекает стремительно и может существенно навредить малышу.
В зависимости от протекания, можно выделить 3 степени тяжести:
- Легкая форма. Все симптомы выражены неярко, температура невысокая. Рвота и понос наблюдаются по 6-8 раз в сутки.
- Для средней тяжести протекания болезни характерна высокая температура (до 40оС). Состояние остается сложным на протяжении недели.
- Тяжелая форма. Все симптомы интоксикации ярко выражены, опорожнение желудка происходит до 25 раз в сутки. Могут наблюдаться судороги, токсический шок.
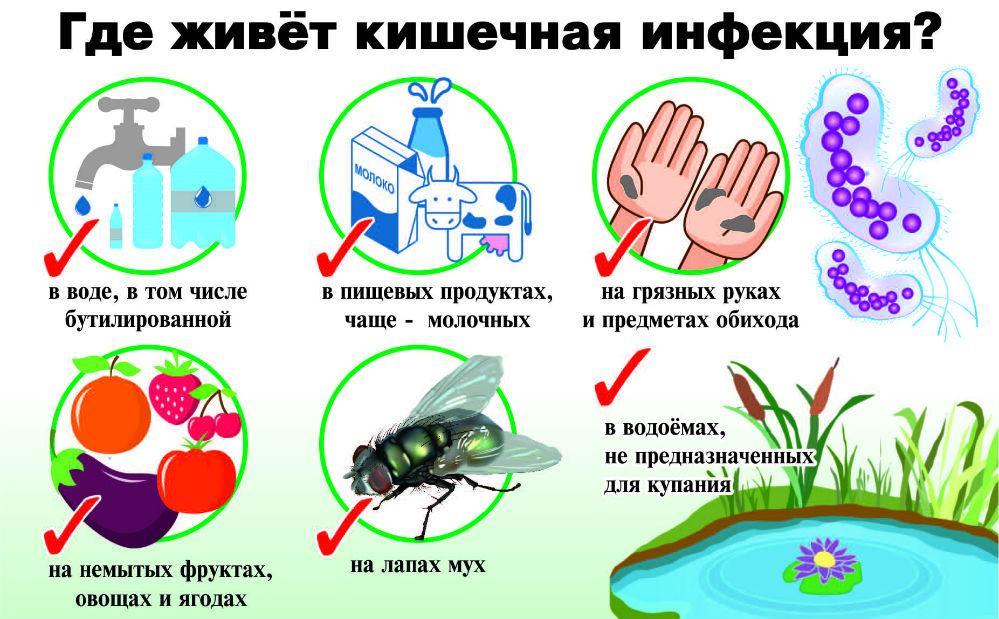
Патогенные организмы находятся на привычных предметах и продуктах
Поражение происходит только части пищеварительной системы, участок воспаления определяют по соответствующим симптомам.
Как происходит заражение кишечными инфекциями
Возбудители передаются бытовым и воздушно-капельным путем. Выделяются в окружающий мир патогенные бактерии через слюну, во время чихания, с калом.
На заметку. На поверхности бытовых предметов, овощах и продуктах патогенные микроорганизмы остаются жизнеспособными не менее 5 суток.
Причин проникновения инфекции в детский организм несколько:
- несоблюдение правил личной гигиены;
- неправильное хранение домашних продуктов;
- купание в грязных водоемах, бассейнах;
- недостаточная термическая обработка продуктов;
- употребление неочищенной плохой воды;
- антисанитарные условия;
- неправильное питание, которое провоцирует ослабление иммунитета.
После попадания в ротик малыша бактерии передвигаются в пищеварительную систему, в частности, кишечник, толстую кишку, и другие ее части. Они начинают свою жизнедеятельность внутри и провоцируют воспалительные процессы в желудке, на слизистой оболочке и других органах.
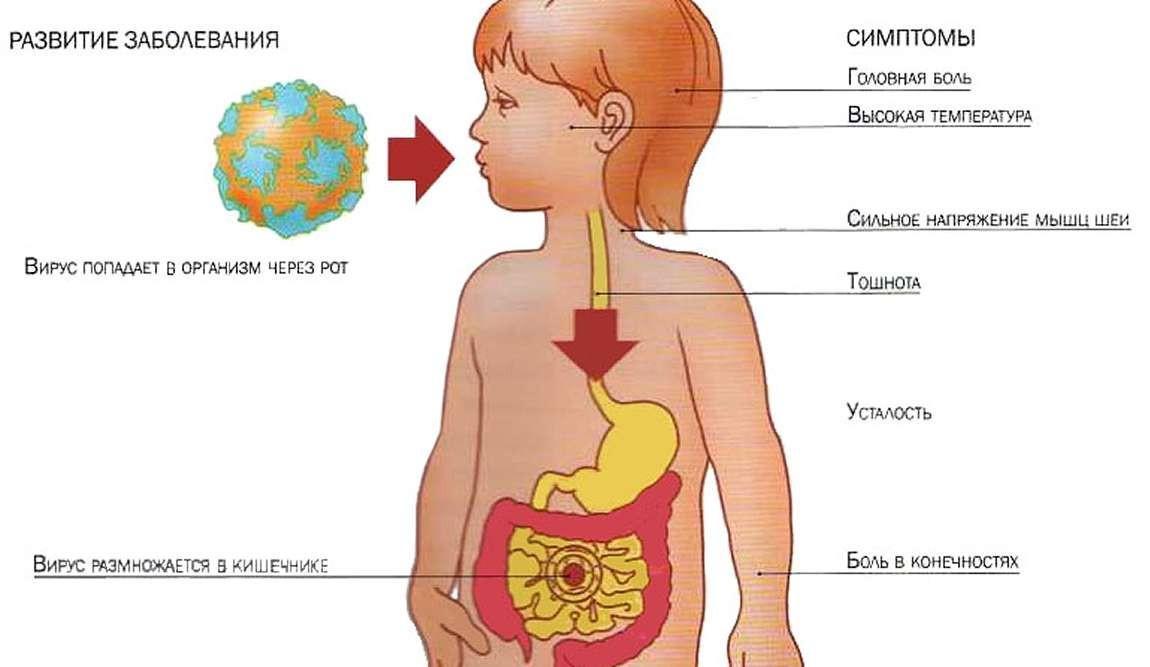
Этапы развития ротавирусной инфекции
Чаше всего поражение кишечной инфекцией наблюдается у детей с 1 до 5 лет. Новорожденные на грудном вскармливании болеют реже, так как защищены иммунитетом матери.
Симптомы кишечных заболеваний
После попадания болезнетворных бактерий в детский организм на них начинают воздействовать слюна, соляная кислота, полезные бактерии. При ослабленном иммунитете подобная зашита не срабатывает, патогенные микроорганизмы начинают размножаться. Более скорому их развитию способствует неправильное несбалансированное питание.
Признаки кишечной инфекции у грудничка и более старших детей:
- метеоризм;
- потеря или снижение иммунитета;
- увеличение температуры;
- вялость и слабость;
- боли в животе;
- частый и пенистый понос;
- высыпания на коже.
В кале ребенка часто прослеживаются кровянистые прожилки, частота опорожнения достигает 20 раз в сутки. В редких случаях может наблюдаться задержка мочеиспускания.

Симптоматика для детей и взрослых одинаковая, у малышей она ярче выражена
На заметку! Симптомы для детей и взрослых практически одинаковые, но малыши тяжелее переносят заболевание и сталкиваются с ним намного чаще.
Диагностические мероприятия и лечение
При появлении первых признаков кишечной инфекции следует обратиться к педиатру в больницу, так как ход течения болезни быстрый. На основе осмотра, эпидемиологических и клинических данных врач устанавливает диагноз и при необходимости назначает необходимые анализы.
Самую главную роль играет исследование кала, по которому определяют тип возбудителя и лечение. Могут быть назначены посев крови, дополнительные анализы мочи, ликвора.
Важно! При диагностировании кишечной инфекции важно исключить панкреатит, острый аппендицит, дискинезию желчевыводящих путей, лактазную недостаточность и другие патологии.
После подтверждения диагноза доктор назначает комплексное лечение, которое подразумевает:
- лечебное питание;
- оральную регидратацию;
- систематическую, этиотропную и патогенетическую терапию.
Детям по показаниям назначают антибиотики, кишечные антисептики, абсорбенты и другие лекарственные средства, которые помогают справиться с инфекцией и распространением возбудителя.
Установить диагноз и назначить лечение могут только специалисты
Каждая мама должна знать, что такое кишечная инфекция у ребенка, как она проявляется, и что делать. При подозрении на развитие болезни родители должны уметь оказать своему чаду первую помощь. Нельзя при подозрении на заболевание до установки диагноза и назначений врача:
- давать противорвотные и обезболивающие средства;
- делать клизму, особенно с теплой или горячей водой;
- использовать закрепляющие препараты;
- прогревать грелкой живот.
Все действия по лечению должны быть назначены педиатром.
Сколько длится
Длительность кишечной инфекции зависит от сложности протекания. Легкие формы проходят за 2-3 недели. Нормальным считается, если выздоровление наступает не позднее, чем через 1,5 месяца. Заболеванию присваивают статус затяжной хронической инфекции, если симптомы беспокоят малыша на протяжении полугода и более.
Чем кормить ребенка при кишечной инфекции и после
При поражении кишечной инфекцией ребенку требуется специальное питание. Врач в таком случае назначает диету №4 по Певзнеру, которой нужно пользоваться, пока карапуз будет лечиться.
Для того чтобы предотвратить тошноту и рвоту, можно употреблять в пищу:
- слабые бульоны;
- слизистые крупяные супы;
- сухарики, подсушенный белый хлеб;
- перекрученное отварное мясо и рыбу (нежирные);
- запеченные яблоки без кожуры.
Первые дни, пока симптоматика ярко выражена, ребенку дают только слабые легкие супы и бульоны. Под запрет до момента выздоровления попадают все молочные продукты, острая, жареная, копченая пища, лук, чеснок, газированные напитки. Младенцу сокращают объем пищи, но увеличивают частоту кормлений.
К сведению. Для полного восстановления переваривающей функции желудка потребуется около 3-х месяцев.
Принятие мер по регидратации
Кроме правильного питания, очень важна профилактика обезвоживания. Для восстановления водно-солевого раствора доктор назначит различные препараты (Регидрон, Маратоник, Глюкосолан).
На заметку! При легкой стадии кишечной инфекции, по мнению доктора Комаровского, необязательно лечить кроху медикаментами. У организма достаточно сил, чтобы справиться с бактериями и выработать нужное количество антител. Важно следить за питьевым режимом и обеспечивать правильное питание.
Многие препараты регидратирующего характера представлены порошками. Их разводят в воде и дают пить малышу каждые 10-15 мин. При отсутствии необходимых лекарств готовят водно-солевой состав самостоятельно: на 1 л воды добавляют 1 ст. л. сахара и по 1 ч. л. соли и соды.
Осложнения острой кишечной инфекции
При неправильном или несвоевременном лечении высока вероятность возникновения обезвоживания, нарушения функций многих внутренних органов, снижения уровня иммунной системы, появления бактериоза и других проблем со здоровьем малыша.
При тяжелой степени протекания кишечной инфекции возможно развитие других не менее серьезных патологий:
- Нейротоксикоз. Наблюдается расстройство сознания, появляются судороги и галлюцинации.
- Нарушение кровообращения. Характерно снижение артериального давления, появляются проблемы с сердечно-сосудистой системой, кожа бледнеет.
- Почечная недостаточность. В области поясницы появляются боли тупого характера, мочеиспускание становится редким и скудным.
- Гиповолемический шок. Развивается как результат дегидратации организма, становится заметным западание глаз, вес снижается.
Спровоцировать развитие подобных серьезных осложнений может только халатное отношение к лечению кишечной инфекции.
Прогноз и профилактика
Полное выздоровление ребенка может обеспечить только раннее и своевременное выявление возбудителя болезни. Тяжелые формы заболевания приводят в некоторых случаях к серьезным осложнениям.
Стоит помнить! После кишечных инфекций у детей нестойкий иммунитет.

Самый действенный способ предупредить развитие инфекции – это профилактика
Основными и эффективными мерами профилактики являются:
- полное соблюдение правил личной гигиены;
- очистка воды для питья;
- правильное хранение и приготовление продуктов;
- мамам перед кормлением нужно обрабатывать грудь, стерилизовать соски и пустышки.
Всех детей, которые контактировали с больным малышом, рекомендуют поместить в небольшую изоляцию, так как проявиться кишечная инфекция может в течение 7 суток.
Чтобы острая кишечная инфекция не стала причиной более серьезных проблем со здоровьем малыша, необходимо при первых ее симптомах обращаться к врачу и следовать всем его назначениям.
Видео
Источник
Острые диареи (поносы) — инфекционные заболевания, характеризующиеся поражением различных отделов желудочно-кишечного тракта и развитием обезвоживания и интоксикации 1 разной степени выраженности — относятся к самым массовым заболеваниям детей во всем мире. В нашей стране ежегодно фиксируется не менее 500 тыс. острых кишечных инфекций у детей, причем наиболее часто болеют дети первого года жизни. Высокая заболеваемость детей этого возраста объясняется анатомо-физиологическими особенностями желудочно-кишечного тракта, а также особенностями иммунной системы грудничков.
Главным защитным звеном желудочно-кишечного тракта, которое стоит на пути проникновения болезнетворных микробов, является кишечный слизистый барьер, одним из основных компонентов которого является секреторный иммуноглобулин А, выработка которого у детей до года снижена. Отчасти этот недостаток восполняется за счет грудного молока, поэтому дети, находящиеся на искусственном вскармливании, более подвержены инфекциям желудочно-кишечного тракта. Кроме того, у детей, в отличие от взрослых, слабее другие защитные системы желудочно-кишечного тракта: у них вырабатывается меньше соляной кислоты в желудке и меньше секреция поджелудочной железы, желчи, которые также препятствуют внедрению болезнетворных микробов.
У детей в отличие от взрослых чаще отмечаются тяжелые формы кишечных инфекций, так как у них быстрее наступает обезвоживание, в результате потери воды с рвотой и жидким стулом, а клетки детей, как известно, на 90% состоят из воды и солей.
Следует отметить, что при возникновении любой инфекционной патологии, в том числе и кишечных инфекций, имеет значение не только количество и болезнетворность микробов, попавших в желудочно-кишечный тракт малыша, но и исходное состояние здоровья ребенка.
Факторы риска возникновения кишечных инфекций:
- искусственное вскармливание;
- введение прикорма, не подвергающегося термической обработке — существует возможность попадания возбудителей с продуктами прикорма;
- летнее время года — повышенная температура воздуха способствует размножению возбудителей в воде, почве, продуктах;
- недоношенность;
- иммунодефицитные состояния у детей;
- перинатальная патология центральной нервной системы.
Возбудители
Кишечные инфекции вызываются разными микроорганизмами (вирусами, бактериями, грибами, простейшими), у нас в стране это преимущественно бактерии (дизентерийная палочка, сальмонеллы, эшерихии).
Встречаются и другие бактериальные инфекции. У маленьких детей их возбудителем могут стать условно-патогенные бактерии — микробы, которые входят в состав нормальной микрофлоры, но при определенных условиях вызывают заболевание. У детей первого года жизни такими условиями является незрелость иммунной системы, частый бесконтрольный прием антибиотиков.
Возбудителями кишечных инфекций могут быть и вирусы; самая распространенная среди таких инфекций — ротавирусная, это так называемый «желудочный грипп», которым обычно болеют в зимнее время, но встречаются и другие вирусные инфекции.
Пути заражения
Основной путь заражения кишечными инфекциями — фекально-оральный, при котором возбудитель заболевания проникает в рот ребенка. Такой путь заражения реализуется через загрязненные воду, игрушки, соски, еду, предметы обихода. Так, взяв в рот упавшую игрушку или соску, ребенок может получить порцию возбудителей кишечных инфекций. Но следует помнить о том, что взрослому нельзя «стерилизовать» соску своей слюной, ведь таким образом мама способствует переносу микрофлоры из своего рта в рот и желудочно-кишечный тракт ребенка.
Сальмонеллы, наиболее частые возбудители острых кишечных инфекций, широко распространенные во всем мире благодаря промышленному птицеводству, чаще всего попадают в желудочно-кишечный тракт с мясом птицы и яйцами. Во время потрошения зараженных кур эти бактерии заражают всю линию, на которой обрабатывается мясо птицы. Сальмонеллы устойчивы к замораживанию, погибают только при тепловой обработке. Но если нести из магазина мясо зараженной птицы в одном пакете, к примеру, с хлебом, то в дальнейшем заражение произойдет именно через хлеб, а не через курицу, подвергшуюся тепловой обработке. При наличии небольших трещин на яйцах в них также возможно попадание сальмонелл, поэтому яйца также могут стать источником заражения. Сальмонеллы распространяются и через молоко.
Дизентерийная палочка чаще попадает в желудочно-кишечный тракт с некачественными молочными продуктами, водой.
Летом возбудителей кишечных инфекций нередко находят в водоемах, особенно стоячих. Ребенок может заразиться, не только попив воды, но и вдохнув ее или заглотив брызги.
Любые микробы и вирусы могут попадать в рот малышу от родителей или людей, которые ухаживают за ребенком, через грязные руки взрослых. Если период введения прикорма приходится на летнее время, то вместе со «свежими витаминами» родители могут наградить ребенка и возбудителями кишечных инфекций. Такой путь наиболее вероятен при введении самостоятельно приготовленных соков из недостаточно промытых фруктов и ягод.
Заражение может произойти и при контакте детей с инфицированными животными, если ребенок, погладив животное, на шерсти которого находились возбудители кишечных инфекций, затем берет руки в рот или немытыми руками трогает игрушки, а тем более пищу.
Продолжительность инкубационного периода — периода от попадания в организм болезнетворных бактерий или вирусов до появления симптомов заболевания — зависит от количества микроорганизмов, попавших в рот ребенку: чем больше возбудителей, тем короче этот период. Это время может составлять от нескольких часов до семи дней (чаще оно не превышает 3 дней).
Симптомы
Разные микроорганизмы, вызывающие кишечные инфекции, поражают тот или иной отдел желудочно-кишечного тракта. Так, например, сальмонеллы «выбирают» преимущественно тонкий кишечник. В зависимости от того, какие участки желудочно-кишечного тракта поражаются, различают:
гастрит — поражение желудка, проявляется преимущественно рвотой;
энтерит, колит — поражение тонкого и толстого кишечника, проявляется учащенным стулом;
чаще встречаются поражения нескольких отделов желудочно-кишечного тракта: энтероколиты, гастроэнтериты.
Что заметит мама: поскольку малыш не может сказать, что у него болит живот, этот симптом проявится беспокойством, малыш часто плачет, его трудно успокоить, рвоту,
учащение стула, вздутие живота, повышенную температуру тела.
По характеру стула острые кишечные инфекции бывают:
1. Секреторными (водянистыми). Такие заболевания проявляются жидким водянистым стулом. Вирусы и токсины, вырабатываемые бактериями, как бы заставляют клетку «плакать», и эпителиоциты — клетки, выстилающие желудочно-кишечный тракт, теряют способность всасывать воду; так появляется жидкий водянистый стул.
2. Воспалительными (инвазивными). В этом случае микроб попадает внутрь клетки, разрушая ее. В стуле можно увидеть слизь, кровь, зелень, гной, что свидетельствует о разрушении клеток кишечного эпителия. Таковыми чаще бывают бактериальные инфекции.
Их проявления:
- повышение температуры;
- отказ от еды, потеря в весе;
- вялость, рвота, боли в животе;
- о тяжести заболевания говорят западение глаз, заострение черт лица, западение большого родничка, сухие губы, судороги;
- грозным симптомом, говорящим о крайней тяжести заболевания, является отсутствие мочи у ребенка более 6 часов.
Тяжесть заболевания определяется также частотой стула, рвоты и объемом теряемой жидкости.
По длительности кишечные инфекции могут быть:
- острыми (жидкий стул сохраняется не более 2 недель);
- затяжными (жидкий стул — от 2 недель до 2 месяцев);
- хроническими (понятие хронической инфекции в большей степени относится к дизентерии;
- но поскольку сейчас не регистрируется хронической дизентерии, т.к. появились современные антибактериальные препараты, способные адекватно бороться с этой инфекцией, то в настоящее время хронические кишечные инфекции практически не встречаются).
Диагностика
Для диагностики, помимо наблюдения за динамикой (развитием) клинических симптомов, применяют:
Копрологический анализ кала, в котором можно обнаружить возбудителя (например, простейших), либо выявить воспалительные изменения желудочно-кишечного тракта, нарушения пищеварения.
Бактериологический посев. Метод основан на том, что тот или иной возбудитель вырастает на специальной питательной среде. Для получения результата такого исследования требуется длительное время (5—7 дней).
Для оценки общего состояния ребенка назначают также общие анализы крови, мочи, биохимический анализ крови, оценивают кислотно-щелочное состояние крови.
Для распознавания вирусных заболеваний существуют также более новые методы диагностики, которые более точно позволяют распознать возбудителя инфекции, но они достаточно дороги и выполняются только в крупных научно-исследовательских институтах.
Поскольку проявления разных кишечных инфекций аналогичны, то их успешно лечат и без распознавания возбудителя.
Лечение
В первую очередь следует обратиться к врачу. Ребенку поможет участковый педиатр или дежурный доктор поликлиники, стационара или детского медицинского центра. Некоторые родители пытаются самостоятельно справиться с заболеванием, потому что опасаются того, что ребенок окажется в инфекционном стационаре. Во-первых, в настоящее время госпитализация рекомендуется при тяжело протекающих заболеваниях (стул до 10—15 раз в сутки, неукротимая рвота, выраженное обезвоживание), а выписка может производиться при улучшении состояния ребенка, то есть необязательно ждать отрицательного анализа бактериологического посева, который выполняется в течение 7 дней. Во-вторых, только врач может правильно поставить диагноз и назначить нужное лечение. В случае домашнего лечения ребенка должен ежедневно посещать врач или медицинская сестра из поликлиники.
Поскольку с жидким стулом и рвотой теряется жидкость и соли, то с целью восстановления необходимого количества жидкости в организме производят пероральную регидратацию — дробное выпаивание больного ребенка специальными растворами. Для этого используются глюкозо-солевые растворы («Регидрон», «Цитроглюкосолан»). Если нет возможности давать ребенку данные растворы, (например, вы с малышом находитесь на даче и медицинская помощь будет оказана только по возвращении в город), то можно приготовить в домашних условиях раствор следующего состава: 4 столовых ложки сахара, 1 чайная ложка пищевой соды, 1 чайная ложка соли на 1 литр кипяченой воды. Следует отметить, что в растворах, приготовленных фабричным способом, пищевая сода заменена на цитратные соли, которые лучше усваиваются детьми. Начинать выпаивать нужно с 1 чайной ложки; маленьким детям нужно капать раствор на губы даже во время сна. Не следует давать растворы из бутылочки, так как ребенок из-за жажды захватывает соску, выпивая слишком большое количество раствора, что может вызвать рвоту. В дальнейшем необходимый объем рассчитывает врач, учитывая исходный вес ребенка, потери жидкости с калом и рвотой. В случаях выраженного обезвоживания восполнение жидкости проводится при помощи внутривенного капельного введения.
В случаях выраженного гастрита (частой рвоты), если от начала заболевания прошло немного времени, бригада скорой помощи или врачи стационара ребенку могут сделать промывание желудка.
С первых часов возникновения кишечной дисфункции наряду с пероральной регидратацией целесообразно использовать энтеросорбенты. Предпочтительнее — «Смекта» — препарат природного происхождения, который связывает микробы, токсины и защищает слизистую оболочку желудочно-кишечного тракта. Маленькому грудному ребенку хватает одной упаковки порошка на сутки; порошок дают в три приема.
Антибактериальные препараты используют у детей только по строгим показаниям. Дело в том, что любые антибактериальные препараты изменяют микрофлору кишечника, т.к. губительно действуют не только на болезнетворные микробы, но и на нормальных, очень важных обитателей кишечника, а в случаях острых кишечных инфекций нормальная микрофлора (лакто- и бифидобактерии) как никогда призвана защитить поверхность кишечника от проникновения болезнетворных микробов. Особенно следует предостеречь родителей от попыток лечить детей самостоятельно такими «старыми» антибактериальными препаратами, как левомицетин и препараты тетрациклинового ряда, потому что данные антибиотики не только губительны для нормальной микрофлоры, но и токсичны.
Антибиотики никогда не применяются при водянистых диареях, за исключением холеры.
В настоящее время антибактериальными препаратами лечат только кишечные инфекции, протекающие с воспалительными изменениями в кишечнике, при которых в кале можно увидеть слизь, зелень, кровь. Но даже при этих заболеваниях легкие формы у детей старше 2 лет не требуют назначения антибактериальных препаратов. Однако есть инфекции, при которых антибиотики дают всегда. Это дизентерия, амебиаз (амебная дизентерия), брюшной тиф, холера. При этих заболеваниях антибактериальные препараты дают вне зависимости от их тяжести. Нет необходимости говорить о том, что только доктор сможет отличить одну кишечную инфекцию от другой, так как их проявления зачастую очень похожи. Ни в коем случае не следует проводить аналогию с заболевшими взрослыми членами семьи, принимающими тот или иной препарат даже по назначению врача. Малыша, у которого вслед за взрослым появились понос и рвота, следует обязательно проконсультировать у специалиста, так как многие антибактериальные препараты, хорошо зарекомендовавшие себя для лечения кишечных инфекций у взрослых, не применяются в детской практике. Например, фторхинолоны могут воздействовать на расту?
