Кишечные заболевания поджелудочной железы
Содержание:
- Острый панкреатит
- Хронический панкреатит
- Панкреонекроз
- Рак поджелудочной железы
- Киста поджелудочной железы
- Сахарный диабет
Поджелудочная железа находится в числе важнейших секреторных органов человеческого организма и играет значимую роль в обменных и пищеварительных процессах. Самые распространенные заболевания, связанные с этим органом – панкреатит, панкреонекроз, рак, киста и диабет. О симптомах и методах диагностики всех основных болезней поджелудочной железы вы узнаете далее.
Острый панкреатит
Воспалительное поражение поджелудочной железы, принимающее острую форму, называется острым панкреатитом.
Причины
Около 70% случаев острого панкреатита связано с увлечением спиртными напитками и алкогольным отравлением.

Другие причины, вызывающие развитие болезни:
Неправильное питание (жирная пища, переедание);
Желчнокаменная болезнь;
Наследственность;
Повреждение поджелудочной железы (операция, несчастный случай);
Прием медикаментов в токсических дозах;
Эндокринные заболевания;
Инфекции (вирус гепатита, микоплазмоз).
Симптомы
Основной симптом, указывающий на острый панкреатит – «сверлящая» боль. Она начинается в подложечной зоне, подреберьях (правом и левом), способна принимать опоясывающий характер, захватывать спину, нижние и боковые участки живота.
Есть и другие проявления:
Частая рвота, вызывающая обезвоживание организма;
Сухость во рту, отрыжка;
Повышение температуры тела (может достигать 40 °C);
Учащенное сердцебиение;
Падение артериального давления;
Вздутие и болезненность живота;
Резкая потеря веса;
Диарея.
Методы диагностики
Обнаружение острого панкреатита – сложная задача, особенно если болезнь пребывает в начальной стадии.
Диагностический комплекс состоит из следующих исследований и анализов:
Общий анализ крови. Позволяет найти признаки воспалительного процесса (к примеру, рост числа лейкоцитов);
Биохимический анализ крови. Устанавливает чрезмерную концентрацию фермента амилазы (указывает на развитие болезни);
УЗИ брюшной полости. Обнаруживает изменения поджелудочной железы и близлежащих органов. Если причиной заболевания стали камни в желчном пузыре, ультразвук помогает определить их местоположение;
Анализ мочи. Выявляет амилазу в моче, подтверждая наличие панкреатита у больного;
ЭГДС. Оценивает степень вовлеченности желудка в воспалительный процесс.
Узнайте больше: Панкреатит – причины, симптомы, диета, а также современные и народные способы лечения
Хронический панкреатит
Развитие хронического панкреатита происходит в результате затяжного воспалительного процесса, протекающего в поджелудочной железе. Наиболее подвержены заболеванию мужчины старше 40, однако в последние годы наблюдается рост случаев хронического панкреатита у женщин и у лиц более молодого возраста.
Причины
Самые распространенные причины – наличие у больного желчнокаменной болезни и избыточное употребление спиртных напитков.
Симптомы
Боль при хроническом панкреатите обладает режущим характером, пациент ощущает постоянное сдавливание в пораженной зоне. Интенсивность боли нарастает, если больной не придерживается диеты, употребляет в пищу жирные продукты и газированные напитки, пьет алкоголь.
Другие симптомы хронического панкреатита – отрыжка, рвота, вздутие живота, нарушения стула (густые, обильные испражнения), отсутствие аппетита. Также характерна потеря веса, несмотря на сохранение привычного режима питания.
Методы диагностики
В рамках диагностики хронического панкреатита больному могут назначаться следующие исследования и анализы:
Анализ крови. При обострении хронического панкреатита наблюдается повышенная концентрация в крови лейкоцитов, увеличивается скорость оседания эритроцитов, растет показатель амилазы (выявляется и в моче);
УЗИ. Оценивается увеличение железы (полное или частичное), соответствие размеров головки, хвоста и тела норме, ровность контуров;
КТ. Томография устанавливает очаги болезни и присутствие в протоках камней.
Панкреонекроз
Приблизительно у 20% больных острым панкреатитом наблюдается тяжелое течение заболевания, на фоне которого происходят изменения паренхимы поджелудочной железы, имеющие дегенеративно-деструктивный характер. Панкреонекроз чаще встречается в молодом возрасте, наиболее подвержены ему женщины.
Причины
Панкреонекроз может развиваться в связи со следующими причинами:
Холелитиаз, холецистит;
Неправильное питание (обилие углеводов и жиров, переедание);
Осложнения после хирургического вмешательства;
Злоупотребление алкоголем, разрушающим ткань поджелудочной железы;
Ряд инфекционных заболеваний (мононуклеоз, паротит).
Приблизительно у 10% пациентов установить причину панкреонекроза не удается.
Симптомы
Для заболевания характерно стремительное развитие и быстрое нарастание симптомов:
Резкая боль, концентрирующаяся в верхней зоне живота и обладающая опоясывающим характером. Болезненность при пальпации пораженного участка;
Многократная рвота, приступы тошноты, постоянная сухость во рту;
Образование на брюшной стенке пятен цианоза, гиперемированные кожные покровы лица;
Приступы тахикардии, сохранение одышки даже в состоянии покоя;
Больной ощущает постоянное беспокойство и напряжение, страдает хронической слабостью.
Методы диагностики
Для диагностики панкреонекроза используются такие же исследования и анализы, как и при панкреатите.
Рак поджелудочной железы
Редкое заболевание, характеризующееся образованием в тканях поджелудочной железы злокачественных клеток – рак.
Причины
Факторы, способствующие возникновению рака поджелудочной железы, могут быть следующими:
Сигареты. Угроза развития заболевания для курящих людей выше примерно в два раза. Фактор характеризуется обратимостью, своевременный отказ от сигарет уменьшает опасность появления рака;
Возраст. В группе риска находятся люди, перешагнувшие порог 60 лет;
Пол. Предрасположенность к раку поджелудочной железы у мужчин выше, чем у женщин. Некоторые врачи объясняют это меньшим процентом курящих среди женщин, однако гипотеза не получила доказательств;
Ожирение. Лишний вес благоприятствует развитию злокачественного образования поджелудочной железы;
Хронические заболевания. Среди них наибольшую угрозу представляют панкреатит и сахарный диабет;
Нездоровое питание. Угроза рака повышается, если в рационе человека присутствует избыточное количество животных жиров и простых углеводов;
Генетический фактор. Наличие в родословной случаев рака поджелудочной железы должно быть причиной более внимательного отношению к своему здоровью.
Симптомы
Среди основных проявлений, с помощью которых даёт о себе знать рак поджелудочной железы, встречаются следующие:
Болевые ощущения, концентрирующиеся в верхней зоне живота и отдающие в спину. Боль имеет острый, опоясывающий характер;
Снижение массы тела. Вес уменьшается, несмотря на сохранение пищевых привычек;
Сухость во рту, сильная жажда;
Рвота, обусловленная сдавливающим действием опухолевого образования;
Желтуха. Возможно пожелтение кожного покрова и слизистых оболочек. Симптом связан с нарушением оттока желчи, иногда желтуха сопровождается кожным зудом;
Ощущение тяжести в зоне правого подреберья. Симптом связан со сдавливанием селезеночной вены;
Нарушения стула. Нехватка ферментов и плохая всасываемость жиров приводят к жидкому жирному стулу, характеризующемуся резким запахом.
Узнайте больше: Рак поджелудочной железы – причины, симптомы и методы лечения
Методы диагностики
После физического осмотра пациента врач может назначить следующие анализы и обследования:
УЗИ. Ультразвуковое исследование брюшной полости показано при возникновении желтухи и болей в верхней зоне живота. УЗИ позволяет обнаружить опухолевое образование;
КТ. Компьютерная томография выявляет даже опухоли микроскопических размеров, остающиеся незамеченными при проведении ультразвукового обследования;
Биопсия. Участок опухоли берется для анализа, результаты которого подтверждают доброкачественный или злокачественный характер новообразования;
Анализ крови. Проведение исследования необходимо для оценки уровня концентрации в организме антигена CA19-9;
Для точного определения стадии, на которой находится рак поджелудочной железы, назначаются дополнительные исследования – рентгенография грудной клетки, УЗИ печени и другие.
Киста поджелудочной железы
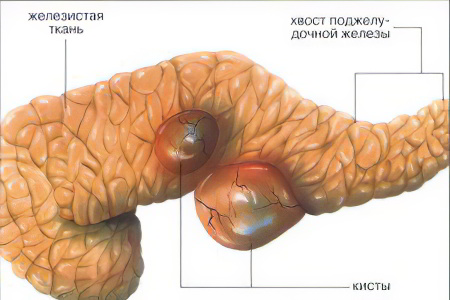
Пузырек с жидкостью, локализующийся в паренхиме поджелудочной железы или близлежащих тканях, называется кистой.
Причины
Киста поджелудочной железы может быть приобретенной или врожденной. Врожденные образования связаны с патологиями развития тканей.
Приобретенные кисты появляются ввиду следующих причин:
Повреждение поджелудочной железы (хирургическое вмешательство, несчастный случай);
Хронический или острый панкреатит;
Доброкачественная опухоль;
Злокачественная опухоль;
Паразитарная инфекция;
Избыточная концентрация холестерина в крови.
Факторы, благоприятствующие образованию кист – переедание, большое количество жирной пищи, чрезмерное употребление алкоголя, хронические стрессы.
Симптомы
Симптомы кисты поджелудочной железы непосредственно связаны с локализацией и размерами полости. Признаки болезни могут отсутствовать, если размер образования не превышает 2 см.
Капсулы большего размера заявляют о себе следующими проявлениями:
Болезненные ощущения, возникающие в зоне левого или правого подреберья. Боль способна распространяться в область пупка и иррадиировать под лопатку. В ряде случаев боль принимает опоясывающий характер. Интенсивность определяется началом осложнений;
Уплотнение, образовывающееся в зоне брюшной полости, которое легко обнаруживается при пальпации. Припухлость постепенно увеличивается в размерах;
Желтуха, становящаяся результатом сдавливания близлежащих органов и ухудшения оттока желчи;
Расстройство пищеварения, возникновение тошноты и рвоты, чередование запоров и поносов;
Изменение цвета мочи и каловых масс;
Быстрая потеря веса, связанная с нарушением функционирования кишечника;
Постоянное ощущение слабости и недомогания.
Если к кисте присоединяется инфекция, среди симптомов отмечаются повышение температуры тела, озноб, головные и мышечные боли.
Методы диагностики
Диагностика кисты поджелудочной железы начинается с пальпации, в результате которой обнаруживается выпуклость, находящаяся в верхней зоне живота.
Также используются следующие диагностические инструменты:
УЗИ. Исследование выявляет наличие новообразования с пониженной эхогенностью, характеризующееся ровностью контуров и округлостью форм;
Эндоскопический ультразвук. Диагностирует кисту и устанавливает её характер, от которого зависит лечение;
Рентгенограмма с применением контрастных веществ. Определяет смещение желудка, произошедшее под воздействием кисты;
КТ. Дифференцирует ложную и истинную кисты.
Сахарный диабет
Развитие сахарного диабета у пациента обусловлено нарушением производства инсулина поджелудочной железой и скоплением в крови сахара.
Причины
Генетическая предрасположенность считается основным фактором, обуславливающим развитие диабета у человека.
Также возможны следующие причины:
Ожирение. Лица, имеющие генетическую предрасположенность к диабету, в первую очередь должны держать под контролем вес;
Болезни и повреждения поджелудочной железы;
Эмоциональное перенапряжение, состояние хронического стресса;
Вирусные инфекции (грипп, краснуха);
Возраст. Наиболее подвержены заболеванию лица пожилого возраста.
Симптомы
Сахарный диабет может информировать о себе следующими проявлениями:
Учащенное мочеиспускание;
Постоянное ощущение голода;
Резкое похудение (если его нельзя объяснить ограничениями в пище);
Повышенная сухость кожных покровов, кожный зуд;
Онемение в области ног и рук;
Рвота, тошнота;
Болевые ощущения в зоне живота;
Ухудшение зрения;
Подверженность инфекциям, плохое заживание ран.
Диагностика
Для диагностики сахарного диабета врач проводит тест на сахар, исследование крови на показатель глюкозы, анализ мочи. При необходимости подключаются другие методы диагностики.
Болезни поджелудочной железы представляют угрозу для жизни и здоровья пациента, чреваты опасными осложнениями. При обнаружении любых из вышеперечисленных симптомов обязательно следует посетить врача.

Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование:
Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности “Гастроэнтерология” – учебно-научный медицинский центр.
Наши авторы
Источник
Воспаление поджелудочной железы симптомы и лечение – тема сегодняшней статьи. Никто и не задумывается, что поджелудочная железа – это очень важный орган в человеческом организме.
Она вырабатывает нужные для пищеварения ферменты и гормоны, которые регулируют уровень сахара в крови. Если железа не работает должным образом, то пища полностью не переваривается, а сахар, который попадает с едой, не усваивается.

Определить воспаление поджелудочной железы, все симптомы и лечение может только врач. Лечение своими силами просто недопустимо. Теперь разберемся, какие симптомы и причины данной болезни, чтобы при их появлении сразу бежать к доктору.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.

Причины возникновения
Просто так поджелудочная железа не воспаляется. Для того чтобы произошли изменения в органе должны быть какие-то причины. Врачи выделяют три основные причины, по которым может это произойти:
- Неправильное питание. Если человек ест преимущественно жирную и острую пищу, то возникновение панкреатита просто неизбежно. Кроме того, плохо влияет на поджелудочную железу жаренная и пересоленная еда.
- Злоупотребление алкогольными напитками. Ученые пока не установили, как действует алкоголь на такой орган, как поджелудочная железа. Но зато точно известно, что если человек много выпивает, то у него может развиться воспаление.
- Прием некоторых лекарств. Некоторые лекарственные препараты не лучшим образом влияют на органы пищеварительной системы, в том числе может воспалиться и поджелудочная железа.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Частые симптомы
При воспалении поджелудочной железы, особенно на начальных стадиях, человек наблюдает болевые ощущения в верхней части живота, тошноту или тяжесть. Чаще всего такие признаки возникают после приема пищи или алкоголя. Но обратив внимание на изменения в пищеварительном процессе, не все сразу обращаются к врачу.
Только когда признаки воспаления поджелудочной железы повторяются очень часто и вызывают сильный дискомфорт, больной бежит к лечащему врачу. Но зачастую процесс уже перешел в хроническое заболевание. Что бы ни пришлось прибегать к радикальным формам лечения, нужно четко знать и понимать симптомы болезни.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
- Резкая боль, которая может локализироваться как справой, так и с левой стороны под ребрами. Это связано с размерами органа. Иногда болевые ощущения могут появляться в спине.
- Многократные рвотные позывы, которые не вызывают чувства облегчения.
- Чувство тяжести в животе и вздутие.
- Сильная тошнота.
- Если железа резко воспалилась, температура может повышаться.
Если у человека появились все эти симптомы нужно немедленно бежать в больницу. Если вовремя не начать лечить воспаление поджелудочной железы, которое проявляется в острой форме, то это может привести к плачевным последствиям.
Данное заболевание может носить и хронический характер.
При этом симптомы появляются на протяжении многих лет и время от времени либо обостряются, либо затухают. Период обострения чаще всего припадает на те периоды, когда человек употребляет много жирной и жареной пищи или алкоголь.
Основные симптомы при воспалении поджелудочной железы хронического характера:
- Боль в животе через 1,5–2 часа после еды.
- Нежелание есть жирную пищу.
- Болевые ощущения под ребрами при физических нагрузках.
- Потеря аппетита.
- Снижение массы тела.
- В каловых массах могут появляться белесоватые включения.
- Расстроен акт дефекации (запор или диарея).
Симптомы у детей

Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
- Точка Дежардена. Это место, где расположена головка поджелудочной железы. Точка находится на линии, которая соединяет пупок и правую подмышечную впадину. Область в 5–7 см под ребрами на линии соответствуют этой точке. Если здесь есть болезненные ощущения, значит, воспалена именно эта часть железы.
- Точка Мейо – Робсона показывает размещение хвоста органа. Чтобы ее найти нужно визуально провести линию, соединяющую пупок и левую реберную дугу. Дальше линию разделяют на три ровные части. Точка находится на границе между верхней и средней частями.
- Точка Кача определит, есть ли изменения в теле поджелудочной железы. Эта точка будет размещаться на расстоянии 5-7 см от пупка, по внешнему краю левой прямой мышцы живота. Если при пальпации в этой области появились болевые ощущения, то скорее воспаление находится на границе хвоста и тела железы.

Детям пальпацию не проводят. В данном случае этот метод не эффективен.
Что еще нужно чтобы поставить диагноз
Кроме того, что врач проводит осмотр пациента, он еще должен дать направления на ряд других диагностик, которые подтвердят или опровергнут его предположение. К таким диагностикам относят:
- Общий анализ крови и конечно же, на гормоны. По общему анализу понятно воспалена железа если показатели липаз, амилаз, трипсина, а иногда и билирубина вырос. В варианте, когда уже начался некроз, ко всему добавляется еще и недостаточное количество кальция в сыворотке. Если поражается вся железа, то нарушается уровень инсулина в крови.
- Анализ кала и мочи. Кал на предмет волокон мяса и жировых включений, а моча – на наличие амилаз.
- Также необходимо сделать УЗИ, МРТ или КТ, ангиографию сосудов железы и другие обследования.
- Если симптомы воспаления железы возникли у женщины, то врач должен отправить ее на УЗИ органов малого таза. Иногда эти симптомы схожи с перитонитом. У женщин воспаление брюшной полости (перитонит) может быть вызвано некоторыми гинекологическими проблемами, такими как внематочная беременность, разрыв яичника или опухоль.
Врач точно знает какие анализы и обследования нужно провести, чтобы узнать четкую картину заболевания и определить, как лечить и чем лечить. Не стоит пренебрегать советами специалистов.
Способы лечения
Воспаленная поджелудочная железа симптомы и лечение, которой изучили множество специалистов, очень сложная болезнь. Заниматься самолечением с помощью травок или препаратов, купленных в аптеках без назначения врача, чревато непредсказуемым исходом.
Для восстановления воспаленной поджелудочной железы лечение назначает только врач. Оно проходит только в условиях стационара, под наблюдением специалистов. Может быть, исключительно медикаментозным, а может включать комплекс хирургического вмешательства, медикаментозного и терапевтического лечения.
После снятия острых симптомов и нормализации работы органа обязательно нужно придерживаться определенной диеты, чтобы снизить риск повторного воспаления.
Источник