Кишечный шов в ветеринарии
ШВЫ ХИРУРГИЧЕСКИЕ
Рис. 1. Кишечные швы.
Рис. 1. Кишечные швы:
1 Ламбера;
2 Шмидена;
3 Плахотина;
4 Садовского;
5 кисетный.
швы хирурги́ческие, способы соединения краёв случайных и операционных ран. Различают Ш. х. кровавые (шовный материал проводят через ткани с помощью хирургических игл, нарушая целостность кровеносных сосудов) и бескровные (соединение краёв кожной раны липким пластырем или специальными клеющими веществами). По срокам наложения Ш. х. могут быть первичными, накладываемыми на свежую рану, и вторичными, когда соединение ткани производится через некоторое время после образования раны. Швы бывают съёмными и погружными. Первые накладывают на слизистую оболочку, кожу и снимают через 579 суток, а вторые не снимают и накладывают на края раны стенок внутренних полых органов или тканей, расположенных в глубине тела. Шовный материал погружных Ш. х. либо отторгается в просвет полых органов, либо инкапсулируется или рассасывается. Различают также глухие и частичные швы. Рана, зашиваемая глухим швом, должна быть асептична, свободна от инородных тел и нежизнеспособных тканей, не иметь каких-либо пространств и кровотечений. При несоблюдении одного из этих условий рану не зашивают или зашивают частично. В зависимости от вида органа или типа ткани, на которые накладывают Ш. х., различают: кишечные, кожные, нервные, сухожильные, сосудистые швы, и остеосинтезированные. Кишечные швы должны обеспечивать герметичность закрытия раны и сохранять проходимость органа. Для их наложения используют тонкие номера шёлка и иглы круглого сечения. Кишечные швы бывают прерывистые и непрерывные (рис. 1). Кожные швы обычно прерывистые, накладываемые отдельными стежками (рис. 2). Нервный шов (рис. 3) накладывают при свежих инфицированных ранениях крупных нервных стволов. Концы нерва освежают скальпелем; шов накладывают глазной иглой и тонким шёлком или капроном. Сухожильный шов (рис. 4) применяют при разрыве сухожилий; в качестве шовного материала пользуются шёлком. Сосудистый шов (рис. 5) накладывают на стенку крупного сосуда. При этом сшиваемые концы сосуда соприкасаются по линии шва внутренней оболочкой; предохраняют интиму от травмирования; шовный материал не должен выступать в просвет сосуда во избежание образования тромба. См. также Шовный материал.
Рис. 2. Кожные швы.
Рис. 2. Кожные швы:
1 узловатый;
2 ситуационный;
3 перпендикулярный петлевидный шов;
4 горизонтальный петлевидный;
5 обвивной;
6 с валиком;
7 интракутанный;
8 корректурный.
Рис. 3. Наложение шва на нервный ствол.
Рис. 3. Наложение шва на нервный ствол.
Рис. 4. Сухожильные швы.
Рис. 4. Сухожильные швы:
1 Тихонина;
2 Витцеля;
3 Шитова.
Рис. 5. Сосудистые швы.
Рис. 5. Сосудистые швы:
1 первый вариант;
2 второй вариант;
3 третий вариант.
Ветеринарный энциклопедический словарь. — М.: “Советская Энциклопедия”.
Главный редактор В.П. Шишков.
1981.
Смотреть что такое “ШВЫ ХИРУРГИЧЕСКИЕ” в других словарях:
ШВЫ ХИРУРГИЧЕСКИЕ — применяются для соединения тканей при операциях и ранениях, а также для остановки паренхиматозного кровотечения. Материалом для швов служит шелк, простая ремизная или флорентийская нить, кетгут, конский или женский волос, силкворм, серебряная или … Большая медицинская энциклопедия
Мышцы — I Мышцы (musculi; синоним мускулы) Функционально различают непроизвольную и произвольную мускулатуру. Непроизвольная мускулатура образована гладкой (неисчерченной) мышечной тканью. Она формирует мышечные оболочки полых органов, стенок кровеносных … Медицинская энциклопедия
Пищевод — I Пищевод (esophagus) отдел пищеварительного тракта, соединяющий глотку с желудком. Принимает участие в проглатывании пищи, перистальтические сокращения мышц П. обеспечивают продвижение пищи в желудок. Длина П. взрослого человека равна 23 30 см,… … Медицинская энциклопедия
АБОМАЗОТОМИЯ — (от новолат. abomasum сычуг и греч. tome рассечение), операция вскрытия сычуга. Применяется у овец для удаления безоаров, У кр. рог. скота при завороте и смещении сычуга или закупорке его плотными кормовыми массами. А. у овец производят под… … Ветеринарный энциклопедический словарь
БУРСИТ — Рис. 1. Предзапястные бурситы у коровы. Рис. 1. Предзапястные бурситы у коровы. бурсит (Bursitis), воспаление синовиальной сумки (бурсы). Чаще болеют крупный рогатый скот (рис. 1) и лошади. По течению Б. бывают острые и хронические, по характеру… … Ветеринарный энциклопедический словарь
ГАСТРОТОМИЯ — (от греч. gastēr желудок и tomē разрез), операция вскрытия просвета желудка. Чаще производят у собак, кошек и реже у поросят для извлечения инородных тел из желудка или из начальной части пищевода. Применяют общий наркоз после… … Ветеринарный энциклопедический словарь
абоиазотомия — (от новолат. abomasum сычуг и греч. tomē ; рассечение), операция вскрытия сычуга. Применяется у овец для удаления безоаров, у крупного рогатого скота при завороте и смещении сычуга или закупорке его плотными кормовыми массами. А. у овец… … Ветеринарный энциклопедический словарь
Сшива́ющие аппара́ты — устройства для механического соединения органов и тканей при хирургических операциях. Их применение сокращает время наложения швов, упрощает процесс сшивания и повышает асептичность операции, уменьшает кровопотерю и травматизацию тканей,… … Медицинская энциклопедия
КОЛОНОТОМИЯ — (от греч. kólon толстая кишка и tomē разрез, рассечение), операция вскрытия ободочной кишки у лошади при закупорке её кишечными камнями. Выполняют К. спустя 45 суток после смещения кишечных камней в желудкообразное расширение … Ветеринарный энциклопедический словарь
ОПЕРАЦИЯ ХИРУРГИЧЕСКАЯ — (от лат. operatio действие), совокупность ручных и инструментальных приёмов, применяемых для ликвидации патол. процесса (лечебные О. х.), уточнения диагноза (диагностич. О. х.), восстановления непрерывности тканей (пластич., восстановит. О. х.),… … Ветеринарный энциклопедический словарь
Источник
Êëàññèôèêàöèÿ õèðóðãè÷åñêèõ øâîâ ïî òåõíèêå èñïîëíåíèÿ. Ïðàâèëà èõ íàëîæåíèÿ è àäåêâàòíîãî ïðèìåíåíèÿ ïðè âîññòàíîâëåíèè öåëîñòíîñòè ïîâðåæäåííûõ îðãàíîâ è òêàíåé. Øîâíûå ìàòåðèàëû, èñïîëüçóåìûå íà âíóòðåííèõ îðãàíàõ è äëÿ çàêðûòèÿ ëàïàðàòîìíûõ ðàí.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
Ðåôåðàò
Ïî äèñöèïëèíå: «Îïåðàòèâíàÿ õèðóðãèÿ»
Íà òåìó: «Õèðóðãè÷åñêèå øâû»
Âûïîëíèëà: ñòóäåíòêà 3 êóðñà 16Ï ãðóïïû
Ôàêóëüòåòà Âåòåðèíàðíîé ìåäèöèíû
Êîðîïîâà Àëåêñàíäðà Äìèòðèåâíà
Ìîñêâà 2016
Îãëàâëåíèå
Ââåäåíèå
1. Ïðåðûâèñòûå øâû
1.1 Óçëîâîé øîâ
1.2 Ñèòóàöèîííûé øîâ
1.3 Ïåòëåâèäíûé øîâ
1.4 Øîâ ñ âàëèêàìè
1.5 Ñêîáêè Ìèøåëÿ
2. Íåïðåðûâíûå øâû
2.1 Ñêîðíÿæíûé øîâ
2.2 Ìàòðàöíûé øîâ
2.3 Êèñåòíûé øîâ
3. Êèøå÷íûå øâû
4. Ñóõîæèëüíûå øâû
5. Ñîñóäèñòûé øîâ
6. Øîâ íåðâà
Çàêëþ÷åíèå
Ñïèñîê ëèòåðàòóðû
Ââåäåíèå
Ó ñåëüñêîõîçÿéñòâåííûõ æèâîòíûõ è äîìàøíèõ ïèòîìöåâ íåðåäêî âîçíèêàþò ðàçëè÷íûå çàáîëåâàíèÿ, òðåáóþùèå îïåðàòèâíîãî âìåøàòåëüñòâà. Ïðè ýòîì óñïåõ îïåðàöèè âî ìíîãîì çàâèñèò îò òåõíèêè íàëîæåíèÿ è àäåêâàòíîãî ïðèìåíåíèÿ øâîâ è øîâíûõ ìàòåðèàëîâ, èñïîëüçóåìûõ êàê íà âíóòðåííèõ îðãàíàõ, òàê è äëÿ çàêðûòèÿ ëàïàðàòîìíûõ ðàí.
Òðàâìû, ïîâðåæäåíèÿ ïðè ïàòîëîãè÷åñêèõ ïðîöåññàõ, îïåðàòèâíûõ âìåøàòåëüñòâàõ – âñå ýòè ñèòóàöèè òðåáóþò àäåêâàòíîãî õèðóðãè÷åñêîãî ðåàãèðîâàíèÿ, â îñíîâå êîòîðîãî ëåæèò ñîåäèíåíèå òêàíåé, òî åñòü íàëîæåíèå øâà.
Äëÿ òîãî ÷òîáû óäåðæàòü øâîì ðàçúåäèíåííûå òêàíè â ñîïðèêîñíîâåíèè è äîñòèãíóòü èõ ïðî÷íîé ñïàéêè, íåîáõîäèìî:
1) ïðåäâàðèòåëüíî îáðàáîòàòü ðàíó è îñòàíîâèòü êðîâîòå÷åíèå;
2) ïðè íàëîæåíèè øâà ñëåäèòü çà òåì, ÷òîáû ïîâåðõíîñòè ðàíû ðàâíîìåðíî ñîïðèêàñàëèñü ìåæäó ñîáîé íà âñåì ïðîòÿæåíèè;
3) óñòðàíèòü èìåþùèåñÿ â ðàíå êàðìàíû, ÷òîáû â íèõ íå çàäåðæèâàëèñü êðîâü, ëèìôà, à â ñëó÷àå âîñïàëåíèÿ — åãî ïðîäóêò;
4) ñëåäèòü çà ïðàâèëüíîé êîíôðîíòàöèåé è ïðèëåãàíèåì äðóã ê äðóãó êðàåâ ðàíû è ïðè íàêëîííîñòè êîæè çàâîðà÷èâàòüñÿ âíóòðü èëè âûâîðà÷èâàòüñÿ íàðóæó ïðèìåíÿòü ñîîòâåòñòâóþùèå êîððåêòèðóþùèå øâû.
Íàêëàäûâàÿ øâû, ÷òîáû íå èíôèöèðîâàòü êàíàëû øâà è âñþ ðàíó, ñëåäóåò ñòðîãî ñîáëþäàòü ïðàâèëà àíòèñåïòèêè:
1) ïåðåä íàëîæåíèåì øâîâ îáåçâðåäèòü êîæó âáëèçè êðàåâ ðàíû ñïèðòîâûì ðàñòâîðîì éîäà èëè òîé æèäêîñòüþ, êîòîðîé îáðàáàòûâàëè îïåðàöèîííîå ïîëå;
2) íå ïðèìåíÿòü òîëñòûå èãëû, äâîéíûå èëè î÷åíü òîëñòûå íèòè;
3) çàùèòèòü ðàíó ñòåðèëüíîé ïîâÿçêîé.
Òîò èëè èíîé õèðóðãè÷åñêèé øîâ íàêëàäûâàþò â çàâèñèìîñòè îò ôèçèêî-ìåõàíè÷åñêèõ ñâîéñòâ òêàíåé è ñòåïåíè íàðóøåíèÿ èõ öåëîñòíîñòè. Âñå îíè ïî òåõíèêå èñïîëíåíèÿ ìîãóò áûòü îòíåñåíû ê äâóì îñíîâíûì âèäàì: ïðåðûâèñòûì è íåïðåðûâíûì. Ïî ñðîêàì íàëîæåíèÿ ýòè øâû ìîãóò áûòü ïåðâè÷íûìè, íàêëàäûâàåìûìè íà ðàíó â ïåðâûå ÷àñû ïîñëå ðàíåíèÿ èëè äî îáðàçîâàíèÿ ãðàíóëÿöèé, è âòîðè÷íûìè, ïðèìåíÿåìûìè íà ãðàíóëèðóþùèå ðàíû. Ñðåäè ïîñëåäíèõ, â ñâîþ î÷åðåäü, âûäåëÿþò ðàííèå âòîðè÷íûå è ïîçäíèå âòîðè÷íûå øâû.
Õèðóðãè÷åñêèå øâû (ïðåðûâèñòûå è íåïðåðûâíûå) ìîãóò áûòü ñúåìíûìè è ïîãðóæíûìè.
· Ñúåìíûå øâû íàêëàäûâàþò íà êîæó è ïîâåðõíîñòíûå ñëèçèñòûå îáîëî÷êè. Èõ ñíèìàþò ïîñëå çàæèâëåíèÿ òêàíåé.
· Ïîãðóæíûå øâû îñòàþòñÿ â ãëóáèíå òêàíåé, ãäå ðàññàñûâàþòñÿ èëè èíêàïñóëèðóþòñÿ. Íà ñòåíêó ïîëîãî îðãàíà èëè ïîëîñòè òåëà íàêëàäûâàþò îäíîðÿäíûå èëè ìíîãîðÿäíûå (ìíîãîýòàæíûå) øâû.
Øâû äëÿ âðåìåííîãî ñáëèæåíèÿ êðàåâ ðàíû â öåëÿõ óäåðæàíèÿ â íåé òàìïîíîâ, äðåíàæåé è ò. ï. íàçûâàþò ïðîâèçîðíûìè. Ïî òîìó, êàêèå îäíîðîäíûå òêàíè ñîåäèíÿþò, ðàçëè÷àþò øâû êîæíûå, ôàñöèàëúíûå, ìûøå÷íûå, ñóõîæèëüíûå, ñîñóäèñòûå, øîâ ñòâîëà íåðâà, êèøå÷íûå øâû.
1. Ïðåðûâèñòûå øâû
Íàêëàäûâàþò èõ íà êîæó è ìûøöû.
1.1 Óçëîâîé øîâ
Íàêëàäûâàþò îòäåëüíûìè íèòÿìè äëèíîé 10-15 ñì êàæäàÿ. Êðàé ðàíû ôèêñèðóþò õèðóðãè÷åñêèì ïèíöåòîì. Ñòåæêè íàêëàäûâàþò íà ðàññòîÿíèè 0,75…1,5…2 ñì îäèí îò äðóãîãî. Íèòè êàæäîãî ñòåæêà çàâÿçûâàþò áåç ÷ðåçìåðíîãî óñèëèÿ, îáåñïå÷èâàÿ òî÷íîå ñîïîñòàâëåíèå êðàåâ ðàíû. Óçëû ðàñïîëàãàþò ñáîêó îò êðàåâ ðàíû, âáëèçè ââåäåíèÿ èëè âûâåäåíèÿ èãëû. Óçëîâîé øîâ íàèáîëåå ïðîñò è óäîáåí.  ñëó÷àå âîñïàëåíèÿ ÷àñòü øâîâ ìîæíî ñíÿòü äëÿ âûõîäà ðàíåâîãî îòäåëÿåìîãî èëè ñêîïèâøåéñÿ êðîâè, íå îïàñàÿñü ðàñõîæäåíèÿ êðàåâ âñåé ðàíû.
1.2 Ñèòóàöèîííûé øîâ
Ýòî ðàçíîâèäíîñòü óçëîâîãî øâà. Ðàçëè÷èå çàêëþ÷àåòñÿ â òîì, ÷òî ïåðâûé ñòåæîê íàêëàäûâàþò íà ñåðåäèíå ðàíû. Ïîñëåäóþùèå äâà ñòåæêà äåëàþò ñ òàêèì ðàñ÷åòîì, ÷òîáû êàæäàÿ ïîëîâèíà ðàíû áûëà ðàçäåëåíà íà äâå ðàâíûå ÷àñòè. Ñëåäóþùèå ÷åòûðå ñòåæêà äîëæíû ëåæàòü íà ðàâíûõ ðàññòîÿíèÿõ ìåæäó íàëîæåííûìè øâàìè.
Ñèòóàöèîííûé øîâ ïðèìåíÿþò â òåõ ñëó÷àÿõ, êîãäà íåîáõîäèìî çàðàíåå óñòàíîâèòü ïîëîæåíèå ðàíåâûõ ïîâåðõíîñòåé è áóäóùèõ øâîâ (ïðè ëîñêóòíûõ ðàíàõ ñ íåïðàâèëüíûìè êðàÿìè è áîëüøèõ ëèíåéíûõ ðàíàõ).
1.3 Ïåòëåâèäíûé øîâ
Èñïîëüçóþò ïðè çèÿþùèõ ðàíàõ èëè ðàíàõ, èìåþùèõ òåíäåíöèþ ê ðàñõîæäåíèþ, íàïðèìåð äëÿ çàêðûòèÿ ãðûæåâîãî êîëüöà. Ïðîêàëûâàþò èãëîé ñíà÷àëà îäèí, çàòåì äðóãîé êðàé ðàíû, ââîäÿò íèòü â èãëó è ïðîâîäÿò åå ÷åðåç îáà êðàÿ ðàíû. Íà íåêîòîðîì ðàññòîÿíèè îò âûêîëà äåëàþò âòîðîé ïðîêîë êðàåâ ðàíû è ïðîâîäÿò íèòü íà ñòîðîíó ïåðâîãî âêîëà. Çàòåì óäàëÿþò èãëó è çàâÿçûâàþò êîíöû íèòè ìîðñêèì óçëîì. Ìîæíî äåëàòü óçëû ïîïåðåìåííî íà òîé è äðóãîé ñòîðîíå ðàíû.
1.4 Øîâ ñ âàëèêàìè
Ïðèìåíÿþò â ìåñòàõ ñ áîëüøèì íàïðÿæåíèåì òêàíåé. Äëÿ ýòîãî íåîáõîäèìî çàðàíåå ïðèãîòîâèòü ïðîñòåðèëèçîâàííûå ìàðëåâûå âàëèêè èëè ñîîòâåòñòâóþùåé âåëè÷èíû ðåçèíîâûå òðóáêè. ×òîáû íàëîæèòü ñòåæîê ñ âàëèêàìè, òîëñòûå ïðî÷íûå øåëêîâûå íèòè ââîäÿò â óøêî èãëû òàê, ÷òîáû îáà êîíöà íèòè áûëè îäèíàêîâîé äëèíû. Ïðîâåäÿ íèòü ÷åðåç êðàÿ ðàíû, èãëó óäàëÿþò. Òàêèì îáðàçîì, ó îäíîãî êðàÿ ðàíû ðàñïîëîæåíà ïåòëÿ, ó äðóãîãî — ñâîáîäíûå êîíöû íèòè.  ïåòëè âñåõ ñòåæêîâ, ðàñïîëîæåííûå íà îäíîé ñòîðîíå, è ìåæäó êîíöàìè íèòè íà äðóãîé ñòîðîíå ïîìåùàþò ìàðëåâûå âàëèêè. Êîíöû íèòè çàâÿçûâàþò ìîðñêèì óçëîì.
Ðèñ. 1 Êîæíûå øâû: 1 – óçëîâàòûé; 2 – ñèòóàöèîííûé; 3 – ïåðïåíäèêóëÿðíûé ïåòëåâèäíûé øîâ; 4 – ãîðèçîíòàëüíûé ïåòëåâèäíûé; 5 – îáâèâíîé; 6 – ñ âàëèêîì; 7 – èíòðàêóòàííûé; 8 – êîððåêòóðíûé.
1.5 Ñêîáêè Ìèøåëÿ
Ýòî íèêåëåâûå ïëàñòèíêè äëèíîé 1 ñì è øèðèíîé 2,5 ìì, ñíàáæåííûå íà êîíöàõ îñòðûìè çóá÷èêàìè, çàêðåïëÿåìûìè íà êîæå.  âåòåðèíàðíîé ïðàêòèêå ñêîáêè Ìèøåëÿ íàêëàäûâàþò ó ìåëêèõ æèâîòíûõ, à òàêæå íà êîæó âåê è ñîñêè âûìåíè ó êðóïíûõ æèâîòíûõ. Íàêëàäûâàþò ñêîáêè íà ðàññòîÿíèè 0,75…1 ñì îäíà îò äðóãîé. Ñíèìàþò èõ ñïåöèàëüíûìè êðþ÷êàìè èëè ïèíöåòîì.
Ðèñ. 2
2. Íåïðåðûâíûå øâû
Ê íåïðåðûâíûì øâàì ïðèáåãàþò ïðè óøèâàíèè ðàí ñëèçèñòîé îáîëî÷êè, ðåæå — ôàñöèé è ìûøå÷íîé òêàíè, êîãäà îòñóòñòâóåò çèÿíèå ðàíû è íå íóæíî óñèëèé äëÿ ñáëèæåíèÿ åå êðàåâ, à òàêæå ïðè ïîãðóæíûõ øâàõ íà áðþøíîé ñòåíêå.
2.1 Ñêîðíÿæíûé øîâ
Äëÿ åãî âûïîëíåíèÿ äîñòàòî÷íîé äëèíû íèòü âäåâàþò â óøêî èãëû òàê, ÷òîáû îäèí êîíåö áûë çíà÷èòåëüíî êîðî÷å äðóãîãî. Ïåðâûé ñòåæîê äåëàþò âáëèçè óãëà ðàíû è ñáëèæàþò åå êðàÿ äî ïîëíîãî ñîïðèêîñíîâåíèÿ.  ìåñòå âûõîäà èãëû çàâÿçûâàþò ïåðâûé ñòåæîê ìîðñêèì óçëîì. Ïîñëåäóþùèå ñòåæêè äåëàþò íà îäèíàêîâûõ ðàññòîÿíèÿõ îò êðàåâ ðàíû (0,5…0,75 ñì) ñ ðàâíûìè ïðîìåæóòêàìè. Ïåðåä ïîñëåäíèì ñòåæêîì ñâîáîäíûé êîíåö íèòè äåëàþò íàñòîëüêî äëèííûì, ÷òîáû îí îñòàëñÿ íà ñòîðîíå âêîëà, óäàëÿþò èãëó, à îñâîáîäèâøóþñÿ ïåòëþ çàâÿçûâàþò ñ êîíöîì íèòè ìîðñêèì óçëîì. Òàêîé øîâ øèðîêî ïðèìåíÿþò ïðè óøèâàíèè áðþøíîé ñòåíêè è ïðè îïåðàöèÿõ íà æåëóäêå è êèøå÷íèêå, òàê êàê îí îáåñïå÷èâàåò íàèáîëüøóþ ãåðìåòè÷íîñòü ðàíû.
2.2 Ìàòðàöíûé øîâ
Ïðèìåíÿþò ïðè ñøèâàíèè òîíêîé è ïîäâèæíîé êîæè èëè ëåãêî ðâóùåéñÿ òêàíè. Ïåðâûé ñòåæîê äåëàþò âáëèçè óãëà ðàíû, êàê è ïðè ñêîðíÿæíîì øâå. Ïîñëåäóþùèå íàêëàäûâàþò òàê, ÷òîáû ñíàðóæè íèòü êàæäîãî ñòåæêà ëîæèëàñü ïàðàëëåëüíî êðàþ ðàíû. Çàêðåïëÿþò øîâ àíàëîãè÷íî ñêîðíÿæíîìó. Ìàòðàöíûé øîâ äàåò âîçìîæíîñòü ñáëèçèòü êðàÿ ðàíû è èçáåæàòü ïðîðåçûâàíèÿ òêàíåé íèòüþ. Ê åãî íåäîñòàòêàì ìîæíî îòíåñòè âîçìîæíîå îáðàçîâàíèå ñêëàäîê è âûâîðà÷èâàíèå êðàåâ ðàíû.
2.3 Êèñåòíûé øîâ
Ïðèìåíÿþò ïðè êîëîòûõ ðàíàõ ïîëûõ îðãàíîâ (æåëóäêà, êèøêè, ìî÷åâîãî ïóçûðÿ), íåçíà÷èòåëüíûõ äåôåêòàõ êîæè îêðóãëîé ôîðìû è ïðè îïåðàöèÿõ íà ïðÿìîé êèøêå. Íèòü ïðîâîäÿò íà íåêîòîðîì ðàññòîÿíèè îò êðàåâ ðàíû, ââîäÿ è âûâîäÿ èãëó ïàðàëëåëüíî åå êðàÿì. Êîíöû íèòè ñòÿãèâàþò è çàêðåïëÿþò ìîðñêèì óçëîì.
Ðèñ. 3 à – ñêîðíÿæíûé: 6 — ìàòðàöíûé; â — êèñåòíûé
Øîâ ïî Êþíåî
Êîíåö ñóõîæèëèÿ ïðîøèâàþò ïîä ïðÿìûì óãëîì ê åãî ïðîäîëüíîé îñè, çàòåì ïðîâîäÿò îáà êîíöà íèòè ïîä óãëîì 45° âíóòðè ñòâîëà ñóõîæèëèÿ, âûâîäÿò íà ïîâåðõíîñòü è ñíîâà ïðîâîäÿò âíóòðè ñòâîëà. Òàê æå ïðîøèâàþò âòîðîé êîíåö ñóõîæèëèÿ. Ñáëèæàÿ îáà êîíöà ñóõîæèëèÿ, ñòÿãèâàþò íèòè, êîíöû èõ çàâÿçûâàþò. Çàøèâàÿ êîæíóþ ðàíó, íà êîíå÷íîñòü íàêëàäûâàþò ãèïñîâóþ ïîâÿçêó, ñíèìàþò åå ÷åðåç 15…20 äíåé.
Øîâ ïî Òèõîíèíó
Ïðèìåíÿþò ïðè ðàçðûâå ñóõîæèëèÿ ó êðóïíûõ æèâîòíûõ. Ïåðâûé ñòåæîê íàêëàäûâàþò ïî ïðîäîëüíîé îñè ñóõîæèëèÿ íà ðàññòîÿíèè 0,5 ñì îò ëèíèè ðàçðåçà, âòîðîé ñòåæîê — â ïîïåðå÷íîì íàïðàâëåíèè ïî îòíîøåíèþ ê îñè ñóõîæèëèÿ íà ðàññòîÿíèè 1 ñì îò ëèíèè ðàçðåçà; òðåòèé ñòåæîê–â òîì æå íàïðàâëåíèè, îòñòóïèâ îò âòîðîãî ñòåæêà 1… 1,5 ñì. Óçëû ñòåæêîâ äîëæíû íàõîäèòüñÿ ñ ðàçíûõ ñòîðîí ñóõîæèëèÿ. Ïðîöåäóðó çàêàí÷èâàþò íàëîæåíèåì íà êîæó øâà ãèïñîâîé ïîâÿçêè è ñïåöèàëüíûì ïîäêîâûâàíèåì. Ïîâÿçêó ñíèìàþò ÷åðåç 30…40 äíåé.
Ðèñ. 5 à – ïî Êþíåî; á, â – ïî Àììàíó; ä – ïî Òèõîíèíó
õèðóðãè÷åñêèé øîâ ðàíà
5. Ñîñóäèñòûé øîâ
Íà ðàíû êðóïíûõ ñîñóäîâ íàêëàäûâàþò ñîñóäèñòûé øîâ. Öåëü åãî — îáåñïå÷èòü ñîïðèêîñíîâåíèå ýíäîòåëèàëüíûõ ñëîåâ äâóõ ñîåäèíÿåìûõ êîíöîâ ñîñóäà èëè êðàåâ åãî ðàíû, êîòîðûå èçîëèðóþò, îñâåæàþò è çàõâàòûâàþò çàæèìàìè.
Öèðêóëÿðíûé ñîñóäèñòûé øîâ ïî Êàððåëþ ïîëó÷èë øèðîêîå ðàñïðîñòðàíåíèå â õèðóðãè÷åñêîé ïðàêòèêå. Ïîñëå îáíàæåíèÿ âûøå è íèæå åãî ïîâðåæäåíèÿ íàêëàäûâàþò ñîñóäèñòûå çàæèìû. Êîíöû ñîñóäà îñâåæàþò è ñáëèæàþò, íàêëàäûâàÿ íà íèõ óçëîâûõ øâà, îòñòîÿùèõ íà ðàâíîì ðàññòîÿíèè îäèí îò äðóãîãî. Ñâîáîäíûå êîíöû íèòåé ïîñëå çàâÿçûâàíèÿ íàòÿãèâàþò, ïîñëå ÷åãî ïðîñâåò ñîñóäà ïðèíèìàåò ôîðìó òðåóãîëüíèêà. Ñòîðîíû òðåóãîëüíèêà çàøèâàþò íåïðåðûâíûì øâîì òàê, ÷òîáû íèòè íå âûñòóïàëè â ïðîñâåò ñîñóäà. Èñïîëüçóþò øåëê ñ àòðàâìàòè÷åñêîé èãëîé. Ïîñëå íàëîæåíèÿ øâà çàæèìû ñíèìàþò ñíà÷àëà ñ ïåðèôåðè÷åñêîãî, à çàòåì ñ öåíòðàëüíîãî êîíöà àðòåðèè.
Ðèñ. 6
6. Øîâ íåðâà
Íåîáõîäèì äëÿ âîññòàíîâëåíèÿ ïðîâåäåíèÿ íåðâíîãî èìïóëüñà. Ïðè òðàâìàõ íåðâíûõ ñòâîëîâ ïðåäóñìàòðèâàåòñÿ:
1) îáíàæèòü ìåñòî ïîâðåæäåíèÿ íåðâíîãî ñòâîëà è âûäåëèòü ðàçîøåäøèåñÿ êîíöû;
2) äîïîëíèòåëüíî èññëåäîâàòü íåðâ, ÷òîáû îïðåäåëèòü õàðàêòåð ïîâðåæäåíèÿ è âîçìîæíîñòü åãî ñøèâàíèÿ;
3) îáðàáîòàòü îêðóæàþùèå òêàíè, óñòðàíèòü ïðåïÿòñòâèÿ ääÿ ðåãåíåðàöèè íåðâà;
4) èññå÷ü ðàçìîçæåííûå êîíöû íåðâíîãî ñòâîëà;
5) ñøèòü íåðâ «êîíåö â êîíåö».
Ôèêñèðóþò è ñáëèæàþò êîíöû íåðâà îñòîðîæíî çà êðàÿ ýïèíåâðèÿ ãëàçíûìè ïèíöåòàìè èëè ñïåöèàëüíûìè çàæèìàìè.
Ðèñ. 7
Çàêëþ÷åíèå
Ñîåäèíåíèå òêàíåé — íàèáîëåå àêòóàëüíàÿ ïðîáëåìà õèðóðãèè. Âîññòàíîâëåíèå öåëîñòíîñòè ïîâðåæäåííûõ îðãàíîâ è òêàíåé ñîñòàâëÿëî îñíîâó õèðóðãèè ñ ìîìåíòà åå çàðîæäåíèÿ. Òðàâìû, ïîâðåæäåíèÿ ïðè ïàòîëîãè÷åñêèõ ïðîöåññàõ, îïåðàòèâíûõ âìåøàòåëüñòâàõ — âñå ýòè ñèòóàöèè òðåáóþò õèðóðãè÷åñêîãî âìåøàòåëüñòâà, â îñíîâå êîòîðîãî ëåæèò ñîåäèíåíèå òêàíåé, òî åñòü íàëîæåíèå øâîâ.
Ñïèñîê ëèòåðàòóðû
1. Ïåòðàêîâ Ê.À., Ñàëåíêî Ï.Ò., Ïàíèíñêèé Ñ.Ì. Îïåðàòèâíàÿ õèðóðãèÿ ñ òîïîãðàôè÷åñêîé àíàòîìèåé æèâîòíûõ. 2-å èçä., ïåðåðàá. è äîï. – Ì.: ÊîëîñÑ, 2008.
2. Ñåìåíîâ Ã.Ì., Ïåòðèøèí Â.Ë., Êîâøîâà Ì.Â. Õèðóðãè÷åñêèé øîâ. — ÑÏá: Ïèòåð, 2001. — (Ñåðèÿ «Ñîâðåìåííàÿ ìåäèöèíà»).
3. Áóÿíîâ Â.Ì., Åãèåâ Â.Í., Óäîòîâ Î.À. Õèðóðãè÷åñêèé øîâ. Ì: Ìåäèöèíà. 2000.
4. Îáùàÿ âåòåðèíàðíàÿ õèðóðãèÿ /Ïîä ðåä. À.Â. Ëåáåäåâà, Á.Ñ. Ñåì¸íîâà. – Ì.: Êîëîñ, 2000
Ðàçìåùåíî íà Allbest.ru
Источник
Оглавление темы “Оперативная хирургия: Кишечные швы.”:
- Кишечные швы. Кишечный шов. Требования к кишечному шву.
- Шов Ламбера. Двухрядный шов Альберта. Шов Шмидена.
- Ушивание раны тонкой кишки. Принципы ушивания ран толстой кишки.
- Кишечные анастомозы. Анастомоз конец в конец. Анастомоз бок в бок.
Кишечные швы. Кишечный шов. Требования к кишечному шву.
В основе большинства операций на желудочно-кишечном тракте лежит кишечный шов. Под термином «кишечный шов» подразумевают все виды швов, накладываемых на стенку полого органа желудочно-кишечного тракта (пищевод, желудок, кишечник), а также и на другие полые органы, имеющие брюшинный покров, мышечную оболочку, подслизистый слой и слизистую оболочку (жёлчный и мочевой пузырь).
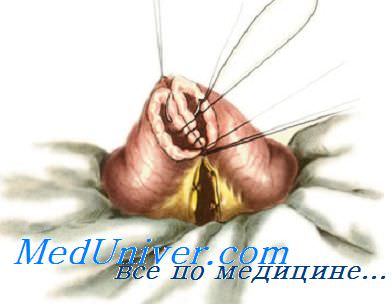
Главные требования к кишечному шву:
— кишечный шов должен быть прочным, т.е. после наложения шва края сшитых органов не должны расходиться;
— кишечный шов должен быть герметичным. При этом следует иметь в виду герметичность механическую, не допускающую вытекания из просвета органа ни капли его содержимого, и герметичность биологическую, не допускающую выхода микрофлоры из полости органа,
— кишечный шов должен обеспечивать хороший гемостаз;
— кишечный шов не должен суживать просвет полого органа;
— кишечный шов не должен препятствовать перистальтике.
Выполнение этих требований возможно только с учётом анатомо-физиологических свойств полых органов брюшинной полости. Первое из них — способность брюшины склеиваться и в последующем срастаться в месте повреждения или при плотном прижатии двух листков друг к другу. Второе — футлярное строение стенки желудочно-кишечного тракта. Различают 4 основных слоя стенки желудочно-кишечного тракта: слизистую оболочку; подслизистый слой; мышечную оболочку; серозную оболочку (на пищеводе — адвентициальную). Первые два слоя отделены от следующих рыхлой соединительной тканью, в результате чего они могут скользить по отношению друг к другу. Это очень заметно при вскрытии просвета полого органа: слизистый и подслизистый слои выворачиваются кнаружи под тягой мышечного слоя. В связи с этим, а также из-за красного цвета слизистой оболочки, вывернутые края разреза кишки называют «губами». Образование «губ» иногда затрудняет чёткую визуализацию каждого слоя при наложении кишечного шва.
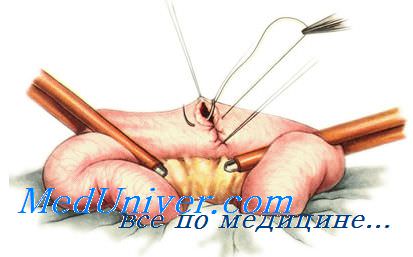
Самым прочным является подслизистый слой. Остальные слои, включая мышечный, легко прорезаются даже при небольшом натяжении. Для обеспечения прочности и механической герметичности кишечный шов обязательно должен проходить через подслизистый слой.
В подслизистом слое располагается большинство кровеносных сосудов органа, из-за чего при его рассечении возникает кровотечение. Шов, проходящий через подслизистый слой, должен обеспечивать гемостаз.
Из-за тесной связи подслизистого и слизистого слоев очень трудно при наложении кишечного шва пройти, не задев слизистую оболочку, и, следовательно, не инфицировав шовный материал. Кишечный шов, захватывающий подслизистый и слизистый слои, называется сквозным (шов Черни), он может обеспечить прочность и механическую герметичность, но не обеспечивает герметичности биологической, так как через прокол стенки и вдоль шовной нити микроорганизмы могут выходить из просвета кишки на поверхность брюшины.
Шов Ламбера. Двухрядный шов Альберта. Шов Шмидена.
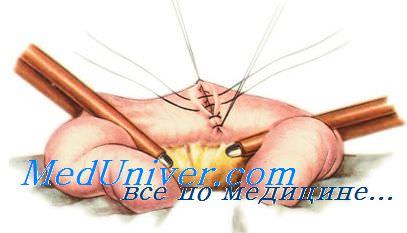
Добиться биологической герметичности можно, использовав способность брюшины склеиваться при тесном сближении. Это качество использовал Ламбер, предложивший накладывать так называемые чистые серозно-серозные швы. Однако скоро выяснилось, что шовный материал быстро прорезает тонкую брюшину. В дальнейшем стали использовать немного более прочный серозно-мышечный шов, который тоже называют швом Ламбера.
Итак, в процессе разработки оптимального кишечного шва выяснилось, что сшивание только одного слоя (слизисто-подслизистого или серозно-мышечного) не обеспечивает выполнения всех требований к кишечному шву. Альберт предложил двухрядный шов.
Первый ряд швов при этом проходит через все слои стенки кишки, обеспечивая прочность и механическую герметичность. Второй ряд швов — серозно-мышечный шов Ламбера — в дополнение к этому обеспечивает и герметичность биологическую.
Хороший гемостаз может быть получен при использовании непрерывного обвивного шва через все слои, так как при этом сдавливаются все проходящие в стенке кишки сосуды. Такой же эффект получается и при использовании непрерывного вворачивающего шва Шмидена.
Однако в этом случае вокруг сшиваемых участков кишки образуется ригидная петля из шовного материала, мешающая прохождению перистальтической волны. Чтобы исключить этот фактор, стали пользоваться рассасывающимся шовным материалом, сначала кетгутом, а в последнее время и синтетическим, например, викрилом. После рассасывания шовного материала петля исчезает. Для того, чтобы такая петля не обра зовывалась при наложении второго серозно-мышечного, ряда швов, его делают прерывистым узловым. Материал при этом существенной роли не играет. Для наложения второго ряда швов используют и шёлк, и синтетические нерассасывающиеся нити.
Для того, чтобы не сузить просвет кишки, при её рассечении разрез ведут косо, что увеличивает диаметр сшиваемой части, и при естественном и неизбежном сужении просвета за счёт двойной стенки сшиваемого участка он в конце концов остаётся неизменным.
В последнее время многие хирурги стали отдавать предпочтение узловым сквозным швам (первый ряд шва Альберта). Это связано с использованием электроножа для рассечения стенки кишки. При проведении разреза коагулируются все слои стенки кишки и кровотечения из подслизистого слоя не возникает, что снимает необходимость гемостаза.
Видео урок техники наложения кишечного шва Ламбера
Ушивание раны тонкой кишки. Принципы ушивания ран тонкой кишки.
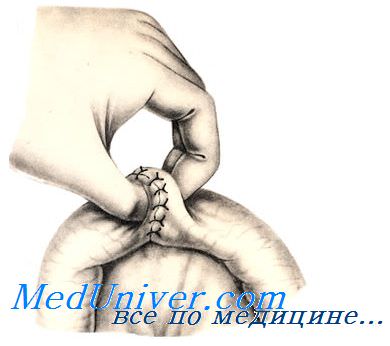
При небольшом дефекте кишечной стенки (длиной до 1 см) вокруг раны накладывают однорядный кисетный шов. При этом используют нерассасывающийся шовный материал и проводят лигатуру только через серозный и мышечный слои кишечной стенки.
Придерживая стенку кишки анатомическим пинцетом, накладывают стежки длиной 0,2 см с промежутками по 0,4 см по окружности на расстоянии 0,5 см от края раны. Игла должна войти в серозную оболочку, пройти через мышечную и выйти обратно со стороны серозной. После наложения стежков по всей окружности концы нити связывают одним полуузлом, но не затягивают его.
Ассистент анатомическим пинцетом захватывает край раны и погружает его по мере затягивания узла. Затем одновременно плавно удаляют пинцет и окончательно затягивают первый узел. Его закрепляют вторым (фиксирующим) узлом.
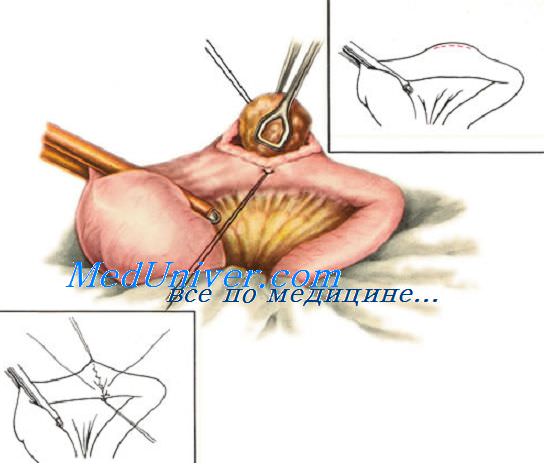
При неудачном удалении пинцета между складками серозной оболочки могут выступать участки слизистой оболочки. В этом случае показано наложение дополнительного серозно-мышеч-ного Z-образного шва.
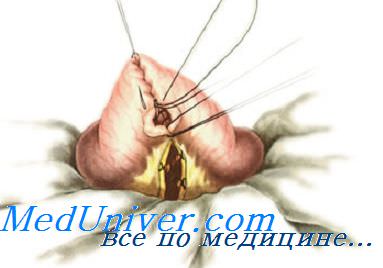
При ушивании раны кишки длиной более 1 см используют обычно двухрядные швы. Если рана расположена в продольном направлении, ее нужно перевести в поперечное с помощью нитей-держалок во избежание суживания просвета. С их помощью ассистент осторожно растягивает края раны и в этом положении фиксирует до конца ушивания раны.
Первый ряд двухрядного шва — узловой или непрерывный краевой сквозной шов. Он обеспечивает герметичность, прочность, гемостаз, но будет инфицированным, так как проходит через просвет кишки. Чаще всего накладывают вворачивающий непрерывный шов по Шмидену («скорняжный») кетгутовой нитью. Зафиксировав узлом длинную нить у угла кишечной раны, накладывают стежки через всю толщу кишечной стенки на 0,3—0,4 см от края раны попеременно со стороны слизистой оболочки каждого края раны, расстояние между стежками 0,5 см.
После ушивания раны остается один конец нити, при помощи которого надо сформировать узел и закрепить шов. Для этого при прошивании последнего стежка нить не протягивают до конца, надо оставить незатянутой последнюю петлю, по длине равную оставшемуся свободному концу нити. Сблизив обе половины петли (т. е. соединив их), их связывают простым узлом со свободным концом.
Стерильность шва обеспечивается наложением второго ряда узловых асептических перитонизирующих серозно-мышечных швов (Ламбера).
Кишечные анастомозы. Анастомоз конец в конец. Анастомоз бок в бок.
Соединение пересечённых участков кишки называется кишечным анастомозом. Кишечные анастомозы накладывают по типу конец в конец, бок в бок, конец в бок и бок в конец.
Анастомоз конец в конец — прямое соединение концов полых органов с наложением двухрядного шва Альберта. Первый ряд швов — сквозной непрерывный или узловой кетгутом, второй — узловые серозно-мышечные швы Ламбера. При сшивании участков толстой кишки используют трёхрядный шов. Третьим рядом является ещё один ряд швов Ламбера. Анастомоз конец в конец более физиологичен и поэтому широко применяется при различных операциях.

При анастомозе бок в бок на соединяемых участках кишки сначала делают две наглухо закрытые культи. Для их образования свободный конец кишки перевязывают и погружают в кисетный шов (см. рис. 8.55). Культи располагают изоперистальтически по отношению друг к другу, на прилежащих боковых поверхностях скальпелем делают отверстия, которые сшивают также двухрядным швом. При этом виде анастомоза нет опасности сужения, так как ширина анастомоза не ограничена диаметром сшиваемых кишок и может свободно регулироваться.
Анастомоз конец в бок применяется при соединении отрезков желудочно-кишечного тракта разного диаметра: при резекции желудка и при соединении тонкой кишки с толстой.
Видео урок техники наложения кишечного анастомоза конец в конец
Видео урок топографической анатомии и оперативной хирургии брюшной полости. Кишечные швы
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник