Кишечный свищ лечение хирургия
Хирургическое закрытие кишечных свищей. Принципы
Хирургическое закрытие свищей осуществлялось В.В. Атамановым в среднем через 7 месяцев после первой установки обтурирующего устройства. Однако формирование свища происходит медленно, нередко больные с такой патологией лечатся многие месяцы. Как правило, это больные с неполным кишечным свищем либо случаи, когда удается выполнить полноценную длительную и надежную обтурацию.
При несформированных тонкокишечных свищах в сочетании с большим дефектом брюшной стенки, представляющим собой фиксированную эвентрацию из спаянных в плотный конгломерат петель кишечника, перспективны ранние нерадикальные операции, выполняемые из доступа вне гнойной раны. Цель таких вмешательств — прекращение поступления кишечного содержимого в кишку, несущую кишечный свищ. Полное выключение из пищеварения участка кишки, несущей свищ, или уменьшение и минимизация потерь кишечного химуса позволяет в ближайшем послеоперационном периоде наладить больному энтеральное питание, а завершающий этап операции выполнить после заживления ран и санации гнойных полостей.
В своей работе мы используем следующие принципы и подходы к хирургическому лечению больных с наружными кишечными свищами.
При несформированных толстокишечных свищах, особенно открывающихся в обширную полость или рану, необходимо произвести операцию по отключению участка толстой кишки, несущей свищ. Для этого из локального прицельного доступа производим мобилизацию участка толстой кишки (терминального отдела подвздошной кишки) выше свища и ее пересечение. Проксимальный отрезок выводим в виде концевой колостомы, а дистальный ушиваем наглухо. Такая операция (а не двухствольная колостомия) полностью исключает поступление кала в рану, улучшая тем самым условия для санации гнойной раны и заживления.
При несформированных свищах двенадцатиперстной кишки необходимо адекватное дренирование зоны свища, сбор дуоденального химуса, его утилизацию в кишечник и обеспечение эффективного энтерального питания. Если позволяют местные условия, то лучшим вариантом в таких случаях служит еюностома по Майдлю. При невозможности выполнить еюностомию по Майдлю энтеральное питание можно осуществлять через назоинтестинальный зонд, подвесную еюностому.
При несформированных свищах тонкой кишки срочность и характер хирургического пособия зависят от высоты свища и объема кишечных потерь.
1. При низких тонкокишечных свищах, т.е. свищах дистальной части подвздошной кишки, опасность раннего истощения больных маловероятна. Отключать такие свищи необходимо в тех случаях, когда свищ открывается либо в обширную рану, либо в полость в животе или забрюшинной клетчатке. Если отделяемое из свища не мешает процессам заживления (в том числе, когда свищ открывается в небольшую рану), то лучше операцию выполнить после полного формирования свища и стихания процессов гнойного воспаления.
2. При несформированных тонкокишечных свищах, возникших в первые 10 дней после первичной операции, на фоне относительно благополучного состояния брюшной полости и отсутствии перитонита мы неоднократно с успехом выполняли одномоментное радикальное вмешательство. Проводили релапаротомию, выделение и резекцию участка кишки, несушей свищ, и формирование первичного анастомоза.
При перитоните формирование межкишечных анастомозов противопоказано вследствие высокого риска несостоятельности. В таких условиях культи тонкой кишки лучше вывести в виде концевых кишечных стом. Такие лечебные свищи более удобны для ухода, сбора и утилизации кишечного химуса, энтерального питания.
3. При несформированных тонкокишечных свищах, открывающихся в полость отграниченного абсцесса брюшной полости, не сообщающихся с нагноившейся лапаротомной раной, релапаротомию не производим. Оперативное пособие ограничиваем дренированием полости абсцесса через контрапертуру двухпросветной силиконовой трубкой ТММК-33 с проведением в послеоперационном периоде аспирационно-промывного лечения. Дренирование и опорожнение абсцесса, эффект вакуума способствуют быстрому уменьшению полости абсцесса и самопроизвольному закрытию кишечного свища. При значительных объемах кишечных потерь в таких случаях целесообразно исключить питание пациента per os и назначить парентеральное питание.
4. При несформированных тонкокишечных свищах в сочетании с большим дефектом брюшной стенки, представляющим собой фиксированную эвентрацию из спаянных в плотный конгломерат петель кишечника, высоких тонкокишечных свищах, при полных свищах или потерях тонкокишечного химуса более 500 мл, при невозможности обтурации и утилизации выделяемого через свищ тонкокишечного химуса необходимо проведение ранней операции по отключению петли тонкой кишки, несущей свищ. В зависимости от конкретной ситуации вариантами такого вмешательства могут быть двухстороннее или одностороннее отключение участка кишки, несущей свищ.

При этих вмешательствах операцию начинаем с введения в приводящую и отводящую кишку через свищ катетеров Фолея и раздувания баллонов катетеров для их надежной фиксации.
Катетеры Фолея удлиняем дренажными трубками и их маркируем. После многократной обработки кожи живота и раны (куда открывается кишечный свищ) последнюю изолируем от предполагаемого операционного поля салфетками и пеленкой, фиксируя их цапками к коже по окружности раны. После повторной обработки и изоляции операционного поля проводим лапаротомию из доступа вне раны, ориентируясь на данные обследования, и в той зоне, где располагаются приводящая и отводящая петли кишки, несущей свищ. Это могут быть параректальный, трансректальный, косой или огибающие рану по полуокружности доступы.
После разделения сращений (вдали от раны) выделяем кишечные петли с раздутыми баллонами. Выделенные участки кишки пересекаем сразу ниже баллонов катетера Фолея, культи кишок с катетерами ушиваем наглухо. Оставшиеся 2 культи анастомозируем любым способом, удобным для данного конкретного случая (бок в бок, конец в конец, конец в бок).
Несомненно, вариант операции двухстороннего отключения наиболее выгоден и оптимален, однако произвести его удается только в том случае, если приводящая и отводящая петли тонкой кишки располагаются рядом или близко друг с другом. Если приводящая и отводящая кишка лежат далеко друг от друга и разделены обширной гнойной раной, то менее травматична, а иногда и единственно возможна операция одностороннего отключения кишки, несущей свищ.
Одностороннее отключение кишки, несущей свищ, заключается в выделении приводящей петли выше свища, ее пересечении и ушивании дистальной культи наглухо. Проксимальную культю вшивают в отводящую петлю кишки ниже свища по типу анастомоза «конец в бок». Оптимально в таких условиях формирование тонко-тонкокишечного анастомоза. Сохранившийся свищ в такой ситуации имеет некоторое сходство с еюностомой по Майдлю.
Если длина образованной У-образной петли (от анастомоза до свища) 30— 50 см и более, то выброса кишечного химуса через свищ, как правило, не бывает. Если указанная петля короткая, то возможно поступление кишечного химуса через свищ. Но потери при этом никогда не бывают полными, а сам свищ легче обтурировать.
При технической невозможности формировать тонко-тонкокишечный анастомоз и при длине приводящей кишки не менее 50 см мы неоднократно, восстанавливая пассаж кишечного химуса, формировали еюно-колоанастомоз по типу «конец в бок» с участком толстой кишки, наиболее близко расположенной к приводящей кишке и свищу. Если оставшийся отрезок тощей кишки не менее 50 см, включение в пассаж толстой кишки обеспечивает компенсацию энтерального питания и позволяет выждать необходимое время (иногда не менее 3—6 мес) для проведения реконструктивного этапа операции и включения в пассаж выключенных отделов тонкой кишки. Неоднократно такое вмешательство позволяло спасти жизнь больных с высокими полными свищами тощей кишки.
Успех выполнения операций по отключению участка кишки, несущей свищ, у больных с высокими полными тонкокишечными свищами обеспечивают:
1) сокращение потерь и усиленное парентеральное питание в предоперационном периоде;
2) полноценное предоперационное обследование с определением количества и локализации кишечных свищей, местоположения свищевого отверстия, оценкой проходимости отводящих отделов кишечника, а также данные о топографии и локализации (относительно раны и свищевого отверстия) отводящего и приводящего колен кишки, несущей свищ;
3) наличие приводящей кишки и отводящей (или ободочной) в отграниченном от раны участке брюшной полости и возможности доступа к нему;
4) проведение операции из лапаротомного доступа вне гнойной раны, ориентируясь на топографию кишки несущей свищ;
5) обязательная маркировка приводящего и отводящего участков кишки, несущей свищ, лучше катетерами Фолея с раздуванием баллонов и обязательной интраоперационной ориентировкой на маркированные участки кишечника.
Следует также отметить, что предложенная операция Мезоннева не отключает кишечный свищ и существенно не уменьшает потери химуса.
– Также рекомендуем “Постколэктомический синдром. Патогенез”
Оглавление темы “Хирургические болезни желудочно-кишечного тракта”:
- Диагностика мезентерального тромбоза. Исследования
- Наружные кишечные свищи. Причины, диагностика
- Клиника наружного кишечного свища. Проявления
- Диагностика наружного кишечного свища. Методы исследования
- Лечение наружного кишечного свища. Принципы
- Обтурация кишечных свищей. Принципы
- Хирургическое закрытие кишечных свищей. Принципы
- Постколэктомический синдром. Патогенез
- Осложнения формирования резервуаров после резекции толстой кишки. Питание
- Задачи нутритивной коррекции после резекции толстой кишки. Потребности в белке
Источник
Наружный кишечный свищ – причины, признаки, лечениеНаружный кишечный свищ (в отличие от стомы) – это ненамеренное патологическое сообщение между кишечником и поверхностью кожи. Нарушение целостности кишечной стенки с подтеканием кишечного содержимого приводит к сепсису, образованию внутрибрюшного абсцесса и его декомпрессии через послеоперационную рану или другие участки кожи. Наиболее распространенные причины: интраоперационное повреждение стенки кишки (например, после рассечения спаек, пропущенное изначально или возникшее вторично после ушивания дефектов), несостоятельность анастомоза, эрозии, вызванные наличием инородных тел (например, сетки), эрозии опухолевого генеза (например, канцероматоз), ВЗК, дивертикулит. Наружные кишечные свищи связаны со значительным (5-20%) уровнем осложнений и летальности в отдаленном периоде. Индивидуальная степень выраженности симптомов и объем отделяемого зависят от количества свищей, локализации внутреннего отверстия в кишечнике (в проксимальных отделах чаще, чем в дистальных), размера и диаметра свища. Некоторые наружные кишечные свищи закрываются спонтанно, другие – остаются открытыми => при инородном теле, облучении, инфекции, эпителизации, опухоли, обструкции дистальнее свища. а) Эпидемиология. Частота неизвестна: 85-90% случаев связано с предшествующей операцией, 10-15% свищей возникает спонтанно (ВЗК, дивертикулит). б) Симптомы наружного кишечного свища • Первичные симптомы: • Вторичные симптомы: раздражение кожи с выраженной болью, потеря жидкости, дегидратация, истощение, потеря веса, пролежни и т.д.; необходимость в парентеральном питании с сопутствующими ТПП осложнениями (гепатопатия, сепсис, связанный с инфузионными системами); депрессия.
в) Дифференциальный диагноз: г) Патоморфология. Зависит от причины.
д) Обследование при наружном кишечном свище достаточно долгое в амбулаторных условиях нашей страны. Поэтому многие пациенты проходят обследование либо госпитализировавшись в стационар, либо в клиниках Европы. Обследование и диагностика в Европе платное, но зато пациент тратит порядка 1-2-х часов времени. Необходимый минимальный стандарт: Дополнительные исследования (необязательные):
е) Классификация наружного кишечного свища: ж) Лечение без операции наружного кишечного свища: з) Операция при наружном кишечном свище Показания: Хирургический подход: и) Результаты лечения наружного кишечного свища. Даже при благоприятных условиях отмечается до 10% неудач (в зависимости от происхождения свища). При заживлении свища => полное выздоровление. к) Наблюдение и дальнейшее лечение. Наблюдение за функциональным состоянием и питанием больного до полной нормализации. Дополнительное наблюдение при наличии фонового заболевания (рак, болезнь Крона). – Читать далее “Диверсионный колит – причины, признаки, лечение” Оглавление темы “Болезни толстой кишки”:
|
Источник
Диагностика и лечение регионарного илеита. Кишечный свищДиагностика представляет немалые трудности, особенно при острой форме, ввиду большого сходства с острым аппендицитом, прободной язвой двенадцатиперстной кишки, кишечной непроходимостью. При хроническом течении диагноз базируется на клинических данных (схваткообразные боли в животе, упорный понос, наличие воспалительного инфильтрата чаще всего в правой половине живота или в области пупка, субфебрильная температура, исхудание и симптомы частичной кишечной непроходимости). Большую помощь в постановке диагноза оказывает использование рентгенологических, эндоскопических (ректороманоскопия, колоноскопия) и гистологических (биопсия) методов исследования кишечника. Патогенетической терапии регионарного энтерита не существует из-за отсутствии точно установленной причины заболевания. Все предложенные способы лечения могут быть разделены на консервативные и оперативные. Каждый из них должен применяться но строгим показаниям и в соответствии с клиническим и анатомическим вариантом болезни, с учетом эффективности терапии и наличия осложнений. Общеукрепляющее лечение направлено на ликвидацию или уменьшение влияния постоянных спутников болезни Крона: нарушения водно-электролитного обмена, анемии и гипопротеинсмии. Периодические переливания крови и белковых препаратов, растворов электролитов глюкозы восстанавливают силы больного. Большого внимания заслуживает организация рационального питания больных, страдающих упорным поносом, нарушением адсорбции и моторики кишечника. Пища должна быть высококалорийной, полноценной и не содержать ингредиентов, раздражающих кишечник. Противовоспалительная и антибактериальная терапия проводите я при острых и хронических, формах болезни Крона. С этой целью используются антибиотики широкого спектра действия (тетрациклин, канамицин, моиомицин, цепорин, кефлин и др.) и сульфаниламидные препараты (сульфасалазин, салазопиридазин). Антибиотики особенно показаны при обострении хронической формы болезни и при гнойных осложнениях. Стероидная терапия основана на способности этих гормонов уменьшать воспалительный процесс и сенсибилизацию тканей. При острой форме, особенно при бурном течении, назначается гидрокортизон по 40—120 мг 4 раза в сутки внутримышечно. Стероиды показаны также при лечении кожных, глазных и суставных осложнений. Положительные результаты дает введение антииммунных препаратов. В последние годы число стронников иммунодепрессивной терапии заметно увеличилось. Накопленный опыт позволил более конкретно сформулировать показания и противопоказания к их использованию. Применяется имуран в дозе 100 мг в сутки. Хирургическое лечение показано при внутрибрюшинных осложнениях болезни Крона (кишечная непроходимость, массивные кровотечения, перфорация, свищи, острая токсическая дилатация толстой кишки, септическое состояние) и в тех случаях, когда комплексное консервативное лечение неэффективно. При острых иеосложненных формах регионарного энтерита, протекающих с явлениями острого живота и обнаруженных во время ошибочной лапаротомии, обычно ограничиваются орошением брюшной полости растворами антибиотиков с оставлением в ней микроирригатора для их последующего введения. Характер операции при осложненных формах зависит от локализации поражения, его протяженности и общего состояния больного. При терминальном илеите с переходом па слепую кишку выполняется правосторонняя гемиколэктомия.
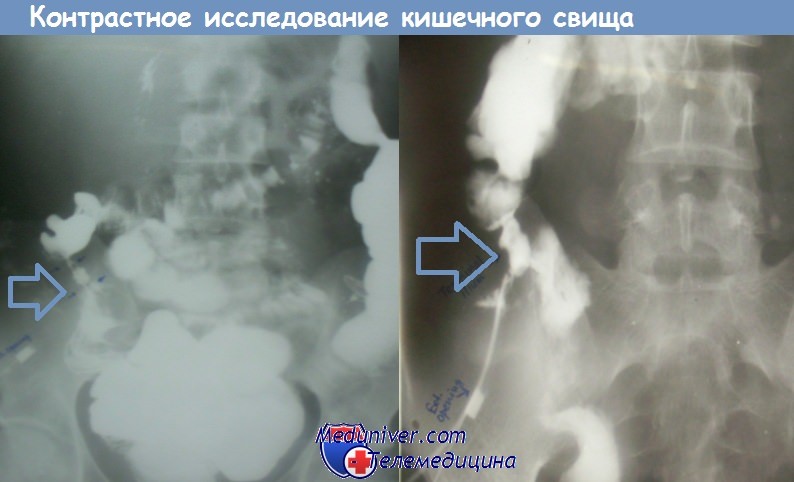
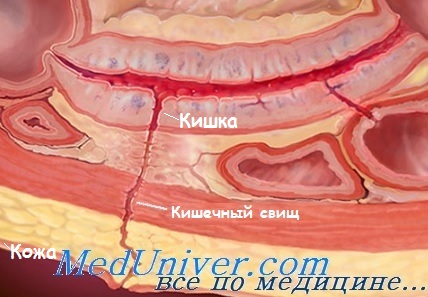
Кишечные свищиСообщение просвета кишки с поверхностью кожи или одним из полых органов называется кишечным свищом. Они могут быть врожденными и приобретенными. Врожденные свищи связаны с нарушением облитерации желточного протока. Приобретенные тонкокншечные свищи в зависимости от вызывающей их причины делятся на лечебные, травматические и пр. Первые создаются хирургическим путем с целью декомпрессии при кишечной непроходимости или для энтерального питания (в случае невозможности наложения гастростомы). Вторые возникают при различных повреждениях кишки. Различают наружные, внутренние и комбинированные свищи. Характерной особенностью наружных свищей является нх изолированная связь через кожные покровы с внешней средой. Если это сообщение ограничено узкими ходами и непрерывность кишечника не нарушена, свищи называются неполными. При полных свищах приводящая петли открывается наружу и все кишечное содержимое изливается через свищ. По структуре свищи делятся на губовидные и трубчатые. Губовидные имеют форму розетки, покрыты кишечной слизистой оболочкой, которая переходит в кожу. Стенка трубчатых свищей образована соединительной тканью; размеры и протяженность их отличаются большой изменчивостью и непостоянством. Свищи могут располагаться в любом отделе кишечника. Они бывают единичными и множественными. Размеры и форма нх весьма различны, варьируют от едва заметного точечного свища до обширной кишечно-кожной фистулы. При наличии препятствия в отводящей петле приводящая расширяется и гипертрофируется. Локализация свищей оказывает существенное влияние на патофизиологические изменения в организме больного. При тонкокишечных фистулах происходит потеря питательных веществ, ферментов, жидкости и электролитов, в результате которой развиваются дегидратация, гиповолемия, алкалоз, различные метаболические расстройства, а также токсемия и истощение. Последние чаще развиваются при высоких свищах. Наблюдаются симптомы, характерные как для кишечного свища, так и болезней, лежащих в его основе. Наиболее распространенным признаком свища является выделение газов и кишечного содержимого через отверстие в брюшной стенке. Количество отделяемого варьирует в широких пределах и связано с локализацией, размерами и формой фистулы. Вытекающее из свища содержимое может вызывать развитие весьма болезненного и упорного дерматита, иногда с образованием эрозий и язв. Диагностика в большинстве случаев не представляет трудностей. Для уточнения локализации и размеров свища прибегают к рентгенологическому исследованию. При тонкокишечных свищах контрастное вещество обычно лают внутрь. Узкие и длинные фистулы с извилистым ходом, а также множественные свищи распознаются во время фистулографии. – Также рекомендуем “Лечение кишечных свищей. Доброкачественные опухоли тонкой кишки” Оглавление темы “Заболевания тонкого и толстого кишечника”: |
Источник