Кишечный свищ после экстирпации матки
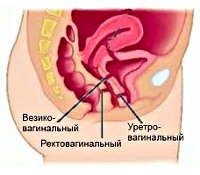
Свищи влагалища – патологические соустья (фистулы), соединяющие влагалище с кишечником или мочевыводящими органами (мочевым пузырем, мочеточником, уретрой). Через свищевые ходы содержимое кишечника и мочевых путей (кал, газы, моча) попадают в просвет влагалища. Диагностируют свищ влагалища по результатам гинекологического осмотра, эндоскопических и рентгенологических исследований органов малого таза. Лечение свищей хирургическое, направленное на ликвидацию патологического сообщения влагалища с другими органами.
Общие сведения
Свищи влагалища – тяжелое осложнение, нередко встречающееся в акушерстве и гинекологии. Стенка влагалища находится в непосредственном контакте со стенками прямой кишки и мочевыводящих органов, поэтому при возникновении патологического сообщения между ними формируется свищевой дефект.
Среди свищей влагалища выделяют пузырновагинальные, уретеровагинальные, уретровагинальные, ректовагинальные, толстокишечно-влагалищные, тонкокишечно-влагалищные. По расположению свищи влагалища подразделяют на низкие (в нижней трети влагалища), средние (в средней трети) и высокие (в верхней трети влагалища). Большинство свищей влагалища имеет приобретенный характер, при этом особенности развития и клинические признаки заболевания зависят от причин формирования дефекта.

Свищи влагалища
Причины
Самые распространенные – травматические свищи влагалища возникают в результате повреждения стенки кишечника, мочевых путей и влагалища при проведении инвазивных манипуляций и операций в урологии, акушерстве и гинекологии. Урогенитальные фистулы обычно являются осложнением реконструктивных операций при дивертикулах уретры, стрессовом недержании мочи, выпадении передней стенки и кистах влагалища, радикальной гистерэктомии, надвлагалищной ампутации матки и др.
Ректовагинальные свищи чаще образуются в результате акушерской травмы или трофических расстройств в патологических родах. Травма или разрыв родовых путей при несоответствии их размерам плода, тазовом предлежании плода, оперативном родоразрешении может сопровождаться повреждением стенок влагалища, прямой кишки и ее связочно-мышечного аппарата. В основе развития свищей влагалища может лежать длительная ишемия и некроз мягких тканей за счет сдавления их между головкой плода и костями таза при затяжных родах и длительном безводном промежутке.
Свищи воспалительной природы обычно формируются в результате вскрытия в просвет влагалища абсцессов или перфорации острого парапроктита или дивертикулита. Реже причинами свищей влагалища могут быть ожоги (химические, электрические), бытовая травма ректовагинальной перегородки, эктопия мочеточника, болезнь Крона, облучение тазовых органов при проведении лучевой терапии, опухолевые заболевания органов малого таза.
Симптомы свищей влагалища
Течение свищей влагалища, как правило, имеет хронический, рецидивирующий характер. При мочеполовых свищах пациенток беспокоит непроизвольное частичное или полное недержание мочи за счет ее подтекания из влагалища, частые инфекции мочевых путей. Наблюдается мацерация эпидермиса в области промежности и бедер, отек и гиперемия слизистой влагалища.
Подтекание мочи при сохраненном мочеиспускании обычно говорит о точечных или высокорасположенных свищах. При нахождении уретро-влагалищных свищей в среднем или проксимальном отделе уретры моча не может удерживаться ни в вертикальном, ни в горизонтальном положении пациентки. При прогрессировании патологии наблюдаются боли в области влагалища и мочевого пузыря. При кишечно-влагалищных свищах характерны жалобы на недержание газов (при точечных свищах) и кала (при свищах больших размеров), отхождение газов и кала через влагалище, жжение и зуд гениталий вследствие раздражения слизистой оболочки вокруг свища.
Постоянное инфицирование влагалища из прямой кишки проявляется частыми обострениями кольпита, вульвита, провоцирующих боли в промежности в покое и во время половых контактов. Ректовагинальные свищи часто сопровождаются грубой рубцовой деформацией задней стенки влагалища и промежности, несостоятельностью мышц тазового дна и дефектом сфинктера прямой кишки.
При свищах влагалища гнойно-воспалительного генеза могут наблюдаться ухудшение общего состояния, лихорадка, боли внизу живота и лобковой области, иррадиирущие в прямую кишку или поясницу, гнойные бели, жидкий стул с обилием слизи и гноя в кале, дизурия, пиурия, иногда меноурия. Симптоматика свищей влагалища вызывает физический дискомфорт и часто сопровождается психоэмоциональными расстройствами.
Диагностика свищей влагалища
Диагностика любых свищей влагалища начинается с тщательного сбора данных анамнеза и гинекологического осмотра пациентки. В случае низко расположенных свищей влагалища при осмотре в зеркалах можно увидеть втянутый рубец (соустье), из которого выделяется моча или кишечное содержимое. Определение высоты и направления свищевого хода производится с помощью зондирования пуговчатым зондом. Для уточнения локализации уровагинальных свищей проводят уретроцистоскопию, хромоцистоскопию с индигокармином.
В диагностике свищей влагалища воспалительного генеза показано УЗИ малого таза и УЗИ почек, лабораторные исследования крови и мочи. При трудно диагностируемых высоких и точечных уровагинальных свищах дополнительно проводят экскреторную и ретроградную урографию, ренографию, цистографию, при необходимости – вагинографию. В случае ректогенитальных свищей выполняют ректовагинальное исследование, позволяющее определить размеры, консистенцию фистулы, объем рубцового поражения окружающих тканей, степень недостаточности анального сфинктера, наличие инфильтрата, возможности развития абсцесса.
Обязательным эндоскопическим исследованием, уточняющим расположение свищей влагалища и кишечника, является ректороманоскопия, при необходимости дифференциации диагноза – колоноскопия. При сложных фистулах производятся контрастные рентгенографические исследования: ирригоскопия, фистулография, помогающие увидеть ответвления и затеки свищевого хода.
Диагностика свищей влагалища может включать цитологическое или гистологическое исследования пораженных тканей, взятых при биопсии, КТ. Оценку ректоанального рефлекса проводят с помощью инструментальных методов – сфинктерометрии, электромиографии, аноректальной манометрии.
Лечение свищей влагалища
Тактика лечения свищей влагалища зависит от основных характеристик свища, состояния окружающих его тканей, мышц тазового дна и сфинктера прямой кишки. Небольшие цистовагинальные фистулы могут зарубцеваться сами после консервативного лечения; точечные свищи уретры и мочевого пузыря можно закрыть электрокоагуляцией.
При большинстве мочеполовых фистул через 3 – 6 месяцев после повреждения, при стихании воспалительных процессов показано хирургическое иссечение рубцового поражения в области свища с последующим раздельным ушиванием дефектов стенки влагалища, мочевого пузыря или уретры с применением лоскутной пластики. В случае уретеровагинального свища выполняют уретероцистонеостомию. Острые ректовагинальные травмы экстренно ликвидируют в течение первых 18 часов: после предварительной обработки краев раны иссекают нежизнеспособные ткани около свища и ушивают послойно леваторы, стенки прямой кишки и влагалища.
Хирургическое вмешательство при сформированных свищах влагалища и прямой кишки определяется конкретной ситуацией и проводится влагалищным, промежностным или ректальным доступами, при значительном рубцовом поражении – лапаротомным. После иссечения рубцовой ткани и свищевого отверстия выполняют переднюю леваторопластику, при необходимости ее сочетают с вагинопластикой, при дефекте жома производят сфинктеропластику с последующим ушиванием дефектов кишки и влагалища. При рубцовом или гнойном процессе в области свища сначала на 2-3 месяца накладывают колостому для отведения каловых масс от зоны будущей операции.
Прогноз и профилактика свищей влагалища
Серьезными постоперационными осложнениями свищей влагалища являются несостоятельность швов кишечника и рецидив фистулы, требующий проведения повторной радикальной операции. Прогноз на трудоспособность и качество жизни после устранения свищей влагалища относительно благоприятен. Женщинам после закрытия свищей влагалища рекомендуется родоразрешение следующей беременности методом кесарева сечения не ранее чем через 2-3 года после операции.
Профилактика свищей влагалища заключается в предупреждении акушерских травм, квалифицированном ведении акушерских и гинекологических операций, своевременном лечение воспалений гениталий.
Источник
Прямокишечно-влагалищные свищи
Прямокишечно-влагалищные свищи – относительно редкое, но крайне тяжёлое для больных заболевание. Не представляя непосредственной угрозы жизни, основные проявления этих свищей – непроизвольное выделение газов и кала из влагалища – приводят к резкой перемене привычного образа жизни, самоизоляции, смене места работы, вынуждают больных отказываться от интимной жизни, приводят к распаду семей. Прямокишечно-влагалищные (или ректовагинальные свищи) – самая частая разновидность кишечно-влагалищных свищей. При этом возникает патологическое сообщение (соустье, свищ) между прямой кишкой и влагалищем.
Какие бывают прямокишечно-влагалищные свищи?
Прямокишечно-влагалищные свищи традиционно делят на врождённые и приобретённые. Врождённый прямокишечно-влагалищный свищ – это редкое заболевание, которое обычно сочетается с другими аноректальными аномалиями развития (атрезия ануса и др.). Обычно аноректальные аномалии развития требую коррекции в детском возрасте, и относятся к компетенции детских хирургов.
Почему возникают прямокишечно-влагалищные свищи?
В большинстве случаев прямокишечно-влагалищные свищи имеют приобретённый характер и делятся на травматические, воспалительные, онкологические и лучевые.
Наиболее сложной группой больных с ректовагинальными свищами являются онкологические пациентки. Одна из причин образования свищей у таких больных – местное распространение опухоли в малом тазу. Прорастая смежные органы злокачественные опухоли мочевого пузыря, женских половых органов, прямой кишки или анального канала могут приводить к образованию кишечных свищей. При отсутствии отдалённых метастазов единственный шанс избавить пациентку от онкологического заболевания и свища может заключаться в выполнении экзентерации таза. Но чаще свищ у онкологической пациентки – это не следствие прогрессирования основного заболевания, а осложнение противоопухолевого лечения, в основном – лучевой терапии. Иногда больные, излечившиеся от рака шейки матки с помощью операции и лучевой терапии, «расплачиваются» за излечение от злокачественного заболевания образованием прямокишечно-влагалищных свищей. Это происходит из-за того, что при лучевой терапии повреждаются не только опухолевые клетки, но и нормальные ткани. Наиболее чувствительна к лучевому воздействию прямая кишка.
Причиной прямокишечно-влагалищных свищей воспалительного генеза может быть так называемый «передний» острый гнойный парапроктит, вскрывшийся во влагалище. Болезнь Крона толстого кишечника также может приводить к образованию гнойников (гнойных полостей) в тканях между влагалищем и прямой кишкой, а затем к прорыву гноя во влагалище и прямую кишку с последующим образованием свища (патологического сообщения) между ними.
Нередки случаи травмы прямой кишки при различных гинекологических операциях. Хирургическими вмешательствами с повышенным риском травмы прямой кишки являются операции при ректоцеле с использованием синтетических протезов, кольпоперинеолеваторопластика (пластика задней стенки влагалища и промежности), удаление ретроцервикального эндометриоидного инфильтрата, удаление брюшины прямокишечно-маточного углубления при раке яичников и другие.
Часто прямокишечно-влагалищные свищи формируются вследствие нагноения раны промежности после ушивания разрыва промежности III степени в родах.
Возможна и бытовая травма прямой кишки при мастурбации с использованием фаллоимитаторов, при падении областью промежности на острые предметы.
Какое обследование необходимо?
Диагностика кишечновлагалищных свищей обычно не представляет особых затруднений. Постоянное неконтролируемое выделение газов и кала из влагалища – основные признаки этих свищей. Осмотр больной производят на гинекологическом кресле. При этом можно обнаружить рубцы в области промежности, визуализировать свищ во влагалище, определить отсутствие смыкания анального сфинктера, непроизвольное выделение газов и кала. При осмотре оценивают сохранность анального рефлекса. Для этого производят штриховые движения в области заднего прохода, больших половых губ и ягодиц, и оценивают сокращение наружного анального сфинктера. При пальцевом исследовании анального канала и прямой кишки врач может определить уровень свища со стороны прямой кишки, оценить состояние слизистой оболочки прямой кишки, наличие дефекта анального сфинктера и его тонус, состояние мышц тазового дна. Далее обследование дополняется инструментальными методами исследования. Аноскопия позволяет визуально оценить состояние слизистой оболочки анального канала и дистального отдела прямой кишки. В обязательном порядке для исключения сопутствующей патологии толстого кишечника всем больным выполняют колоноскопию или ирригоскопию с двойным контрастированием. Трансанальное ультразвуковое исследование (УЗИ) и магнитно-резонансная томография (МРТ) позволяют более точно визуализировать протяжённость дефекта анального сфинктера. Так же иногда бывает необходимо перед операцией оценить состояние замыкательного аппарата (сфинктера) прямой кишки. Для этого используют функциональные методы инструментальной диагностики. Сфинктерометрия, анальная профилометрия и электромиография дают наиболее полное представление о функциональном состоянии внутреннего и наружного анального сфинктеров.
Какое лечение возможно при прямокишечно-влагалищных свищах?
Консервативное лечение прямокишечно-влагалищных свищей малоэффективно, основная роль отводится хирургическому лечению. На первом этапе лечения большинству больных накладывают колостому, то есть отдел толстого кишечника, расположенный выше области свища выводят на кожу передней брюшной стенки. Благодаря этой операции область прямокишечновлагалищного свища «отключается» и изолируется от каловых масс. Во-первых, это избавляет больных от таких тягостных симптомов заболевания, как постоянное выделение газов и кала из влагалища, неприятного запаха. Во-вторых, способствует купированию воспаления в области свища. Второй этап хирургического лечения – собственно операция по закрытию кишечновлагалищного свища. От формирования колостомы можно воздержаться только при небольших низких травматических свищах. Обычно операцию выполняют через несколько месяцев после образования свища. Это время необходимо для полного стихания воспаления в области свища, формированию благоприятных условий для операции. При постлучевых свищах время до операции может растягиваться до 6 – 12 месяцев. Операцию по закрытию свища можно выполнять, используя доступ через брюшную полость, влагалище или прямую кишку. Вариант доступа зависит от расположения и размера свища, опыта хирурга. Смысл операции – разобщение влагалища и прямой кишки, раздельное их ушивание.
Если причиной образования свища стал острый парапроктит, то используют только прямокишечный доступ, так как он позволяет не только разобщить прямокишечно-влагалищный свищ, но и иссечь инфицированную крипту на границе анального канала и прямой кишки, которая стала причиной образования свища. При других низких прямокишечно-влагалищных свищах операцией выбора является разобщение свища и низведение слизисто-мышечного лоскута прямой кишки для «укрытия» зоны свища.
Операции при свищах среднего уровня выполняют преимущественно влагалищным доступом. При больших размерах свища и при постлучевых свищах может возникнуть необходимость в использовании различных лоскутов из окружающих тканей для более надёжного закрытия свища.
Наибольшие трудности возникают при ушивании высоких прямокишечно-влагалищных свищей. Для этого используют влагалищный или абдоминальный доступ. Через несколько месяцев после заживления свища можно преступать к третьему этапу хирургического лечения – закрытию колостомы и восстановлению пассажа кишечного содержимого. При этом достигается полная медицинская и социальная реабилитация больных.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Хабибрахманова Й.М. 1 Якупова И.Р. 1 Стяжкина С.Н. 1
1 ФГБОУ ВО «Ижевская государственная медицинская академия» МЗ РФ
Вопросы абдоминальной хирургии занимают одно из первых мест среди всех общехирургических проблем, так как операциям подвергается огромное число людей. Послеоперационные осложнения, требующие повторных вмешательств, также неуклонно растут, несмотря на то, что используются современные методы операции и современная техника. Выявить послеоперационные осложнения трудно, так как начальная стадия может протекать скрытно. В последнюю стадию, когда пациенты обращаются за помощью, риск летального исхода уже возрастает и лечение производится лишь оперативно, в высокопрофильных больницах. В своей статье хотим представить статистические данные по наиболее тяжелым и часто встречаемым послеоперационным осложнениям таким как кишечные свищи и спаечная болезнь. Целью нашей работы явилось изучение частоты данных осложнений и найти более весомые этиологические факторы, которые приводят к данным патологиям.
кишечный свищ
осложнение
операция
спаечная болезнь
1. Истории болезни пациентов хирургического отделения БУЗ УР «РКБ№1 МЗ УР».
2. Б.А.Вицын, Е.М.Благитко «Сформированные и несформированные наружные кишечные свищи».
3. Б.П.Филенко, В.П.Земляной, И.И. Борсак, А.С.Иванова «Спаечная болезнь: профилактика и лечение» монография. Санкт-Петербург 2013г.
4. Хирургические боезни : учебник /М.И. Кузин, О.С.Шкроб, Н.М.Кузин и др.М.:Медицина,2005.( ст.693-710)
5. Котков П.А. Возможности профилактики абдоминальной спаечной болезни //Сборник материалов «Мечниковские чтения-2012».-СПб.- 2012.- С.235-236
6. Красильников Д.М Ранняя спаечная послеоперационная непроходимость кишечника // Вестн. хир. – 1994. – Т.152. – №1/2. – С. 17-21.
КИШЕЧНЫЕ СВИЩИ – изолированные от брюшной полости отверстия в кишечной стенке, через которые просвет кишки сообщается с окружающей средой или с другим полым органом.[2]
Патогенез.
После оперативных вмешательств на кишечник происходит локальное нарушение циркуляции крови, что приводит к гипоксии, затем ишемии и в конечном итоге к некрозу данного участка.
На сегодняшний день наиболее часто свищевой ход возникает в послеоперационный период резекции кишечника. Не менее важную роль в развитии данной патологии играют такие послеоперационные осложнения как несостоятельность кишечных швов, скопление гноя между петлями тонкой кишки после операции по поводу перитонита, кишечная непроходимость после операции на кишечник.
Наихудший прогноз при высоких свищах в тонком кишечнике так как по ним происходит излитие значительного количества содержимого, что приводит к расстройствам в организме: со стороны системы пищеварения – нарушается всасывание нутриентов, возникает интоксикация организма; кровообращения – через свищевой ход теряется большое количество жидкости, пищеварительных соков, ферментов, электролитов и питательных веществ, отсюда снижается объем циркулирующей крови, возникает гемоконцентрация; мочевыделения – в результате обезвоживания через канальцы почек циркулирует меньше крови, отсюда олигурия.
На данный момент классификаций кишечных свищей несколько. Наиболее полной и востребованной является классификация П.Д. Колченогова (1957), приведенная ниже.
По этиологии кишечные свищи могут быть: врожденные и приобретенные.
По местоположению свищевого отверстия: наружные, внутренние и комбинированные.
По расположению свищевого хода: желудочные, тонкокишечные и толстокишечные.
По выделяемому содержимому из органов: каловые, слизистые, гнойно-каловые, гнойно-слизистые.
По наличию осложнений: осложненные и неосложненные.
Спаечная болезнь кишечника также чаще всего возникает в послеоперационный период. Эта проблема в хирургии не утратила актуальность по сей день. У этой патологии нет специфических симптомов, часто она может длительное время протекать и вовсе безсимптомно и впервые быть обнаруженной после колоноскопии.
Существует множество вариантов классификаций спаечной болезни. В классификации Симоняна К.С. (1966г), Женчевского Р.А. (1989г) описывается стадии развития спаечного процесса в кишечнике. Напалков П.Н.(1977г) спаечный процесс классифицирует по стадиям развития и морфологическим изменениям кишечника.Балаценко Д.Н. приводит классификацию по объему патологического процесса. Объединив все вышеуказанные классификации можно прийти к следующему выводу:
По причине возникновения: Врожденные и приобретенные;
По объему патологического процесса: ограниченные, распространенные и сплошные;
По уровню возникновения: высокая (тонкокишечные спайки), низкая( толстокишечные спайки);
По стадиям:
1 стадия: Болевой синдром без задержки стула или с неустойчивым стулом и диареей;
2 стадия: Болевой синдром с задержкой стула;
3 стадия: Рубцово-спаечная обтурация и странгуляция кишечника.
Лечение в каждой стадии будет отличаться.В первой стадии можно применить консервативну терапию; во второй стации назначается стационарный режим, консервативную терапия и плановое оперативное вмешательство; в третей стадии экстренное хирургическое вмешательство.[3]
Причины возникновения спаечной болезни:
- Открытые и закрытые травмы живота.
- Хирургические вмешательства на органах брюшной полости.
- Воспалительные заболевания органов брюшной полости.
- Лучевая терапия ( при лечении онкологических заболеваний в брюшной полости)
- Генетическая предрасположенность.
В основе патогенеза лежит экссудативное восполение вследствие травмы бршины.На месте повредения брюшины возникает экссудат богатый фибрином, фибринозные образования выпадают на поврежденную область брюшины, и на вторые сутки покрывают ее. Поврежденные участки покрытые фибриновыми нитями при соприкосновении склеиваются меду собой, появляются коллагеновые волокна, образуется хорошо васкуляризованная юная соединительная ткань, в ней в результате формирования анастомозов между сосудами и нервными волокнами , формируются спайки.
Полученные результаты показали, что за 2016 год у 12 пациентов были выявлены кишечные свищи. Основными причинами, которые привели к таким осложнениям были острый аппендицит у 1(8%), дивертикулы тонкого кишечника у 4 (33,3%), на месте лигатуры у 3 (25%) ,несостоятельность швов после операции-4 случая (33,3%) в основном после хирургических вмешательств, связанных с резекцией кишечника . Из них тонкокишечные у 8 (68%), свищ на месте лигатуры у 3 (25%), толстокишечный у 1 (7%) больных. На долю больных с наружными свищами приходится 2 (20%), с внутренними 10 (80%) , сформированный свищ был выявлен у 2 (20%), несформированный у 10 (80%) пациентов. Данная патология в два раза чаще встречалась у женщин, чем у мужчин. У всех пациентов свищи являлись осложнением основного заболевания. Возраст пациентов как правило старше 50 лет 7 (67%).
Спаечная болезнь за 2016 год было выявлено у 22 пациентов, среди них мужчин-10 (45%), женщин-12(55%).Из них спаечная болезнь как основное заболевание при поступлении -8(36%); как сопутствующее заболевание, у 10 (45%); как осложнение основного заболевания, у 4 (19%) пациентов. Возраст пациентов, как правило, старше 50-16(72%) и чаще она встречается у неработающего населения-16 (72%). Основными причинами возникновения кишечных спаек являлись: хирургические вмешательства в брюшной полости-18 случаев, ( из них после операции грыжесечение передней брюшной стенки 5 случаев, операции по поводу кишечной непроходимости 11 случаев, холецистэктомия-2 случая), тупые травмы живота 2 случая, воспалительные явления в брюшной полости (энтерит-1, холецистит-1).
Приводим клиническое наблюдение пациентки после левосторонней гемиколэктомии и экстирпации матки.
Больная Х,54 года, женского пола, была переведена в хирургическое отделение РКБ№1 с осложнением – вскрытие толстокишечного свища в области рубца с отделяемым кишечного содержимого.
Жалобы при поступлении: общая слабость, боли в ране в эпигастральной области, отделяемое из свищей кишечного содержимого, повышение температуры тела до 38 градусов.
Состояние тяжелое, пациентка в сознании. Кожные покровы бледно-серого цвета, сухая. Дыхание жесткое, ослаблено в нижних отделах, хрипов нет. ЧДД 18 в мин. АД 100/70 мм.рт.ст. ЧСС 96 ударов в мин.
Подкожно-жировая клетчатка умеренного питания. Живот мягкий, болезненный в местах эрозии околокишечного свища в области эпигастрия. Симптом раздражения брюшины отрицательный. Перистальтика выслушивается в правом подреберье и в области послеоперационной раны, определяется инфильтрат без четких границ. В левой подвздошной области сформировано свищевое отверстие. В эпигастрии по средней линии рана 3.5*1.5 см с геморрагическим кишечным обильным жидким отделяемым, зловонного запаха. Эвакуировано до 800 мл отсосом. Рана промыта водным хлоргексидином.
За время пребывания в стационаре проведены анализы крови, мочи, кала, мокроты, отделяемого из раны, ультразвуковое исследование органов брюшной полости, магнитно-резонансная томография, рентгенография органов грудной клетки, фистульная холангиограмма.
В общем анализе крови количество эритроцитов снижено (RBC-2.7*10^12л), гемоглобин (HGB-60 гл) снижен, в коагулограмме повышено содержание фибриногена(10 гл), в биохимическом анализе крови высокое содержание мочевины(18,2 ммольл), количество общего белка понижено(40,0 гл). В общем анализе мочи протеинурия (30 мгл). В анализе мокроты обнаружены бактерии стафилококка. Заключение рентгенографии органов грудной клетки: Гиповентиляция базальных отделов легких.
Поставлен окончательный клинический диагноз –
Основное заболевание: Несформированный толстокишечный свищ, колостома.
Осложнения основного заболевания: –
Сопутствующие заболевания: анемия средней степени тяжести.
Проведено следующее консервативное лечение: режим стационарный, диета №1, глюкоза 5% по 500 мл. 1 раз в день внутривенно, раствор Рингера 1000 мл. 1 раз в день внутривенно, цифтриаксон 200,0 внутримышечно 2 раза в день, кеторол 1,0 внутримышечно 1 раз в день.
Хирургическое лечение: санация брюшной полости, дренирование. Катетеризация магистрального венозного сосуда. Проведена трансфузия.
Смертность после оперативного лечения кишечных свищей достигает 2-10% (в зависимости от вида свища и состояния пациента перед операцией). Самые частые причины смерти таких больных – сепсис и почечная недостаточность. При своевременном выявлении свищевого хода, возможно его самопроизвольное закрытие на фоне консервативной терапии в 40% случаев. Профилактика образования кишечных свищей заключается в своевременном выявлении и лечении фоновых заболеваний, приводящих к формированию свищевых ходов.
По полученным данным исследования, мы пришли к выводу, что кишечные свищи, как тяжелое осложнение, возникают чаще по поводу несостоятельности кишечных швов после операции. Поэтому большое значение имеет в клинической практике профилактика и качественное наблюдение за больными после абдоминальных операций.
Клинический случай по спаечной болезни.
Больной Х, 61 год, мужского пола, поступил в хирургическое отделение 1 РКБ с жалобами на общую слабость, тупые боли в эпигастральной области, иррадиирущие по всей поверхности живота, схваткообразные, стихающие на несколько минут, по интенсивности сильные. Беспокоят вздутие живота, тошнота и рвота, задержка стула в течение недели.
В 2016 году перенёс операцию – грыжесечение из-за пупочной грыжи, которая явилась фактором риска острой спаечной кишечной непроходимости, возникшей в данное время.
Состояние средней степени тяжести, сознание ясное, положение активное. Кожные покровы физиологической окраски. Дыхание везикулярное. Пульс= 80уд/мин. АД= 130/60 мм.рт.ст. Живот равномерно умеренно вздут, мягкий, умеренно болезненный в пупочной области и левой фланке. Проба Шварца: непроходимость в желудке и проксимальных отделах тощей кишки. При перкуссии живота над всей поверхностью брюшной полости определяется тимпанический перкуторный звук. Над растянутыми кишечными петлями определяется высокий тимпанит. Толчкообразные движения руки над растянутыми кишечными петлями вызывают шум плеска, что свидетельствует о скоплении в приводящей петле жидкости и газа. При аускультации выслушивается периодическая усиленная перистальтика кишечника.
За время пребывания в стационаре проведены лабораторно- инструментальные исследования: анализ крови, мочи, обзорная рентгенография и ультразвуковое исследование органов брюшной полости, электрокардиография.
В общем анализе крови количество эритроцитов снижено (RBC-3.4*10^12л), гемоглобин (HGB-104 гл) снижен, выявлена тромбоцитопения, в коагулограмме повышено содержание фибриногена(5,46 гл), ПТИ (46000%), ПТВ (23,600сек), МНО(1,830), D-димер(1.510,400 мкг/л) в биохимическом анализе крови высокое содержание мочевины(11,2 ммольл), количество общего белка понижено(49,0 гл). В общем анализе мочи лейкоцитоз (6-7 в поле зрения, моча мутная).
Заключение обзорной рентгенографии органов брюшной полости: выявлены рентгенологические признаки частичной тонкокишечной в непроходимости. Заключение ЭКГ-признаки гипертрофии левого желудочка. УЗИ органов брюшной полости – в левой половине брюшной полости определяется конгломерат петель кишечника 16х 8 см, с крайне вялой перистальтикой. Вокруг конгломерата и в брюшной полости свободная жидкость в небольшом количестве до 200мл. Заключение: признаки диффузных изменений печени, поджелудочной железы, свободная жидкость в брюшной полости, косвенные признаки тонкокишечной непроходимости.
Поставлен окончательный клинический диагноз –
Основное заболевание: Спаечная болезнь брюшной полости. Спаечная частичная тонкокишечная непроходимость
Осложнения основного заболевания: –
Сопутствующие заболевания: постгеморрагическая анемия 2 ст.,Генерализованный атеросклероз аорты и её ветвей. Облитерирующий атеросклероз сосудов нижних конечностей 3ст.Гипертоническа болезнь 2стадия 2 степени. ХСН-0.
Хирургическое лечение: лапаротомия, рассечение спаек, интубация кишечника.
Библиографическая ссылка
Хабибрахманова Й.М., Якупова И.Р., Стяжкина С.Н. КИШЕЧНЫЕ СВИЩИ И СПАЕЧНАЯ БОЛЕЗНЬ КАК ПОСЛЕОПЕРАЦИОННЫЕ ОСЛОЖНЕНИЯ // Международный студенческий научный вестник. – 2017. – № 2.;
URL: https://eduherald.ru/ru/article/view?id=16903 (дата обращения: 15.04.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник