Классификация кишечной непроходимости схема
Содержание
- Кишечная непроходимость
- Классификация кишечной непроходимости
- Причины кишечной непроходимости
- Симптомы кишечной непроходимости
- Диагностика кишечной непроходимости
- Лечение кишечной непроходимости
- Прогноз и профилактика непроходимости кишечника
Кишечная непроходимость – нарушение пассажа содержимого по кишечнику, вызванное обтурацией его просвета, сдавлением, спазмом, расстройствами гемодинамики или иннервации. Клинически кишечная непроходимость проявляется схваткообразными болями в животе, тошнотой, рвотой, задержкой стула и отхождения газов. В диагностике кишечной непроходимости учитываются данные физикального обследования (пальпации, перкуссии, аускультации живота), пальцевого ректального исследования, обзорной рентгенографии брюшной полости, контрастной рентгенографии, колоноскопии, лапароскопии. При некоторых видах кишечной непроходимости возможна консервативная тактика; в остальных случаях проводится хирургического вмешательство, целью которого служит восстановление пассажа содержимого по кишечнику или его наружное отведение, резекция нежизнеспособного участка кишки.
Кишечная непроходимость
Кишечная непроходимость (илеус) не является самостоятельной нозологической формой; в гастроэнтерологии и колопроктологии данное состояние развивается при самых различных заболеваниях. Кишечная непроходимость составляет около 3,8% всех неотложных состояний в абдоминальной хирургии. При кишечной непроходимости нарушается продвижение содержимого (химуса) – полупереваренных пищевых масс по пищеварительному тракту.
Кишечная непроходимость – это полиэтиологический синдром, который может быть обусловлен множеством причин и иметь различные формы. Своевременность и правильность диагностики кишечной непроходимости являются решающими факторами в исходе этого тяжелого состояния.
Классификация кишечной непроходимости
Существует несколько вариантов классификации кишечной непроходимости, учитывающих различные патогенетические, анатомические и клинические механизмы. В зависимости от всех этих факторов применяется дифференцированный подход к лечению кишечной непроходимости.
По морфофункциональным причинам выделяют:
1. динамическую кишечную непроходимость, которая, в свою очередь, может быть спастической и паралитической
2. механическую кишечную непроходимость, включающую формы:
- странгуляционую (заворот, ущемление, узлообразование)
- обтурационную (интраинтестинальную, экстраинтестинальную)
- смешанную (спаечную непроходимость, инвагинацию)
3. сосудистую кишечную непроходимость, обусловленную инфарктом кишечника.
По уровню расположения препятствия для пассажа пищевых масс различают высокую и низкую тонкокишечную непроходимость (60-70%), толстокишечную непроходимость (30-40%). По степени нарушения проходимости пищеварительного тракта кишечная непроходимость может быть полной или частичной; по клиническому течению – острой, подострой и хронической. По времени формирования нарушений проходимости кишечника дифференцируют врожденную кишечную непроходимость, связанную с эмбриональными пороками развития кишечника, а также приобретенную (вторичную) непроходимость, обусловленную другими причинами.
В развитии острой кишечной непроходимости выделяют несколько фаз (стадий). В так называемой фазе «илеусного крика», которая продолжается от 2-х до 12-14 часов, превалируют боль и местная абдоминальная симптоматика. Сменяющая первую фазу стадия интоксикации длится от 12-ти до 36 часов и характеризуется «мнимым благополучием» — уменьшением интенсивности схваткообразных болей, ослаблением кишечной перистальтики. Одновременно с этим отмечается неотхождение газов, задержка стула, вздутие и асимметрия живота. В поздней, терминальной стадии кишечной непроходимости, наступающей спустя 36 часов от начала заболевания, развиваются резкие нарушения гемодинамики и перитонит.
Причины кишечной непроходимости
Развитие различных форм кишечной непроходимости обусловлено своими причинами. Так, спастическая непроходимость развивается в результате рефлекторного спазма кишечника, который может быть обусловлен механическим и болевыми раздражением при глистных инвазиях, инородных телах кишечника, ушибах и гематомах живота, остром панкреатите, нефролитиазе и почечной колике, желчной колике, базальной пневмонии, плеврите, гемо- и пневмотораксе, переломах ребер, остром инфаркте миокарда и др. патологических состояниях. Кроме этого, развитие динамической спастической кишечной непроходимости может быть связано с органическими и функциональными поражениями нервной системы (ЧМТ, психической травмой, спинномозговой травмой, ишемическим инсультом и др.), а также дисциркуляторными нарушениями (тромбозами и эмболиями мезентериальных сосудов, дизентерией, васкулитами), болезнью Гиршпрунга.
К паралитической кишечной непроходимости приводят парезы и параличи кишечника, которые могут развиваться вследствие перитонита, оперативных вмешательств на брюшной полости, гемоперитониума, отравлений морфином, солями тяжелых металлов, пищевых токсикоинфекций и т. д.
При различных видах механической кишечной непроходимости имеет место механические препятствия на пути продвижения пищевых масс. Обтурационная кишечная непроходимость может вызываться каловыми камнями, желчными конкрементами, безоарами, скоплением глистов; внутрипросветным раком кишечника, инородным телом; сдалением кишечника извне опухолями органов брюшной полости, малого таза, почки.
Странгуляционная кишечная непроходимость характеризуется не только сдавлением просвета кишки, но и компрессией брыжеечных сосудов, что может наблюдаться при ущемлении грыжи, завороте кишок, инвагинации, узлообразовании — перехлестывании и закручивании между собой петель кишки. Развитие данных нарушений может быть обусловлено наличием длинной брыжейки кишки, рубцовых тяжей, спаек, сращений между петлями кишечника; резким снижение массы тела, длительным голоданием с последующим перееданием; внезапным повышением внутрибрюшного давления.
Причиной сосудистой кишечной непроходимости выступает острая окклюзия мезентериальных сосудов вследствие тромбоза и эмболии брыжеечных артерий и вен. В основе развития врожденной кишечной непроходимости, как правило, лежат аномалии развития кишечной трубки (удвоение, атрезия, меккелев дивертикул и др.).
Симптомы кишечной непроходимости
Независимо от типа и уровня кишечной непроходимости имеет место выраженный болевой синдром, рвота, задержка стула и неотхождение газов.
Абдоминальные боли носят схваткообразный нестерпимый характер. Во время схватки, которая совпадает с перистальтической волной, лицо пациента искажается от боли, он стонет, принимает различные вынужденные положения (на корточках, коленно-локтевое). На высоте болевого приступа появляются симптомы шока: бледность кожи, холодный пот, гипотония, тахикардия. Стихание болей может являться очень коварным признаком, свидетельствующим о некрозе кишечника и гибели нервных окончаний. После мнимого затишья, на вторые сутки от начала развития кишечной непроходимости, неизбежно возникает перитонит.
Другим, характерным для кишечной непроходимости признаком, служит рвота. Особенно обильная и многократная рвота, не приносящая облегчения, развивается при тонкокишечной непроходимости. Вначале рвотные массы содержат остатки пища, затем желчь, в позднем периоде — кишечное содержимое (каловая рвота) с гнилостным запахом. При низкой кишечной непроходимости рвота, как правило, повторяется 1-2 раза.
Типичным симптомом низкой кишечной непроходимости является задержка стула и отхождения газов. Пальцевое ректальное исследование обнаруживает отсутствие кала в прямой кишке, растянутость ампулы, зияние сфинктера. При высокой непроходимости тонкой кишки задержки стула может не быть; опорожнение низлежащих отделов кишечника происходит самостоятельно или после клизмы.
При кишечной непроходимости обращает внимание вздутие и асимметричность живота, видимая на глаз перистальтика.
Диагностика кишечной непроходимости
При перкуссии живота у пациентов с кишечной непроходимостью определяется тимпанит с металлическим оттенком (симптом Кивуля) и притупление перкуторного звука. Аускультативно в ранней фазе выявляются усиленная кишечная перистальтика, «шум плеска»; в поздней фазе – ослабление перистальтики, шум падающей капли. При кишечной непроходимости пальпируется растянутая кишечная петля (симптом Валя); в поздние сроки – ригидность передней брюшной стенки.
Важное диагностическое значение имеет проведение ректального и влагалищного исследования, с помощью которых можно выявить обтурацию прямой кишки, опухоли малого таза. Объективность наличия кишечной непроходимости подтверждается при проведении инструментальных исследований.
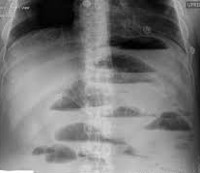
При обзорной рентгенографии брюшной полости определяются характерные кишечные арки (раздутая газом кишка с уровнями жидкости), чаши Клойбера (куполообразные просветления над горизонтальным уровнем жидкости), симптом перистости (наличие поперечной исчерченности кишки). Рентгеноконтрастное исследование ЖКТ применяется в затруднительных диагностических случаях. В зависимости от уровня кишечной непроходимости может использоваться рентгенография пассажа бария по кишечнику или ирригоскопия. Колоноскопия позволяет осмотреть дистальные отделы толстого кишечника, выявить причину обтурации кишки и в ряде случаев — разрешить явления острой кишечной непроходимости.
Проведение УЗИ брюшной полости при кишечной непроходимости затруднено из-за выраженной пневматизации кишечника, однако исследование в ряде случаев помогает обнаружить опухоли или воспалительные инфильтраты. В ходе диагностики острую кишечную непроходимость следует дифференцировать от острого аппендицита, прободной язвы желудка и 12-перстной кишки, острого панкреатита и холецистита, почечной колики, внематочной беременности.
Лечение кишечной непроходимости
При подозрении на кишечную непроходимость производится экстренная госпитализация пациента в хирургический стационар. До осмотра врача категорически воспрещается ставить клизмы, вводить обезболивающие, принимать слабительные препараты, выполнять промывание желудка.
При отсутствии перитонита в условиях стационара производят декомпрессию ЖКТ путем аспирации желудочно-кишечного содержимого через тонкий назогастральный зонд и постановки сифонной клизмы. При схваткообразных болях и выраженной перистальтике вводятся спазмолитические средства (атропин, платифиллин, дротаверин), при парезе кишечника – стимулирующие моторику кишечника препараты (неостигмин); выполняется новокаиновая паранефральная блокада. С целью коррекции водно-электролитного баланса назначается внутривенное введение солевых растворов.
Если в результате предпринимаемых мер кишечная непроходимость не разрешается, следует думать о механическом илеусе, требующем срочного хирургического вмешательства. Операция при кишечной непроходимости направлена на устранение механической обструкции, резекцию нежизнеспособного участка кишки, предотвращение повторного нарушения проходимости.
При непроходимости тонкой кишки может выполняться резекция тонкой кишки с наложением энтероэнтероанастомоза или энтероколоанастомоза; деинвагинация, раскручивание заворота петель кишечника, рассечение спаек и т. д. При кишечной непроходимости, обусловленной опухолью толстой кишки, производится гемиколонэктомия и наложение временной колостомы. При неоперабельных опухолях толстого кишечника накладывается обходной анастомоз; при развитии перитонита выполняется трансверзостомия.
В послеоперационном периоде проводится возмещение ОЦК, дезинтоксикационная, антибактериальная терапия, коррекция белкового и электролитного баланса, стимуляция моторики кишечника.
Прогноз и профилактика непроходимости кишечника
Прогноз при кишечной непроходимости зависит от срока начала и полноты объема проводимого лечения. Неблагоприятный исход наступает при поздно распознанной кишечной непроходимости, у ослабленных и пожилых пациентов, при неоперабельных опухолях. При выраженном спаечном процессе в брюшной полости возможны рецидивы кишечной непроходимости.
Профилактика развития кишечной непроходимости включает своевременный скрининг и удаление опухолей кишечника, предупреждение спаечной болезни, устранение глистной инвазии, правильное питание, избегание травм и т. д. При подозрении на кишечную непроходимость необходимо незамедлительное обращение к врачу.
Источник
Тонкокишечная непроходимость — это частичное или полное прекращение пассажа химуса по тонкой кишке, вызванное органическими или функциональными причинами. Проявляется абдоминальной болью, рвотой, задержкой газов и стула, интоксикацией, метаболическими и гемодинамическими нарушениями. Диагностируется при помощи МСКТ, рентгенографии и сонографии брюшной полости. Для терапии используют регуляторы кишечной моторики, инфузионную терапию, антибиотики, анальгетики. Оперативное лечение предполагает ревизию брюшных органов, секторальную резекцию тонкой кишки.
Общие сведения
В структуре вмешательств по поводу острой хирургической патологии операции в связи с тонкокишечной непроходимостью составляют около 15%. В категорию риска входят больные, ранее прооперированные по поводу травматических повреждений и заболеваний абдоминальных органов, и лица, длительно страдающие болезнями органов ЖКТ. Актуальность своевременной диагностики расстройства обусловлена высокими уровнями общей и послеоперационной летальности (до 15,8% и до 36,2% соответственно), возникновением гнойных осложнений у 20% пациентов при проведении вмешательства позднее суток после появления симптоматики.
Тонкокишечная непроходимость
Причины
Развитие тонкокишечной непроходимости связано с действием одного или нескольких провоцирующих факторов у пациентов с различными видами абдоминальной патологии. Предпосылками к возникновению заболевания обычно становятся анатомо-морфологические изменения органов брюшной полости. Нарушение проходимости тонкой кишки также может носить функциональный характер. Специалисты в сфере современной гастроэнтерологии и абдоминальной хирургии в числе предрасполагающих факторов называют:
- Врожденные аномалии. Нарушению тонкокишечной проходимости способствует повышенная подвижность кишки из-за удлинения брыжейки, наличие карманов брюшины, брыжеечных отверстий и слабых участков диафрагмы. Кроме того, органическим субстратом болезни может стать дивертикул Меккеля.
- Спаечная болезнь. В 50-75% случаев заболевание связано со спайкообразованием в брюшной полости и рубцовой деформацией кишки. В группу риска входят пациенты, которые перенесли перитонит, абдоминальные вмешательства по поводу травм живота, язвенной болезни, онкопатологии и др.
- Грыжи. У 18-20% больных непроходимость вызвана ущемлением тонкокишечной петли в воротах грыжевого выпячивания. Компрессия кишечника наблюдается как при наружных грыжах живота (пупочной, белой линии, паховой), так и внутренних (диафрагмальных, внутрибрюшных).
- Доброкачественные и злокачественные неоплазии. Тонкая кишка чаще сдавливается опухолями, происходящими из других органов абдоминальной полости. Реже просвет кишечника обтурируется тонкокишечными полипами, аденокарциномой, другими новообразованиями, происходящими из его стенки.
- Инородные тела. Редкой причиной тонкокишечной обтурации считаются конкременты, образовавшиеся в пищеварительных органах. Механическим препятствием к продвижению химуса являются камни, попавшие в кишечник из желчного пузыря через свищ, кишечные и желудочные фитобезоары.
Для формирования непроходимости наряду с морфологическими предпосылками необходимы производящие факторы. Толчком к развитию патологии часто становится усиление тонкокишечной моторики при энтероколите, медикаментозной стимуляции, значительных пищевых нагрузках после длительного голодания. Заболевание провоцируется значительным повышением абдоминального давления при физических нагрузках (поднятии тяжестей, интенсивных тренировках, родах). В редких случаях вторичная блокада продвижения пищи по тонкому кишечнику вызвана толстокишечной непроходимостью.
У части пациентов состояние носит динамический характер и возникает на фоне моторной дисфункции тонкокишечной стенки. Паретическая форма непроходимости наблюдается после абдоминальных травм, на фоне перитонита, гипокалиемии. Спастическое нарушение пассажа химуса связано со спинальными и церебральными нарушениями при третичном сифилисе, метастазированием злокачественных опухолей, отравлением солями свинца и других тяжелых металлов. Крайне редко заболевание развивается на фоне истерии.
Патогенез
В зависимости от основного этиологического фактора различают несколько вариантов начала тонкокишечной непроходимости: обтурационный, стенотический, компрессионный, инвагинационный, странгуляционный и дискинетический. При сочетании нескольких предпосылок механизм развития носит комплексный характер. Основой патогенеза непроходимости тонкого кишечника являются быстро прогрессирующие нарушения метаболизма, структуры и функции кишечной стенки.
Из-за снижения ферментативной активности в просвете кишки и морфологических изменений ее слизистой возникает недостаточность пристеночного пищеварения, ухудшается реабсорбция. Ситуация усугубляется массивным выбросом кининов и гистамина, которые повышают проницаемость стенок сосудов, вызывают стаз микроциркуляции и усиливают ишемические процессы. Интенсивная потеря жидкости приводит к быстрому увеличению объема тонкокишечного содержимого, растяжению кишечника и возникновению выраженного болевого синдрома.
В полости живота формируется серозный или геморрагический выпот. Секвестрация жидкости сопровождается дегидратацией тканей, падением объема циркулирующей крови и ее сгущением, резким уменьшением диуреза. Нарастают гемодинамические и метаболические нарушения. Исходом дистрофических процессов в ишемизированной тонкокишечной стенке становится массовая гибель клеток, усугубляемая активацией кишечной флоры и прогрессирующим эндотоксикозом. При отсутствии лечения наступает перфорация кишечника.
Классификация
Наиболее клинически значимой является систематизация форм тонкокишечной непроходимости с учетом ее происхождения, механизма и динамики развития. Нарушение проходимости может быть частичным и полным, острым, подострым, хроническим и рецидивирующим. С учетом этиопатогенетических особенностей различают следующие виды заболевания:
- По происхождению. Во взрослом возрасте наиболее часто встречается приобретенная непроходимость, возникшая на фоне другой патологии. Врожденная форма болезни обычно диагностируется у детей.
- По механизму возникновения. Нарушение пассажа пищи по кишечнику может быть механическим (морфологическим). При отсутствии органических нарушений непроходимость называют динамической.
- По состоянию тонкокишечного кровоснабжения. При обтурационной форме патологии кровообращение в кишечной стенке сохранено. Для более тяжелых странгуляционного и смешанного вариантов характерно нарушение или прекращение кровоснабжения.
Симптомы тонкокишечной непроходимости
Клиническая картина заболевания развивается стремительно — в течение нескольких часов. Для тонкокишечной непроходимости характерна триада признаков: боль в животе, рвота, задержка стула и газов. Боль интенсивная, схваткообразная с локализацией в околопупочной и эпигастральной области. Рвота при нарушенной проходимости тонкого кишечника многократная, вначале содержимым желудка, затем рвотные массы приобретают каловый характер. Отсутствие стула возникает только в случае полной обструкции.
В первой фазе заболевания наблюдается активная перистальтика, урчание и шум плеска в животе могут быть слышны на расстоянии от пациента. В позднем периоде болезни наступает «аускультативная тишина». Отмечается вздутие и асимметрия живота. На тяжелое течение кишечной непроходимости указывает появление симптомов шока: бледность кожных покровов, холодный пот, резкое снижение артериального давления, учащение пульса. При переходе болезни в терминальную стадию отмечается стихание болевого синдрома.
Осложнения
При длительном существовании тонкокишечной непроходимости происходит ишемия и некроз стенки кишечника, что может приводить к ее перфорации и кровотечению. При попадании инфицированного кишечного содержимого в полость брюшины возникает разлитой перитонит, который тяжело поддается лечению. По данным исследований, именно прогрессирующий перитонит в 25% случаев становится причиной смертельного исхода у больных с осложненной формой непроходимости кишечника.
Задержка тонкокишечного содержимого ведет к всасыванию в кровоток токсических соединений. Это является основной причиной печеночно-почечной недостаточности. Вследствие интенсивной интоксикации и проникновения в кровь бактерий из просвета кишечника возможно появление местных гнойных осложнений или генерализация инфекции с развитием сепсиса. Среди внекишечных осложнений заболевания выделяют тромбоэмболию крупных сосудов, инфаркт миокарда.
Диагностика
Постановка диагноза не представляет затруднений в период разгара болезни, когда у пациента присутствуют патогномоничные признаки. На начальном этапе тонкокишечная непроходимость может имитировать другие абдоминальные хирургические заболевания, поэтому необходимо тщательное обследование больного. Наиболее информативными считаются:
- УЗИ брюшной полости. Ультразвуковое исследование является скрининговым методом, который позволяет обнаружить типичные признаки непроходимости: расширение просвета тонкой кишки более 5 см, уменьшение толщины стенки кишечника. Также сонография брюшной полости помогает визуализировать характер перистальтики кишечника. На УЗИ иногда определяются спайки, являющиеся причиной заболевания.
- Рентгенологическое исследование. При обзорной рентгенографии брюшной полости, выполненной в положении лежа, просматриваются расширенные кишечные петли с наличием жидкости. На рентгенограмме в положении стоя при тонкокишечной обструкции выявляются чаши Клойбера (раздутые петли кишки с горизонтальным уровнем жидкости), складки Керкринга.
- Компьютерная томография. Проведение МСКТ брюшной полости с болюсным контрастным усилением — «золотой метод» диагностики непроходимости на уровне тонкого кишечника. Отмечается выраженное расширение петли кишечника проксимальнее места обструкции, транзиторные участки, «фекалоидный» стаз в тонкой кишке. Патологические изменения в толстой кишке отсутствуют.
Лабораторные методы имеют вспомогательное значение. В общем анализе крови определяются неспецифические воспалительные изменения: высокий лейкоцитоз и нейтрофилез, повышение СОЭ, нарастание лейкоцитарного индекса интоксикации. В биохимическом анализе крови возможна гипоальбуминемия, повышение концентрации мочевины и креатинина. При недостаточной информативности других методов проводится видеолапароскопическое исследование брюшной полости.
В первую очередь тонкокишечную форму расстройства необходимо дифференцировать с другими заболеваниями из группы «острого живота» (аппендицитом, панкреатитом и холециститом). Основным диагностическим критерием является обнаружение характерных изменений при рентгенографии и КТ. В пользу кишечной непроходимости свидетельствует быстрое ухудшение состояния пациента, рвота калового характера. Обследование осуществляет абдоминальный хирург, по показаниям привлекаются другие специалисты (например, онкологи при подозрении на новообразование как причину патологии).
Лечение тонкокишечной непроходимости
Пациентов с подозрением на возникновение патологии срочно госпитализируют в хирургический стационар, начинают терапию, позволяющую восстановить пассаж кишечного содержимого. Полностью ограничивается прием пищи. Для декомпрессии верхних отделов ЖКТ устанавливается назогастральный или интестинальный зонд. Для очищения нижних отделов кишечника выполняются сифонные клизмы. Пробная медикаментозная терапия назначается при отсутствии признаков перитонита и включает следующие группы препаратов:
- Регуляторы моторики тонкокишечной стенки. При выраженных спастических явлениях рекомендованы миотропные спазмолитики и М-холиноблокаторы. Больным с признаками пареза гладкой мускулатуры показаны ингибиторы холинэстеразы, усиливающие перистальтику кишечника.
- Инфузионные растворы. Для восполнения объема секвестрированной жидкости, улучшения реологии крови, коррекции энергодефицита используют солевые и сбалансированные полиионные препараты. По показаниям вводят коллоидные растворы, жировые эмульсии, составы с аминокислотами.
- Анальгетические средства. Наиболее эффективными для купирования тяжелого болевого синдрома при кишечной непроходимости являются наркотические анальгетики. При необходимости и отсутствии противопоказаний возможно проведение двухсторонней паранефральной новокаиновой блокады.
- Антибактериальные препараты. Антибиотики применяются с профилактической целью для предупреждения патологической активации кишечной микрофлоры и предотвращения перитонита. Стандартные терапевтические схемы обычно предполагают введение цефалоспоринов 2-3 поколения.
Об эффективности фармакотерапии свидетельствует разрешение процесса: купирование боли, обильное отхождение стула, газов, наступающее в течение 1-1,5 часов после введения препаратов. Обычно консервативная терапия позволяет справиться с динамическим вариантом непроходимости. При неэффективности медикаментов, появлении перитонеальных симптомов, выявлении морфологического субстрата проводится срединная лапаротомия для ревизии абдоминальных органов, сегментарной резекции тонкой кишки, удаления инородного тела из кишечника.
Прогноз и профилактика
Исход заболевания зависит от своевременности начатой терапии и степени перекрытия просвета кишечника. При частичной тонкокишечной непроходимости прогноз относительно благоприятный, у 85% пациентов выздоровление наступает без хирургического лечения. Полная непроходимость прогностически неблагоприятна и зачастую протекает с серьезными осложнениями. Для предупреждения развития патологии требуется своевременное лечение гастроэнтерологических болезней, профилактика послеоперационных спаечных процессов.
Источник