Лейкоциты в крови после кишечной инфекции
Кровь при кишечных инфекциях. Гемограмма при сальмонеллезе
Они вызываются преимущественно бактериями, и лишь небольшая группа диарей – вирусами. В связи с фекально-оральным путем передачи инфекции возбудитель локализуется в желудочно-кишечном тракте. В генезе гематологических сдвигов при кишечной инфекции играют роль не только вид и биологические свойства возбудителей, но прежде всего особенности действия их эндотоксинов, а также реакция на них лимфоидных образований кишечника, водно-солевые потери, сопровождающиеся гемоциркуляторными расстройствами.
У больных дизентерией в остром периоде болезни количество эритроцитов не изменено или снижено, особенно при выраженном гемоколитическом синдроме и ректальных кровотечениях. Может быть анемия как следствие тяжелых токсических поражений гемопоэтической системы. В зависимости от тяжести болезни и воспалительных изменений в кишечнике нарастает лейкоцитоз нейтрофильным сдвигом влево и увеличением палочкоядерных до 15-20% и более В периоде реконвалесценции появляется лимфомоноцитоз с эозинофилией; РОЭ обычно ускорена.
При амебиазе в периферической крови – лейкоцитоз, нередко эозинофилия, при хронических его формах на фоне умеренного лейкоцитоза возможны также эозинофилия, моноцитоз, лимфоцитоз, часто развивается гипохромная анемия.

Сальмонеллез, как правило, сопровождается выраженными гематологическими сдвигами, зависящими от клинической формы степени выраженности интоксикации и дегидратации Его проявления могут варьироваться от субклинической формы до клинически выраженных гастроинтестинальной, генерализованной и септической.
Лейкограмма имеет отчетливую тенденцию к увеличению количества лейкоцитов до 25-30×109/л и более со значительным палочкоядерным сдвигом (до 10-40%), РОЭ ускорена. При тифо-паратифозных заболеваниях, особенно при брюшном тифе, в периферической крови в отличие от сальмонеллеза наблюдается лейкопения с относительным лимфоцитозом, анэозинофилия и тромбоцитопения.
В первые дни болезни может быть небольшой лейкоцитоз, сменяющийся лейкопенией, число сегментоядерных нейтрофилов уменьшено, преобладают палочкоядерные; лимфоцитоз достигает 50-60%. При выздоровлении количество лейкоцитов возрастает. Незадолго до снижения температуры появляются эозинофилы. У привитых против брюшного тифа эозинофилия обнаруживается гораздо раньше Эозинофилию в разгар болезни принято считать благоприятным признаком скорого выздоровления. В случаях неосложненного течения брюшного тифа гемограмма довольно быстро становится нормальной.
При появлении осложнений лейкопения сменяется нейтрофильным лейкоцитозом. Преобладание нейтрофилов над лимфоцитами с самого начала болезни наблюдается при очень тяжелом течении брюшного тифа, а также в случаях, сопровождающихся поносом. Лейкоцитоз наблюдается, как правило, при брюшном тифе у детей; РОЭ в начале болезни нормальная или слегка ускорена, к концу болезни она увеличивается, но не так значительно, как при сепсисе и туберкулезе, на что обращал внимание А.Ф. Билибин при дифференциальной диагностике этих заболеваний. У тяжелых больных брюшным тифом возможна анемия.
– Также рекомендуем “Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекциях”
Оглавление темы “Лимфаденопатия. Кровь при инфекционной патологии”:
1. Лимфаденопатия при ВИЧ-инфекции. Аденовирусная лимфаденопатия
2. Лимфаденит при лимфоретикулезе. Лимфаденопатия при бруцеллезе
3. Лимфаденит при хламидиозе. Лимфаденопатия при сифилисе, роже
4. Висцеральный лимфаденит. Причины висцерального лимфаденита
5. Лимфаденопатии неясного генеза. Синдромы с лимфаденопатией
6. Диагностика причины лимфаденопатии. Поражение опорно-двигательного аппарата
7. Анализ крови. Гемограмма при болезнях дыхательных путей
8. Кровь при кори, микоплазменной пневмонии. Бактериальные инфекции дыхательных путей
9. Кровь при кишечных инфекциях. Гемограмма при сальмонеллезе
10. Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекциях
Источник
Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекцияхПри пищевых токсикоинфекциях (ПТИ), вызванных потенциально-патогенными бактериями, изменения гемограммы не столько зависят от вида возбудителя, сколько связаны со степенью обезвоживания организма больного в результате рвоты и поноса и распространенностью воспалительной реакции в желудочно-кишечном тракте (гастрит, энтерит, колит, гастроэнтероколит). Чаще всего у больных с токсикоинфекциями наблюдаются лейкоцитоз с небольшим палочкоядерным сдвигом и ускоренная РОЭ. Количество эритроцитов в остром периоде болезни может быть повышенным. Гематологические сдвиги при холере в разгаре болезни зависят от степени эксикоза. При возрастающей гемоконцентрации возможно относительное увеличение количества всех клеточных элементов крови (эритроцитов, лейкоцитов, тромбоцитов), что ведет к увеличению показателя гематокрита. Лейкоциты в этом случае представлены нейтрофильными гранулоцитами, особенно палочкоядерными. У больных ботулизмом выражен нейтрофилез со сдвигом влево В крови больных иерсиниозами обнаруживают нейтрофильный лейкоцитоз с палочкоядерным сдвигом, ускоренную РОЭ (до 20-70 мм/ч). Для бруцеллеза характерны лейкопения (до 2,0×109/л и даже 1,0×109/ л) и эозинопения; умеренный лимфоцитоз и моноцитоз, нейтропения; небольшое ускорение РОЭ. Количество эритроцитов изменено незначительно, отмечается тромбоцитопения. Анемия и тромбоцитопения усиливаются при хронических формах бруцеллеза.
При лептоспирозе наблюдаются анемия, лейкоцитоз (до 10-12×109/л и даже до 20×109/л). нейтрофилез со сдвигом влево до миелоцитов, анэозинофилия, лимфопения. РОЭ ускоряется до 50-60 мм/ч. При вирусных инфекциях, передаваемых фекально-оральным путем, несмотря на выраженную диарею, наблюдается тенденция клейкопеническим реакциям. Так, при вирусном гепатите А характерна лейкопения с относительным лимфоцитозом, замедленная РОЭ (до 2-4 мм/ч). У больных вирусным гепатитом Е в случаях развития осложнений (нефропатии) лейкопения сменяется лейкоцитозом, ускоряется РОЭ. При ротавирусном гастроэнтерите в начальной стадии острого периода отмечается лейкоцитоз с нейтрофилезом, сменяющийся лейкопенией с лимфоцитозом и неитропениеи,увеличивается количество эозинофилов. РОЭ нормальная, умеренно ускорена или замедлена Энтеровирусные инфекции с диарейным синдромом сопровождаются нормоцитозом, лейкопенией. На высоте лихорадки возможен небольшой лейкоцитоз с палочкоядерным сдвигом, умеренный лимфоцитоз и иногда моноцитоз. РОЭ нормальная, слегка ускорена и только у отдельных больных достигает высоких значений. В случаях геморрагической лихорадки с почечным синдромом лейкопения сменяется небольшим лейкоцитозом с нейтрофилезом, ускоряется РОЭ. Отмечается, как правило, тромбоцитопения; с развитием азотемии появляется анемия. – Вернуться в оглавление раздела “Микробиология.” Оглавление темы “Лимфаденопатия. Кровь при инфекционной патологии”: |
Источник
Чем опасна лейкопения?
Побочные действия свойственны всем видам противоопухолевого лечения, даже если оно проводится по современным стандартам. Большая часть осложнений, в том числе и связанных с подавлением кроветворения, таких как лейко- и нейтропения, развивается отсрочено, когда пациент уже не находится в условиях стационара, а выписан под амбулаторное наблюдение.
Лейкопенией называется такое состояние, которое характеризуется снижением уровня лейкоцитов в крови.
Лейкоциты – это белые кровяные тельца. Одна из разновидностей форменных элементов крови наряду с эритроцитами и тромбоцитами.
Главная функция лейкоцитов — это защита организма от инфекций, чужеродных белков и инородных тел, способных нанести ему вред и нарушить баланс биохимических реакций.

Содержание лейкоцитов в крови не является постоянным, оно динамически изменяется в течение дня в зависимости от времени суток и функционального состояния организма. Например, уровень лейкоцитов повышается не только во время наличия какого-либо воспаления в организме, но и обычно несколько повышается к вечеру, после приёма пищи, а также после физического и эмоционального напряжения.
Но мы говорим о тех случаях, когда количество лейкоцитов снижается.
Этому всегда имеется какая-то причина, в том числе это закономерное осложнение противоопухолевого лечения.
Почему это состояние имеет для нас значение?
Лейкоциты отвечают за иммунитет и сопротивление различным неблагоприятным факторам, поэтому при снижении их уровня в крови в первую очередь страдает «оборона» организма.
В этом случае человек становится более уязвим для любой инфекции: бактериальной, вирусной или грибковой.
В большинстве случаев при развитии инфекционных осложнений специализированное противоопухолевое лечение должно быть отложено. Следовательно, помимо главной опасности для человека, которая заключается именно в инфекционном процессе, мы еще сталкиваемся и с тем, что приходится откладывать лечение онкологического заболевания на неопределенный срок до тех пор, пока мы не разберемся с инфекцией.
Почему важно знать о лейкоцитарной формуле?
Существует так называемая лейкоцитарная формула, которая формируется из подвидов лейкоцитов: моноцитов, эозинофилов, базофилов, лимфоцитов и нейтрофилов.
Каждый из видов выполняет собственную специфическую для него функцию, хотя в основе лежат именно иммунные процессы.
Когда мы получаем результаты клинического анализа крови, уровень лейкоцитов в нем может быть нормальным, но какую часть от этого общего показателя составляет тот или иной подвид, сказать навскидку невозможно. При этом для планирования системного лечения это очень важно. Именно поэтому онкологи требуют, чтобы в анализах крови было указано абсолютное число всех подвидов лейкоцитов. Обращать на это внимание должен и пациент, когда получает результаты анализов.
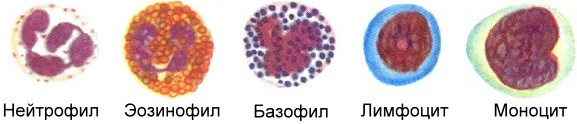
Наибольший интерес для химиотерапевтов представляют нейтрофилы. Этот подвид лейкоцитов играет очень важную роль в защите организма от бактериальных и грибковых инфекций и сравнительно меньшую — в защите от вирусных инфекций. В противоопухолевой или антигельминтной защите нейтрофилы практически не играют роли, в этих процессах участвуют другие клетки.
При проведении химиотерапии уровень нейтрофилов критично важный показатель. Если количество нейтрофилов падает ниже 0,5х10*9/л, то нормальная микрофлора, которая присутствует, например, во рту или кишечнике, может вызывать инфекции. Если количество снижается до < 0,2х10*9/л, воспалительная реакция может быть подавлена, и обычные признаки воспаления – лейкоцитоз или лейкоциты в моче или в месте инфекции могут не наблюдаться. Острая тяжелая нейтропения, особенно при наличии другого фактора (например, онкологического заболевания и факта противоопухолевого лечения), существенно нарушает функцию иммунной системы и может привести к развитию молниеносных смертельных инфекций. Целостность кожи и слизистых оболочек, кровоснабжение тканей и питание пациента также влияют на риск развития инфекций.
Если же провести химиотерапию, несмотря на низкий уровень лейкоцитов в целом и нейтрофилов в частности, то это приведет к полному угнетению работы костного мозга, в котором у нас образуются и созревают клетки крови. Это гарантирует развитие всевозможных осложнений, с которыми придется долго и упорно бороться с вероятностью успеха 50/50. Поэтому лучше лечение отложить на неделю, чтобы дать организму самостоятельно восстановиться, чем провести цикл и потом вернуться к терапии в лучшем случае через месяц.
При лечении рака молочной железы, желудочно-кишечного тракта, онкогинекологических заболеваний, раке легкого и других опухолей применяются различные комбинации препаратов, которые обладают разной степенью токсичности.
Поэтому в каждом отдельном случае лечащий врач принимает решение о безопасности проведения очередного цикла химиотерапии индивидуально исходя из текущей ситуации.
Не стоит требовать и уговаривать лечащего врача провести лечение, несмотря на плохие результаты анализа крови. Врач в таком случае не хочет сделать вам хуже, а он реально оценивает риски и старается вас от них оградить.
Можно ли поднять уровень лейкоцитов и нейтрофилов?
Химиопрепараты – это токсичные вещества. К их применению существуют показания и противопоказания, потому что они могут как помочь пациенту, так и очень сильно навредить, если использовать их бездумно. Единственным подходящим и разумным методом повышения уровня лейкоцитов и нейтрофилов является ожидание.
Да, это действительно так.
Во-первых, потому что каждый организм имеет свои особенности и не всегда способен восстановиться к тому времени, которое предусмотрено рекомендациями.
Интервалы между циклами являются оптимальными, но при этом отклонение от сроков на 1-2 недели (иногда и больше, если потребуется) является допустимым, если имеются противопоказания к проведению химиотерапии.
Во-вторых, любые препараты, которые стимулируют повышение уровня лейкоцитов и нейтрофилов опасны тем, что после нескольких таких стимуляций резерв костного мозга может быть истощен, и после этого восстановление будет проходить намного дольше и будет сопряжено с возможными осложнениями.
Если лейко- и нейтропения постоянная, и организм не восстанавливается должным образом даже при увеличении интервалов между циклами, то назначаются специализированные препараты, которые должны применяться только под наблюдением врача в строго показанных ситуациях.

Любые так называемые иммуномодуляторы, стимуляторы иммунитета никакой пользы не принесут, эффекта от них не будет, потому что лейкоциты все равно будут снижаться на фоне химиотерапии, так и должно быть, но при этом такие препараты могут спровоцировать развитие нежелательных реакций.
Фебрильная нейтропения
Сочетание повышения температуры тела со снижением количества нейтрофилов носит термин фебрильной нейтропении. Это угрожающее жизни пациента состояние, внезапно и остро развивающееся у больных на фоне снижения числа циркулирующих в крови нейтрофилов ниже 0,5х10*9/л.
Критерии:
- количество нейтрофилов в периферической крови <0.5х109/л;
- двукратное за сутки повышение температуры тела >38.00С или однократное повышение температуры >38.30С при измерении температуры во рту. Это значит, что при измерении температуры в подмышечной впадине вас и вашего врача должна начать беспокоить температура выше 37.50С.
Основная проблема состоит в том, что врачам-онкологам очень трудно контролировать это осложнение и своевременно принимать необходимые меры, поскольку у большинства пациентов фебрильная нейтропения развивается в период, когда они уже не находятся в условиях стационара.
Поэтому пациент также должен быть внимателен к своему состоянию и своевременно принимать меры: связаться с врачом, как можно скорее сдать кровь и неукоснительно следовать тому, что рекомендует лечащий врач.
При повышении температуры тела выше 38.00С необходимо как можно скорее сдать клинический анализ крови. Это важно! Без его результата невозможно сказать наверняка есть ли фебрильная нейтропения у пациента, нужны ли какие-либо срочные мероприятия.
Помните, что это осложнение может обернуться большой бедой, если его не распознать и не начать вовремя лечить.
Если имеет место сочетание обоих критериев (количество нейтрофилов в периферической крови <0.5х10*9/л в сочетании с повышением температуры тела до 380-38.30С), необходимо как можно скорее связаться с лечащим врачом или обратиться в онкологическое учреждение по месту жительства.
В отсутствие своевременного лечения в течение 48 часов после развития фебрильной нейтропении летальный исход имеет место в 50% случаев! Даже при проведении антибактериальной терапии риск смертельного исхода сохраняется в 10% случаев.
Это говорит о том, что это очень опасное осложнение, нельзя относиться к нему легкомысленно.
Около 80 % фебрильных эпизодов на фоне сниженного уровня нейтрофилов в крови связаны с развитием инфекции, которая протекает с отсутствием классических симптомов (боль, гиперемия, отёк, жар), а основным критерием инфекционного процесса является высокая температура тела.

До последнего времени лихорадка, возникающая у больного с нейтропенией, являлась основанием для обязательной госпитализации и проведения лечения в стационаре. Однако в результате проведения клинических исследований была создана система оценки осложнений у больных с фебрильной нейтропенией. Врач согласно этой шкале считает баллы и может оценить существуют ли риски при проведении лечения амбулаторно.
Что рекомендуется делать пациентам, у которых развилось данное осложнение
1) При повышении температуры тела срочно сдать анализ крови. Сообщить лечащему врачу о результатах анализа.
При наличии критично низкого уровня лейкоцитов и нейтрофилов очередное введение химиопрепаратов будет отложено до момента полного восстановления.
2) Старайтесь придерживаться полноценного рациона, исключите сырые продукты (то есть мясо, рыбу, яйца, фрукты и овощи) – все продукты без исключения должны быть термически обработаны.
3) Соблюдайте режим работы и отдыха, не нагружайте себя, дайте возможность организму восполнить силы и энергию для скорейшего восстановления.
4) Тщательно соблюдайте личную гигиену, потому как любая инфекция может стать причиной ухудшения состояния.
5) Не посещайте места большого скопления людей без необходимости. Соблюдайте самоизоляцию. Это актуально не только во время нынешней пандемии, ведь риски присоединения инфекций во время фебрильной нейтропении колоссальные – даже ваши домочадцы могут представлять опасность, что уж говорить о большом количестве незнакомцев, например, в магазинах.
6) Если вы вынуждены посетить место с большим количеством людей, например, чтобы сдать анализ крови, то обязательно носите защитную маску. Старайтесь соблюдать дистанцию с окружающими.
К основным препаратам, которые используют при лечении фебрильной нетропении, относятся антибиотики, также используются специализированные препараты для стимуляции повышения уровня лейкоцитов и нейтрофилов – это колониестимулирующие факторы (Г-КСФ).
Эти препараты применяются для ускорения образования, созревания и выброса нейтрофилов из костного мозга в периферическую кровь, где они начинают выполнять свои функции и защищать организм.
Что следует знать пациентам о применении колониестимулирующих факторов
1) Применение Г-КСФ сразу после ХТ (в первые сутки) или на фоне ХТ строго запрещено, это может привести к развитию тяжелой лейко- и нейтропении. К сожалению, иногда такое происходит, поэтому пациенты тоже должны быть осведомлены, что так делать нельзя.
2) Применение этих препаратов должно быть прекращено как минимум за 48 часов до начала цикла химиотерапии.
3) Г-КСФ не применяются для лечения афебрильной нейтропении (то есть если уровень нейтрофилов низкий, но повышения температуры тела нет).
4) Не применяют их также при осложнениях и инфекциях, которые не связаны с нейтропенией (например, если развилась пневмония, но при этом уровень лейкоцитов и нейтрофилов в норме или повышен).
5) В некоторых случаях разрешается введение колониестимулирующих факторов с целью профилактики развития фебрильной нейтропении, если у пациента имеются факторы высокого риска развития этого осложнения. Наличие этих факторов должен перед каждым циклом химиотерапии оценивать лечащий врач.
Участие самого пациента в процессе лечения – это неоценимая помощь врачу в борьбе с онкологическим заболеванием. Когда пациент внимателен к себе, интересуется происходящим и стремится к командной работе с врачом, выполняя его рекомендации, то лечение проходит легче. И с осложнениями, которые, к сожалению, нередки, справляться тоже становится проще.
Источники литературы:
- Пристман Т. Практическая химиотерапия / Пер. с англ. Под. ред. А.М. Гарина. – М.: Практическая медицина, 2011. – 192 с.
- Корман Д. Б. Основы противоопухолевой терапии. – М.: Практическая медицина, 2006. – 512 с.
- Руководство по химиотерапии опухолевых заболеваний / Под. ред. Н. И. Переводчиковой, В. А. Горбуновой. – 4-е изд., расширенное и дополненное. – М.: Практическая медицина, 2017. – 688 с.
- Сакаева Д. Д., Орлова Р. В., Шабаева М. М. Практические рекомендации по лечению инфекционных осложнений фебрильной нейтропении и назначению колониестимулирующих факторов у онкологических больных. Злокачественные опухоли : Практические рекомендации RUSSCO #3s2, 2019 (том 9). С. 585–594.
- https://rosoncoweb.ru/calculators/febrile_neutropenia/
- (Общий алгоритм назначения Г-КСФ для профилактики фебрильной нейтропении (ФН) (на основании рекомендаций RUSSCO))
Источник