Место впадения кишечного ствола

АНАТОМИЯ КИШЕЧНОГО СТВОЛА У ЧЕЛОВЕКА
- Авторы
- Файлы
Кишечный ствол (КС) отводит лимфу из внутренних
органов брюшной полости в корни или начало грудного протока (ГП) в обход
поясничных лимфоузлов (ЛУ), чем обегчается метастазирование опухолей. КС до сих
пор описывается в учебной литературе по-разному и считается постоянным
притоком и даже корнем ГП человека. Проток, по которому лимфа оттекает из
больших брыжеечных лимфоузлов (ЛУ) (Hoffman M.,
1650), в XIX веке получил название КС, объединяет эфферентные лимфатические
сосуды (ЭЛС) брыжеечных, средних ободочных и селезеночно-поджелудочных ЛУ,
проходит справа от верхней брыжеечной артерии и соединяется с поясничными
корнями ГП, иногда бывает двойным и охватывает аорту с обеих сторон (Weber E., 1842). Постоянный КС
впадает в цистерну ГП (25% из 40 трупов взрослых людей) или в поясничный ствол (ПС),
чаще левый (Иосифов Г.М., 1904). P..Poirier et B..Cuneo (1902) считали, что КС образуется слиянием ЭЛС
предаортальных ЛУ. Многие до сих пор думают, что так формируется передний
корень ГП. Ch..Martin (1932) не сумел ни разу обнаружить КС на 45 трупах
детей. Д.А.Жданов (1945) изучил анатомию КС на 94 трупах людей разных
возрастов, включая плодов. Он указал, что КС объединяет ЭЛС брыжеечных,
чревных и печеночных ЛУ и не прерывается в поясничных ЛУ на своем пути в ГП
или ПС. ЭЛС постоянных центральных верхних брыжеечных ЛУ Д.А.Жданов разделил
на 2 группы. ЭЛС из непостоянной верхней группы (2/3 случаев) формируют КС
только на 5% препаратов, он впадает в левый ПС. ЭЛС из постоянной нижней группы
формируют КС на 1/3 препаратов, он впадает в начало ГП или в ПС. Б 1/3 случаев
ЭЛС чревных ЛУ следуют через аортальное отверстие диафрагмы в грудную полость,
где впадают в ГП на разных его уровнях. Чаще всего КС образуется при слиянии
ЭЛС брыжеечных и печеночных ЛУ (53,9% людей всех возрастов, у 60% плодов).
62,2% КС огибают брюшную аорту справа (78,6% -печеночно-брыжеечные КС), слева
аорту огибают чревно-брыжеечные и брыжеечные КС. На 15,4% препаратов КС был
двойным. Непостоянный КС человека собирает лимфу только от части висцеральных
ЛУ брюшной полости и никогда не служит корнем ГП. У плодов Д.А.Жданов находил
КС вдвое реже (20,8% случаев), чем у взрослых (41,5%).. Я могу объяснить такую
разницу трудностью инъекции мелких ЛС, которыми представлен КС у плодов.
Л.С.Беспалова (1958,1967), изучив 200 трупов людей разного возраста, включая
плодов, сделала вывод, что, как правило, пути лимфооттока из всех органов
желудочно-кишечного тракта заканчиваются в поясничных ЛУ и лишь иногда –
непосредственно в ГП или ПС. Она однажды обнаружила типичный, крупный КС, обычно
он представлен более или менее мелким ЛС. Основная часть ЭЛС верхних
брыжеечных ЛУ средней группы впадает в поясничные ЛУ, минуя центральные
брыжеечные ЛУ, или сливается с ЭЛС последних в КС (Беспалова Л.С., 1958;
Спиров М.С., 1959; Красовский Г.Т., 1963). Согласно З.А.Махмудову (1981), ЭЛС
верхних брыжеечных ЛУ впадают в начало ГП у 24,2% людей.
Я впервые описал закладку КС
в эмбриогенезе человека и объяснил его непостоянство уже у плодов человека
4-5 мес, в отличие от животных, многочисленностью и обширностью размещения
поясничных ЛУ (Петренко В.М., 1987-2003). G.Heuer (1909) и S..Putte (1975) считали, что из за-брюшинного лимфатического
мешка (ЗЛМ) или брыжеечного сплетения вырастают ЛС в брыжейку тонкой кишки и
другие органы. На самом деле КС возникают в результате выключения из кровотока
части эмбриональных портокавальных анастомозов, которые становятся передними
притоками ЗЛМ. Они заметно расширяются у эмбрионов 19-30 мм длины (7-8 нед)
по мере канализации ЗЛМ. С момента закладки КС не образуют корни ГП, служат
притоками ЗЛМ, а он связан с ПС. На месте ЗЛМ и части ПС у плодов 3-го мес
образуются закладки поясничных ЛУ, постоянно ниже I и особенно II поясничного позвонка. Поэтому
нижний брыжеечный КС всегда отсутствует. Его закладка определяется в конце 7-й
нед эмбриогенеза, он выходит из корня дорсальной брыжейки задней кишки в поясничную область над нижней брыжеечной артерией и впадает в основание ЗЛМ.
В конце 8-й нед выявляются закладки парных чревного и верхнего брыжеечного КС. Чревный КС выходит из корня дорсальной брыжейки желудка, идет сбоку от чревного артериального ствола и впадает в основание парного верхнего рога ЗЛМ. Корни левого чревного КС залегают вдоль селезеночной и левой желудочной артерий, правого чревного КС – вдоль общей печеночной артерии и окружающих ее вен. Верхние брыжеечные КС сопровождают одноименную артерию около двенадцатиперстно-тощекишечного изгиба и впадают в свод ЗЛМ. Ускоренное развитие нижнего брыжеечного КС коррелирует с каудокраниальным направлением гистогенеза задней кишки и опережающими темпами канализации основания ЗЛМ.
Вокруг общего желчного протока определяется сеть ЛС, связанных с корнями правых чревного и верхнего брыжеечного КС – структурная основа морфогенеза вторичных КС (гепатодуоденального, печеночно-брыжеечного и чревно-брыжеечного).
В просвете КС у плодов возникают закладки чревных,
печеночных и брыжеечных ЛУ, особенно в области вторичных сращений брюшины. С их
развитием расширяются связи лимфатического русла внутренних органов и брыжеек
между собой и с поясничными ЛУ в забрюшинном пространстве, а КС приобретают
новый ход, достигают ПС и даже ГП..
Библиографическая ссылка
Петренко В.М. АНАТОМИЯ КИШЕЧНОГО СТВОЛА У ЧЕЛОВЕКА // Международный журнал прикладных и фундаментальных исследований. – 2010. – № 5. – С. 108-110;
URL: https://applied-research.ru/ru/article/view?id=682 (дата обращения: 04.01.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
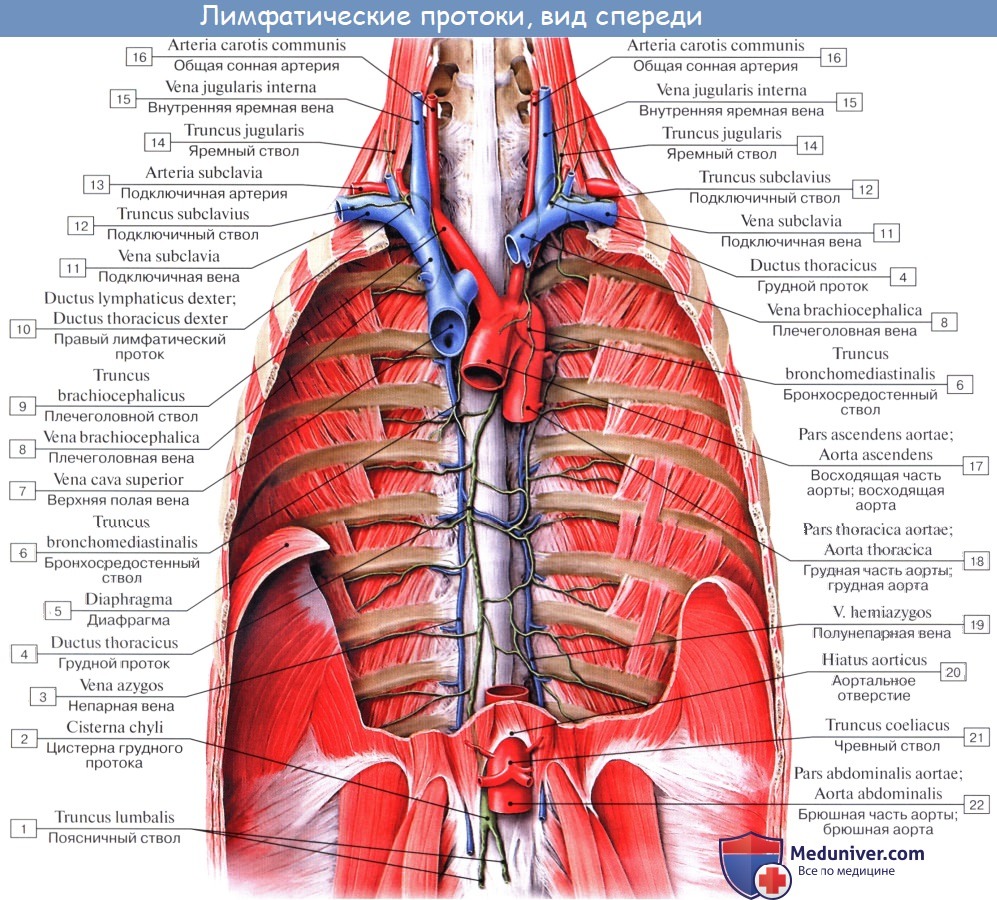
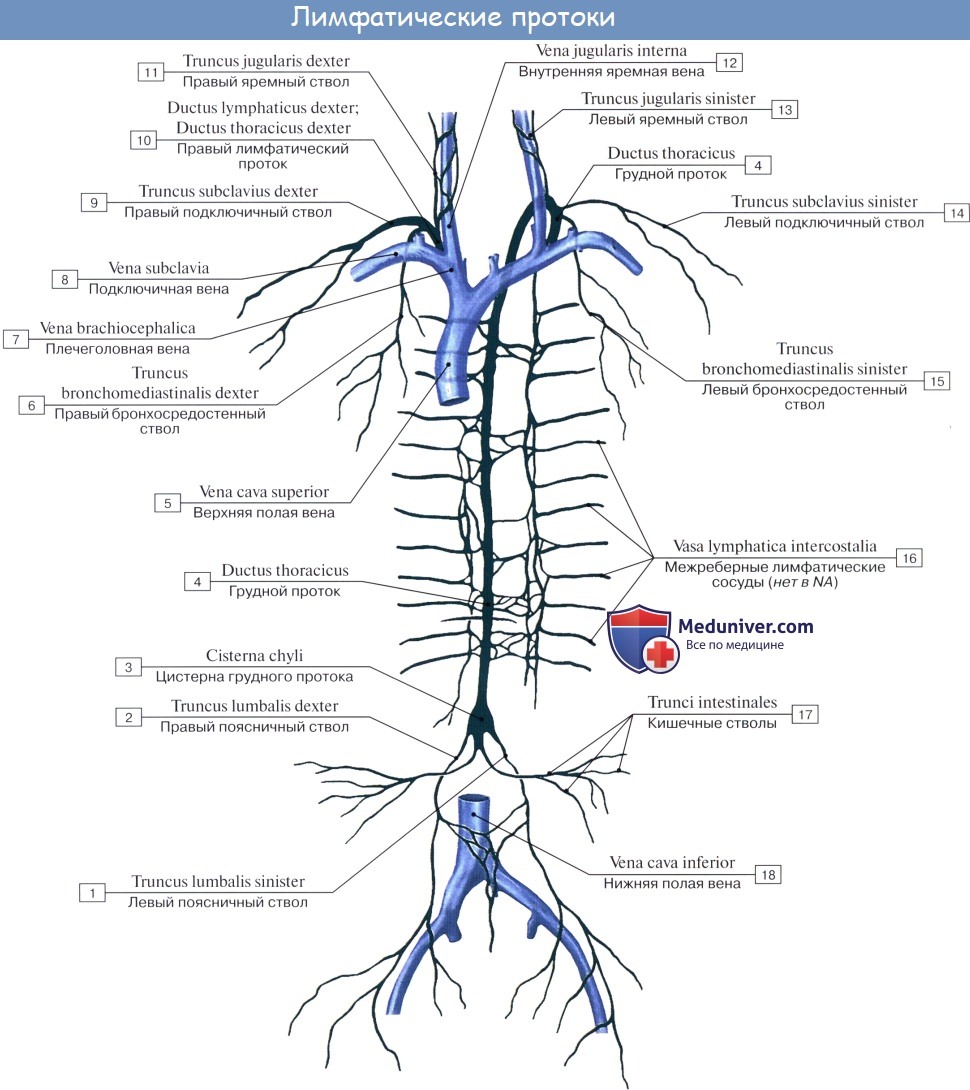
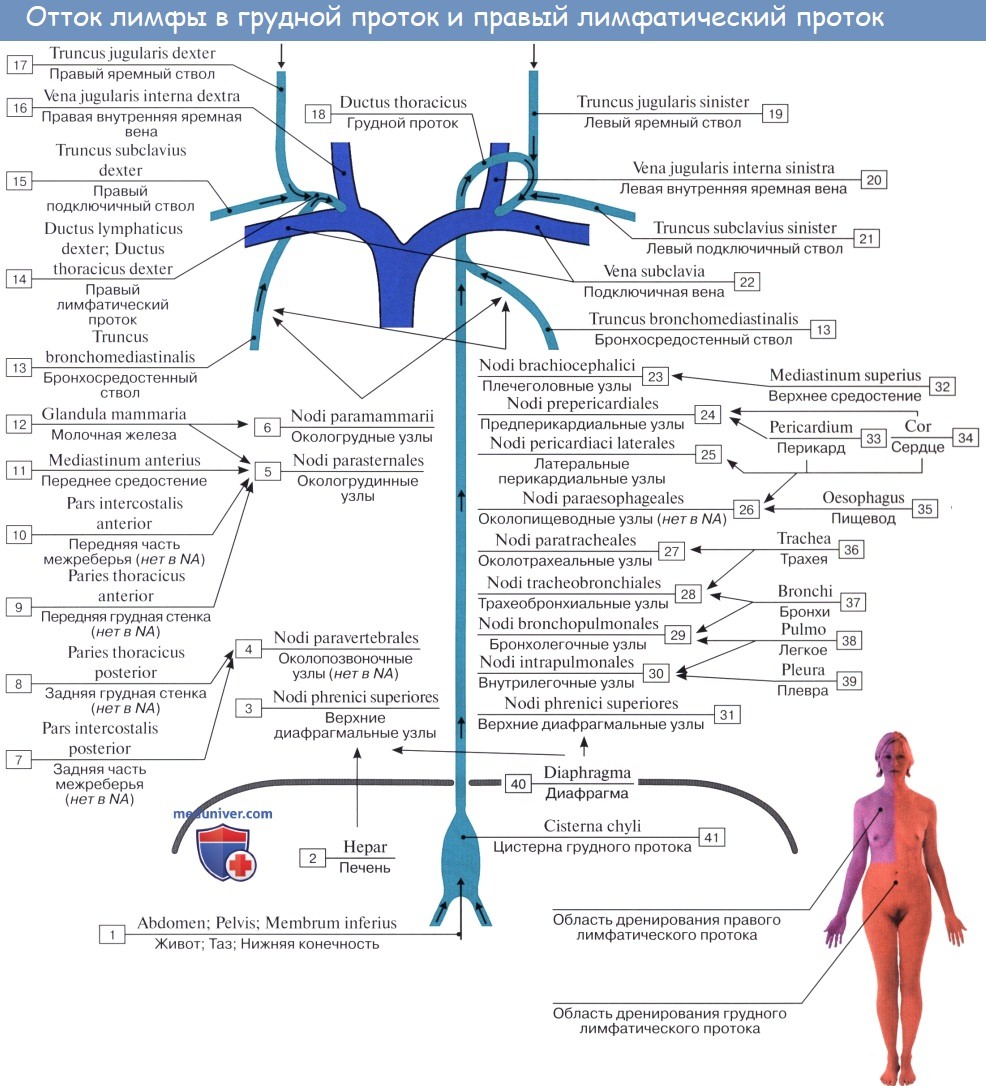
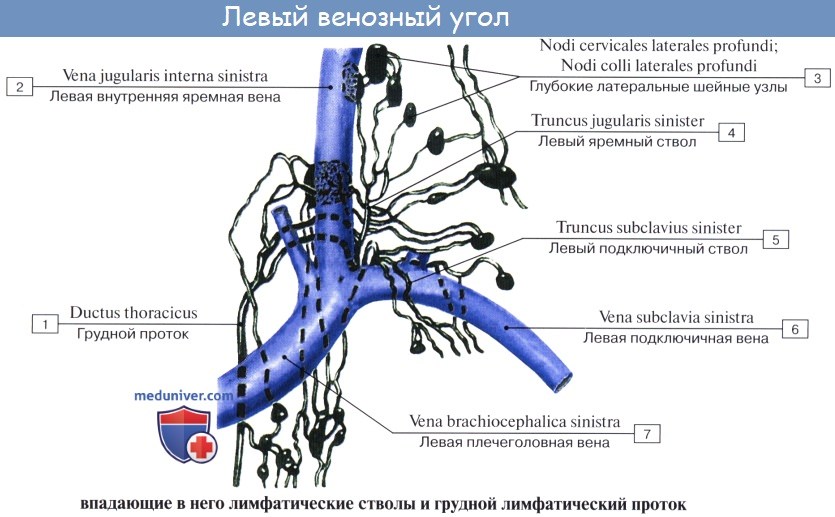
Лимфа от каждой части тела, пройдя через лимфатические узлы, собирается в лимфатические протоки (ductus lymphatici) и лимфатические стволы (trunci lymphatici). В теле человека выделяют шесть таких крупных лимфатических протоков и стволов. Три из них впадают в левый венозный угол (грудной проток, левый яремный и левый подключичный стволы), три – в правый венозный угол (правый лимфатический проток, правый яремный и правый подключичный стволы).
Самым крупным и основным лимфатическим сосудом является грудной проток. По нему лимфа течет от нижних конечностей, стенок и органов таза, брюшной полости, левой половины грудной полости. От правой верхней конечности лимфа направляется в правый подключичный ствол, от правой половины головы и шеи – в правый яремный ствол, от органов правой половины грудной полости – в правый бронхосредостенный ствол (truncus bronchomediastinalis dexter), впадающий в правый лимфатический проток или самостоятельно в правый венозный угол. От левой верхней конечности лимфа оттекает через левый подключичный ствол, от левой половины головы и шеи – через левый яремный ствол, я от органов лсиоч половины грудной полости – в левый бронхосредостенный ствол (truncus bronchomediastinalis sinister), впадающий в грудной проток.
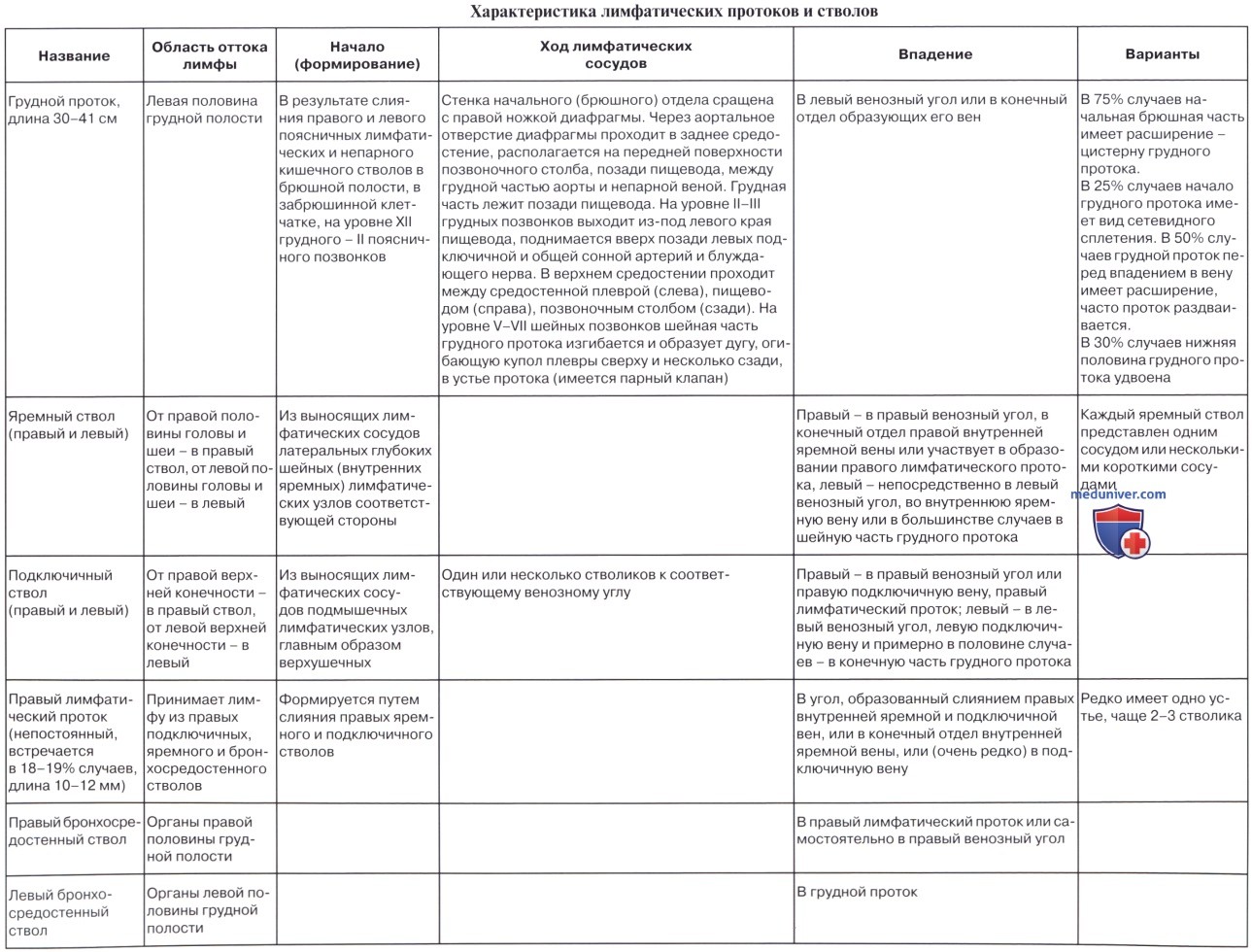
Грудной проток (ductus thoracicus) формируется в брюшной полости, в забрюшинной клетчатке, на уровне XII грудного – II поясничного позвонков в результате слияния правого и левого поясничных лимфатических стволов (trunci lumbales dexter et sinister). Эти стволы, в свою очередь, образуются из слияния выносящих лимфатических сосудов соответственно правых и левых поясничных лимфатических узлов. Примерно в 25 % случаев в начальную часть грудного протока впадает один-три выносящих лимфатических сосуда брыжеечных лимфатических узлов, которые называют кишечными стволами (trunci intestinales). В грудной проток впадают выносяшие лимфатические сосуды прелпозвоночных, межреберных, а гакже висцеральных (предаортальных) лимфатических узлов грудной полости. Длина грудного протока составляет 30-40 см.
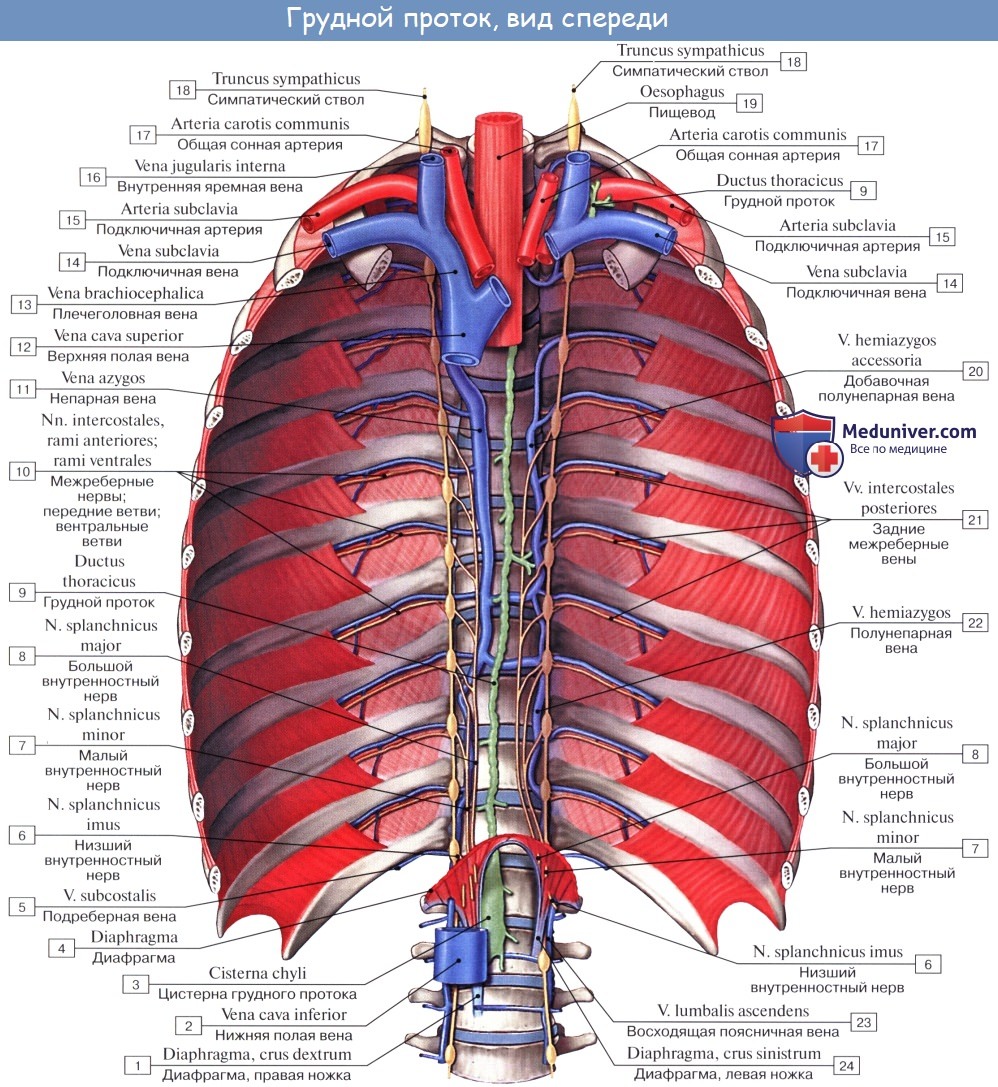
Брюшная часть (pars abdominalis) грудного протока – это его начальная часть. В 75 % случаев она имеет расширение – цистерну грудного протока (cisterna chyli, млечная цистерна) конусовидной, ампуловидной или веретенообразной формы. В 25 % случаев начало грудного протока имеет вид сетевидного сплетения, образованного выносящими лимфатическими сосудами поясничных, чревных, брыжеечных лимфатических узлов. Стенки цистерны грудного протока обычно сращены с правой ножкой диафрагмы, которая при дыхательных движениях сжимает грудной проток и способствует проталкиванию лимфы. Из брюшной полости грудной (лимфатический) проток через аортальное отверстие диафрагмы проходит в грудную полость, в заднее средостение, где располагается на передней поверхности позвоночного столба, позади пищевода, между грудной частью аорты и непарной веной.
Грудная часть (pars thoracica) грудного протока самая длинная. Она простирается от аортального отверстия диафрагмы до верхней апертуры грудной клетки, где проток переходит в свою верхнюю шейную часть (pars cervicalis). В нижних отделах грудной полости позади грудного протока находятся прикрытые внутригрудной фасцией начальные отделы правых задних межреберных артерий и конечные отделы одноименных вен, спереди – пищевод. На уровне VI-VII грудных позвонков грудной проток начинает отклоняться влево, на уровне II-III грудных позвонков выходит из-под левого края пищевода, поднимается вверх позади левых подключичной и общей сонной артерий и блуждающего нерва. Здесь, в верхнем средостении, слева от грудного протока находятся левая средостенная плевра, справа – пищевод, сзади – позвоночный столб. Латеральнее общей сонной артерии и позади внутренней яремной вены на уровне V-VII шейных позвонков шейная часть грудного протока изгибается и образует дугу. Дуга грудного протока (arcus ductus thoracici) огибает купол плевры сверху и несколько сзади, а затем устье протока открывается в левый венозный угол или в конечный отдел образующих его вен. Примерно в 50 % случаев грудной проток перед впадением в вену имеет расширение. Также часто проток раздваивается, а в ряде случаев в виде 3-4 стволиков впадает в венозный угол или в конечные отделы образующих его вен.
В устье грудного протока имеется парный клапан, образованный внутренней его оболочкой, препятствующий забрасыванию крови из вены. На протяжении грудного протока насчитывается 7-9 клапанов, препятствующих обратному току лимфы. Стенки грудного протока, помимо внутренней оболочки (tunica interna) и наружной оболочки (tunica externa) содержат хорошо выраженную среднюю (мышечную) оболочку (tunica media), способную активно проталкивать лимфу по протоку от его начала к устью.
Примерно в трети случаев встречается удвоение нижней половины грудного протока: рядом с его основным стволом располагается добавочный грудной проток. Иногда обнаруживаются местные расщепления (удвоения) грудного протока.
Правый лимфатический проток (ductus lymphaticus dexter) представляет собой сосуд длиной 10-12 мм, в который впадают (в 18,8 % случаев) правый подключичный, яремный и бронхо-средостенный стволы. Редко встречается правый лимфатический проток, имеющий одно устье. Чаще (в 80 % случаев) он имеет 2-3 и более стволиков. Этот проток впадает в угол, образованный слиянием правых внутренней яремной и подключичной вен, или в конечный отдел внутренней яремной либо подключичной (очень редко) вены. При отсутствии правого лимфатического протока (81,2 % случаев) выносяшие лимфатические сосуды лимфатических узлов заднего средостения и трахеобронхиальных узлов (правый бронхосредостенный ствол), правые яремный и подключичные стволы впадают самостоятельно в правый венозный угол, во внутреннюю яремную или подключичную вену в место их слияния друг с другом.
Яремный ствол, правый и левый (truncus jugularis, dexter et sinister), формируется из выносящих лимфатических сосудов латеральных глубоких шейных (внутренних яремных) лимфатических узлов соответствующей стороны. Каждый яремный ствол представлен одним сосудом или несколькими сосудами небольшой длины. Правый яремный ствол впадает в правый венозный угол, в конечный отдел правой внутренней яремной вены или участвует в образовании правого лимфатического протока. Левый яремный ствол впадает непосредственно в левый венозный угол, во внутреннюю яремную вену или, в большинстве случаев, в шейную часть грудного протока.
Подключичный ствол, правый и левый (truncus subclavius, dexter et sinister), образуется из выносящих лимфатических сосудов подмышечных лимфатических узлов, главным образом верхушечных, и в виде одного ствола или нескольких небольших стволов направляется к соответствующему венозному углу. Правый подключичный ствол открывается в правый венозный угол или в правую подключичную вену, правый лимфатический проток; левый подключичный ствол – в левый венозный угол, левую подключичную вену и примерно в половине случаев в конечную часть грудного протока.
[1], [2], [3], [4], [5]
Источник
Оглавление темы “Лимфатическая система ( systema Lymphaticum ).”:
Грудной проток (ductus thoracicus). Топография, строение грудного протокаГрудной проток, ductus thoracicus, по данным Д. А. Жданова, имеет длину 30 — 41 см и начинается от слияния правого и левого поясничных стволов, truncus lumbales dexter et sinister.
Обычно описываемый в учебниках как третий корень грудного протока truncus intestinalis встречается нечасто, иногда бывает парным и впадает или в левый (чаще), или в правый поясничный ствол. Уровень начала грудного протока колеблется между XI грудным и II поясничным позвонками. У начала грудной проток имеет расширение, cisterna chyli. Возникнув в брюшной полости, грудной проток проходит в грудную полость через аортальное отверстие, где он срастается с правой ножкой .диафрагмы, которая своим сокращением способствует движению лимфы по протоку. Проникнув в грудную полость, ductus thoracicus направляется кверху впереди позвоночного столба, располагаясь справа от грудной части аорты, позади пищевода и далее позади дуги аорты. Достигнув дуги аорты, на уровне V —III грудных позвонков он начинает отклоняться влево. На уровне VII шейного позвонка грудной проток выходит на шею и, образуя дугу, вливается в левую внутреннюю яремную вену или в угол соединения ее с левой подключичной (angulus venosus sinister). Место впадения грудного протока изнутри снабжено двумя хорошо развитыми складочками, препятствующими проникновению в него крови. В верхнюю часть грудного протока вливаются truncus bronchomediastinalis sinister, собирающий лимфу от стенок и органов левой половины грудной клетки, truncus subclavius sinister — от левой верхней конечности и truncus jugularis sinister — от левой половины шеи и головы.
Таким образом, грудной проток собирает около 3/4 всей лимфы, почти от всего тела, за исключением правой половины головы и шеи, правой руки, правой половины грудной клетки и полости и нижней доли левого легкого. Из перечисленных областей лимфа течет в правый лимфатический проток, впадающий в правую подключичную вену. Грудной проток и крупные лимфатические сосуды снабжены vasa vasorum. Все лимфатические сосуды имеют в своих стенках нервы — афферентные и эфферентные.
Учебное видео анатомии, топографии грудного протока и правого лимфатического протокаСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Правый лимфатический проток ( ductus lymphaticus dexter ). Топография, строение правого лимфатического протока.” |
Источник
Грудной проток [ductus thoracicus (PNA, BNA, JNA)] — основной коллектор лимфатической системы, по к-рому лимфа оттекает в венозное русло от нижних конечностей, таза, стенок и органов брюшной полости, левой половины груди и расположенных в ней органов, а также левой половины головы и шеи, левой верхней конечности.
У человека Грудной проток впервые описал в 1652 г. датский анатом Бартолин (Th. Bartholinus). Различные исследования Грудного протока выполнили Г. М. Иосифов (1904), Рувьер (H. Rouviere, 1932), Д. А. Жданов (1945), Якобссон (S.-I. Jacobsson, 1972).
Эмбриология
Варианты строения Грудного протока в значительной мере объясняются его происхождением. По Паттену (В. М. Patten, 1959), Г. п. формируется путем слияния мелких лимфатических мешков, лежащих вдоль дорсальной стенки тела зародыша. Млечная цистерна образуется из большого срединного мешка, расположенного забрюшинно в поясничной области. Находящийся краниально левый яремный мешок получает сообщение с венозным руслом у зародыша 12—14 мм длины (6—7-я нед. утробной жизни). К концу третьего месяца положение Грудной проток напоминает его расположение у взрослого человека.
Анатомия

Топография грудного протока: 1 — lymphonodus jugulodigastricus; 2 — lyraphonodus juguloomohyoideus; 3 — устье грудного протока и место впадения в него truncus jugularis sin.; 4 — место впадения truncus subclavius sin. в ductus thoracicus; 5 —truncus subclavius sin.; 6 — lymphonodi axillares; 7 — левая околоаортальная коллатераль к грудному протоку; 8 —сплетение впадающих в грудной проток сосудов левых поясничных лимфатических узлов; 9 — lymphonodus lumbalis sin.; 10 — Nodi iliaci communes; 11— lymphonodi iliaci externi;12 — lymphonodi lumbales dext.; 13 — cisterna chyli; 14 — правая трансдиафрагмальная коллатераль к началу грудного протока; 15 —ductus thoracicus (интеразигоаортальная часть); 16 — lymphonodi mediastinales posteriores; 17 —ductus thoracicus (супрааортальная часть); 18 — truncus subclavius dext.; 19 —truncus jugularis dext.; 20 — цепь лимфатических узлов вдоль n. accessorius.
Длина Грудного протока у взрослого человека 30—41 см (в среднем 38,5 см), диам. ок. 3 мм, а в области цистерны —7 мм. Выделяют брюшной, грудной и шейный отделы Г. п. Проток формируется в забрюшинной клетчатке на уровне Th12 — L2 позвонков путем слияния правого и левого поясничных стволов (trunci lumbales). В один из этих стволов или в расширенную начальную часть Г. п. (млечную цистерну — cysterna chyli) впадают кишечные стволы (trunci intestinales), являющиеся выносящими сосудами брыжеечных, печеночных и других лимфатических узлов брюшной полости. Млечная цистерна, встречающаяся в 3/4 случаев и имеющая конусовидную, ампуловидную, веретенообразную или другую форму, или сплетение образующих Г. п. сосудов (в 1/4 случаев) располагается на уровне L1-2 (низкое положение) или Th11-12 позвонков (высокое положение) справа и сзади от аорты между средними ножками поясничной части диафрагмы. При этом Г. п. сращен с ее правой ножкой, к-рая при дыхательных движениях периодически сжимает и растягивает начало протока, способствуя продвижению лимфы.
Начавшись в брюшной полости, Г. п. проникает через аортальное отверстие диафрагмы в грудную полость и располагается в заднем средостении (цветн. рис.). Грудная часть Г. п. лежит на предпозвоночной фасции, прилегая к позвоночному столбу по средней линии или справа от нее, между нисходящей аортой и непарной веной. Позади Г. п. находятся начальные отделы правых межреберных артерий. Кпереди от Г. п. лежит пищевод. На уровне Th6-7 позвонков Г. п. начинает отклоняться влево, проходит позади дуги аорты и сзади от пищевода. На уровне Th2-3 позвонков Г. п. выходит из-под левого края пищевода и поднимается вверх по передней поверхности длинной мышцы шеи и позади левых подключичной артерии, общей сонной артерии и блуждающего нерва. Справа Г. п. соприкасается с пищеводом и левым возвратным нервом, слева — с левой медиастинальной плеврой. В области шеи, латеральнее левой общей сонной артерии и внутренней яремной вены, Г. п. (шейный отдел) изгибается в виде дуги, позади к-рой находятся левые позвоночные артерия и вена. Верхний край дуги находится на 3—5 см выше ключицы. У людей долихоморфного телосложения дуга Г. п. имеет высокое положение, брахиморфного — низкое. Обогнув купол плевры, Г. п. впадает в угол слияния левых подключичной и внутренней яремной вен. Иногда Г. п. впадает в конечную часть внутренней яремной или подключичной вены.

Рис. 1. Схема некоторых вариантов изменчивости грудной части грудного протока: а — один ствол; б—г дополнительный, левосторонний проток на разных участках; 1 — вена; 2 — грудная часть протока; 3 — область аортального отверстия в диафрагме; 4 — млечная цистерна.
Отмечена индивидуальная изменчивость Г. п. В грудном (рис. 1) отделе в 60% случаев он представлен одним стволом, в 37%, наряду с главным правосторонним, имеется левосторонний ствол, в 3% случаев описаны дополнительные коллатерали Г. п., в т. ч. и транс диафрагмальные притоки, несущие лимфу из органов верхнего этажа брюшной полости, минуя начало Г. п. Кроме того, в грудной отдел Г. п. впадают выносящие сосуды пристеночных и висцеральных лимф, узлов грудной полости. Постоянно существующие связи с правым грудным протоком (ductus lymphaticus dexter) и другими крупными сосудами и лимф, узлами в области средостения позволяют компенсировать отток лимфы от нижней половины тела человека в случаях непроходимости Г. п. при патологии, а также при его перевязке в случае повреждения.

Рис. 2. Схема некоторых вариантов изменчивости шейной части грудного протока: а — один ствол; б — два ствола; в — три ствола; г — четыре ствола; 1 — у. jugularis int.; 2 — v. subclavia sin.; 3 — v. brachiocephalica sin.; 4 — ductus thoracicus.
В шейном отделе Г. п. в 27% случаев представлен одним стволом, в 50%—двумя, в остальных случаях тремя-четырьмя (рис. 2). В ряде случаев Г. п. перед впадением в вену ампуловидно расширен. В шейный отдел Г. п. обычно впадают левый яремный лимф, ствол (truncus jugularis sinister — PNA, BNA, JNA), собирающий лимфу от левой половины головы и шеи, и левый подключичный лимф, ствол (truncus subclavius sinister — PNA, BNA, JNA), несущий лимфу от левой верхней конечности.
К аномалиям относятся полное удвоение Г. п. с раздельным впадением в правый и левый венозный угол, замещение протока сплетением лимф, сосудов, впадение в правый венозный угол, истончение стенок.
Кровоснабжение Грудного протока осуществляется ветвями правой поясничной, мышечно-диафрагмальных, задних межреберных артерий, правой бронхиальной артерии. Шейный отдел Г. п. получает ветви из пищеводных артерий, левой позвоночной и нижней щитовидной артерий. Вступившие в стенку Г. п. артериальные ветви образуют в его наружной оболочке артериальное сплетение. Выходящие из него артериолы ветвятся на капилляры, формирующие в наружной и средней оболочках единую капиллярную сеть. Внутриорганные вены образуют в стенке Г. п. сплетение. Внеорганные его вены не изучены.
Иннервация. Г. п. иннервируется ветвями симпатических стволов, блуждающих и межреберных нервов. Нервные стволики образуют в наружной оболочке поверхностное и глубокое сплетения. От мелкопетлистого внутримышечного сплетения ответвляются безмякотные эфферентные и чувствительные волокна. Субэндотелиальное сплетение состоит из безмякотных нервных волокон и единичных нервных клеток. В стенке Г. п. описаны различного типа нервные окончания.
Рентгеноанатомия

Рис. 3. Томограммы грудного протока (а— прямая, б — боковая проекции): грудной проток (1) на уровне Т4—Т5 делится на два ствола, видна группа надключичных лимфатических узлов (2).
В норме Грудной проток рентгенологически не определяется. Для выявления его необходимо контрастирование специальными веществами — сверхжидким йодолиполом, миодилом.
Методика лимфографии Г. п.: на одной или обеих стопах обнажают лимфатические сосуды и вводят в них специальные канюли. Контрастное вещество в количестве 8—10 мл (на одну конечность) вводят в сосуд с помощью специального прибора — перфузора, обеспечивающего непрерывное поступление контрастного вещества со скоростью 1 мл за 8—10 мин. (А. Ф. Цыб и соавт., 1974). В большинстве случаев через 1 час различными методами (рентгенография, рентгенотелевидение, рентгенокинематография и др.) можно наблюдать четкое изображение Г. п., обычно в виде одного ствола. Над диафрагмой выявляются множественные лимф. протоки, которые выше также сливаются в один ствол. Два ствола Г. п. наблюдаются реже. Как правило, контрастированный проток поднимается в направлении левого бокового края позвоночника и выявляется на косых и боковых рентгенограммах и томограммах (рис. 3) рядом с костными образованиями. Дуга протока определяется слева на уровне второго межреберного промежутка. Форма дуги может быть различной — вытянутой или округлой. Иногда дуга и окончание протока представлены двумя-тремя стволами. Нередко видны и прилежащие к нему лимф. узлы.
Гистология

Рис. 4. Микропрепарат грудного протока: 1 — внутренняя оболочка; 2—средняя оболочка; 3 — наружная оболочка.
Стенка Г. п. состоит из внутренней, средней и наружной оболочек (рис. 4). Внутренняя оболочка (tunica intima) представлена эндотелием и субэндотелиальным слоем, состоящим из коллагеновых, эластических волокон, а также отдельных гладкомышечных клеток и их пучков. Внутренняя оболочка, толщина к-рой у человека, поданным В. А. Кудряшовой (1975), составляет 11—12,4 мкм, образует 7—9 клапанов; один из них находится в устье Г. п. и препятствует забрасыванию крови из вены в проток. В основе створок клапанов лежат соединительнотканные волокна и гладкомышечные клетки. На границе внутренней и средней оболочек имеется внутренняя эластическая мембрана. Средняя оболочка (tunica media) толщиной 49—129 мкм состоит из рыхлой волокнистой соединительной ткани, а также пучков гладкомышечных клеток, отделенных друг от друга коллагеновыми и эластическими волокнами. Мышечные пучки образуют в средней оболочке Г. п. два слоя: внутренний продольный и наружный циркулярный. Толщина этих слоев не на всех уровнях Г. п. выражена одинаково. Наибольшей толщины мышечные слои достигают в области млечной цистерны. Они утолщены также в местах образования клапанов. Средняя оболочка Г. п. без видимой границы переходит в наружную (tunica adventitia), толщиной 128—186 мкм, к-рая состоит из рыхлой соединительной ткани, богатой жировыми клетками, и отдельных пучков гладкомышечных клеток.
Физиология
Собирая лимфу из указанных анатомических областей, Грудной проток обеспечивает продвижение ее в вены. Этому способствует ряд факторов: разница давления плазмы (в мелких лимф, сосудах давление в пределах 8—10 мм рт. ст., а в Г. п., как и в крупных венах, оно ниже атмосферного), насосная функция грудной клетки, ритмические сокращения ножек диафрагмы и др. Наличие клапанов в месте впадения Г. п. в яремную вену препятствует забрасыванию в него крови.
Патология
Воспалительные заболевания Г. п. встречаются редко. Известны случаи туберкулеза протока при генерализации инфекции или прорыве в проток казеозно-некротических масс из лимф. узла. Хронический продуктивный воспалительный процесс в Г. п. возникает и при филяриатозах (см.). Заболевание характеризуется появлением лимфы в моче — хилурией (см.), хилезными поносами, скоплением лимфы в плевральной полости — хилотораксом (см.) и в брюшной полости — хилоперитонеумом.
Опухоли. Доброкачественные опухоли — лимфангиомы, или хилангиомы. Клинически лимфангиомы проявляются в основном хилореей. Злокачественные опухоли бывают первичными и метастатическими. К первичным опухолям относится лимфангиоэндотелиома, к-рая быстро растет и рано метастазирует. Метастатические опухоли протока известны при раке желудка, толстой кишки, матки, яичников.
Кисты Г. п. чаще имеют посттравматическое происхождение. Иногда наблюдаются идиопатические кисты; они известны даже у новорожденных детей и, возможно, связаны с патологическим истончением стенки протока. Обычно кисты имеют овальную форму и тонкую стенку, рыхло связанную с окружающими тканями. Диаметр кист варьирует от 3 до 15 см. Диагностика кист при отсутствии хилоторакса представляет значительные трудности. Основное значение для диагноза имеет контрастное рентгенол, исследование, которое позволяет выявить дополнительную тень соответственно проекции протока. Изредка кисты бывают множественными. Разрывы таких кист могут сопровождаться возникновением двустороннего хилоторакса, а также хилоторакса и хилоперитонеума.
Повреждения Г. п. происходят при закрытой травме и проникающих ранениях грудной клетки. С развитием торакальной хирургии участились операционные травмы Г. п.; практически эта опасность возникает при любой сложной операции на органах грудной полости. Повреждения шейного отдела протока возможны во время симпатэктомии, струмэктомии, удаления лимф, узлов надключичной области, эндартериэктомии из левой общей сонной артерии. Основным клиническим проявлением нарушения целости Г. п. является хилорея, хилоторакс (см.) и их последствия.
Нарушения проходимости протока развиваются при сдавлении его шейного отдела, чаще всего метастазами рака в лимф, узлы, а также вследствие тромбоза вен и венозной гипертензии (в бассейне подключичной и верхней полой вен). Клинически это проявляется хилотораксом, хилоперитонеумом, отечностью левой половины лица и левой руки. В. И. Францев (1963) описал возникновение хилоторакса после наложения каво-пульмонального анастомоза, связывая его с развитием гипертензии в верхней полой вене.
Лечение
Показаниями к операциям на Грудном протоке являются его повреждения, опухоли, кисты, реже деструктивный панкреатит, при к-ром шейную часть протока дренируют с целью выведения лимфы и дезинтоксикации. Оперативный доступ к шейной части — разрез, параллельный верхнему краю левой ключицы. При закрытых повреждениях этого отдела, а также при различных ранениях тампонируют проток (марлей, фибринной пленкой, мышечным лоскутом) или (лучше) перевязывают оба конца. Доступ к грудной части протока— боковая торакотомия (см.) на стороне поражения. Вскрывают медиастинальную плевру и выделяют проток. Для лучшего выявления главного ствола, его ветвей и места повреждения целесообразно пользоваться «биологическим контрастированием» лимфы. С этой целью за 2—3 часа до операции следует накормить больного смесью Огнева: 400 мл молока, 2 яйца, 100 г сахара, 50 мл этилового спирта, 50 г сливочного масла, 10 г поваренной соли; для большей наглядности к смеси Огнева рекомендуют добавлять липофильную краску, напр, синьку Эванса. После приема такой смеси хилус приобретает синеватый опалесцирующий оттенок, что видно во время операции.
Опухоли и кисты Г. п. иссекают и перевязывают оба конца протока вместе с крупными коллатеральными лимф, сосудами. Отток лимфы после такой резекции протока восстанавливается по лимфовенозным анастомозам и коллатеральным лимфатическим путям средостения. При обнаружении повреждения протока во время операции показана перевязка обоих его концов, т. к. при перевязке только одного, нижнего, конца возможен ток лимфы по коллатералям с ретроградным истечением ее через верхний конец.
В случаях неполного пересечения Г. п. дефект можно ушить тонкими нитями на атравматических иглах. Ходж и Бриджиз (G. В. Hodge, H. Bridges, 1948), А. С. Лурье (1961) и др. в случае перерезки протока имплантировали его в прилежащую вену, т. е. накладывали лимфовенозный анастомоз. Для наложения такого анастомоза лучшие перспективы открывает микрохирургическая техника шва.
Все внутриплевральные операции на Грудном протоке во избежание скопления лимфы в средостении заканчивают без ушивания медиастинальной плевры. В полость плевры вводят два дренажа, которые соединяют с системой для постоянного отсасывания (см. Аспирационное дренирование). Удаление дренажей производят после полного прекращения выделения жидкости.
См. также Лимфатическая система.
Библиография: Атлас грудной хирургии, под ред. Б. В. Петровского, т. 1, М., 1971; Ващенко К. А. О хирургической анатомии грудного лимфатического протока, Хирургия, № 4, с. 123, 1968, библиогр.; Жданов Д. А. Общая анатомия и физиология лимфатической системы, Л., 1952, библиогр.; Кудряшова В. А. Макро-микроскопическое строение стенки грудного протока человека, Арх. анат., гистол, и эмбриол., т. 66, № 3, с. 89, 1974; Лурье А. С. О пересадке поврежденного грудного протока в вену при онкологических операциях на шее, Вопр, онкол., т. 7, № 6, с. 9, 1961, библиогр.; М