Может предупреждать о заболеваниях желудочно кишечного тракта
Инфекции желудочно-кишечного тракта и их профилактика
Инфекции желудочно-кишечного тракта – одна из частых проблем со здоровьем, встречающихся в летнее время года. Пожалуй, каждый из взрослых хотя бы раз в жизни встречался с острой кишечной инфекцией.
Многие заболевшие переносят инфекцию легко, восстанавливаются в домашних условиях, но есть группы людей, для кого кишечная инфекция может быть очень опасной. Это дети младшего возраста. В этом возрасте обезвоживание развивается быстро и может наступить летальный исход. В группе риска пожилые люди, лица с иммунодефицитными состояниями, а также с хроническими заболеваниями пищеварительной системы.
Причины подъема заболеваемости кишечными инфекциями: устоявшаяся тёплая погода, благоприятная для размножения возбудителей, а также пренебрежение правилами личной гигиены, а именно грязные руки. Употребление в пищу не вымытых или слегка вымытых ягод, фруктов и овощей, хранение еды без холодильника в походных условиях, пикниках, тортик с кремом на жаре.
Заражение возможно также при уходе за больным острыми кишечным инфекциями человеком. Следует помнить, что не всегда заболевший имеет признаки заболевания. Особенно опасен как источник инфекции бессимптомный бактерионоситель.
В тёплое время года возбудители кишечных инфекций чаще бактерии, хотя кишечные инфекции могут быть вызваны бактериями и вирусами.
Бактериальные: сальмонеллез, дизентерия, иерсиниоз, ботулизм, стафилококковая инфекция и др.
Вирусные: ротавирусная, аденовирусная, энтеровирусная и др.
Кроме того, возбудителями кишечных инфекций могут быть грибки и простейшие. Насчитывается более 30 возбудителей острых кишечных инфекций.
Попадание возбудителя происходит или через рот (с грязными руками, немытыми овощами), но возможен и воздушно-капельный механизм передачи, если возбудитель инфекции вирус.
Клиническая картина обычно схожа.
В зависимости от локализации инфекционного процесса признаками заболевания могут быть рвота, тошнота, боли в животе, диарея. Может быть все вместе. В большинстве случаев присутствуют симптомы интоксикации: температура, озноб, потливость, слабость, возможно обезвоживание.
В зависимости от причины (вирусной или бактериальной) симптомы кишечных инфекций могут появиться в течение нескольких часов или до одного-трех дней после заражения и могут варьироваться от легкой до тяжелой. Симптомы обычно длятся один или два дня, но иногда они могут сохраняться до 10 дней.
Что делать, если кто-то в семье заболел кишечной инфекцией?
Больного, в первую очередь, необходимо изолировать. Это позволит снизить риск передачи инфекции здоровым членам семьи.
При уходе за больным должны строго соблюдать правила личной гигиены: часто мыть руки с мылом, особенно после ухода за больным. Выделить заболевшему персональную посуду, полотенце.
Важно проводить уборку в комнате больного с обеззараживающим средством.
При подозрении на острую кишечную инфекцию необходимо обратиться к врачу. Особенно быстро следует обратиться за медицинской помощью, если не удаётся снизить температуру, рвота не прекращается более 48 часов, если рвота с кровью, стул с кровью.
Ребёнка следует в любом случае показать врачу. Врача вызываем на дом. За неотложной медицинской помощью обратиться необходимо, если температура тела 39*С и выше, плохо сбивается, имеются признаки обезвоживания, ребёнок вялый, кожные покровы сухие, отсутствует мочеиспускание.
Лечение назначает врач.
Основные меры профилактики острых кишечных инфекций.
Если у вас есть признаки кишечной инфекции, примите меры предосторожности, чтобы избежать распространения инфекции.
Мойте руки после посещения туалета и перед приготовлением пищи. Не готовьте еду для других людей. Избегайте тесного контакта с другими людьми во время болезни.
Основные меры профилактики кишечных инфекций:
– мойте руки после посещения туалета, перед приготовлением пищи, после прикосновения к животным и перед едой
– соблюдайте чистоту на кухне, не храните мусор
– избегайте употребления непастеризованного молока, – – не употребляйте в пищу сырое мясо,
– при приготовлении пищи используйте отдельные разделочные доски и посуду для сырого и приготовленного мяса.
– зелень, фрукты и овощи тщательно мойте,
– избегайте употребления в пищу сырой рыбы, морепродуктов,
– мясо, птицу подвергайте полноценной термической обработке,
– храните готовую пищу в холодильнике, если вы храните их более двух часов,
– пейте бутилированную воду во время путешествий,
– не употребляйте напитки со льдом,
– не купайтесь в водоемах, где купаться запрещено,
– купаясь в бассейнах, реках и других водоемах, не заглатывайте воду,
– не приобретайте продукты с рук, особенно консервированные.
Соблюдение правил личной гигиены – основа профилактики кишечных инфекций.
Источник
 ЖКТ являет собой систему организма, в которой происходят все процессы пищеварения. По статистике, заболевания органов ЖКТ на сегодняшний день являются одной из самых частых причин обращения людей к докторам. Рассмотрим более подробно основные причины развития данных патологий, их виды, особенности, симптомы и методы лечения.
ЖКТ являет собой систему организма, в которой происходят все процессы пищеварения. По статистике, заболевания органов ЖКТ на сегодняшний день являются одной из самых частых причин обращения людей к докторам. Рассмотрим более подробно основные причины развития данных патологий, их виды, особенности, симптомы и методы лечения.
Причины развития болезней ЖКТ
Чаще всего заболевания в желудочно-кишечном тракте человека развиваются по таким причинам:
- Ранее перенесенные инфекционные болезни.
- Паразитарные поражения кишечника.
- Генетическая предрасположенность человека к болезням данных органов и систем.
- Длительное лечение некоторыми лекарственными препаратами, которые негативно отображаются на работе ЖКТ. К таковым относятся антибиотики, анальгетики кортикостероиды.
- Частые стрессы и нервные перенапряжения.
- Острая нехватка витамин и полезных микроэлементов в организме.
- Многолетнее курение.
- Частое употребление спиртосодержащих напитков, которые не только раздражают слизистые оболочки органов кишечника, но и также негативно влияют на работу печени и почек.
- Проживание в загрязненной экологической среде. К данному пункту относиться не только вдыхание вредных паров, пыли и воздуха, но и также употребление неочищенной воды (зараженной кишечной палочкой либо содержащую тяжелые металлы).
- Употребление продуктов питания с добавлением пестицидов, красителей, консервантов и прочих вредных примесей.
Важно! При регулярном употреблении продуктов с примесью опасных химических соединений у человека в разы увеличивается риск заболеть раком желудка и прочих органов ЖКТ.
- Частое переедание.
- Употребление чрезмерно горячей либо холодной пищи.
- Преобладание в рационе рафинированной пищи, а также животных жиров (нехватка клетчатки, содержащейся во фруктах, зелени и овощах).
- Неправильный режим питания (частые ночные трапезы, еда «всухомятку», несбалансированный рацион).
- Соблюдение слишком ограничивающей диеты (однообразное питание, при котором организму нахватает полезных микроэлементов).
- Гормональные и эндокринные нарушения в оргазме.
- Хроническое переутомление.
- Ожирение (лишний вес).
- Острые воспалительные процессы в организме.
Симптомы болезней

Симптоматика болезней ЖКТ зависит от конкретной патологии и ее запущенности. Традиционно выделяют такие признаки развития заболеваний данной группы:
- Боли в животе – это наиболее часто встречающийся признак болезней ЖКТ. Они могут иметь разную локализацию (отдавать с левой стороны или правый бок, спину, область лопаток и шею).
Также болевой синдром может иметь разный характер (колющий, острый, ноющий, давящий, режущий и т.п.). При остром протекании болезни у человека иногда наблюдаются приступообразные боли и спазмы в зоне живота.
Важно! Иногда болевые ощущения настолько сильные, что человек не может спать и кушать. В таком состоянии ему нужно срочно обращаться к врачу, ведь иногда спазмы в животе могут указывать на воспаление аппендикса, которое при отсутствии хирургического лечения способно привести к серьезным последствиям.
- Отрыжка едой или просто воздухом указывает на нарушение работы желудка и снижение общего тонуса сфинктера пищевода. Более того, отрыжка тухлыми яйцами свидетельствует на замедление процессов пищеварения и общей моторики работы кишечника.
- Изжога появляется из-за резкого выброса желудочного сока в пищевод. Она сопровождается болью, жжением в зоне груди и гортани. Обычно изжога указывает на повышенную кислотность желудка.
Важно! Если не устранить изжогу, то со временем она может привести к развитию язвы. Более того, часто именно данный симптом указывает на язвенную болезнь, а также гастрит.
- Тошнота. Как правило, она указывает на хронические болезни ЖКТ, которые протекают волнообразно (имеют периоды обострений и стабильного монотонного протекания). Чаще всего тошнота свидетельствует о гастрите.

- Рвота, особенно с примесью крови – это тревожный сигнал, при появлении которого больному рекомендуется срочно посетить гастроэнтеролога. Данное явление может указывать на развитие рака желудка, острое отравление либо поражение опасными бактериями. Оно требует немедленной диагностики и лечения.
- Вздутие живота может развиваться из-за частого употребления продуктов, которые провоцируют образование большого количества газов (капуста, бобовые, хлеб и т.п.). Несмотря на кажущуюся безобидность газов, они не являются нормой и могут приводить к кишечной непроходимости.
Более того, газы часто сопровождаются дисбактериозом (как лечить у взрослых читайте в этой статье) и нарушением работы поджелудочной железы.
- Резкое понижение массы тела обычно наблюдается при развитии онкологических патологий, а также после паразитарного поражения организма.
- Ощущение распирания и дискомфорта после приема пищи бывает при переедании.
- Горечь во рту.
- Повышение слюноотделения.
- Анемия (головокружение, слабость).
- Появление крови в стуле указывает на проблему, локализующуюся в конечных отделах кишечника (прямой кишке).
- Появление неприятного запаха изо рта.
- Нарушение стула (частые запоры, диарея, метеоризм).
- Чувство жажды.
- Появление белого налета на языке указывает на проблемы с печенью и почками.
- Потеря аппетита.
Виды и классы болезней ЖКТ
Все болезни желудочно-кишечного тракта по причине появления разделяются на две отдельные категории:
- Болезни инфекционного происхождения.
- Болезни неинфекционного происхождения.
По месту локализации патологии ЖКТ могут быть в таких органах:
- Желудок.
- Пищевод.
- Печень.
- Кишечник (толстый и тонкий).
- Желчный пузырь.
Заболевания органов ЖКТ
 Выделяют такие самые распространенные болезни органов пищеварения:
Выделяют такие самые распространенные болезни органов пищеварения:
- Гастрит – это патология, при которой сильно поражается слизистая желудка. Он развивается из-за попадания бактерии под навиванием Helicobacter. Реже вызвать гастрит могут стрессы, прием алкоголя и курение.
- Колит – это болезнь, при которой страдает оболочка толстого кишечника пациента. Обычно его появление вызывают различные болезнетворные микробы.
Важно! При колите у человека в кишечнике образуются небольшие язвочки, которые при отсутствии лечения будут кровоточить и могут дать толчок к развитию онкологических патологий.
- Гепатит. Он может быть вирусным (гепатит А) и хроническим (гепатит В и другие, которые передаются вместе с кровью либо половым путем). При этом заболевании больше всего страдает печень человека.
- Цирроз печени – это болезнь, при которой в больших масштабах поражаются ткани печени. Если не лечить такую патологию, то приблизительно за 5-7 лет она может привести к летальному исходу больного.
- Язва нарушает целостность слизистого слоя желудка. Она вызывает яркие симптомы (тошнота, рвота, сильные боли) и может спровоцировать опасные осложнения.
Важно! Язва желудка, к сожалению, является хронической болезнью, поэтому при ее выявлении у детей или взрослых, им придется всю жизнь соблюдать лечебное питание и время от времени проходить поддерживающее лечение.
- Дисбактериоз поражает кишечник человека. Он развивается вследствие нарушения пищеварения (обычно такое случается после длительного приема антибиотиков).
- Холецистит – это патология, при которой воспаляется желчный пузырь.
- Панкреатит поражает поджелудочную железу.
- Геморрой — это заболевание, которое поражает прямую кишку. Он сопровождается анальными кровотечениями, болью и нарушением стула. Геморрой требует длительного медикаментозного, а иногда и хирургического лечения.
- Аппендицит – это воспаление отростка слепой кишки.
Диагностика
 Диагностика болезней органов пищеварения предусматривает такие методы исследования:
Диагностика болезней органов пищеварения предусматривает такие методы исследования:
- Сбор анамнеза у больного и первичный осмотр (пальпация) брюшной полости.
- Взятие общих анализов крови и мочи.
- Анализ кала.
- УЗИ брюшной полости.
- Рентгенография брюшной полости.
- КТ органов ЖКТ.
- Прослушивание органов стетоскопом.
- Проведение внутрижелудочной манометрии.
Лечение кишечных заболеваний
 Лечение данных заболеваний зависит от конкретной патологии, результатов анализов и общей симптоматики пациента. Оно может корректироваться также и в зависимости от хронических болезней больного, а также его возраста.
Лечение данных заболеваний зависит от конкретной патологии, результатов анализов и общей симптоматики пациента. Оно может корректироваться также и в зависимости от хронических болезней больного, а также его возраста.
Традиционная терапия предусматривает такое:
- Назначение анальгетиков и спазмолитиков при болях (Парацетамол, Но-шпа).
- Назначение ферментов и лекарств для улучшения пищеварения (Панкреатин, Фестал).
- Использование антибиотиков при бактериальном поражении кишечника. Обычно такие препараты подбираются индивидуально в зависимости от возбудителя болезни.
- Лекарства для улучшения пищеварения.
- Пациенту рекомендуется соблюдать постельный режим в периоды обострений.
- При выявлении воспаления желчного пузыря назначаются противовоспалительные и мочегонные лекарства.
- При диагностировании гепатита назначаются гепатопротекторы и противовирусные лекарства.
- При необходимости нужен уход за больными (особенно тогда, когда пациенту провели хирургическое вмешательство, как при аппендиците).
Помимо этого уже после завершения лечения больному рекомендуется посетить санаторий для укрепления организма.
Диета
 Диета является основой правильной лечебной терапии. Она предусматривает соблюдение таких рекомендаций:
Диета является основой правильной лечебной терапии. Она предусматривает соблюдение таких рекомендаций:
- Переход на дробное питание.
- Отказ от употребления кофе, алкоголя, соли, сахара и острых соусов.
- Полный запрет на жирное, жирное, копченое и полуфабрикаты.
- Последний прием пищи должен быть не позднее семи часов вечера. После этого можно пить только кефир.
- В день должно быть 3-4 полноценных приема пищи и два перекуса фруктами.
- Нельзя кушать колбасные изделия и пить газированные напитки.
- Основу рациона должны составлять блюда из рыбы, мяса и овощей. Также можно употреблять каши, морепродукты, кисломолочные продукты и белковые омлеты.
- Важно полностью исключить из рациона животные жиры, майонез, кондитерские изделия и фаст фуд.
- Употреблять теплую пищу, хорошо ее пережевывая.
Профилактика
 Чтобы снизить риск появления болезней ЖКТ, человеку следует придерживаться следующих рекомендаций врача:
Чтобы снизить риск появления болезней ЖКТ, человеку следует придерживаться следующих рекомендаций врача:
- Следить за своим весом и не допускать ожирения.
- Своевременно обращаться к врачу при появлении первых признаков болезни.
- Хотя бы раз в год проводить профилактическое обследование у гастроэнтеролога. Также желательно делать УЗИ брюшной полости и сдавать общие анализы крови.
- Соблюдать все правила приготовления пищи (мясо и рыба должны проходить термическую обработку, овощи хорошо мыться под проточной водой и т.п.).
- Не питаться в местах, где можно подхватить кишечную палочку (различные точки быстрого питания, фаст фуд и т.п.). Лучше отдавать предпочтение домашней пищи.
- Вести активный образ жизни и обязательно заниматься спортом, так как физические нагрузки способствуют нормализации пищеварения. Также может практиковаться лечебная физкультура (при хронических болезнях).
- Составить сбалансированное меню, которое будет богато всеми необходимыми полезными веществами. Лучше всего в этом поможет опытный гастроэнтеролог или диетолог.

- Избегать стрессов и нервных перенапряжений. При необходимости нужно обращаться к неврологу или психологу.
- Не заниматься самолечением и не принимать препараты без назначения врача. Особенно это касается лечения маленьких детей (неверно подобранный препарат и дозировка могут нанести существенный вред организму, в особенности органам ЖКТ).
- Отказаться от курения и употребления спиртных напитков.
- Иметь полноценный сон и отдых (избегать чрезмерного переутомления организма).
- Не переедать.
- Обязательная диспансеризация.
- Своевременно лечить те болезни и нарушения, которые могут вызвать болезни ЖКТ.
- Питание должно быть регулярным (нужно соблюдать определенный режим).

Врач сайта: Антон палазников
Врач-гастроэнтеролог, терапевт
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Расстройство пищеварения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Заболевания органов желудочно-кишечного тракта, которые вызывают расстройство пищеварения, относятся к числу наиболее распространенных в популяции. Признаки нарушения пищеварения в той или иной степени наблюдаются почти у четверти населения земного шара, однако большинство не обращаются за помощью к врачам и лечатся самостоятельно, что в некоторых случаях грозит развитием осложнений.
Заболевания органов пищеварения могут возникать еще в детском или юношеском возрасте и приобретать хроническое течение.
Разновидности нарушений пищеварения
Нарушения пищеварения можно разделить на две большие группы.
К первой относятся заболевания, вызванные недостатком ферментов поджелудочной железы и веществ, необходимых для переваривания пищи, – желудочного сока, желчи. В этих случаях характерными симптомами являются изжога, отрыжка, вздутие живота, колики, боль в подвздошной области.
Вторая группа объединяет расстройства, вызванные нарушением процессов всасывания в кишечнике. Эти нарушения характеризуются спастическими болями, усилением перистальтики (урчания) в животе, чувством распирания, неустойчивой дефекацией (запорами или поносами), истощением, мышечной слабостью.
Возможные причины расстройства пищеварения
Одной из наиболее распространенных причин расстройства пищеварения врачи называют нарушение моторики пищевода. Патологии двигательной активности пищевода приводят к затруднению продвижения пищи в желудок и, наоборот, легкому попаданию (забросу) концентрированного желудочного сока на стенки пищевода.
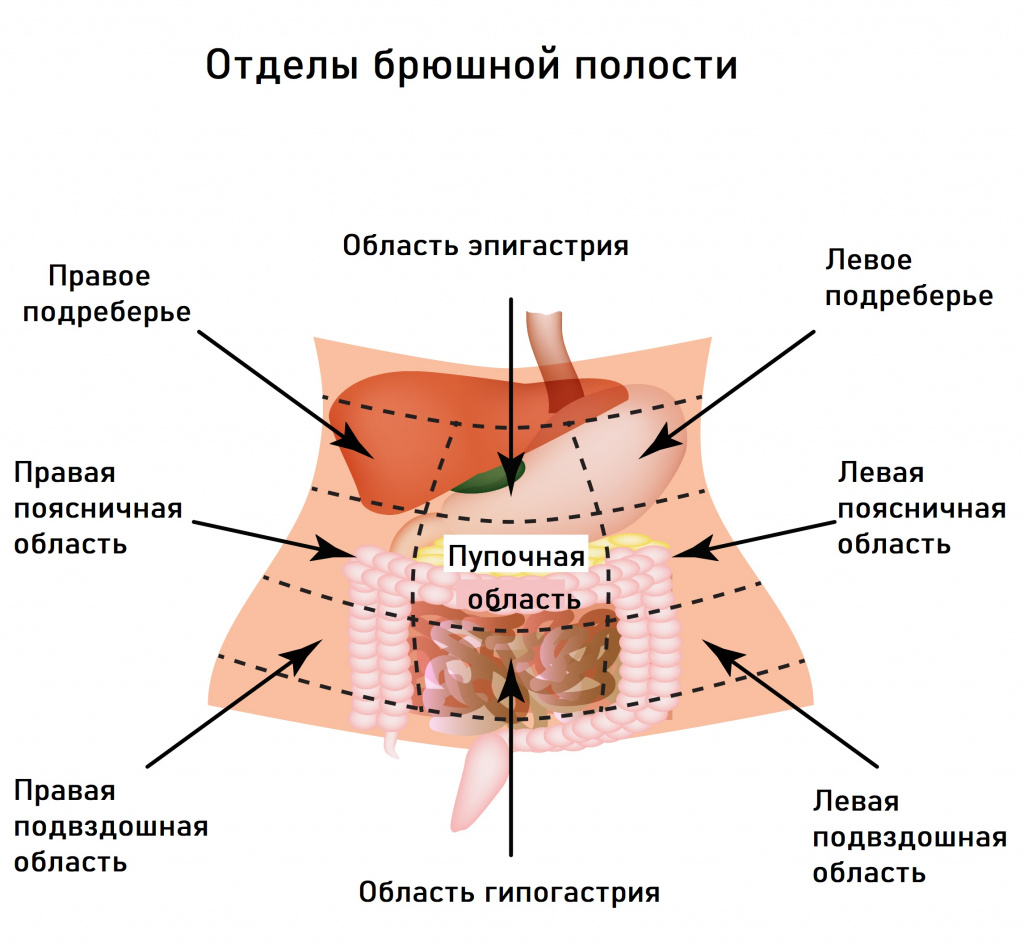
Другая значимая причина – функциональная диспепсия, которая объединяет состояния, вызванные временным (не более 3 месяцев) нарушением деятельности желудка, двенадцатиперстной кишки и поджелудочной железы. Пациенты предъявляют жалобы на боль или ощущение дискомфорта в подвздошной области, тяжесть, чувство переполнения желудка после принятия обычного объема пищи, вздутие живота, тошноту, рвоту, отрыжку, изжогу. Боли характеризуются периодичностью (натощак или ночью) и быстрым прекращением после приема пищи или препаратов, понижающих кислотность в желудке.
Если боли локализуются в левом подреберье или носят опоясывающий характер, то можно заподозрить проблемы с поджелудочной железой, если в правом – дисфункцию печени и желчного пузыря.
При обследовании таких пациентов часто не удается выявить «органических» заболеваний (язвы, опухоли, панкреатит).
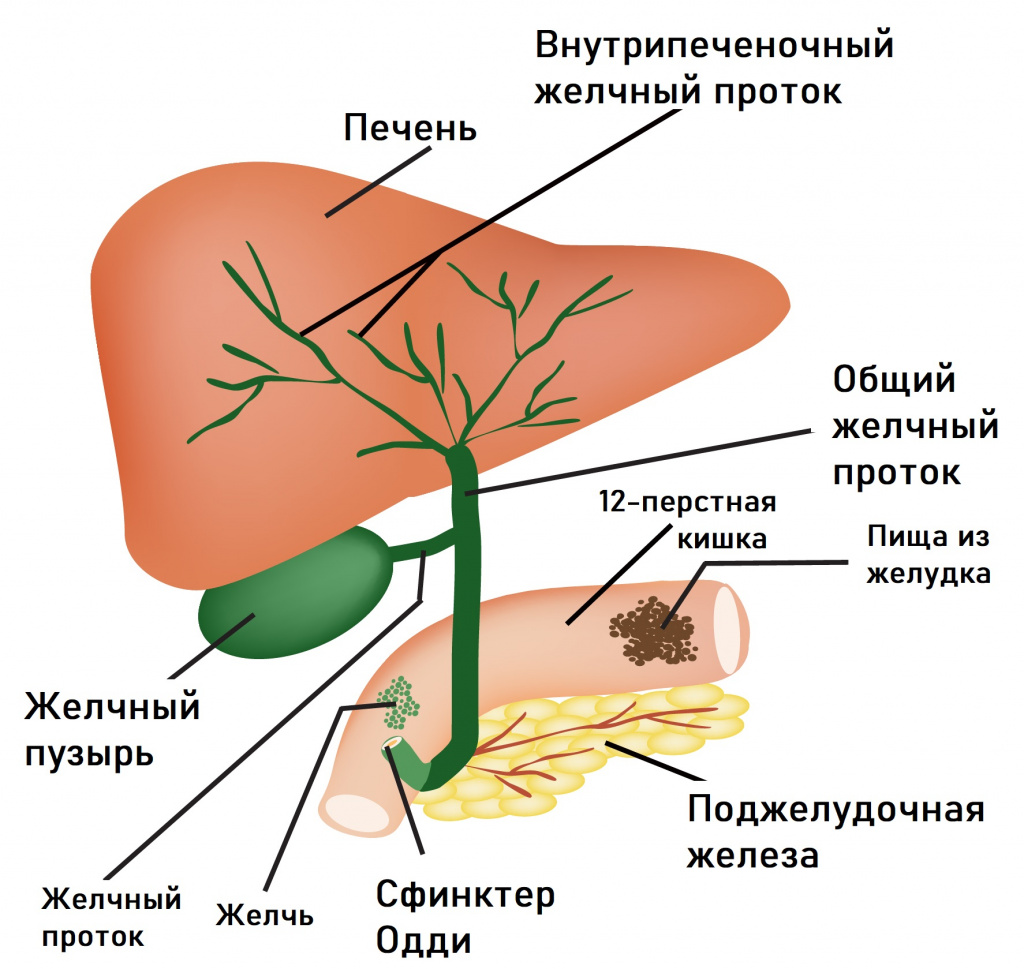
Проблемы с пищеварением могут возникать в результате функциональных расстройств билиарного тракта (системы желчевыведения). В их основе лежит нарушение синхронности в работе желчного пузыря и сфинктера Одди, через который желчь поступает в 12-перстную кишку. При спазме сфинктера происходит не только застой желчи в желчном пузыре, но и нарушение работы поджелудочной железы, что в совокупности приводит к появлению острой боли, которая чаще локализуется в правом подреберье и может отдавать в спину. Приступы провоцируются приемом жирной и острой пищи, холодных напитков, стрессовыми ситуациями. Боли в правом подреберье могут сочетаться с чувством распирания. Характерными симптомами служат также тошнота, горечь во рту, вздутие живота, запоры.

К еще одной причине расстройства пищеварения можно отнести синдром раздраженного кишечника – болезненные состояния, при которых боль или дискомфорт в животе проходят после опорожнения кишечника. Стул при этом отличается нерегулярностью с преобладанием диареи (поноса) или запоров.
В качестве причин синдрома раздраженного кишечника называют инфекционные заболевания, нервные стрессы, некачественное питание, употребление большого количества газообразующих продуктов, переедание.
Основными симптомами этого заболевания служит вздутие живота, схваткообразная боль в животе, которая обычно усиливается после приема пищи и ослабевает после опорожнения кишечника. Примечательно, что в ночное время боли прекращаются.
При диарее количество опорожнений кишечника может достигать 5 раз в день, а позывы к дефекации могут возникать после каждого приема пищи. Часто остается чувство неполного опорожнения кишечника. При запоре характер кала напоминает «овечий», состоящий из мелких плотных катышков. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
К каким врачам обращаться при расстройстве пищеварения
Важно помнить, что начальные симптомы спазма и нарушения моторики пищевода возникают чаще всего в детстве (срыгивания, внезапная рвота неизмененной пищей сразу после еды, боли при глотании) и требуют консультации врача-педиатра.
Если такие симптомы в течение длительного времени (более месяца) проявляются у взрослого, следует посетить врача-терапевта для получения направления на обследование желудочно-кишечного тракта и записаться к гастроэнтерологу.
Лечением функциональных расстройств пищеварения, включая синдром раздраженного кишечника, занимаются терапевты, гастроэнтерологи и психотерапевты.
Диагностика и обследования при расстройстве пищеварения
При подозрении на заболевание пищевода назначают рентгеноскопию, которая позволяет выявить нарушение прохождения бариевой взвеси в желудок и расширение пищевода. Для исключения органических поражений пищевода выполняют пищеводную манометрию и эзофагоскопию.
Диагностика функциональной диспепсии обычно включает клинический анализ крови; биохимический анализ крови; анализ кала на скрытую кровь; С-уреазный тест для диагностики инфекции Helicobacter pylori; гастродуоденоскопию с целью визуальной оценки состояния стенки желудка и исключения ее язвенных поражений и опухолей; УЗИ печени, желчного пузыря и поджелудочной железы для уточнения их состояния.
Для диагностики дискинезии желчных путей выполняют исследование клинического анализа крови; общего анализа мочи; биохимического анализа крови для оценки уровня печеночных ферментов (АЛТ, АСТ), билирубина и щелочной фосфатазы.
Кроме того, могут быть назначены ультразвуковая диагностика, эндоскопическая ретроградная холангиопанкреатография и эндоскопическая манометрия сфинктера Одди.
Диагноз «синдром раздраженного кишечника», как правило, ставится методом исключения других органических заболеваний. Для этого выполняют следующие лабораторные и инструментальные исследования:
- клинический анализ крови;
- биохимический анализ крови;
- копрологическое исследование (исследование кала);
Что следует делать при расстройстве пищеварения
В первую очередь необходимо сократить промежутки между приемами пищи и уменьшить порции. Не рекомендуется употреблять горячие или холодные блюда, пищу необходимо тщательно пережевывать. Сразу после еды не следует наклоняться или ложиться.
Если есть подозрение на функциональную диспепсию, нужно ограничить употребление жирной, жареной и острой пищи, кофе и крепкого чая. Желательно отказаться от курения, употребления алкоголя, приема обезболивающих препаратов.
Лечение расстройства пищеварения
В качестве стартовой терапии при нарушении моторики пищевода врач может назначить прием блокаторов кальциевых каналов, нитратов, в качестве вспомогательных препаратов – седативные средства.
Если медикаментозное лечение не дает результатов, прибегают к баллонному расширению пищевода, эндоскопическому введению ботулотоксина или хирургическому вмешательству.
При лечении функциональной диспепсии показано применение ингибиторов протонной помпы, главным образом при болевых симптомах, а также при повышенной выработке желудочного сока. В случае нарушения двигательной функции желудка используют препараты, стимулирующие моторику желудочно-кишечного тракта. При выявлении в желудке H. pylori назначают курс антибиотикотерапии. Неврологические симптомы лечат антидепрессантами или купируют с помощью психотерапии.
Для нормализации деятельности желчного пузыря и сфинктера Одди врач может назначить препараты нескольких групп – в комплексе они должны усиливать секрецию желчи и моторику желчного пузыря (препараты урсодезоксихолевой кислоты и растительного происхождения), а также оказывать спазмолитическое действие на сфинктер Одди (гимекромон).
Терапия синдрома раздраженного кишечника предусматривает в основном нормализацию образа жизни и правильный режим питания. Медикаментозная терапия направлена на нормализацию моторики кишечника и устранение боли.
Источники:
- Васильев Ю.В. Функциональная диспепсия. Современные представления о проблеме и возможности терапии. Медицинский совет, журнал. № 6. 2013. С. 94-98.
- Пономарева Л.Г. Современные представления о расстройствах пищевого поведения. Молодой учёный, журнал. №10 (21). 2010. С. 274-276.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник