Неотложная помощь при кишечном кровотечении при брюшном тифе
Желудочно-кишечные кровотечения. Неотложная помощь при желудочко-кишечных кровотечениях.Причины желудочно-кишечных кровотечений многочисленны и разнообразны. Анамнез заболевания: возраст, какие лекарственные средства и продукты питания принимал (аспирин, НПВП, препараты железа, активированный уголь, шпинат). Наиболее частые причины желудочно-кишечных кровотечений
Рвотные массы и стул: количество, цвет (кофейной гущи для верхнего отдела ЖКТ), состав. Стул – цвет (черный – мелена, каштанового оттенка – гематохез, ярко красная кровь). Важным признаком желудочного кровотечения (наряду с общими симптомами острого малокровия является кровавая рвота. Кровавая рвота наступает обычно не сразу после начала кровотечения, а лишь при переполнении желудка кровью. При Листанном желудочном кровотечении выделение крови сопровождается рвотными движениями; в излившейся крови, как правило обнаруживаются остатки пищи; выделившаяся кровь обычно темного цвета (иногда темно-бурого), со сгустками. Однако при обильных кровотечениях кровь может быть и алого цвета, так как не успевает подвергнуться действию желудочного сока. Помимо рвоты, при желудочном кровотечении появляется (обычно на 2 сутки) черный стул, жидкий, кашицеобразный; клейкие испражнения со зловонным запахом. Дополнительные методы обследования при желудочко-кишечных кровотечениях.Пальцевое ректальное исследование – опухоль прямой кишки, геморрой, осложненный кровотечением, анальная трещина. В случае гематохезии проводят проктосигмоидо- или колоноскопию. ФГДС наиболее чувствительное и специфичное исследование для определения источника кровотечения из верхнего отдела ЖКТ; оно выявляет очевидный или потенциальный источник кровотечения более чем в 80% случаев. Критерии степени тяжести кровотечения Неотложные меры при кровотечениях из органов ЖКТОбщая гемостатическая консервативная терапия. Средства, обладающие гемостатическим и ангиопротективными свойствами: Остальные мероприятия по ведению и лечению этой группы больных находится в компетенции хирургов. Учебное видео – шоковый индекс Альговера, степени кровопотери и анемииСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Кровь в моче – гематурия. Неотложная помощь при кровотечениях.” Оглавление темы “Неотложная помощь и тактика в терапии.”: |
Источник
Основные клинические симптомы
Инкубационный период от 7 до 25 дней
Начальный период:
- Симптомы общей интоксикации (головная боль, слабость, головокружение), нарастающая гипертермия;
- Задержка стула (диарея редко), возможны: диспепсический синдром (метеоризм, тошнота, рвота), абдоминальные боли;
- К концу первой недели гепатоспленомегалия.
Период разгара (1-2 неделя):
- Экзантема (розеолы о 3-6 мм, с четкими границами, возвышающиеся над уровнем кожи) на коже верхних отделов живота и нижних отделов грудной клетки;
- Выраженные симптомы общей интоксикации, гипертермия;
- Язык сухой, потрескавшийся, покрыт плотным грязно-бурым или коричневым налетом, с отпечатками зубов, края и кончик языка свободны от налета;
- Стул характерный для энтеритов (жидкий, кашицеобразный, или водянистый, обильный, с непереваренными комочками, небольшим количеством прозрачной слизи, зеленью и резким кислым запахом), аускультативно: «урчание» кишечника, пальпаторно: болезненность при пальпации в илеоцекальной области;
- Гепатоспленомегалия;
- Артериальная гипотензия, возможна брадикардия;
- Нарастающее качественное (до делирия) и количественное расстройство сознания до сопора или комы;
- Возможно развитие перфорации кишечных язв и кишечного кровотечения.
Диагностические мероприятия
- Сбор анамнеза (одновременно с проведением диагностических и лечебных мероприятий);
- Осмотр врачом (фельдшером) скорой медицинской помощи или врачом специалистом выездной бригады скорой медицинской помощи соответствующего профиля;
- Пульсоксиметрия;
- Термометрия общая;
- Исследование уровня глюкозы в крови с помощью анализатора.
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных;
- Контроль диуреза.
Дополнительно, в период разгара:
- Мониторирование электрокардиографических данных;
Для врачей анестезиологов-реаниматологов:
- Контроль ЦВД (при наличии центрального венозного доступа).
Лечебные мероприятия
Начальный период:
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение;
- Катетеризация кубитальной или, и других периферических вен;
- Кристаллоиды (полиионные растворы + Натрия хлорид 0,9%) – 500-1000 мл в/в со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- При гипертермии (t° тела > 38,5°С):
- Анальгин 50% – 2 мл в/м +
- Димедрол 1% – 1мл в/м +
- Папаверин 2% – 2 мл в/м;
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
Период разгара:
- Обеспечение лечебно-охранительного режима;
- Положение пациента в зависимости от показателей гемодинамики;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску (носовые катетеры);
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа или, и для врачей анестезиологов-реаниматологов – катетеризация подключичной или, и других центральных вен (по показаниям);
5. Кристаллоиды (полиионные калийсодержащие растворы + Натрия хлорид 0,9%) – до 1000 мл в/в (внутрикостно) со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
6. При брадикардии (ЧСС < 60 в мин.) и отсутствии симптомов делирия:
- Атропин – 1 мг в/в (внутрикостно) болюсом медленно;
7. При гипертермии (t° тела > 38,5°С):
- Анальгин 50% – 2 мл в/м (в/в (внутрикостно) болюсом медленно);
8. При сохраняющейся гипотензии (САД < 90 мм рт.ст.):
- Катетеризация 2ой периферической вены или установка внутрикостного доступа или для врачей анестезиологов-реаниматологов – катетеризация подключичной или, и других центральных вен (по показаниям);
- Коллоиды – в/в (внутрикостно) со скоростью от 10 мл/кг/час (не более 1000 мл), под аускультативным контролем легких, на месте и во время медицинской эвакуации;
9. При развитии делирия:
- Дополнительный объем лечебных мероприятий по протоколу «Делирий, не вызванный алкоголем или другими психоактивными веществами» раздела «Психические расстройства и расстройства поведения»;
При развитии перфорации кишечника или кишечного кровотечения:
- Дополнительный объем лечебных мероприятий по протоколам «Острый перитонит» или «Желудочно-кишечное кровотечение неуточнённое» раздела «Болезни органов пищеварения»;
10. При сохраняющейся гипотензии (САД< 90мм рт.ст.):
- Дофамин – 200 мг в/в (внутрикостно) капельно или болюсом медленно со скоростью от 5 до 20 мкг/кг/мин., на месте и во время медицинской эвакуации или, и
- Адреналин – 1 -3 мг в/в (внутрикостно) капельно или болюсом медленно со скоростью от 2 до 10 мкг/ мин., на месте и во время медицинской эвакуации или, и
- Норадреналин – 4 мг в/в (внутрикостно), капельно или болюсом медленно, со скоростью 2 мкг/ мин., на месте и во время медицинской эвакуации;
11. Для врачей анестезиологов-реаниматологов:
При уровне SpО2 < 90% на фоне оксигенации 100% 02 или, и при уровне сознания <12 баллов по шкале ком Глазго или, и при сохраняющейся гипотензии (САД < 90 мм рт.ст.):
- Перевод на ИВЛ,
- ИВЛ в режиме нормовентиляции,
- Зонд в желудок;
12. Медицинская эвакуация (см. «Общие тактические мероприятия»).
Общие тактические мероприятия
При уровне сознания > 12 баллов по шкале ком Глазго, САД > 90 мм рт.ст., SpО2 > 90% на фоне оксигенации 100% О2:
Для бригад всех профилей:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
При уровне сознания < 12 баллов по шкале ком Глазго или, и при сохраняющейся артериальной гипотензии (САД < 90 мм рт.ст.) или, и при уровне SpО2 < 90% на фоне оксигенации 100% О2:
Для бригад всех профилей, кроме реанимационных:
- Вызвать реанимационную бригаду;
- Проводить терапию до передачи пациента реанимационной бригаде.
Для реанимационных бригад:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Источник
Острые желудочно-кишечные кровотечения являются осложнениями более чем 100 заболеваний различной этиологии. Их клинические проявления могут быть симулированы болезнями органов дыхания (туберкулез, рак, бронхоэктазии и др.), которые приводят к обильному кровохарканью, заглатыванию крови, последующей рвоте кровью и мелене. По частоте они занимают 5-е место среди острых заболеваний органов брюшной полости, уступая острому аппендициту, острому холециститу, острому панкреатиту, ущемленной грыже и опережая острую кишечную непроходимость и прободную язву желудка и двенадцатиперстной кишки.
Наиболее часто эти кровотечения возникают на почве язвенной болезни (60-75%). Желудочно-кишечные кровотечения неязвенной этиологии могут быть обусловлены опухолями пищеварительного канала, эрозивным гастритом, синдромом Маллори-Вейсса, гипертензией в системе воротной вены, грыжами пищеводного отверстия диафрагмы, болезнями крови (болезнями Банти, Верльгофа, Щенлейна-Геноха, гемофилией и др.), а также заболеваниями сердечно-сосудистой системы (атеросклерозом, гипертонической болезнью, ревматизмом и др.).
Клиническая картина при остром желудочно-кишечном кровотечении зависит прежде всего от его интенсивности, характера основного заболевания, возраста больного, наличия сопутствующей патологии.
В клиническом течении острых желудочно-кишечных кровотечений следует выделить две фазы: скрытого течения и явных признаков кровотечения.
Первая фаза начинается с поступления крови в просвет пищеварительного канала и проявляется признаками нарушения внутриорганного кровотока – слабостью, головокружением, шумом в ушах, бледностью кожных покровов, тахикардией, тошнотой, потливостью и обмороком. Этот период может быть кратковременным или же продолжаться в течение нескольких часов и даже суток. Клиническая диагностика в этот период чрезвычайно сложна. Нередко это состояние объясняют вегетососудистой дистонией, инфарктом миокарда, беременностью, последствием закрытой черепно-мозговой травмы и др. Заподозрить острое желудочно-кишечное кровотечение позволяет только внимательное изучение жалоб больного, анамнеза и начальных симптомов заболевания.
Кровавая рвота или рвота цвета кофейной гущи, дегтеобразный стул (мелена) – наиболее достоверные признаки желудочно-кишечного кровотечения. Они характерны для начальной стадии второй фазы. При этом сам факт желудочно-кишечного кровотечения не вызывает сомнения, хотя причины и локализация источника нередко остаются неясными.
На догоспитальном этапе нет необходимости во что бы то ни стало выяснить этиологию кровотечения. Сам факт желудочно-кишечного кровотечения является показанием к проведению неотложных лечебных мероприятий и срочной госпитализации больного в хирургический стационар.
В то же время тщательное выяснение жалоб больного и анамнеза заболевания позволяет у 50 % больных установить источник кровотечения. Наличие язвенного анамнеза у больного, а также болевого и диспептического синдромов за несколько дней до начала кровотечения и исчезновение боли после появления кровотечения (симптом Бергманна) свидетельствует о язвенной природе кровотечения.
Для желудочно-кишечных кровотечений опухолевого генеза, особенно рака желудка, характерен предшествующий кровотечению симптомокомплекс малых признаков рака желудка: тупая постоянная ноющая боль в надчревной области, снижение аппетита, похудение, нарушение сна, раздражительность, повышенная утомляемость. В запущенных случаях в надчревной области можно пропальпировать опухолевидное образование, увеличенную бугристую печень и выявить асцит.
Для опухолей высокой локализации (пищевод, кардиальный отдел желудка) характерны рвота кровью, боль в надчревной области или за грудиной, дисфагия; а для опухолей нижних отделов пищеварительной системы (толстая кишка) – выделение крови при дефекации, боль в области локализации патологического процесса, явления обтурационной кишечной непроходимости в анамнезе.
Кровотечение из варикозно расширенных вен пищевода начинается внезапной обильной рвотой кровью. В анамнезе, как правило, имеются указания на заболевания печени, сердечнососудистой и дыхательной системы. Печень увеличена, отмечаются иктеричность кожных покровов, расширенные подкожные вены передней брюшной стенки, нередко асцит.
Острый геморрагический гастрит и острые язвы, осложненные кровотечением, могут возникать на фоне экзо- и эндогенной интоксикации, а также приема ульцерогенных препаратов (производные ацетилсалициловой кислоты, нестероидные гормоны).
Происхождение синдрома Маллори-Вейсса обусловлено продольными разрывами слизистой оболочки и глубжележащих слоев кардиального отдела желудка и пищевода при натужной рвоте, переполненном желудке и закрытом привратнике, когда резко повышается давление в кардиальном отделе желудка и пищеводе, происходит их дилатация. Это приводит к разрыву слизистой оболочки и подслизистого слоя, повреждению подслизистого сосудистого сплетения, а в тяжелых случаях – и глубже расположенных крупных сосудов, появлению острого профузного желудочного кровотечения. Синдром Маллори-Вейсса наблюдается чаще всего у лиц, злоупотребляющих алкоголем (до 80 % случаев). Наряду с этим обнаруживают и другие явные причины натужной рвоты и возникновения острого желудочного кровотечения: переедание, острые заболевания пищеварительной системы, сахарный диабет, тяжелый кашель, акт дефекации, подъем тяжести.
Источником кровотечения могут быть также грыжи пищеводного отверстия диафрагмы, для которых характерны скрытое или умеренное кровотечение и развитие гипохромной анемии. Таких больных беспокоят загрудинная боль, усиливающаяся при наклонах туловища и в ночное время, различной степени выраженности дисфагия, тошнота, отрыжка и др.
Для выявления источника кровотечения следует провести ректальное исследование, позволяющее обнаружить новообразование, разрыв или тромбоз геморроидального узла и др. Важное значение имеет определение цвета и консистенции каловых масс. Кал с примесью свежей крови характерен для кровотечения из нижних отделов толстой кишки. Жидкий дегтеобразный стул (мелена) свидетельствует о профузном кровотечении из верхних отделов пищеварительной системы (как правило, при гастродуоденальной язве). При этом могут наблюдаться бледность кожных покровов, тахикардия, снижение артериального давления, потеря сознания и коллапс. Оформленный стул черного цвета бывает у больных с незначительным или умеренным желудочно-кишечным кровотечением и гемобилией (кровотечением из желчных протоков).
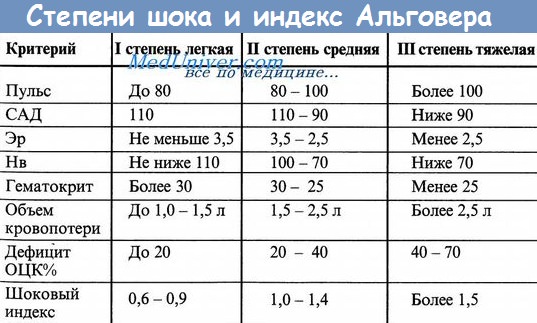
Определение степени тяжести желудочно-кишечного кровотечения
Степень тяжести кровотечения | Клинические данные | Гематологические данные | Предполагаемое снижение ОЦК |
Слабое | Не выражены | Гемоглобин более 100 г/л, Гематокрит 0,44 0,5, шоковый индекс 0,6 | До 10- 15% (500-700 мл) |
Умеренное | Пульс до 100 в 1 мин. Систолическое артериальное давление 90 – 100 мм рт.ст. ЦВД выше 40 мм вод.ст. Кожные покровы бледные, сухие. Диурез более 30 мл/ч | Гемоглобин 80-90 г/л, Гематокрит 0,38 0,32, шоковый индекс 0,8-1,2 | 15-20% (до 1,5 л) |
Средней тяжести | Пульс 120 в 1 мин, Систолическое артериальное давление 70 – 85 мм рт.ст. ЦВД 30-35 мм вод.ст. Выраженная бледность кожных покровов, беспокойство, холодный пот. Диурез менее 25 мл/ч | Гемоглобин 70 80 г/л, Гематокрит 0,3 -0,22, шоковый индекс 1,3-2 | 25-30% (до 2 л) |
Тяжелое | Пульс более 120 в 1 мин, слабый, нитевидный. Систолическое артериальное давление ниже 70 мм рт.ст. ЦВД ниже 30 мм вод.ст. Ступор, холодный липкий пот. Анурия | Гемоглобин менее 70 г/л, Гематокрит менее 0,22, шоковый индекс выше 2 | Более 35 % (более 2 л) |
При ректальном кровотечении выделяется алая кровь (иногда в виде «брызг» или сгустков).
Клиническая картина острого желудочно-кишечного кровотечения зависит от степени его тяжести. Различают слабое, умеренное, средней тяжести и тяжелое кровотечение.
Больных с признаками желудочно-кишечного кровотечения следует немедленно госпитализировать в хирургический стационар.
На догоспитальном этапе необходимо провести следующие лечебные мероприятия. Больного укладывают в горизонтальное положение, накладывают холод на надчревную область. Устанавливают назогастральный зонд, промывают желудок ледяной 5 % аминокапроновой кислотой и вводят в желудок 2 мл 0,1 % раствора норадреналина гидротартрата. Запрещается прием пищи и жидкостей per os. Внутривенно вводят гемостатические препараты: 10 мл 10 % раствора кальция хлорида, 2 мл 5 % раствора дицинона, 200 мл аминокапроновой кислоты, а также 2 мл гистодила, 5-10 мл 1 % раствора амбена. Можно повторно ввести один из перечисленных препаратов. Проводят инфузии кристаллоидных и гемодинамических плазмозамещающих растворов (желатиноль, полиглюкин, реополиглюкин) для восполнения ОЦК (вначале струйно, а при увеличении систолического артериального давления более 80 мм рт.ст. – капельно). Транспортировку больного осуществляют на носилках в положении лежа, а при наличии коллапса – в положении Тренделенбурга, одновременно проводя кислородотерапию.
В условиях хирургического стационара уточняют диагноз, определяют локализацию источника кровотечения, применяя весь доступный арсенал дополнительных инструментальных и лабораторных методов исследования, проводят интенсивную консервативную терапию, а при необходимости – оперативное лечение.
Источник