Неотложные состояния при желудочно кишечном
Желудочно-кишечные кровотечения. Неотложная помощь при желудочко-кишечных кровотечениях.Причины желудочно-кишечных кровотечений многочисленны и разнообразны. Анамнез заболевания: возраст, какие лекарственные средства и продукты питания принимал (аспирин, НПВП, препараты железа, активированный уголь, шпинат). Наиболее частые причины желудочно-кишечных кровотечений
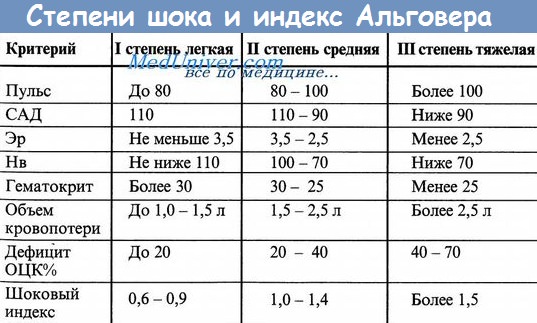
Рвотные массы и стул: количество, цвет (кофейной гущи для верхнего отдела ЖКТ), состав. Стул – цвет (черный – мелена, каштанового оттенка – гематохез, ярко красная кровь). Важным признаком желудочного кровотечения (наряду с общими симптомами острого малокровия является кровавая рвота. Кровавая рвота наступает обычно не сразу после начала кровотечения, а лишь при переполнении желудка кровью. При Листанном желудочном кровотечении выделение крови сопровождается рвотными движениями; в излившейся крови, как правило обнаруживаются остатки пищи; выделившаяся кровь обычно темного цвета (иногда темно-бурого), со сгустками. Однако при обильных кровотечениях кровь может быть и алого цвета, так как не успевает подвергнуться действию желудочного сока. Помимо рвоты, при желудочном кровотечении появляется (обычно на 2 сутки) черный стул, жидкий, кашицеобразный; клейкие испражнения со зловонным запахом. Дополнительные методы обследования при желудочко-кишечных кровотечениях.Пальцевое ректальное исследование – опухоль прямой кишки, геморрой, осложненный кровотечением, анальная трещина. В случае гематохезии проводят проктосигмоидо- или колоноскопию. ФГДС наиболее чувствительное и специфичное исследование для определения источника кровотечения из верхнего отдела ЖКТ; оно выявляет очевидный или потенциальный источник кровотечения более чем в 80% случаев. Критерии степени тяжести кровотечения Неотложные меры при кровотечениях из органов ЖКТОбщая гемостатическая консервативная терапия. Средства, обладающие гемостатическим и ангиопротективными свойствами: Остальные мероприятия по ведению и лечению этой группы больных находится в компетенции хирургов. Учебное видео – шоковый индекс Альговера, степени кровопотери и анемииСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Кровь в моче – гематурия. Неотложная помощь при кровотечениях.” Оглавление темы “Неотложная помощь и тактика в терапии.”: |
Источник
Острый гастрит
Это полиэтиологическое заболевание, обусловленное химическими, термическими, механическими, бактериальными причинами.
Различают экзогенную и эндогенную формы.
Особое место занимает флегмонозный гастрит.
Характерны острое начало, тошнота, рвота непереваренной пищей, горечь во рту, тяжесть и боли в эпигастрии, общая слабость.
Объективно: бледность кожных покровов, гипотония. Температура часто повышена. Язык обложен. Появление боли при пальпации в эпигастрии. При флегмонозном гастрите лихорадка ремиттирующего или гектического типа, ознобы, неукротимая рвота, боли в эпигастрии, сухость языка, вздутие живота, явления сердечно-сосудистой недостаточности.
Дифференциальную диагностику следует проводить с другими острыми заболеваниями органов брюшной полости (острый холецистит, острый панкреатит, обострение язвенной болезни, инфекционные заболевания), инфарктом миокарда, нарушениями мозгового кровообращения.
Неотложная помощь:
1) немедленное промывание желудка щелочным, физиологическим раствором или теплой водой, воздержание от приема пищи;
2) внутривенное капельное введение физиологического раствора или 5% раствора глюкозы (до 1-15 л);
3) при хлоропеническом синдроме – внутривенно 10 мл 10% раствора натрия хлорида;
4) при гипотонии – мезатон в дозе 1 мл 1% раствора, кофеин в дозе 1 мл 10% раствора, кордиамин в дозе 1-2 мл.
В тяжелых случаях необходима госпитализация в гастроэнтерологическое или терапевтическое отделение.
Больные с флегмонозным гастритом нуждаются в назначении антибиотиков и срочной госпитализации в хирургическое отделение для экстренной операции.
Язвенная болезнь желудка и двенадцатиперстной кишки (обострение)
Язвенная болезнь – это хроническое рецидивирующее заболевание, характеризующееся формированием язвы в желудке или двенадцатиперстной кишке в результате расстройства нейроэндокринной регуляции, нарушения трофики слизистой оболочки желудка и ее протеолиза.
Главными причинами возникновения язвенной болезни являются:
- длительное психоэмоциональное перенапряжение негативного характера;
- нарушения питания (особенно его ритма);
- курение и употребление алкоголя.
В патогенезе язвообразования наиболее существенную роль играют повышение активности кислотно-пептического фактора и снижение защитной функции слизистой оболочки, обеспечиваемого ее трофикой и муцином желудочной слизи. Определенная роль отводится гормональным, гуморальным наследственным и аутоиммунным механизмам.
Осложнения язвенной болезни: перипроцесс, кровотечение, пенетрация, перфорация, стеноз, малигнизация.
Клиническая картина обострения язвенной болезни характеризуется появлением болей в эпигастральной области или в пилородуоденальной зоне, возникающих натощак, через 15-2 часа после еды или в ночное время. Прием пищи на короткое время уменьшает интенсивность болей. Болям сопутствуют изжога, отрыжка кислым, нередко – рвота, облегчающая боль. Обращают на себя внимание похудание, обложенность языка, болезненность при пальпации в эпигастрии в зоне проекции луковицы двенадцатиперстной кишки.
Передняя брюшная стенка может быть умеренно напряжена. В крови – нередко эритроцитоз.
Характерно присутствие свободной соляной кислоты в желудочном содержимом натощак, повышение уровня ее как в базальную, так и в стимулированную фазу. Повышается активность пепсина в желудочном соке и пепсиногена в крови. Диагноз подтверждается рентгенологическим исследованием (симптом «ниши») и эндоскопически.
Лечение язвенной болезни должно быть комплексным и индивидуальным.
При обострении следует снять болевой синдром путем назначения диеты 1а, анестезина, анальгина, 25% раствора новокаина (30,0 мл), эфедрина и димедрола по 0,025 г 3 раза в день за 10 мин до еды. При выраженном болевом синдроме внутривенно вводят раствор, содержащий 10,0 мл 0,5% новокаина, 1,0 г бромистого натрия. 0,0005 г атропина, один раз в сутки.
Могут применяться ингибиторы протеолиза (эпсилон-аминокапроновая кислота, гордокс, контрикал и др.) внутривенно капельно по 50-70 тыс. ед. Показано назначение антацидов до и спустя 1-1,5 ч после еды (растворы соды, смесь Бурже, алмагель, форфолюгель и др.).
Для пролонгирования действия антацидов за 30 мин до обеда и перед сном (при ночных болях) под кожу вводят по 0,5 мл 0,1% раствора атропина. С той же целью используют метацин по 0,002 г 2 раза в день. Хорошо зарекомендовали себя блокаторы Н2-рецепторов (циметидин и др.). В стационаре применяются анаболические средства (ретаболил и др.). белковые гидрализаты, физиотерапевтические процедуры. Рекомендуется санаторно-курортное лечение.
Больной с обострением язвенной болезни должен лечиться в стационаре.
Острая печеночная недостаточность (печеночная кома)
Это клинический синдром, характеризующийся расстройством сознания и признаками печеночно-клеточной недостаточности, обусловленными массивным некрозом клеток печени.
Наиболее частыми причинами являются острый и хронический гепатит различной этиологии, а также цирроз печени.
Различают три основных вида печеночной комы:
1) печеночно-клеточная (эндогенная);
2) порто-кавальная (шунтовая или экзогенная);
3) смешанная.
В основе печеночно-клеточной комы, обусловленной массивным некрозом паренхимы печени, лежат чаще всего острый вирусный гепатит (преимущественно сывороточный), отравления грибами, промышленными ядами, медикаментозными средствами (антидепрессанты, сульфаниламиды и др.).
Портно-кавальная кома развивается чаще всего у больных циррозом печени при повышенном потреблении белка, кровотечении из варикозных вен пищевода и желудка, длительной задержке стула, обильной рвоте и поносе, гипокалиемии, удалении большого количества асцитической жидкости, оперативных вмешательствах, интеркурентной инфекции, избыточном приеме седативных средств, употреблении алкоголя, шоке.
Главную роль в патогенезе печеночной комы играет накопление в крови церебротоксических веществ (аммиак, фенол, некоторые жирные кислоты). Их токсический эффект усиливается нарушениями кислотно-щелочного равновесия, гипокалиемией.
Различают три стадии печеночной комы:
В I стадии (прекома) наблюдаются нарушение ориентации больного, замедление мышления, расстройства сна (сонливость днем, бодрствование ночью), эмоциональная неустойчивость.
Во II стадии (угрожающая или развивающаяся кома) возникают спутанность сознания приступы возбуждения с бредом, сменяющиеся сонливостью и депрессией; появляются атаксия, дизартрия, хлопающий тремор пальцев рук.
III стадия – собственно печеночная кома: сознание отсутствует, появляются ригидность мышц конечностей и затылка, патологические рефлексы. В терминальной фазе зрачки расширяются, не реагируют на свет. Кроме того, наблюдаются прогрессирование желтухи, появление печеночного запаха, явления геморрагического диатеза, гипертермия, лейкоцитоз, олигурия, протеинурия, цилиндрурия; часто присоединяется сепсис.
Неотложная помощь
Лечебные мероприятия должны быть направлены на:
1) предупреждение образования и удаление из организма церебротоксических веществ;
2) нормализацию кислотно-щелочного и ионного равновесия;
3) предупреждение инфекции и борьбу с ней;
4) коррекцию нарушений гемодинамики, функции почек и гемостаза.
В I стадии (прекома) следует резко ограничить количество белка в рационе (по 50 г), очищать кишечник клизмами, вводить антибиотики, подавляющие кишечную флору (канамицин, ампициллин). Рекомендуется введение больших количеств глюкозы (до 100 мл 40% раствора или капельно до 1 л 5% раствора). При метаболическом ацидозе внутривенно вводят 200-600 мл/сут 4% раствора натрия гидрокарбоната (при выраженном алкалозе -до 10 г/сут калия).
Широко применяют глюкозо-инсулино-калиевую смесь, глутаминовую кислоту (10—20 мл 1% раствора).
При психомоторном возбуждении – дипразин, галоперидол. Показано введение глюкокортикоидных гормональных препаратов (в прекоме -преднизолон по 120 мг/сут, в стадии комы – преднизолон по 200 мг/сут внутривенно капельно или гидрокортизон – до 1000 мг/сут внутривенно капельно). При отравлениях применяется антидотная терапия. Противопоказано введение мочегонных препаратов, морфия, барбитуратов.
Экстренная госпитализация в палату интенсивной терапии.
Обострение хронического панкреатита
Причинами могут быть: острый панкреатит, спру, язвенный колит, гемохроматоз, атеросклероз, хронический алкоголизм и др.
Это заболевание поджелудочной железы воспалительно-деструктивного или дистрофического характера с развитием соединительной ткани и прогрессирующей недостаточностью экзокринной функции. В патогенезе наиболее существенную роль играют высвобождение ферментов и гемодинамические нарушения. Ведущее значение придается превращению лизоцина в лизолицетин, обладающий гемолитическим и мембранолитическим действием.
Освобождающаяся липаза переваривает мезентериальный жир брюшины, а жирные кислоты, соединяясь с кальцием, образуют кальциевые мыла. На месте деструкции ткани железы развивается фиброз, обусловливающий секреторную недостаточность. При локализации фиброза в области тела и хвоста железы возникает сахарный диабет.
Выделяют следующие клинические варианты:
а) рецидивирующий;
б) болевой;
в) псевдотуморозный;
г) с преимущественным поражением внешнесекреторной функции;
д) с преимущественным поражением внутрисекреторной функции.
Заболевание может протекать в фазе обострения, затухающего обострения, ремиссии.
В клинике заболевания важное место занимает болевой синдром, характеризующийся постоянством и длительностью, связью с движением и переменой положения тела и отсутствием связи с приемом пищи, локализацией в эпигастральной области с иррадиацией опоясывающего характера. Часто присутствует диспептический синдром (тошнота, отрыжка, рвота). Больные худеют. При осмотре выявляется болезненность в области проекции поджелудочной железы.
Характерными считают симптомы:
Мейо-Робсона (боль в левом реберно-позвоночном углу и в точке нижней трети линии 9-е левое ребро-пупок);
Кача (полоса гиперестезии кожи в зоне иннервации ТVII и боль в точке, расположенной на 4 см слева от середины линии мечевидный отросток-пупок);
левосторонний френикус-симптом; болезненность в зоне Шоффара (биссектриса угла 9-е левое ребро-пупок и мечевидный отросток-пупок).
Частые обострения хронического панкреатита ведут к синдрому нарушения кишечного пищеварения.
Развиваются: панкреатическая диаррея, сахарный диабет, кальцификация железы, жировая дистрофия, кахексия, В12-дефицитная анемия. В период обострения может развиться гиперосмолярная кома, требующая немедленного внутривенного введения 50-100 мл 10% раствора хлорида натрия и кардиотонических средств (кордиамин).
Принципы лечения обострения хронического панкреатита представлены в табл. 7.
Таблица 7. Принципы лечения обострения хронического панкреатита (по данным Г. И. Дорофеева, В. Т. Ивашкина, 1983 г.)

Б.Г. Апанасенко, А.Н. Нагнибеда
Опубликовал Константин Моканов
Источник
Состояние, при котором у человека отмечается вытекание крови из поражённых кровеносных сосудов слизистой кишечника и желудка, называется желудочно-кишечным кровотечением. Почему возникает такая патология?
Наиболее часто поражение сосудистой системы указанных органов – это результат прогрессирующего развития целого ряда заболеваний.
Многие заболевания, к сожалению, проходят бессимптомно пока не начнутся серьезные осложнения. Кровотечение может развиваться как осложнение некоторых патологий, например, цирроза печени. Если не применить к пострадавшему адекватное медицинское вмешательство, объём кровопотери в таком случае может достигать 1-2 литров – смертельное количество, учитывая, что гибель может наступить уже после 1-1,5 потерянных литров.
Общая характеристика патологии, причины её формирования
Желудочно-кишечное кровотечение – состояние, которое в гастроэнтерологии считается одним из наиболее часто встречающихся, наряду с гастритом, панкреатитом, аппендицитом.
Источник кровотечения может локализоваться в любом отделе желудочно-кишечного тракта, поэтому для удобства медики делят их на верхние (из верхних отделов пищеварительных органов, а именно пищевода, желудка и двенадцатиперстной кишки), и нижние кровотечения (из тонкого и толстого кишечника, прямой кишки), причём первый тип встречается в 80-90% всех случаев. Кроме того, кровотечения могут быть язвенными и неязвенными, хроническими и острыми, однократными и рецидивирующими.
Чаще всего патология затрагивает мужчин, а также людей в возрасте старше 45-50 лет. У женщин и молодых людей поражение такого типа определяется реже. Примерно 9% всех людей, поступающих в медицинские учреждения для госпитализации, попадают туда именно по причине кровотечений из пищеварительных путей.
Что касается причин развития кровотечений, ими являются разнообразные заболевания внутренних органов, сосудистой системы, бактериальные поражения, и многие другие. Всего таких причин насчитывается более сотни. Все этиологические предпосылки появления патологии делятся на несколько групп.
К первой относятся болезни желудочно-кишечного тракта. Вторая представлена сосудистыми повреждениями. Отдельной группой указывается портальная гипертензия. Ещё одну группу причин желудочно-кишечных кровотечений составляют болезни крови.
Деление кровотечений на язвенные и неязвенные как раз относится к первой группе. Из них наиболее часто встречаются такие:
- язва желудка и двенадцатиперстной кишки;
- эзофагит в хронической форме;
- рефлюкс-эзофагит;
- неспецифический язвенный колит.
На развитие язвенных заболеваний, а, следовательно, кровотечений, влияют стрессы, длительный приём некоторых типов медикаментов, проблемы в работе эндокринной системы.
Неязвенные кровотечения из слизистой кишечника и желудка могут быть спровоцированы эрозиями, дивертикулёзом, анальными трещинами и геморроем, диафрагмальной грыжей, доброкачественными и злокачественными опухолями в желудочно-кишечном тракте, паразитарными поражениями, воспалительными процессами, некоторыми инфекционными заболеваниями.
Кровотечения также могут вызывать такие сосудистые нарушения:
- атеросклероз;
- системная красная волчанка;
- геморрагический васкулит;
- узелковый периартериит;
- варикозное расширение вен.
Что касается портальной гипертензии, она является одним из опаснейших осложнений цирроза печени, гепатитов, тромбоза печёночной и воротной вен.
Болезни крови, которые относятся к причинам развития желудочно-кишечных кровотечений:
- острые и хронические лейкозы;
- апластическая анемия;
- гемофилия;
- болезнь Виллебранда.
Симптоматика: как распознать наличие патологии
Любая первая помощь – доврачебная или медицинская – не может оказываться больному, пока у него не установлено наличие конкретных симптомов патологии, не определена степень поражения и уровень её угрозы для жизни.
Общая симптоматика кишечно-желудочных кровотечений представлена такими проявлениями:
- слабостью, сильным головокружением;
- повышенным потоотделением;
- потемнением в глазах;
- охлаждением конечностей;
- побледнением кожных и слизистых покровов.
Однако характерным признаком, который позволяет идентифицировать именно конкретный вид кровотечения, является примесь крови в каловых массах, а также в рвоте. При этом, кровь в стуле может присутствовать в изменённом или неизменённом виде.
Типы желудочно-кишечных кровотечений по их тяжести
В зависимости от того, насколько сильно развилась патология, и насколько она угрожает жизни поражённого, в медицине выделяют четыре степени или стадии ЖКТ-кровотечения:
- первую, когда больной чувствует себя удовлетворительно и находится в сознании, у него наблюдается падение артериального давления не ниже 100 мм. рт. столба, а уровень эритроцитов и гемоглобина пока в норме;
- вторую, которая характеризуется среднетяжёлым состоянием: у поражённого бледнеет кожа, повышается пульс, его бросает в холодный пот, давление падает до значения “80”, а гемоглобин снижается в два раза;
- третью: тяжёлое состояние, при котором у больного появляется отёк лица, заторможенность, гемоглобин колеблется на уровне 25% от нормы;
- четвёртую: в этом случае больной впадает в кому и может не выйти из неё.
Правила оказания первой помощи
При первых признаках, которые позволяют заподозрить наличие желудочно-кишечного кровотечения, необходимо как можно быстрее обеспечить транспортировку человеку в медицинское учреждение, либо вызвать “скорую помощь”.
До того, как прибудут медики, необходимо обеспечить ему оказание доврачебной первой помощи по такому алгоритму: больного укладывают на спину, чуть приподняв ноги. Ему показан полный покой, резкие движения, ходьба и вертикальное положение тела запрещены.
Диагностика кровотечения в домашних условиях, а особенно его локализации, достаточно затруднена. Однако если есть подозрения конкретного расположения повреждённых сосудов, на это место нужно уложить холодный компресс, например, мешок со льдом или бутылку с холодной водой. Холод необходимо прикладывать дозировано – по 15-20 минут, после чего делать перерыв на 2-3 минуты, иначе может начаться обморожение.
Больному можно дать не более 2 чайных ложек 10-процентного раствора хлорида кальция или две размельчённые таблетки Дицинона. Запрещается давать пить и есть, ставить клизму, промывать желудок, принимать слабительные средства, оставлять больного в одиночестве, отказываться от врачебной помощи, надеясь, что кровотечение самопроизвольно остановится. Если поражённый теряет сознание, его можно привести в чувство, используя нашатырный спирт. Пока человек находится в бессознательном состоянии, за его пульсом и дыханием необходимо внимательно следить.
Первая медицинская помощь заключается в назначении общей гемостатической консервативной терапии. Больному показан строгий постельный режим. Приём пищи и воды запрещён, на живот укладывается пузырь со льдом, чтобы вызвать сужение сосудов.
В качестве первичной терапии, поражённому предписываются средства с ангиопротективными и гемостатическими свойствами. Дицинон в виде 12,5-процентного раствора вводится внутривенно в количестве 2-4 миллилитров. Далее, через каждые 6 часов вводится по 2 миллилитра вещества. Также препарат может вводится в виде капельниц, внутривенно, посредством добавления его к растворам, предназначенным для инфузий.
Каждые 4 часа внутривенно вводят эпсилон-аминокапроновую кислоту в 5-процентном растворе по 100 миллиграмм, пяти- или десятипроцентный раствор аскорбиновой кислоты в количестве 1-2 миллилитра, 10-процентный раствор кальция хлорида (не более 50-60 миллилитров в сутки), однопроцентный раствор викасола по 1-2 миллилитрам.
Ещё одно направление неотложного лечения – введение Н2-блокаторов ранитидина внутривенно, не более 50 миллиграмм 3-4 раза в сутки, фамотидина по 2 раза в сутки в количестве 20 миллиграмм. Также больному назначают омепрозол (ингибитор протонной помпы) – по 40 миллиграмм раз-два в сутки.
На этом медикаментозное лечение завершается, и остальные мероприятия остаются в компетенции хирурга.
Кровотечения из желудка и кишечника – опасные состояния, которые могут развиваться на фоне самых различных заболеваний и патологий. Наличие кровотечения у больного может быть хроническим, и в течение долгого времени подрывать его здоровье, или острым, когда за короткий промежуток времени человек может потерять большие объёмы крови и погибнуть. Первая помощь при желудочно-кишечных кровотечениях направлена, прежде всего, на стабилизацию состояния человека.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Ученая степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
Источник