Низкая кишечная непроходимость у новорожденных мкб 10

Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врождённая кишечная непроходимость – состояние, при котором нарушено прохождение кишечных масс по пищеварительному тракту.
В статье подробно описаны причины и механизмы развития, клиническая картина и методы диагностики, оперативное лечение и прогноз непроходимости кишечника у новорожденных детей.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
P76.9 Непроходимость кишечника у новорожденного неуточненная
Q41 Врожденные отсутствие, атрезия и стеноз тонкого кишечника
Q42 Врожденные отсутствие, атрезия и стеноз толстого кишечника
P75* Мекониевый илеус Е84.1*
P76.1 Преходящий илеус у новорожденного
Эпидемиология
Частота встречаемости разных форм кишечной непроходимости 1 на 2 000- 20 000 новорождённых.
 [10], [11], [12], [13]
[10], [11], [12], [13]
Причины врождённой кишечной непроходимости
Причины врождённой кишечной непроходимости – целая группа заболеваний и пороков развития органов брюшной полости:
- атрезия или стеноз кишечника,
- сдавление кишечной трубки (кольцевидная поджелудочная железа, энтерокистома),
- пороки развития кишечной стенки (болезнь Гиршпрунга),
- муковисцидоз,
- нарушение поворота и фиксации брыжейки (синдром Ледда, заворот средней кишки).
 [14], [15], [16], [17], [18], [19], [20], [21], [22]
[14], [15], [16], [17], [18], [19], [20], [21], [22]
Патогенез
Большинство пороков кишечной трубки возникают на ранних стадиях внутриутробного развития (4-10-я неделя) и связаны с нарушением формирования кишечной стенки, просвета кишки, роста кишечника и его вращения. С 18-20-й недели внутриутробного развития у плода появляются глотательные движения, и заглатываемые околоплодные воды скапливаются над местом непроходимости, вызывая расширение кишки. Аномалии развития заднего участка поджелудочной железы на 5-7-й неделе внутриутробного развития способны вызвать полную обструкцию двенадцатиперстной кишки. Генетически обусловленный кистозный фиброз поджелудочной железы при муковисцидозе приводит к формированию плотного и густого мекония – причины обтурации подвздошной кишки на уровне терминального отдела. В основе генеза болезни Гиршпрунга лежит задержка миграции клеток нервных ганглиев из невральных гребешков в слизистую кишки, вследствие чего возникает аперистальтическая зона, через которую становится невозможным продвижение кишечного содержимого. При завороте кишки нарушается кровоснабжение кишечной стенки, что может привести к некрозу и перфорации кишки.
 [23], [24], [25], [26], [27], [28], [29]
[23], [24], [25], [26], [27], [28], [29]
Симптомы врождённой кишечной непроходимости
После рождения ребёнка сроки появления клинических признаков и их выраженность зависят не столько от вида порока, сколько от уровня препятствия. Врожденную кишечную непроходимость следует предположить, если при аспирации из желудка сразу после рождения у ребёнка получено более 20 мл содержимого. Выделяют два основных характерных симптома рвота с патологическими примесями (желчь, кровь, кишечное содержимое) и отсутствие стула более чем 24 ч после рождения. Чем дистальнее уровень непроходимости, тем позднее появляются клинические симптомы и тем более выражено вздутие живота у ребенка. При странгуляции (заворот кишечника) возникает болевой синдром, для которого характерны приступы беспокойства и плача.
 [30], [31], [32], [33], [34], [35]
[30], [31], [32], [33], [34], [35]
Формы
Выделяют высокую и низкую кишечную непроходимость, уровень деления – двенадцатиперстная кишка.
Для дуоденальной непроходимости в 40-62% случаев характерны хромосомные заболевания и сочетанные аномалии развития:
- пороки сердца,
- дефекты гепатобилиарной системы,
- синдром Дауна,
- анемия Фанкони
При атрезии тонкой кишки у 50% детей обнаруживают внутриутробный заворот кишечника, сочетанные аномалии встречаются в 38-55% случаев, хромосомные аберрации редки.
Толстокишечная врожденная непроходимость часто сочетается с врожденными пороками сердца (20-24%), опорно-двигательного аппарата (20%) и мочеполовой системы (20%), хромосомные заболевания редки.
При мекониевом илеусе дыхательные нарушения могут проявиться сразу же после рождения, или поражение легких присоединяется позже (смешанная форма муковисцидоза).
При болезни Гиршпрунга возможно сочетание с пороками ЦНС, опорно-двигательного аппарата и генетическими синдромами.
 [36], [37], [38], [39], [40]
[36], [37], [38], [39], [40]
Осложнения и последствия
Осложнения раннего послеоперационного периода:
- сепсис,
- ПОН,
- кишечное кровотечение,
- кишечная непроходимость,
- перитонит.
 [41], [42], [43], [44], [45], [46], [47]
[41], [42], [43], [44], [45], [46], [47]
Диагностика врождённой кишечной непроходимости
Рентгенограмма органов брюшной полости (обзорная и с контрастным веществом) позволяет обнаружить уровни жидкости при низкой непроходимости, симптом «двойного пузыря» при дуоденальной непроходимости, кальцинаты при мекониальном илеусе или антенатальной перфорации кишечника. Диагноз болезни Гиршпрунга подтверждают на основании биопсии кишки и при ирригографии.
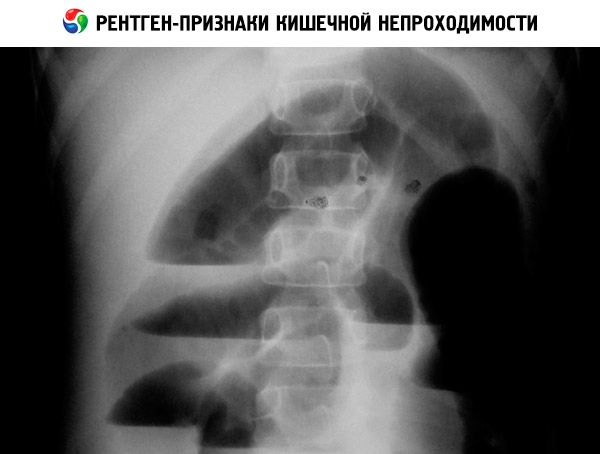
Пренатальная диагностика
Врожденную кишечную непроходимость можно заподозрить начиная с 16-18-й недели внутриутробного развития, по расширению участка кишки или желудка плода. Средний срок диагностики тонкокишечной непроходимости – 24-30 нед, точность – 57-89%. Многоводие появляется рано и встречается в 85-95% случаев, его возникновение связано с нарушением механизмов утилизации околоплодных вод в организме плода. Толстокишечная врожденная кишечная непроходимость в большинстве случаев не диагностируется, так как жидкость абсорбируется слизистой оболочкой кишечника, в результате чего кишка не расширяется. Важный критерий – отсутствие гаустр и увеличение размеров живота.
 [48], [49], [50], [51], [52], [53], [54]
[48], [49], [50], [51], [52], [53], [54]
Лечение врождённой кишечной непроходимости
Выявление признаков кишечной непроходимости требует срочного перевода ребенка в хирургический стационар. В родильном доме вводят назогастральный зонд для декомпрессии желудка и налаживают постоянную эвакуацию желудочного содержимого. Значительные потери жидкости с рвотой и в «третье пространство», часто сопровождающие кишечную непроходимость, быстро приводят к тяжёлой дегидратации, вплоть до гиповолемического шока Именно поэтому инфузионную терапию следует начинать в родильном доме, катетеризировав периферическую вену.
Длительность предоперационной подготовки зависит от вида и уровня врожденной кишечной непроходимости.
Предоперационная подготовка
Если у ребенка заподозрен заворот кишки, операцию проводят в экстренном порядке. Предоперационная подготовка в этом случае ограничивается 0,5-1 ч, проводят инфузионную терапию 10-15 мл/(кгхч) и коррекцию КОС, назначают гемостатические препараты, обезболивание [тримеперидин в дозе 0,5 мг/кг], при необходимости – ИВЛ. Диагностические мероприятия включают определение:
- группы крови и резус-фактора,
- КОС,
- уровня гемоглобина,
- гематокрита,
- времени свёртывания крови.
У всех детей с кишечной непроходимостью проводят катетеризацию центральной вены, так как предполагается проведение длительной инфузионной терапии в послеоперационном периоде.
При низкой врожденной кишечной непроходимости операция не столь неотложна. Предоперационная подготовка может проходить в течение 6-24 ч, что позволяет дополнительно обследовать ребенка выявить аномалии развития других органов и добиться более полной коррекции имеющихся нарушений водно-электролитного обмена. Проводят постоянное дренирование желудка и строгий учёт количества отделяемого. Назначают инфузионную терапию, вводят антибиотики и гемостатические препараты.
При высокой врожденной кишечной непроходимости операцию можно отложить на 1-4 сут, провести полное обследование ребёнка и лечение всех выявленных нарушений со стороны жизненно важных органов и водно-электролитного статуса. Во время предоперационной подготовки проводят постоянное дренирование желудка, кормления исключают. Назначают инфузионную терапию 70-90 мл/кг в сутки, через 12-24 ч от рождения можно присоединить препараты парентерального питания. Проводят коррекцию электролитных нарушений и гипербилирубинемии, назначают антибактериальную и гемостатическую терапию.
Хирургическое лечение врожденной кишечной непроходимости
Цель операции – восстановить проходимость кишечной трубки, тем самым обеспечив возможность кормления ребёнка. Объем операции зависит от причины кишечной непроходимости:
- наложение кишечной стомы,
- резекция участка кишки с наложением анастомоза или стомы,
- наложение Т-образного анастомоза,
- расправление заворота,
- наложение обходного анастомоза,
- вскрытие просвета кишки и эвакуация мекониевой пробки Интенсивная терапия в послеоперационный период.
При малотравматичных вмешательствах у доношенных новорожденных без сопутствующих заболеваний экстубацию можно провести сразу после операции. У большинства детей с кишечной непроходимостью после операции показано проведение продленной ИВЛ в течение 1-5 сут. В течение этого времени обезболивание проводят внутривенной инфузией опиоидных анальгетиков [фентанил в дозе 3-7 мкг/(кгхч), тримеперидин в дозе 0,1-0, мг/(кгхч)] в сочетании с метамизолом натрия в дозе 10 мг/кг или парацетамолом в дозе 10 мг/кг. Если установлен эпидуральный катетер, возможно использовать постоянную инфузию местных анестетиков в эпидуральное пространство.
Антибактериальная терапия обязательно включает препараты с активностью по отношению к анаэробным бактериям. При этом необходим контроль микроэкологического статуса, осуществляемый минимум два раза в неделю. При появлении перистальтики проводят пероральную деконтаминацию кишечника.
Через 12-24 ч после операции назначают препараты, стимулирующие перистальтику кишечника неостигмина метилсульфат в дозе 0,02 мг/кг
Всем детям после операции по поводу врожденной кишечной непроходимости показано раннее (через 12-24 ч после операции) парентеральное питание.
Возможность полноценного энтерального кормления будет возможна только через 7-20 сут, а в некоторых случаях потребность в парентеральном питании будет сохраняться в течение многих месяцев (синдром «короткой кишки»). Энтеральное кормление становится возможным при появлении пассажа по ЖКТ. После операции по поводу дуоденальной непроходимости кормление проводят густыми смесями (Фрисовом, Нутрилон антирефлюкс, Энфамил АР), способствующими быстрому восстановлению моторики желудка и двенадцатиперстной кишки.
При больших резекциях кишечника или высоких кишечных стомах (синдром «короткой кишки») кормления осуществляют элементными смесями (Прогестимил, Альфаре, Нутрилон Пепти ТСЦ, Хумана ЛП+СЦТ) в сочетании с ферментными препаратами (панкреатин).
Если после операции сохранены все отделы кишечника (выведение колостомы, резекция небольшого участка кишки), можно сразу проводить кормление грудным молоком.
Во всех случаях обязательно назначают биопрепараты (лактобактерии ацидофильные, бифидобактерии бифидум, премадофилюс).
Прогноз
Выживаемость после операции составляет 42-95%. Часть детей нуждается в повторном оперативном лечении (2-й этап). Если после операции на врожденной кишечной непроходимости сохранены все отделы ЖКТ, прогноз благоприятный. Возникающие проблемы связаны с нарушением питания (гипотрофия, аллергия) и дисбактериозом. При значительных кишечных резекциях формируется синдром «короткой кишки», при котором возникают значительные проблемы, связанные с питанием и тяжёлой гипотрофией. Требуются многократные длительные госпитализации для проведения парентерального питания, а иногда – и повторных операций. При муковисцидозе прогноз неблагоприятный.
 [55], [56], [57], [58], [59], [60], [61]
[55], [56], [57], [58], [59], [60], [61]
Источник

Кишечная непроходимость у детей — это нарушение продвижения каловых масс по ЖКТ, вызванное механическими препятствиями, расстройствами иннервации или комбинацией этих факторов. Заболевание проявляется сильным болевым синдромом, неукротимой рвотой, задержкой дефекации и газов. Диагностический поиск включает физикальное обследование ребенка, применение инструментальных методов — обзорной рентгенографии брюшной полости, сонографии, лапароскопии. Лечение состоит из декомпрессии кишечника и назначения медикаментов, при неэффективности которых проводится хирургическое вмешательство.
Общие сведения
Частота встречаемости кишечной непроходимости составляет около 5 случаев на 100 тыс. населения, она примерно одинакова для детского и взрослого возраста. Пик выявления заболевания приходится на первые недели жизни младенцев в случае с врожденными формами, а приобретенные варианты болезни в основном регистрируются у детей после 3 лет. Мальчики болеют чаще, чем девочки. Проблема кишечной непроходимости до сих пор остается острой в детской хирургии. Несмотря на разнообразие методов лечения, патология часто дает осложнения. При несвоевременной помощи 5-7% случаев заканчиваются смертью.
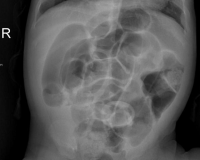
Кишечная непроходимость у детей
Причины
Врожденная кишечная непроходимость возникает под влиянием пороков развития ЖКТ, которые нарушают пассаж каловых масс. К этой группе причин принадлежат стенозы и атрезии, сдавление кишечника извне аномальными сосудами, кольцевидной поджелудочной железой или эмбриональными тяжами брюшины. Изредка патология встречается у детей на фоне мекониального илеуса. Приобретенные формы болезни имеют множество этиологических факторов:
- Образование спаек. Спаечные процессы после перенесенных травм и операций на брюшной полости являются самой распространенной причиной нарушения пассажа кала у детей. Заболевание чаще наблюдается в раннем периоде после хирургического вмешательства (в первые 4-5 недель), но может проявляться спустя несколько месяцев.
- Глистная инвазия. Закупорка просвета кишки сплетенным клубком гельминтов характерна для аскаридоза. Глисты поселяются в кишечнике и достигают большого размера, из-за чего сначала возникают затруднения в продвижении кала и хронические запоры, которые впоследствии заканчиваются непроходимостью.
- Новообразования. Менее распространенная причина заболевания у детей, но ее нельзя исключать. Патологию вызывают доброкачественные полипы и злокачественные образования, опухоли соседних органов, которые сдавливают кишку извне. Возможно развитие кишечной непроходимости у больных с дивертикулом Меккеля.
- Неврологические нарушения. Спинальные и церебральные болезни сопровождаются изменением иннервации кишечной стенки, вследствие чего угнетается ее моторика, останавливается продвижение кала. Реже поражение периферических нервов обусловлено метаболическими расстройствами (гипокалиемией), экзогенной интоксикацией.
К предрасполагающим факторам относят нарушения питания: употребление большого объема пищи за один раз, переход с грудного на искусственное вскармливание. Они способствуют изменению кишечной моторики. Вероятность развития непроходимости повышается у детей, страдающих болезнью Гиршпрунга, врожденными особенностями строения ЖКТ — длинной брыжейкой, долихосигмой.
Патогенез
При непроходимости нарушаются функции тонкой и толстой кишки (моторная, секреторная, всасывательная), что приводит к эндогенной интоксикации и расстройствам гомеостаза. Ишемия кишечной стенки сочетается с повышением ее проницаемости для бактерий и токсинов, которые поступают в систему воротной вены и лимфатические сосуды. Кишечник становится основным источником интоксикации, усугубляя возникшие функциональные нарушения и формируя «замкнутый круг».
Классификация
В зависимости от времени появления патологию подразделяют на врожденную, обусловленную пороками развития, и приобретенную, которая проявилась у детей с другими заболеваниями органов ЖКТ. По локализации поражения бывает тонкокишечная (до 80% случаев) и толстокишечная непроходимость. По течению выделяют острую и хроническую форму. Однако более значима классификация по механизму развития, согласно которой существует 3 варианта кишечной непроходимости:
- Механическая. Формируется при закупорке кишечного просвета изнутри копролитами, клубком глистов и т.д. (обтурационная форма) либо при сдавлении кишки извне (странгуляционная).
- Динамическая. Развивается вследствие нарушения иннервации и моторики ЖКТ, при этом механические препятствия продвижению кала отсутствуют. Делится на паралитическую и спастическую формы.
- Смешанная. Самая частая разновидность кишечной непроходимости у детей — по разным данным, составляет от 30% до 83% в структуре заболеваемости. Возникает по причине кишечных инвагинаций, спаек в брюшной полости.
Симптомы
В течении кишечной непроходимости выделяют 3 главных симптома: задержка газов и стула, боли в животе, многократная рвота. Болевой синдром при механической и спастической форме заболевания отличается постоянством, неуклонно нарастает, периодически усиливается, что связано с прохождением перистальтической волны. Для паралитической непроходимости типичны постоянные тупые абдоминальные боли.
При низкой толстокишечной непроходимости у детей не отходят стул и газы, а при тонкокишечной возможна дефекация за счет опорожнения отделов ЖКТ, расположенных ниже препятствия. Если патология вызвана инвагинацией, в кале находят примеси крови, что иногда ошибочно воспринимается как дизентерия или колит другой этиологии и затрудняет диагностику.
Рвота является важный критерием: чем раньше от начала заболевания она развивается, тем выше локализация патологического процесса в кишечнике. Сначала симптом связан с перерастяжением кишечника, раздражением его нервных окончаний. Рвотные массы содержат частицы переваренной пищи и желудочный сок. Позже рвота становится неукротимой, ребенок отрыгивает скудное количество слизи и желчи.
При кишечной непроходимости пациент имеет характерный внешний вид. Он лежит, согнувшись и прижав ноги к животу либо стонет и мечется по постели во время приступа боли. Живот сильно вздут, асимметричен, при попытке к нему прикоснуться боли усиливаются. Лицо приобретает страдальческое выражение, кожа сероватого оттенка, губы пересыхают и трескаются.
Осложнения
Распространенное последствие болезни у детей — токсикоз с эксикозом, обусловленным эндогенным отравлением организма, массивными потерями жидкости со рвотой и отсутствием поступления воды в связи с отказом ребенка от питья. Состояние сопровождается расстройствами гемодинамики, гипоксическим повреждением головного мозга. Если больному вовремя не оказана медицинская помощь, кишечная непроходимость переходит в стадию полиорганных нарушений и перитонита.
Диагностика
Детский хирург получает ценную информацию при сборе анамнеза и физикальном исследовании. При перкуссии живота определяют тимпанит с металлическим оттенком, аускультативно вначале болезни выслушивают усиленную перистальтику и шум плеска. Обязательно выполняется ректальное пальцевое исследование. В диагностическом поиске информативны инструментальные методы исследования:
- Рентгенография брюшной полости. Патогномоничный симптом кишечной непроходимости — чаши Клойбера, которые представляют собой перерастянутые петли кишки, заполненные калом и газами. На рентгенограмме заметен симптом перистости (отечные складки слизистой).
- УЗИ органов брюшной полости. Исследование эффективно для диагностики воспалительных инфильтратов и опухолей, которые выступают механическим препятствием продвижению кала. Из-за выраженной пневматизации и пареза кишечника сонография не всегда показательна, в 5-10% случаев бывает гипердиагностика.
- Лапароскопия. Диагностическая визуализация состояния брюшной полости через лапароскоп с оптическим прибором — наиболее ценный метод обследования. У детей его используют в затруднительных ситуациях, когда неинвазивные способы не дают достоверной информации.
Лечение
Консервативная терапия
Ребенка с кишечной непроходимостью экстренно госпитализируют в хирургический стационар. Лечение начинают с декомпрессии желудка путем постановки тонкого зонда, что уменьшает степень интоксикации. Для стимуляции работы кишечника вводятся препараты из группы ингибиторов холинэстеразы, а через 30-40 минут ставится сифонная клизма. При схваткообразных болях показаны спазмолитики. Консервативные мероприятия эффективны в 50% случаев.
Хирургическое лечение
При безуспешности медикаментозных методов ребенку назначается ургентная операция. В ходе вмешательства производится ревизия брюшной полости, выявляется и резецируется пораженный участок кишки, разделяются спайки и раскручиваются завороты кишечника. Операция завершается наложением анастомоза для восстановления целостности ЖКТ. В послеоперационном периоде детям проводят дезинтоксикационную, инфузионную и антибактериальную терапию.
Прогноз и профилактика
Кишечная непроходимость относится к опасным состояниям, но при ранней диагностике и комплексной терапии ее удается ликвидировать. Менее благоприятный прогноз при осложнении патологии перитонитом, тяжелой степенью токсикоза и полиорганной недостаточностью. Превентивные меры включают своевременное выявление и лечение предрасполагающих заболеваний у детей, совершенствование техники абдоминальных операций, нормализацию рациона питания ребенка.
Источник