Нужна ли колоноскопия при дисбактериозе
Людмила | (Жен., 45 лет, Белгород, Россия) | 22.07.2012 21:50
Последняя колоноскопия была в марте 2012 г., биопсию полипа не делали.
Прошло более 3 месяцев. Пора делать контрольную колоноскопию. Обязательно с биопсией. Напишите, удаётся ли при колоноскопии дойти до купола слепой кишки, состояние баугиниевой заслонки – иначе надо делать рентген кишечника (ирригоскопию).
Людмила | (Жен., 45 лет, Белгород, Россия) | 22.07.2012 22:19
Скажите Владимир Иванович мне нужно сделать повторную колоноскопию, чтобы взять биопсию полипа или сделать ее позже, я очень плохо ее переношу, у меня было кесарево сечение, из-за этого спайки и при проведение колоноскопии очень больно, да и врач который ее проводит, говорит, что нужно делать раз в год. Скажите, какие мне преапараты принимать на данный момент лучше.
Напишите, удаётся ли при колоноскопии дойти до купола слепой кишки, осмотреть состояние баугиниевой заслонки – иначе надо делать сразу рентген кишечника (ирригоскопию).
Людмила | (Жен., 45 лет, Белгород, Россия) | 24.07.2012 20:03
Здравствуйте Владимир Иванович. Результаты видеоколоноскопии: Видеоколоноскоп проведен в купол слепой кишки. Илеоцекальный клапан сомкнут. Слизистая осмотренных отделов обычной окраски. Сосудистый рисунок правильный. Складки высокие. Гаустрация выражена. Просвет ободочной кишки не нерушен. Сигмовиднаая кишка удлинена, образует дополнительную петлю. В дистальной трети сигмовидной кишки визуалируется формирующийся полип (0, 3 см в d), слизистая его не изменена.
Я еще перездала анализы на лямблии (троекратно): они опять обнаружены, в незначительном количестве.
Перездала анализ на дисбактериоз: обнаружен гемолизирующий стафилакок 6* 10 4 степени, энторококи,которые превышают норму: 2.30* 10 в 9 степени, занижено количество лактобактерий. Скажите какие лекарства нужно принимать, чтобы не сильно навредить микрофлоре. Лаборант сказал попейте энтерол. К гастроэнтерологам я не хожу уже, т.к. они назначают антибиотики и сильные противомикробные средства.
Лямблий не бывает мало. Если они есть – дисбактериоз не вылечить. И дело не в том, чем их лечить (метронидазол 2 курса), а в немытых руках и повторных заражениях. Кроме того, дело и в том, что лечится одновременно вся семья, независимо от возраста, а дети – особенно, и того, у кого выявили и не выявили. И когда все “собрались” – в один день начинают лечение, вместе, моют всю квартиру с хлорсодержащими средствами, дезинфицируют дверные ручки, туалетную и ванную комнату, общие столовые приборы, столовые полотенца, тряпочки, салфетки…. в общем, чтобы не было повторного заражения друг от друга. На работе берут за правило не пить из чужих стаканов, не пользоваться чужими личными средствами и гигиеническими принадлежностями; не целуются со всеми встречными, без разбора, и вообще – моют руки – после туалета и перед едой – обязательно, а далее – по мере надобности.
Ещё надо домашних кошку и собаку тоже пролечить после консультации с ветеринаром. Оказалось, и они могут снова “заразить”.
Иначе после повторных заражений можно без конца лечиться..
Людмила | (Жен., 45 лет, Белгород, Россия) | 24.07.2012 23:29
Скажите нужно ли ребенку повторно давать лекарство от лямблий, т.к. после того как их у меня обнаружили в первый раз, я ему давала тиберал-2 дня по одной таблетке, затем он уехал к бабушке. Сама принимала немозол 7 дней и 2 дня тиберал- по 3 таблетки однократно. Нужно ли лечить гемолизирующий стафилакок и чем лучше.
Гемолизирующий стафилакокк лечить надо, но после лямблий. Ребёнка проверить. Если нет – не лечить.
Людмила | (Жен., 45 лет, Белгород, Россия) | 25.07.2012 19:49
Владимир Иванович, скажите чем лучше поддержать кишечник, ведь у меня и так дисбактериоз (какие лучше принимать пробиотики) .тк. у меня сильное воспаление левого яичника и врач назначил колоть антибиотики. Линекс мне не помогает.
Лучшим “прикрытием” при лечении антибиотиками является Линекс (на него не действуют антибиотики). На втором месте – хилак-форте.
Людмила | (Жен., 45 лет, Белгород, Россия) | 26.07.2012 20:29
Я принимала линекс при лечении антибиотиками, у меня на фоне этого возник дисбактериоз, на меня линекс не подействовал.
Подействовал. Но не справился. Без него было бы намного хуже.
СОЗДАТЬ НОВОЕ СООБЩЕНИЕ.
Но Вы – неавторизованный пользователь.
Если Вы регистрировались ранее, то “залогиньтесь” (форма логина в правой верхней части сайта). Если вы здесь впервые, то зарегистрируйтесь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с
другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Зарегистрироваться Создать сообщение без регистрации
Источник
Полный текст статьи:

Какие могут быть осложнения после процедуры
Осложнения и негативные последствия после эндоскопического осмотра толстой кишки развиваются достаточно редко. Обычно они связаны с недостаточной подготовкой к проведением процедуры либо нарушением режима питания.
К наиболее распространенным нарушениям функции кишечника после колоноскопии относятся:
- Нарушения стула (диарея, запор).
- Метеоризм.
- Боли в животе.
- Кровянистые выделения из прямой кишки.
- Боль, жжение в области заднего прохода.
- Тошнота, слабость.
- Повышение температуры тела.
Эти симптомы возникают в результате раздражения стенки кишечника из-за воздействия колонокопа и введения газа, расширяющего просвет кишки. В большинстве случаев они проходят самостоятельно в течение нескольких дней. Кровянистые выделения и повышение температуры обычно появляются если в процессе исследования удалялись полипы, либо осуществлялись другие инвазивные вмешательства.
Правильное питание после колоноскопии
Основной метод профилактики негативных последствий и восстановления функций кишечника после колоноскопии – соблюдение правильной диеты. В число продуктов, которые можно употреблять входят:
- Нежирные разновидности мяса, рыбы.
- Вареные яйца, омлеты «на пару».
- Овощной бульон.
Важно потреблять достаточное количество жидкости – не менее 2-х литров ежедневно. Лучше пить обычную чистую воду, зеленый чай. Все блюда нужно готовить методом отваривания либо запекания, перед употреблением дополнительно измельчить. Твердые продукты нужно вводить постепенно, не ранее чем через сутки после эндоскопического обследования.
Питание должно быть дробным, небольшими порциями по 5-6 приемов пищи в сутки. Это позволит кишечнику легко адаптироваться к нормальным нагрузкам.
Каких продуктов нужно избегать
Нужно исключить все продукты, содержащие грубую клетчатку, способствующие газообразованию, содержащие вещества, способные усугубить раздражение слизистой оболочки кишки. В число продуктов, которые нужно исключить из рациона, входят:
- Жирные разновидности рыбы и мяса.
- Консервы, маринады.
- Колбасные изделия и субпродукты.
- Бобовые, грибы и орехи.
- Специи и острые пряности.
- Сдобная выпечка.
Не рекомендуется употреблять квас, кофе, категорически запрещены спиртные напитки.
Диету нужно соблюдать в течение 3-5 дней после эндоскопического обследования. Этого достаточно для полноценной нормализации работы толстой кишки.
Если в ходе колоносокпии выполнялось удаление полипов либо другие инвазивные манипуляции, в первые сутки рекомендуется поголодать. Прием пищи нужно начинать на второй день с жидкого киселя, бульона либо рисового отвара. В следующие 14 дней нужно соблюдать вышеописанную диету.
Нормализация микробиоты кишечника
Восстанавливать микробиоту кишечника после колоноскопии обычно нет необходимости. Если после процедуры появились признаки дисбактериоза, можно принимать пробиотики (культуры лакто- и бифидобактерий). Лучше делать это в сочетании с пробиотиками – веществами, способствующими питанию и росту нормальной микробиоты кишечника.
Источник

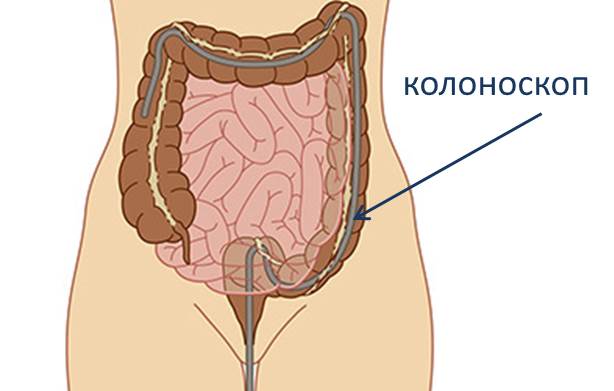
Колоноскопия (фиброколоноскопия) – это эндоскопическое исследование нижних отделов кишечника. В отличие от ретророманоскопии, колоноскопия позволяет получить представление о состоянии не только прямой, но и толстой кишки.

Колоноскопия выполняется с помощью колоноскопа – специального аппарата, представляющего собой гибкую трубку, оборудованную системой подсветки. Внутри трубки проходит оптическое волокно, позволяющее врачу видеть реальное состояние кишечника. Колоноскоп также оборудован устройством для взятия биопсии (биологического материала), с помощью которого могут осуществляться малые хирургические вмешательства.
Для чего нужна колоноскопия?
Колоноскопия проводится, прежде всего, с целью:
- диагностики различных заболеваний кишечника (воспалительных или опухолевых);
- установления причины и локализации источника кишечного кровотечения;
- оценки состояния кишечника перед проведением операций;
- удаления доброкачественных новообразований толстой кишки.
Показания к колоноскопии
Колоноскопия может быть назначена при следующих жалобах (симптомах):
- боль и спазмы в животе;
- нарушения стула (хронические запоры или диарея);
- метеоризм: чувство тяжести в животе, вздутие живота;
- отрыжка, чувство тошноты после приема пищи;
- снижение аппетита.
Заболевания, диагностируемые с помощью колоноскопии
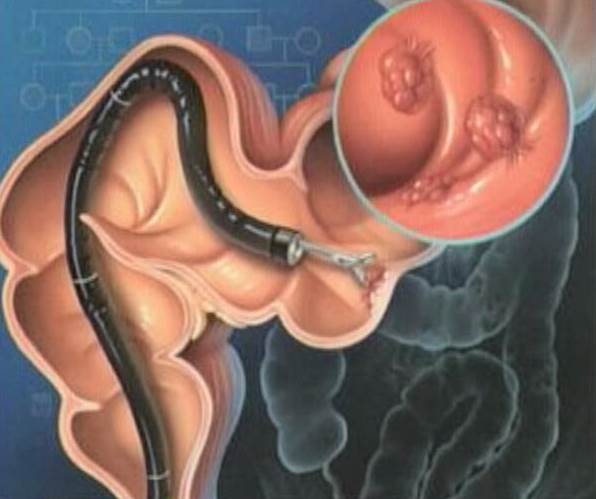
Колоноскопия может быть использована при диагностике следующих заболеваний:
- язвенный и обыкновенный колиты;
- болезнь Крона;
- полипы толстой кишки;
- дивертикулез кишечника (выпячивания слизистой оболочки в просвет кишечника);
- болезнь Гиршпрунга;
- опухолевые заболевания кишечника и др.
Как проводится колоноскопия
Колоноскопия проводится через анальное отверстие. Процедура неизбежно связана с определенным дискомфортом и болью. Понимая это, врач действует осторожно и аккуратно, стремясь свести возможные неприятные и болевые ощущения к минимуму.
Для проведения процедуры необходимо будет раздеться снизу до пояса, лечь на кушетку или диагностический стол на левый бок, подтянув колени к груди.
Колоноскоп вводится в просвет прямой кишки и постепенно продвигается по ходу кишечника. Исследование занимает от 20 до 60 минут. Большее время требуется, если проводятся манипуляции (взятие биопсии, удаление полипа).
Колоноскопия во сне
Для пациентов, желающих полностью исключить неприятные ощущения во время колоноскопии, предлагается вариант выполнение исследования в состоянии медикаментозного сна.
Колоноскопия во сне проводится в стационарах АО «Семейный доктор». Для погружения в сон используется препарат «Провайв». Медикаментозный сон следует отличать от общего наркоза. Перед введением препарата, необходимо, чтобы вас осмотрел врач-анестезиолог, поэтому на исследование необходимо прийти заранее – минут за 30 до того времени, на которое назначена колоноскопия. При этом на руках необходимо иметь расшифровку свежей электрокардиограммы.
Пациент погружается в сон, как только начинается введение препарата, и просыпается практически сразу, как введение заканчивается. Полное восстановление наступает через 15-20 минут, но рекомендуется 1-3 часа побыть в стационаре под медицинским контролем. За руль рекомендуется садиться не раньше, чем через 2 часа после процедуры.
Как готовиться к колоноскопии?
Колоноскопия окажется результативной лишь в том случае, если пациент ответственно подошел к подготовке к исследованию и выполнил все необходимые рекомендации.
Прежде всего, за 3 дня до процедуры следует перейти на бесшлаковую диету. Должны быть исключены: черный хлеб, крупы, свежие овощи и фрукты, зелень, капуста в любом виде, бобовые, горох, чечевица, сухофрукты, в том числе изюм, ягоды и орехи, жирные молочные продукты (в том числе сливки, сметана, мороженое, жирный творог), жирные сорта рыбы и мяса (в том числе утка и гусь), соления, маринады, копчености, сладости, алкоголь, газированные напитки, квас.
Разрешается употреблять в пищу: рис, макаронные изделия из муки высшего сорта, белый хлеб, нежирное мясо (телятина, говядина, курятина) в отварном виде, котлет, фрикаделек или суфле, яйца, нежирные сорта рыбы (треска, судак, окунь, щука), овощные отвары, картофель (без кожуры), нежирные молочные продукты (творог, сыр, кефир, обезжиренное молоко), мёд.
Если вы страдаете запорами, обязательно ежедневно принимать слабительные препараты, возможно, несколько увеличив их дозу, по сравнению с обычной (не нарушая инструкции по применению).
Накануне колоноскопии необходимо провести очищение кишечника. Врачи «Семейного доктора» рекомендуют использовать для этого препараты «Фортранс» или «Флит фосфо-сода». Прием препаратов избавит вас от необходимости делать клизму.
Подготовка к колоноскопии с помощью препарата «Фортранс»
Пакетик препарата «Фортранс» разводится в 1 литре воды (может использоваться прозрачный сок или слабый чай). Чем кислее будет жидкость, тем проще будет пить раствор.
Начинать пить раствор следует в день накануне колоноскопии не ранее, чем через два часа после обеда. Обед должен быть легким (бульон, чай). Упаковка «Фортранса» содержит 4 пакетика. Желательно использовать все четыре (для лиц, чей вес более 50 кг.). Пить раствор надо по стакану каждые 15-20 минут в течение 4-5 часов. Оптимальное время приема «Фортранса» – с 9 до 23 часов. Можно запивать раствор небольшим количеством кислого сока (без мякоти) или заедать долькой лимона. Через 1-2-часа после начала приема препарата появится жидкий стул, а спустя 2-3 после приема последней дозы, кишечник полностью очистится.
После чего до проведения колоноскопии ничего есть нельзя.
Подготовка к колоноскопии с помощью препарата «Флит фосфо-сода»
В день накануне исследования утром (оптимально – в 7-00) следует выпить 200 мл прозрачной жидкости (вода, сок). Чрез 1-2 часа можно позавтракать – завтрак должен быть легким (каша или хлеб). После завтрака следует принять препарат, разведя содержимое флакона (45 мл) в половине стакана воды. Раствор надо запить одним или (лучше) двумя стаканами прозрачной жидкости. Вместо обеда (оптимально – в 13-00) пьют не менее 1 л жидкости (воды). В место ужина (в 19-00) – 200 мл (1 стакан). Сразу после этого принимается вторая доза препарата (45 мл, разведенные в половине стакана воды). До того, как лечь спать, надо будет выпить еще жидкости, так, чтобы общий суточный объем составил не менее 2,5-3 литров.
Утром до проведения колоносокпии ничего есть нельзя.
Попить и покушать можно будет сразу после проведения исследования.
Записаться на диагностику
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Источник
По роду своей деятельности, проводя колоноскопию, приходится часто сталкиваться с жалобами пациента и сетования его на дисбактериоз кишечника, подкрепленное анализом кала с количественным составом микрофлоры толстой кишки. На основании этого анализа, определив референсные значения по количеству различных микроорганизмов, многие специалисты, гастроэнтерологи и терапевты, выносят диагноз «дисбактериоз кишечника» и пытаются загнать микрофлору в эти референсные значения.
Вот это и есть ошибка, над нашими анализами и попытками такой трактовки, уж если не смеются, то деликатно улыбаются консультанты и эксперты за рубежом.
Почему?
В желудочно-кишечном тракте человека находится до 100 триллионов микробов, которые живут в гармонии со своим хозяином и выполняют процессы, жизненно важные для здоровья. 70% иммунных клеток находится в кишечнике. Изменения нормальной микрофлоры кишечника (дисбактериоз) связаны с рядом болезненных состояний не только самого кишечника, но и включая депрессию, ожирение и диабет.
Микробиом кишечника также индивидуален и неповторим, как радужка глаза, рисунок кожи на подушечках пальцев, рисунок сосочком на языке и т.д., и поэтому привести многомиллионное многообразие микробиома (набор микроорганизмов) к референсу и стандарту не возможно. Это было бы реальным, если бы обращающийся к нам пациент, следил за этим микробиомом и делал анализы по количественному соотношению своей флоры в зависимости от своего возраста, пищевых привычек и потребленной пищи, от времени года, и географического места положения. Все это влияет на количество и качество микроорганизмов в нашем кишечнике.
Диагностика
В настоящее время определяют до 25 видов микроорганизмов. А это всего лишь 10% от всех бактерий, живущих в кишке. Можете представить, какова ошибка? Забор материала обычно происходит из прямой кишки. А микрофлора в тонкой кишке и толстой кишке по ее отделам может значительно разниться. Существуют определенные трудности в культивировании некоторых бактерий, чтобы они выросли и определить их вид. Необходимо учитывать сроки доставки в лабораторию и условия хранения материала.
На изменение и нормализацию индивидуального состава микроорганизмов в кишке положительно влияют хорошее настроение за счет влияние и выработки серотонина; употребление фруктов, квашеной капусты, листовые овощи и фасоль; как можно меньше обработанных продуктов и субпродуктов, фастфуда.
Кишечные бактерии могут быть пусковым механизмом при аутоиммунных заболеваниях
Обнаружены коковые бактерии, которые самостоятельно могут проникать за пределы кишки. Их обнаруживают в лимфатических узлах и паренхиматозных органах. Ученые обнаружили присутствие данных бактерий в печени у пациентов с аутоиммунным заболеванием. Аутоиммунное воспаление подавлялось антибиотиками или использованием вакцин против этих микроорганизмов. Полученные результаты уже дают возможность разработать новые методы лечения хронических аутоиммунных заболеваний, таких как системная красная волчанка, а также аутоиммунных заболеваний печени.
S. Manfredo Vieira, M. Hiltensperger, et al., Translocation of a gut pathobiont drives autoimmunity in mice and humans. Science, 2018; 359 (6380).
https://www.mayo.edu/research/labs/gut-microbiome/publications
©
Источник
Дмитрий Вячеславович Завьялов, кандидат медицинских наук:
– Последнее выступление, посвященное сегодняшней вечерней теме, синдрому раздраженного кишечника. Выступление, посвященное роли эндоскопии в постановке диагноза «синдром раздраженного кишечника». Несомненно, что эндоскопическое обследование, колоноскопия, является основным методом диагностики патологии толстой кишки в целом. И, учитывая то, что диагноз СРК – это диагноз-исключение, то роль колоноскопии здесь, несомненно, высокая. Однако у практикующего врача, врача-клинициста, возникает ряд вопросов, когда касается проблемы выполнения колоноскопии у этой группы пациентов.
Первый вопрос: в каких же случаях все-таки необходимо выполнять колоноскопию пациентам с подозрением на СРК? Какие результаты мы ожидаем от проводимой колоноскопии? Ну, и как же правильно и качественно подготовить пациента к выполнению эндоскопического исследования в этой группе пациентов?
Отвечая на первый вопрос, я бы хотел обратить ваше внимание к данным, опубликованным Американской ассоциацией гастроэнтерологов в 2009 году, где с позиции доказательной медицины определено, в каких случаях необходимо выполнять колоноскопию этой группе пациентов, пациентам с типичными симптомами СРК, у которых нет симптомов тревоги, и в возрасте моложе пятидесяти лет колоноскопия как рутинное обследование не рекомендуется. И в то же время у пациентов старше пятидесяти лет, и у которых есть симптомы тревоги, необходимо обязательное выполнение эндоскопического исследования для выявления органической патологии и скрининга колоректального рака.
О симптомах тревоги. Сегодня мы уже останавливались на этом вопросе. Но хотел обратить ваше внимание, что первым пунктом идет наличие симптомов синдрома раздраженного кишечника в возрасте пятьдесят лет. Это в Америке. А что же в нашей практике? Мы в своей работе постарались оценить, является ли возраст, рекомендованный возраст пятьдесят лет, тем достоверным критерием, но в наших условиях?
Мы провели работу, в которой оценили результаты колоноскопии, которая выполнялась в нашем отделении Ярославской областной онкологической больницы на протяжении пяти лет пациентам в возрасте от сорока до сорока девяти лет. Так вот, в этой группе пациентов более чем в четверти случаев выявили различные патологические образования. Конечно, в большинстве случаев это были гиперпластические полипы. Однако почти у трети пациентов это были аденоматозные полипы, практически половиной из которых были так называемые advanced аденомы – аденомы с высоким риском малигнизации в дальнейшем. В то же время у части пациентов были диагностированы случаи колоректального рака. Прежде всего, это были пациенты в возрасте от сорока пяти до сорока девяти лет. И, преимущественно, это были мужчины.
По нашим данным, возможно, для России вот этот возраст начала скрининга, поиска предраковой патологии или ранних форм рака, возможно, этот возраст для наших условий меньше пятидесяти лет, того возраста, который рекомендован в большинстве американских и европейских рекомендаций.
Следующий вопрос: какие же результаты мы ожидаем от проведенной колоноскопии? И здесь очень важно определить, от чего зависит качество современной колоноскопии, выполняемой этой группе пациентов.
Представляем колоноскопию, алгоритм проведения колоноскопии в виде вот такой пирамиды, верхушки которой – это те новые эндоскопические технологии, те новые эндоскопические методики, которыми мы сейчас пользуемся, те технические подходы. В базе и в основе этой пирамиды лежит качественная и правильная подготовка кишечника к исследованию.
Хочу также отметить важность полного обследования кишечника. Даже по данным ведущих европейских и американских клиник, которые занимаются скринингом колоректального рака и вообще патологии кишечника, тотальный осмотр ободочной кишки, осмотр всех отделов ободочной кишки осуществляется лишь в 90-95% случаев. То есть, таким образом, часть кишки остается неосмотренной. И вот на этом клиническом примере, когда мы повторяли колоноскопию, делали повторные исследования пациенту, у которого не был осмотрен правый фланг ободочной кишки, мы выявили карциноидную опухоль в области устья червеобразного отростка, которая, в принципе, сама по себе может давать определенные клинические проявления.
Следующий важный момент – это осмотр терминального отдела подвздошной кишки. Вот на этом клиническом примере мы видим эрозивный процесс в терминальном отделе подвздошной кишки. Конечно, и такие изменения дают определенную клиническую картину. И посмотрите, насколько важно при проведении колоноскопии врачу-эндоскописту осматривать эту область и проводить ее изучение. Следующий клинический пример – о болезни Крона. Конечно, когда врач-эндоскопист видит типичные проявления, эндоскопическую картину болезни Крона (это сегментарные поражения, глубокие щелевидные язвы), чаще всего, сложностей в диагнозе и в эндоскопическом заключении не возникает.
Однако, на начальных стадиях, в так называемой фазе инфильтрации, изменения в кишке минимальные. И единственным признаком могут быть наличие афтозных изменений на слизистой толстой кишки, как вот на этом клиническом случае. И не всегда, к сожалению, врачи-эндоскописты правильно интерпретируют эти изменения, которые они видят, выполняя обследование толстой кишки.
Следующий клинический пример – пациент, которому выполняли обследование толстой кишки, пациентка в возрасте сорока восьми лет, которая была направлена на колоноскопию с предварительным диагнозом СРК. И во время осмотра нисходящей ободочной кишки мы выявили вот такой патологический участок размерами всего несколько миллиметров. И при детальном его изучении мы обратили внимание на втянутость в центре, и вот эти изменения показались нам подозрительными. Мы выполнили эндоскопическую резекцию этого участка (к сожалению, я не смогу продемонстрировать сейчас видео). И при морфологическом изучении удаленного препарата врач-морфолог выставил диагноз «высокодифференцированная аденокарцинома».
Конечно, опухоль таких размеров не даст какую-либо клиническую картину. Однако, согласитесь, насколько радикально меняется, во-первых, диагноз такой пациентки и дальнейшая ее судьба и наблюдение, принципиальные изменения в жизни этой конкретной пациентки. А, на самом деле, проблема пропущенной патологии при колоноскопии является общемировой проблемой. И, вот, наши испанские коллеги, профессор Фирандес (00:06:40) в 2010 году опубликовал большое исследование, в которое вошли более шестнадцати тысяч пациентов, и показал, что аденомы толстой кишки одинаково часто пропускаются как в левом, так и в правом фланге толстой кишки.
А вот колоректальный рак – даже чаще в левом фланге и даже в прямой кишке. Изменить эту ситуацию, возможно, помогут новые эндоскопические методики, которые активно входят в нашу жизнь. И одной из этих методик, базовых методик, является хромоскопия – методика окраса поверхности слизистой оболочки кишки специальными красителями. И вот на этом примере мы видим практически не измененную слизистую оболочку кишки. Но при нанесении специального красителя мы видим отмеченное стрелками патологическое образование, которое не было видно при первоначальном осмотре.
Другой клинический пример – это область слепой кишки. Мы видим устье червеобразного отростка, но не видим какой-либо значимой патологии. При выполнении специальной окраски мы видим, что в правой части слайда патологический участок с втяжением в центре. Новые технологии, цифровые технологии, которые активно приходят в нашу жизнь, методики цифрового контрастирования слизистой, вы видите, практически незаметны при традиционном осмотре. Изменения на вершине складки – это не что иное, как аденома ободочной кишки, которая могла бы быть спокойно пропущена врачом, к сожалению, пропущена, при отсутствии вот такого оборудования.
Другая методика, новейшая методика эндоскопической диагностики, так называемая аутофлюоресцентная эндоскопия, методика, основанная на принципе, что ткани различной плотности, различной структуры при определенном облучении светятся по-разному. И патологические участки имеют пурпурное, фиолетовое свечение, как представлено на этом слайде. И врачу, увидев вот такое свечение, остается обратить свое внимание на это образование, выполнить его детальный осмотр, выполнить биопсии и при необходимости выполнить его удаление.
Ну, и третий вопрос, который я хотел сегодня осветить – это как же правильно, и главное, качественно подготовить пациента из такой группы к эндоскопическому исследованию?
В России на сегодняшний момент допустимы различные способы подготовки к колоноскопии. Но современным методом подготовки является применение полиэтиленгликоля. В нашей практике это препарат «Фортранс», который является осмотически сбалансированным электролитным раствором на основе полиэтиленгликоля. И в нашей клинике накоплен опыт. В течение пятнадцати лет мы используем этот препарат как для выполнения диагностических исследований, так и проведения эндоскопических операций на толстой кишке. Препарат показал успешную подготовку кишки к эндоскопическому исследованию и показал свою безопасность на протяжении уже длительного промежутка времени, более пятнадцати лет.
Я хотел бы остановиться на ключевых моментах подготовки кишечника к колоноскопии. Ну, во-первых, необходима личная беседа и личный инструктаж, инструкция врача для пациента, личная беседа врача. Это повышает ответственность как самого пациента, который понимает, для чего так тщательно необходимо готовиться к исследованию, и что за исследование предстоит. Это также повышает ответственность самого врача, который через какое-то время будет выполнять обследование этому пациенту. Необходимо отметить, что в нашей клинике традиционным считается двухэтапный прием «Фортранса», так называемая сплит-доза. Это позволяет пациентам и проще готовиться к исследованию, и качество исследований будет значительно выше при использовании двухэтапной подготовки и двухэтапном приеме «Фортранса». Необходимо объяснить пациенту, что ему необходимо принимать достаточное количество жидкости в сутки. Это может быть чай, это может быть сок, это может быть бульон – любая прозрачная жидкость. И объяснить человеку, что не надо сидеть на месте – надо сохранять какую-то минимальную физическую активность.
Следующий момент – это специальные подходы к отдельным группам пациентов. Это пациенты пожилого возраста, пациенты с сердечной недостаточностью, с сахарным диабетом (я немножко остановлюсь на этом попозже). Ну, и важно использовать вообще при колоноскопии и особенно пациентам с СРК селективные спазмолитики во время непосредственно проведения эндоскопического исследования. Особого отношения, конечно, требуют пациенты старшей возрастной группы, пациенты пожилого возраста, у которых зачастую есть снижение моторных функций кишечника и запоры. Так вот, начиная подготовку таких пациентов, мы начинаем ее с назначения слабительных препаратов. И препаратом выбора является препарат, о котором мы уже сегодня упоминали – «Форлакс», который мы рекомендуем начинать уже за пять-семь дней до приема «Фортранса» и начала непосредственно очищения кишечника перед колоноскопией.
Еще одна группа пациентов непростых в клинической практике – это пациенты с сахарным диабетом. Современные подходы к подготовке таких пациентов заключаются в отказе от применения пероральных средств или использовании половинной дозы, если речь идет об инсулине, и возвращении к обычному использованию препаратов в обычных дозах после завершения эндоскопического исследования и после того, как человек возвращается к обычному режиму питания. Такие дифференцированные подходы к подготовке кишечника к исследованию позволяют подготовить большинство наших пациентов.
Вот вы видите, как выглядит при выполнении таких рекомендаций область слепой кишки. Посмотрите, насколько очищена слизистая и доступна не только осмотру традиционному, но и осмотру с использованием тех технологий, о которых я говорил. Восходящая кишка, поперечно-ободочная кишка, нисходящая кишка, сигмовидная и прямая кишка. Таким образом, соблюдая те критерии и принципы колоноскопии, о которых я говорил, колоноскопия при этом является тем инструментом, который поможет врачу-гастроэнтерологу, врачу-клиницисту поставить правильный диагноз и, соответственно, начать правильное лечение пациентов с синдромом раздраженного кишечника. Спасибо за внимание.
Источник