Операции при кишечной непроходимости у новорожденных
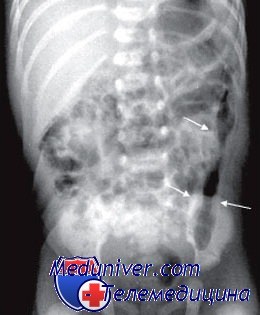
Врожденная кишечная непроходимость (ВКН) встречается при пороках развития ЖКТ, нарушениях иннервации кишечной стенки, генетических заболеваниях. Основные признаки патологии: многократная рвота с примесью зеленого цвета, отсутствие стула, вздутие и болезненность живота. У ребенка быстро ухудшается состояние, нарастает обезвоживание, полиорганная недостаточность. Диагностика проводится на поздних гестационных сроках по УЗИ, у новорожденных врожденная кишечная непроходимость выявляется с помощью рентгенографии, сонографии, ирригоскопии. При ВКН выполняется хирургическая коррекция порока.
Общие сведения
Врожденная непроходимость кишечника — самая распространенная патология в абдоминальной хирургии неонатального периода. По разным данным, заболевание диагностируется с частотой от 1:1500 до 1:2700 среди живорожденных новорожденных. У мальчиков и девочек наблюдается одинаково часто. Актуальность болезни обусловлена тяжелыми нарушениями работы желудочно-кишечного тракта, высоким риском осложнений и вероятностью отдаленных негативных последствий оперативного лечения.
Врожденная кишечная непроходимость
Причины
Нарушение пассажа пищевых и каловых масс по кишечной трубке — следствие врожденных пороков развития. Чаще всего патология возникает на фоне атрезии и кишечных стенозов, которые могут локализоваться на разной высоте. Реже этиологическим фактором выступают аномалии кишечной стенки (болезнь Гиршпрунга, нейрональная дисплазия), нарушения поворота и фиксации брыжейки (синдром Ледда, кишечный заворот).
Причиной непроходимости у новорожденного могут стать внекишечные факторы. Например, патологическое состояние диагностируется при сдавлении кишечных петель извне кольцевидной поджелудочной железой, опухолью, аберрантным сосудом. В редких случаях врожденная кишечная непроходимость вызвана мекониальным илеусом и является одним из компонентов муковисцидоза.
Точные причины возникновения пороков не установлены, однако в акушерстве выделяют несколько тератогенных факторов, которые действуют на плод в критические периоды роста. К возможным повреждающим агентам относят физические (ионизирующее излучение, гипертермия, гипотермия), химические (полихлорированные бифенолы, пестициды и гербициды, тяжелые металлы), биологические факторы (вирусы и бактерии, проникающие через плаценту к плоду).
Патогенез
Большинство аномалий, которые впоследствии проявляются кишечной непроходимостью, формируются с 4 по 10 недели внутриутробного периода. В это время наблюдаются активный рост и дифференцировка пищеварительных отделов, поворот кишечника. С 18-20 недели беременности плод совершает глотательные движения, поэтому околоплодные воды частично попадают в верхние отделы пищеварительного тракта и скапливаются над местом непроходимости.
Если врожденная непроходимость связана с аномальным формированием поджелудочной железы, необратимые изменения возникают уже через 1-1,5 месяца с момента зачатия. При болезни Гиршпрунга нарушается миграция нервных клеток в кишечную стенку, в результате чего участок кишечника не получает иннервацию и не перистальтирует. При муковисцидозе развитие непроходимости обусловлено закупоркой кишечной трубки вязким и плотным меконием.
Классификация
По локализации выделяют высокую (препятствие на уровне желудка или двенадцатиперстной кишки) и низкую кишечную непроходимость, при которой поражается тощая, подвздошная или толстая кишка. Второй вариант встречается намного чаще. По степени нарушений пассажа кала бывает полная и частичная форма болезни. По времени возникновения выделяют внутриутробный и приобретенный варианты аномалии.
Симптомы
При высокой врожденной непроходимости признаки появляются с первых часов жизни младенца. У ребенка открывается рвота содержимым зеленоватого цвета. Если стеноз локализован ниже дуоденального сосочка, в желудочном содержимом заметна желчь. Живот запавший, но в эпигастрии периодически определяется вздутие, исчезающее после рвоты или срыгивания. Прикосновения к передней стенке живота не доставляют младенцу дискомфорта. Может быть скудный мекониальный стул.
Низкая врожденная непроходимость характеризуется отсутствием мекония, вместо которого из прямой кишки выделяются скудные слизистые массы. Рвота начинается позже, в среднем спустя 48 часов после рождения ребенка. Рвотные массы содержат примеси желчи, через несколько суток они приобретают зловонный каловый запах. У новорожденного отмечается сильное вздутие живота, расширение вен на передней брюшной стенке, при пальпации ребенок кричит и плачет от боли.
Осложнения
Для высокой непроходимости характерно быстрое ухудшение состояния ребенка, нарастающее обезвоживание, нарушения кислотно-основного равновесия крови. Развиваются олигурия и анурия, сгущение крови, формируется полиорганная недостаточность. Без лечения состояние переходит в фазу декомпенсации и может закончиться смертью младенца. Основное осложнение непроходимости толстого кишечника — перфорация и мекониальный перитонит.
Грозным последствием любой формы врожденной кишечной непроходимости является мальабсорбция, тяжелые нарушения питания и связанная с ними нутритивная недостаточность. Новорожденный ребенок стремительно теряет массу тела (10% и более процентов от исходных показателей). Даже после реконструктивной операции возможны осложнения в виде дисбактериоза, пищевых аллергий, синдрома «короткой кишки», который проявляется тяжелыми диспепсическими расстройствами.
Диагностика
Врожденная непроходимость часто выявляется при пренатальном УЗИ на 24-30 неделях беременности. По данным исследования врач определяет расширение желудка, верхних отделов кишечника, увеличение размеров живота плода, отсутствие кишечных гаустр. Характерным признаком является многоводие у матери, вызванное нарушениями заглатывания и утилизации околоплодных вод. В план постнатальной диагностики включаются:
- Зондирование желудка. Лечебно-диагностический метод рекомендован всем пациентам, у которых подозревается врожденная аномалия развития кишечной трубки. Если по зонду получают жидкость объемом более 25-30 мл с зеленоватой или желтой окраской, подозревают локализацию дефекта в двенадцатиперстной или начальном отделе тощей кишки.
- Рентгенограмма брюшной полости. Для дуоденальной обструкции патогномоничен симптом “bubble double” — наличие двух газовых пузырей в области желудка и 12-перстной кишки. Врожденная низкая непроходимость проявляется множественными горизонтальными уровнями жидкости, которые соответствуют перерастянутым отделам тонкой и толстой кишки.
- УЗИ брюшных органов. При ультразвуковой визуализации определяют расширение проксимального фрагмента кишечника, его заполнение однородной массой (меконием). В пораженной участке отсутствуют перистальтические движения. УЗИ в энергетическом режиме показано для своевременной диагностики синдрома Ледда.
- Ирригоскопия. При помощи исследования диагностируется низкая врожденная кишечная непроходимость. При контрастировании толстого кишечника врач выявляет микроколон — шнуроподобную кишку с малым диаметром, на слизистой оболочке которой не контрастируются характерные складки.
Лечение врожденной кишечной непроходимости
Консервативная терапия
После постановки диагноза врожденной непроходимости сразу прекращают кормление ребенка грудным молоком или смесью и переходят на парентеральное питание. Для декомпрессии ЖКТ и выведения остаточного содержимого устанавливают назогастральный зонд. Назначается вливание солевых и коллоидных растворов, чтобы восполнить водный баланс и дефицит микроэлементов.
Антибактериальная терапия показана в превентивных целях, чтобы предотвратить перитонит, аспирационную пневмонию, генерализованную инфекцию. После хирургического лечения продолжается системная антибиотикотерапия, а спустя 12-24 часа начинают вводить препараты для стимуляции перистальтики. В течение 1-3 недель постепенно переходят с парентерального на энтеральное питание.
Хирургическое лечение
Оперативное вмешательство в первые дни жизни — основной метод лечения, который восстанавливает проходимость кишечной трубки, обеспечивает нормальное питание младенца. Техника хирургической помощи зависит от вида и степени тяжести аномалии. Детские хирурги проводят резекцию кишечного участка, накладывают обходные или Т-образные анастомозы, вскрывают кишечник и эвакуируют мекониальную пробку. При осложненных пороках выполняется двухэтапная операция.
Прогноз и профилактика
При резекции небольшого участка кишечной трубки и отсутствии врожденного системного заболевания наблюдается быстрая реабилитация и полное восстановление пищеварения. Удаление большого отрезка ЖКТ, формирования «короткой кишки», наличие муковисцидоза — прогностически неблагоприятные факторы. Таким детям зачастую нужны повторные операции, назначение специальных питательных смесей. Меры профилактики врожденной кишечной непроходимости не разработаны.
Источник
Советы при непроходимости кишечника у новорожденных и грудных детей
1. Каковы симптомы непроходимости кишечника у новорожденных?
Симптомы непроходимости кишечника зависят от ее уровня. При высокой кишечной непроходимости рано возникает рвота (рвота с примесью желчи — всегда тревожный симптом). Вздутие живота обычно выражено незначительно. Наоборот, низкая кишечная непроходимость проявляется после первого дня жизни, когда возникает резкое вздутие живота и рвота. На непроходимость кишечника указывает отсутствие отхождения мекония.
2. Как проводится дифференциальный диагноз непроходимости кишечника у новорожденных?
Осматривают область заднего прохода, чтобы исключить его атрезию. Затем производят обзорную рентгенографию брюшной полости. Степень наполнения кишечника газом зависит от уровня непроходимости. Попыток дифференцировать непроходимость тонкой и толстой кишки не предпринимают.
а) Высокая непроходимость (газа в кишечнике мало):
– Атрезия или стеноз двенадцатиперстной кишки.
– Незавершенный поворот кишечника с заворотом средней кишки.
– Атрезия тощей кишки.
б) Низкая непроходимость (газа в кишечнике много):
– Атрезия подвздошной кишки.
– Мекониальный илеус или мекопиальпая пробка.
– Болезнь Гиршпрунга

Толстокишечная непроходимость
3. В каких случаях показано контрастное рентгенологическое исследование желудочно-кишечного тракта?
При перитоните или наличии свободного газа в брюшной полости незамедлительно производят диагностическую лапаротомию. При незавершенном повороте кишечника контрастное рентгенологическое исследование верхнего отдела желудочно-кишечного тракта выявляет отсутствие типичной подковообразной формы двенадцатиперстной кишки; переход ее в тощую происходит в правом верхнем квадранте живота. Петли тонкой кишки расположены справа внизу.
Нередко имеется расширение двенадцатиперстной кишки с уровнем жидкости. При атрезии двенадцатиперстной кишки видна растянутая двенадцатиперстная кишка, оканчивающаяся слепо. Ирригоскопия оказывает большую помощь в диагностике непроходимости толстой кишки, а при мекопиальиом илеусе — даже терапевтическое воздействие.
Данные ирригоскопии по типу непроходимости:
а) Атрезия подвздошной кишки. Микроколоп; заброса бария в терминальную часть подвздошной кишки нет.
б) Мекониальный илеус. Микроколоп; заброс бария в терминальную часть подвздошной кишки с дефектами заполнения.
в) Мекониальпая пробка. Толстая кишка нормальных размеров; крупные дефекты наполнения в левой ее половине.
г) Болезнь Гиршпрунга. Сужение прямой и сигмовидной кишок; расширение проксимальных отделов толстой кишки.
4. Какова клиническая картина атрезии тощей кишки? Чем отличается атрезия двенадцатиперстной кишки от атрезии тощей?
Атрезия желудочно-кишечного тракта может локализоваться па любом уровне: в двенадцатиперстной кишке (50%), тощей (45%) или толстой (5%). Атрезия двенадцатиперстной кишки обусловлена тем, что на 8—10 неделе внутриутробного развития не произошла ее реканализация. Причина атрезии тощей и толстой кишок — нарушения внутриутробного развития сосудов брыжейки.
а) При атрезии двенадцатиперстной кишки первым симптомом бывает рвота с примесью желчи (в 85% случаев атрезия локализуется ниже фатерова соска). В первый день жизни значительного вздутия живота нет. Приблизительно в 25% случаев атрезии двенадцатиперстной кишки сопутствует трисомия 21-й хромосомы. Классический признак атрезии двенадцатиперстной кишки — два газовых пузыря на обзорной рентгенограмме брюшной полости — растянутый желудок и верхняя часть двенадцатиперстной кишки.
При стенозе двенадцатиперстной кишки или незавершенном повороте кишечника с заворотом средней кишки газ обнаруживается и в тонкой кишке. В таком случае необходима контрастная рентгенография верхнего отдела желудочно-кишечного тракта для исключения незавершенного поворота кишечника с заворотом средней кишки. Для коррекции атрезии двенадцатиперстной кишки накладывают дуоденодуоденальный анастомоз.
б) При атрезии тощей кишки рвота с примесью желчи и умеренное или резкое вздутие живота возникает на второй—третий день жизни. Обзорная рентгенография брюшной полости выявляет растянутые кишечные петли с уровнями жидкости; ирригоскопия — микрокодов. Заброса бария в растянутые кишечные петли нет. С другими пороками развития атрезия тонкой кишки сочетается редко. Для коррекции атрезии накладывают анастомоз конец в конец с ограниченно резекцией кишки или без нее.
в) При атрезии толстой кишки рвота с примесью желчи возникает после второго дня жизни; имеется умеренное или резкое вздутие живота. Меконий не отходит. При обзорной рентгенографии брюшной полости выявляются растянутые кишечные петли с уровнями жидкости, указывающие на низкую кишечную непроходимость; при ирригоскопии — микрокодов, причем толстая кишка как бы “обрезана”. Приблизительно в 20% случаев атрезия толстой кишки сочетается с пороками развития сердца, костно-мышечной системы, стенки живота, других отделов желудочно-кишечного тракта. Для устранения атрезии толстой кишки делают ее ограниченную резекцию с наложением первичного анастомоза.
5. Клиническая картина незавершенного поворота кишечника с заворотом средней кишки. Показано ли при нем экстренное хирургическое вмешательство?
На 6-12 неделе внутриутробного развития кишечник выходит из брюшной полости, растет, а затем возвращается в нее, поворачиваясь при этом против часовой стрелки, и фиксируется. При незавершенном повороте кишечника нарушается процесс его поворота и фиксации. Последняя происходит неправильно, вследствие чего узость основания брыжейки предрасполагает к завороту кишки. Вращения средней кишки вокруг снабжающей ее кровью верхней брыжеечной артерии (незавершенный поворот кишечника с заворотом средней кишки) приводит к обструкции кишки с нарушением кровообращения (странгуляционной непроходимости).
В связи с угрозой ишемии кишки показано экстренное хирургическое вмешательство. Промедление грозит некрозом всей средней кишки и смертью. При незавершенном повороте кишечника с заворотом средней кишки у здорового до того новорожденного или у более старшего ребенка, не имеющего в анамнезе хирургических операций, возникает рвота с примесью желчи, вздутие живота и шок той или иной степени. Обзорная рентгенография брюшной полости выявляет два газовых пузыря и газ в дистальной части тонкой кишки.
При тяжелом состоянии ребенка никакие другие исследования не нужны. Показана лапаротомия. Если диагноз вызывает сомнения, а состояние ребенка стабильное, производят контрастное рентгенологическое исследование верхнего отдела желудочно-кишечного тракта. Ирригоскопия не показана. Она позволяет диагностировать незавершенный поворот кишечника, но исключить заворот средней кишки с ее помощью невозможно. При лапаротомии производят коррекцию незавершенного поворота кишечника с резекцией тонкой кишки или без нее, в зависимости от тяжести ишемического повреждения кишки.
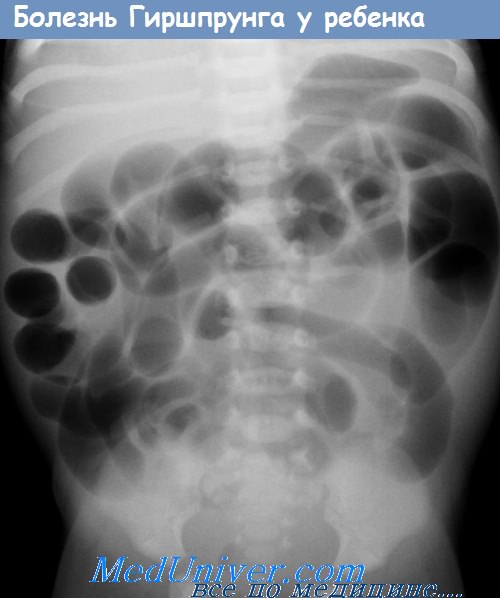
6. Что такое мекониальный илеус? Чем он отличается от мекониалыюй пробки?
а) Мекониальный илеус представляет собой закупорку терминального отдела подвздошной кишки вязким липким меконием. Почти всегда мекониальный илеус связан с муковисцидозом, хотя описаны его случаи у недоношенных в отсутствие муковисцидоза. Муковисцидоз наследуется аутосомно-рецессивно. В результате трех основных парных делений на 7-й хромосоме нарушается транспорт хлоридов в апикальных мембранах эпителиальных клеток. Сочетание повышенной вязкости слизи, образуемой измененными железами слизистой кишечника с недостаточностью поджелудочной железы приводит к повышению вязкости мекония и закупорке им просвета терминальной части подвздошной кишки. У 15% новорожденных с муковисцидозом развивается мекониальный илеус.
На 2—3-й день жизни возникает непереносимость пищи, рвота с примесью желчи и вздутие живота. Живот при пальпации мягкий, тестоватый. На обзорной рентгенограмме брюшной полости видны многочисленные расширенные кишечные петли без уровней жидкости (низкая кишечная непроходимость), иногда нижний правый квадрант живота имеет вид матового стекла (симптом Нейхаузера). Ирригоскопия выявляет микрокодов и многочисленные мелкие дефекты наполнения в терминальной части подвздошной кишки (густой меконий). В противоположность большинству форм кишечной непроходимости у новорожденных, при мекониальном илеусе к хирургическому вмешательству прибегают только при неэффективности консервативного лечения, сочетанию с другими пороками развития (например, атрезией кишки) или осложнениях (завороте или перфорации кишки).
При неосложненном мекониальном илеусе в 60% случаев эффективны клизмы с амидотризоатом натрия (гастрографин) и промывания прямой кишки. Цель хирургического вмешательства, если оно показано, — удаление мекония, закупоривающего кишку, путем ее ограниченной резекции или энтеростомии с эвакуацией мекония и промывания дистальной части кишечника.
б) При мекониальной пробке имеет место закупорка толстой кишки густым меконием. В отличие от мекониального илеуса мекопиальная пробка редко (менее чем в 5% случаев) связана с муковисцидозом. Иногда она наблюдается при болезни Гиршпрунга, поэтому при ней обязательно делают аспирационную биопсию прямой кишки, чтобы исключить последнюю. Кроме того, всем больным определяют концентрацию хлоридов в ноте или проводят генетическое исследование для исключения муковисцидоза.
7. Что такое болезнь Гиршпрунга и энтероколит Гиршпрунга?
Нейроны, иннервирующие кишечник, происходят из нервного гребня. На 5-12-й неделях беременности клетки нервного гребня мигрируют в краниальном и каудальном направлении и рассеиваются в стейке кишки (в мышечном слое они образуют сплетение Ауэрбаха, в подслизистом — Мейсснера). Болезнь Гиршпрунга — следствие нарушения миграции клеток нервного гребня, из-за которого интрамуральные нервные сплетения кишечника не развиваются. Неполноценность иннервации приводит к повышению тонуса толстой кишки и ее непроходимости, скорее функциональной, чем механической.
Обычно болезнь Гиршпрунга наблюдается как изолированный порок развития, по у 10% больных имеется трисомия 21-й хромосомы. У новорожденных с болезнью Гиршпрунга наблюдается нарастающее вздутие живота, рвота, замедленное отхождение мекония или его отсутствие в первые 48 часов жизни. В более старшем возрасте характерны постоянные запоры, вздутие живота, истощение. Объективный осмотр выявляет только резкое вздутие живота. Рентгенологические данные указывают на низкую кишечную непроходимость. Ирригоскопия облегчает диагноз.
Так как болезнь Гиршпрунга поражает наиболее дистальные отделы толстой кишки всегда, а проксимальные — в различной степени, при ирригоскопии выявляется спастическое сокращение прямой и сигмовидной кишок и расширение проксимальных отделов толстой кишки. В пользу диагноза болезни Гиршпрунга свидетельствует замедленная (более 24 часов) эвакуация контрастного вещества. Аганглиоз, выявленный при аспирационной биопсии прямой кишки, подтверждает диагноз. Хирургическая коррекция заключается в резекции пораженного аганглиозом сегмента (прямой кишки и дистальных отделов ободочной) с наложением анастомоза.
Энтероколит Гиршпрунга возникает вследствие застоя кишечного содержимого, избыточного размножения бактерий и повреждения слизистой. В отсутствие лечения он может быстро прогрессировать, приводя к сепсису, шоку и даже летальному исходу (в 10% случаев). В большинстве случаев он развивается у неоперированных больных, но иногда встречается и после радикальной хирургической операции.
8. Что такое инвагинация? Какова терапевтическая тактика при ней?
Инвагинация представляет собой внедрение проксимального отрезка кишки в просвет дистального. Инвагинация кишки приводит к ее отеку, нарушению кровообращения и обструкции. Около 2/3 случаев инвагинации наблюдается у детей до 2 лет. Очевидно, это обусловлено идиопатической гипертрофией лимфоидной ткани терминальной части подвздошной кишки с ее внедрением в слепую (илеоцекальная инвагинация).
Об инвагинации следует подумать, если у здорового до того ребенка 6-9 месяцев появляются схваткообразные боли в животе, рвота и кровянистый стул. Живот обычно вздут. В правом нижнем квадранте или в средней части живота пальпируется объемное образование или возникает ощущение пустоты в правой подвздошной области (симптом Данса (Dance)). При обзорной рентгенографии брюшной полости обнаруживаются симптомы низкой кишечной непроходимости или объемного образования в правом нижнем квадранте живота. Введение в прямую кишку бария или воздуха используется не только с диагностической, но и с лечебной целью.
Ирригоскопия выявляет непроходимость толстой кишки. В вышележащий отдел кишечника барий не попадает. Расправление инвагинации путем осторожного повышения гидростатического давления бариевой взвеси (резервуар с пей поднимают не более чем на 30 см) или давления воздуха (не выше 120 см водного столба) бывает успешным в 90% случаев. При клинической картине сепсиса или перитонита такое расправление противопоказано из-за риска перфорации кишки. Если попытка гидростатического расправления не удалась, показана лапаротомия и ручное расправление. Реже возникает необходимость в резекции кишки и наложении анастомоза. В 5% случаев наблюдается рецидив инвагинации.
P.S. Данса симптом (J.B.H. Dance, 1797-1832, франц. врач) — ощущение пустоты, возникающее при пальпации в правой подвздошной области; признак илеоцекальной инвагинации, обусловленный перемещением инвагинированного участка кишки в правое подреберье.
9. Какие пороки развития не всегда вызывают кишечную непроходимость у новорожденных и остаются недиагностированными?
Хотя в большинстве своем эти пороки диагностируются в первую педелю или в первый месяц жизни, все они, кроме атрезии кишки, могут остаться недиагностированными до старшего детского и даже взрослого возраста.
а) Стеноз двенадцатиперстной кишки. В отличие от атрезии при стенозе имеется только сужение кишки, а не полная обструкция. В первые годы жизни, пока ребенок получает молоко, молочные смеси или кашицеобразную пищу, оно может не проявляется. При перемежающихся болях в животе и симптомах обструкции выхода из желудка показано контрастное рентгенологическое исследование верхних отделах желудочно-кишечного тракта, особенно детям с трисомией 21-й хромосомы.
б) Незавершенный поворот кишечника. В 1/3 случаев незавершенный поворот кишечника диагностируется после первого месяца жизни. Он сопровождается перемежающимися болями в животе и обычно диагностируется при контрастном рентгенологическом исследовании верхних отделов желудочно-кишечного тракта. При возникновении кишечной непроходимости у детей, не подвергавшихся хирургическим вмешательствам в брюшной полости, следует подумать о незавершенном повороте кишечника с заворотом средней кишки.
в) Мекониальный илеус. Дети с муковисцидозом часто страдают запорами. Сочетание запоров и болей в правом нижнем квадранте живота указывает па низкую кишечную непроходимость. Клизма с амидотризоатом натрия используется не только с диагностической, по и с лечебной целью.
г) Болезнь Гиршпрунга. В 1/3 случаев заболевание диагностируется в возрасте старше 1 года. Длительные запоры, не поддающиеся лечению, являются показанием к биопсии прямой кишки, особенно у больных с трисомией 21-й хромосомы. Инвагинация. В 1/3 случаев инвагинация возникает после 2 лет жизни. У 1/3 больных с инвагинацией старше 2 лет имеются предрасполагающие к ней патологические изменения (полип, опухоль, гематома, дивертикул Меккеля).
– Также рекомендуем “Советы при атрезии заднего прохода”
Оглавление темы “Советы при хирургических болезнях.”:
- Советы при эмпиеме плевры
- Советы при раке легкого
- Советы при выявлении очага в легком
- Советы при расслаивающейся аневризме аорты
- Советы при стенозе привратника у ребенка
- Советы при непроходимости кишечника у новорожденных и грудных детей
- Советы при атрезии заднего прохода
- Советы при атрезии пищевода и трахеопищеводном свище
- Советы при врожденной диафрагмальной грыже
- Советы при опухоли брюшной полости у детей – Вильмса и нейробластомы
Источник