Операция при кишечной непроходимости операция гартмана


Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Операция по Гартману (Hartman) – одна из самых распространенных операций, применяемых при лечении рака и других патологий толстой кишки, протекающих с осложнениями (кишечная непроходимость, прободение, кровотечение, перитонит).
Активно внедрял такую операцию в начале 20-го века хирург из Парижа Henry Hartman.
Суть операции Гартмана определяется несколькими моментами:
- Удаление патологического участка ободочной, сигмовидной или прямой кишки.
- Ушивание наглухо отводящего сегмента кишки.
- Выведение приводящего конца кишки на брюшную стенку и образование концевой колостомы.
Сейчас все операции, которые соответствуют этим принципам, называют операциями «по типу Гартмана».
Преимущества операции по Гартману
Резекция при патологии толстой кишки применяется давно. Однако при формировании анастомозов кишечника после таких резекций наблюдалось слишком много осложнений.

операция по Гартману
Стенки кишки при патологическом процессе изменены, границы нарушенного кровоснабжения не всегда можно визуально выявить во время операции. Сшивание таких участков чревато в дальнейшем несостоятельностью анастомоза, прорезыванием нитей, прободениями и кровотечениями. К тому же ослабленный пациент не всегда сможет перенести одномоментно длительную операцию по ликвидации непроходимости, резекции кишки и создания анастомоза.
В таких ситуациях выходом является метод двухмоментных операций:
- 1-й этап: устранение непроходимости, резекция пораженного участка, создание колостомы.
- 2-й этап: закрытие колостомы и восстановление непрерывности кишки.
Основные преимущества операции Гартмана:
- Устраняет осложнения, восстанавливает проходимость кишки, дает время для подготовки пациента ко второму этапу – восстановления естественного пассажа каловых масс.
- Позволяет провести радикальное лечение у ослабленных больных с меньшим количеством осложнений.
- Не сложная по технике выполнения, может быть проведена в любом хирургическом отделении.
- Преимущественный метод при экстренных операциях.
- Применяется и как одномоментная радикальная операция при невозможности формирования анастомоза.
- Формируемая при ней одноствольная колостома хорошо подходит для применения калоприемников.
Показания для операции по Гартману

- Рак сигмовидной кишки.
- Рак верхнее- и среднеампулярного отделов прямой кишки.
- Заворот сигмовидной кишки с развитием странгуляционной непроходимости.
- Дивертикулит с осложнениями – кровотечением, прободением.
- Ущемление кишки в грыже.
- Некроз при тромбозе брыжеечных сосудов.
Операция Гартмана может быть экстренной (при прободении), срочной (при непроходимости кишки) и плановой (при опухолях без осложнений).
Операция по Гартману выполняется тогда, когда нельзя сразу выполнить наложение межкишечного анастомоза. Это бывает:
- При невозможности создания анастомоза сразу после резекции. Это обстоятельство выясняется обычно только во время операции.
- При тяжелом состоянии пациента, не позволяющего ему перенести длительную операцию.
Какие виды операций можно провести по Гартману
Операцией по типу Гартмана можно назвать любую резекцию толстой кишки с выполнением двух условий: оставление слепого конца кишки в брюшной полости и создание одноствольной колостомы. Поэтому многие хирурги к операциям по типу Гартмана относят и субтотальную резекцию толстой кишки, и даже тотальную колэктомию с выведением илеостомы.

Но в основном к таким операциям относятся:
- Левосторонняя гемиколэктомия по типу Гартмана с формированием трансверзостомы.
- Проксимальная резекция сигмовидной кишки с формированием десцендостомы (стомируется нисходящая кишка).
- Сигмоидэктомия по типу операции Гартмана. Стома формируется также в нисходящей кишке.
- Дистальная резекция сигмовидной кишки с образованием сигмостомы.
- Внутрибрюшная резекция прямой кишки с выведением сигмостомы.
Подготовка к операции Гартмана
Если операция плановая, проводится стандартная подготовка к операции на кишечнике:
- Фиброколоноскопия, ирригоскопия, биопсия пораженного участка.
- УЗИ или КТ органов брюшной полости.
- Анализы крови, мочи.
- Исследование биохимических показателей крови.
- Исследование основных показателей свертывающей системы.
- Обязательное определение группы крови.
- ЭКГ.
- Рентгенография легких.
- Осмотр терапевта и других специалистов по показаниям.
Если при плановом лечении выявляются изменения, неблагоприятные для исхода операции, рациональнее выделить время для их устранения (коррекция анемии, водно-электролитных нарушений, принимаются меры для компенсации истощения, сердечной недостаточности, компенсации сахарного диабета и т.д.)
Необходима психологическая подготовка пациента, так как ему предстоит жить с противоестественным задним проходом. Возможно через какое-то время непрерывность кишечника будет восстановлена. Но даже если колостома останется на всю жизнь, пациент должен получить всю информацию о ней.
Непосредственно накануне операции важно провести очистку кишечника. Достигается это или применением очистительных клизм за несколько дней до операции, или антеградным лаважем (за 18 -16 часов до операции выпивается несколько литров осмотического раствора, который мягко очищает кишечник).
Если же операция проводится по экстренным показаниям, времени на подготовку пациента почти нет. Если пациент поступает уже с осложнением, в течение 1-2 часов проводятся интенсивные мероприятия:
- Устанавливается назоинтестинальный зонд для декомпрессии верхних отделов ЖКТ.
- Катетеризируется мочевой пузырь.
- Катетеризация центральной или периферической вены, инфузионная терапия.
- Очистительные клизмы при отсутствии противопоказаний.
- Антибиотикотерапия.
Основные этапы операции
Операция Гартмана проходит под общим эндотрахеальным наркозом.
- Доступ – обычно срединная лапаротомия или косовосходящий в левой подвздошной области. Проводится разрез кожи, подкожной клетчатки, апоневроза, париетальной брюшины.
- Ревизия брюшной полости. Визуально определяется уровень непроходимости кишки. Если непроходимости нет – локализация опухоли, наличие регионарных или отдаленных метастазов.
- Декомпрессия кишки выше обструкции. Декомпрессия осуществляется или через назоинтестинальный зонд, или через дренаж, установленный сразу в кишку.
- Удаление пораженного участка толстой кишки. На границах резекции устанавливаются по 2 кишечных зажима, между ними кишка отсекается. Основной принцип резекции: от пораженного участка отступают 50-60 см проксимальнее и 10-15 см дистальнее.
- Дистальный конец кишки ушивается и погружается в брюшную полость.
- При резекции прямой кишки тазовая брюшина над ней сшивается, культя кишки остается во внебрюшинном пространстве.
- Повторная ревизия брюшной полости, отсасывание выпота и промывание антисептиками.
- Проксимальный конец кишки также может быть ушит для более удобного проведения его через отдельный тоннель в передней брюшной стенке.
- Формирование одноствольной колостомы:
- производится отдельный круговой разрез кожи и подкожной клетчатки в левом подреберье или левой подвздошной области. Диаметр разреза около 5 см.
- крестообразный разрез апоневроза.
- тупым способом разводятся мышцы.
- разрез париетальной брюшины.
- париетальная брюшина подшивается к краям апоневроза.
- в полученный тоннель со стороны брюшной полости проводится приводящий конец резецированной кишки.
- края кишки приподнимаются над уровнем кожи на 2-3 см, ушитый край отсекается.
- формируется колостома в виде «бутона розы», края кишки подшиваются к апоневрозу и коже.
- Ушивание основного разреза. Дренирующие трубки остаются в брюшной полости. Если операция проводилась на прямой кишке, дренируется забрюшинное пространство со стороны промежности.

После операции
После операции пациент переводится в отделение интенсивной терапии, где проводится непрерывный мониторинг основных функций организма (сердечно-сосудистых показателей, диуреза, водно-электролитного баланса). Продолжается парентеральное введение жидкости, питательных растворов, аспирация секрета из желудка, антибиотикотерапия.
Первые несколько суток питание только парентеральное. На 2-е сутки разрешается питье воды и несладкого отвара из сухофруктов. На 3-4 -й день возможен прием небольшими порциями жидкой и полужидкой пищи.
Постепенно в диету добавляются слизистые супы, полужидкая манная каша, кисели, овощные пюре, кисломолочные напитки.
Диета должна быть разнообразной и богатой витаминами. Постепенно в меню добавляются овощи, фрукты, мясо, рыба. Рекомендуется много пить.
Выписывают пациента через 2-3 недели.
Если операция Гартмана была только первым этапом лечения, необходимо время для восстановления основных функций организма и подготовки к операции ликвидации колостомы. При анемии назначаются препараты железа, витамины группы В, фолиевая кислота.
Проводится лечение и коррекция хронических заболеваний сердца, бронхолегочной системы, почек, сахарного диабета.
Второй этап операции проводится индивидуально для каждого больного, обычно этот срок колеблется от нескольких недель до нескольких месяцев.
Основные моменты жизни с колостомой
 Адаптация к колостоме происходит несколько месяцев, иногда – до года. Первое время кал будет выделяться непрерывно. В последующем возможно частичное восстановление накопительной функции толстой кишки (чем дистальнее расположена колостома, тем эта функция будет более выраженной). Путем тщательного наблюдения и корректировки своей диеты пациент может добиться выделения каловых масс 1-2 раза в сутки.
Адаптация к колостоме происходит несколько месяцев, иногда – до года. Первое время кал будет выделяться непрерывно. В последующем возможно частичное восстановление накопительной функции толстой кишки (чем дистальнее расположена колостома, тем эта функция будет более выраженной). Путем тщательного наблюдения и корректировки своей диеты пациент может добиться выделения каловых масс 1-2 раза в сутки.
Для сбора каловых масс используются калоприемники – резервуар в виде мешка, который крепится с помощью адгезивной пластины к коже. Они могут быть однокомпонентые и двухкомпонентные.
Однокомпонентные калоприемники – это одноразовая система (пакет с клеящей пластиной одним блоком, меняется по мере наполнения мешка).
Двухкомпонентная система – это адгезивная пластина с присоединяющимися к ней мешками. Пластину можно не менять и не отклеивать несколько дней, меняются только мешки.
Современная медицинская промышленность выпускает множество различных калоприемников и средств по уходу за стомами. При правильном питании, гигиене и применении таких средств возможна полноценная и активная жизнь, даже если колостома остается навсегда.
Видео: английское учебное пособие – операция Гартмана
Источник
Показания, этапы и техника операции Гартмана с наложением сигмостомы
а) Показания для операции Гартмана с сигмостомией:
– Плановые: после ампутации или обструктивной резекции прямой кишки.
– Альтернативные операции: реанастомоз после резекции в области дистального сегмента толстой кишки и отводящая петлевая трансверзостомия.
б) Предоперационная подготовка:
– Предоперационные исследования: зависят от заболевания: исключите дополнительные патологические образования в проксимальном сегменте толстой кишки или, при злокачественной опухоли, ее внекишечное распространение; эндоскопия с биопсией, ультразвуковое исследование, компьютерная томография, возможна внутривенная пиелография.
– Подготовка пациента: выполните ортоградный лаваж толстой кишки после исключения выраженного стеноза, отметьте место стомы и согласуйте его с пациентом в положении стоя и лежа на спине; объясните, что такое стома (возможно направление к врачу-энтеростомисту); проведите периоперационную антибиотикотерапию.
в) Специфические риски, сформированное согласие пациента:
– Зависят от основного заболевания, особое внимание должно быть уделено стоме
– Пролапс (5-15% случаев)
– Ишемия (5-15% случаев)
– Стеноз (2-10% случаев) и втяжение стомы
– Кровотечение из области стомы (менее 10% случаев)
– Парастомальная грыжа (5-15% случаев)
– Повреждение кожи вокруг стомы (10-40% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине, литотомическое положение.
е) Оперативный доступ при операции Гартмана с сигмостомией. Срединная лапаротомия, возможно косое продолжение разреза выше пупка к левому подреберному краю. Возможна лапароскопическая операция из трех-четырех троакаров.
ж) Этапы операции:
– Расположение колостомии
– Доступ
– Мобилизация ректосигмоидного отдела I
– Мобилизация ректосигмоидного отдела II
– Мобилизация проксимального сегмента прямой кишки – Резекция
– Обшивание культи прямой кишки
– Создание стомы I
– Создание стомы II
– Создание стомы III
– Создание стомы IV
– Фиксация стомы
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Отверстие для стомы в области прямой мышцы живота должно быть достаточно широким, чтобы вместить сигмовидную кишку вместе с необходимой порцией брыжейки ободочной кишки.
Предупреждение: избегайте перекрута сигмовидной кишки при ее выведении через брюшную стенку.
– Стома не должна иметь натяжения на уровне кожи; оставьте некоторый «запас длины», чтобы избежать отрыва стомы вследствие растяжения брюшной стенки.
и) Меры при специфических осложнениях. Осложнения стомы: оптимизируйте уход за стомой, при показаниях выполните повторную операцию и рассмотрите возможность реимплантации стомы или ее перемещения в другое место.
к) Послеоперационный уход после операции Гартмана:
– Медицинский уход: зависит от общей ситуации; удалите назогастральный зонд на 1-2-й день, начните уход за стомой до выписки, сообщите больному о группах взаимопомощи. – Возобновление питания: разрешите глотки жидкости с 2-3-го дня, обычная диета, как только через стому начнут выделяться газы и стул.
– Функция кишечника: назначьте клизму небольшого объема через стому и легкое пероральное слабительное средство с 4-го дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-3 недели.
л) Этапы и техника операции Гартмана с сигмостомией:
1. Расположение колостомии
2. Доступ
3. Мобилизация ректосигмоидного отдела I
4. Мобилизация ректосигмоидного отдела II
5. Мобилизация проксимального сегмента прямой кишки
6. Резекция
7. Обшивание культи прямой кишки
8. Создание стомы I
9. Создание стомы II
10. Создание стомы III
11. Создание стомы IV
12. Фиксация стомы
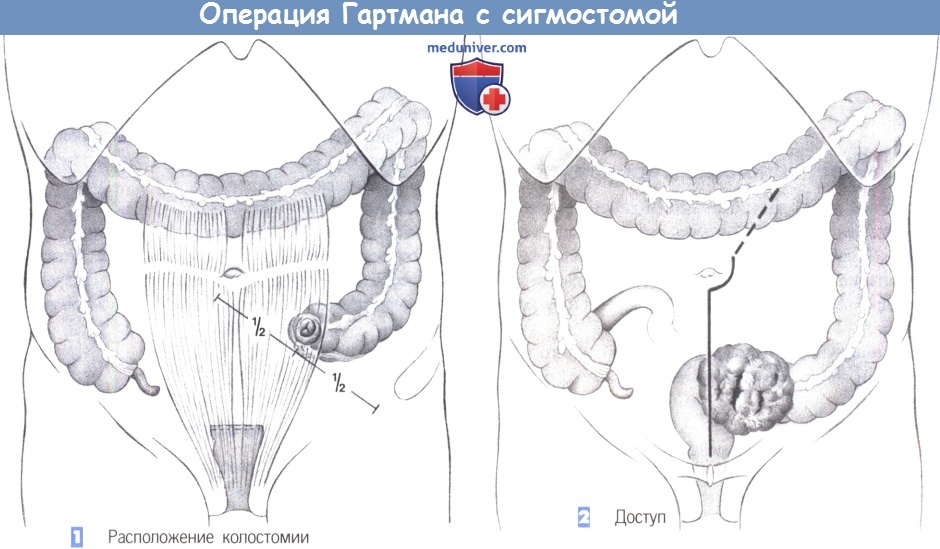
1. Расположение колостомии. Резекция толстой кишки по Гартману без последующего восстановления ее непрерывности показана при опухолях сигмовидной и прямой кишки. Это вмешательство выполняется как предварительная операция при воспалительных заболеваниях и опухолях, а также в качестве окончательной меры при нерезектабельных опухолях, расположенных в полости малого таза. Принцип операции состоит в создании концевой сигмостомии и слепом ушивании культи прямой кишки.
Даже если операция Гартмана является временной мерой, стому необходимо сформировать должным образом. Сигмостомия всегда должна создаваться трансмускулярно, в области наружной части прямой мышцы живота. Наилучшее расположение стомы лучше всего определяется в положении пациента стоя. В принципе, это место находится на средней трети линии, соединяющей пупок с передневерхней остью подвздошной кости.
2. Доступ. Обычный доступ – нижнесрединная лапаротомия, которая может быть расширена влево вокруг пупка. Этот доступ легко позволяет осмотреть и удалить опухоль, расположенную в нижнем этаже брюшной полости.
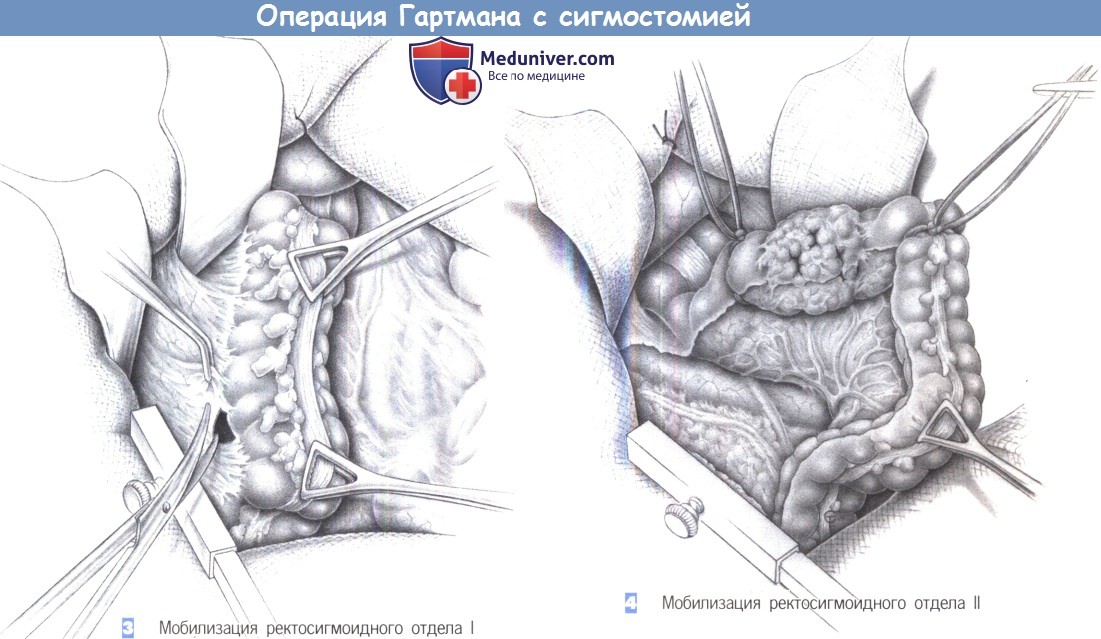
3. Мобилизация ректосигмоидного отдела I. После вскрытия брюшной полости и введения крючков, сигмовидная кишка освобождается от ее боковых прикреплений. Эффективна осторожная тракция сигмовидной ободочной кишки при помощи зажимов Дюваля или даже вручную. Чтобы избежать повреждения мочеточника, диссекция должна проводиться непосредственно у стенки кишки. Для гарантии безопасности левого мочеточника необходима его идентифицикация.
4. Мобилизация ректосигмоидного отдела II. Полная мобилизация сигмовидной кишки требует отделения воспалительного инфильтрата или опухоли от боковой стенки живота. Если возможно, кишку следует обойти петлей непосредственно проксимальнее опухоли. Разделение боковых прикреплений продолжается, пока не будет достигнута свободная часть проксимального сегмента прямой кишки. Мочеточник можно обнаружить там, где он забрюшинно пересекает подвздошные сосуды вместе с семенными/яичниковыми сосудами.
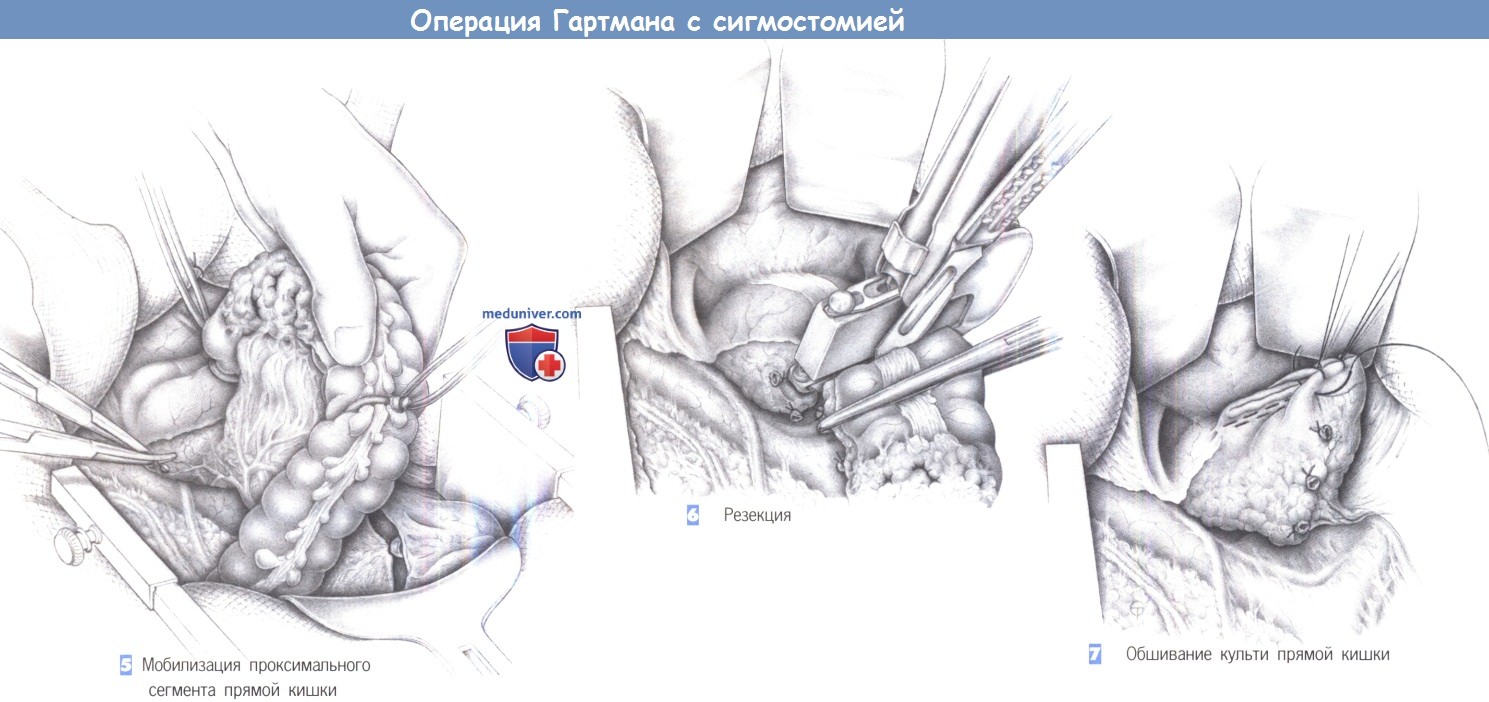
5. Мобилизация проксимального сегмента прямой кишки. Мобилизацию часто необходимо продолжить вниз в полость таза, чтобы адекватно освободить прямую кишку от ее забрюшинных сращений. Этим можно достичь достаточной длины кишки для ее безопасного закрытия в здоровом сегменте. Мезоректум пересекается между зажимами Оверхольта и перевязывается с прошиванием (3-0 PGA).
6. Резекция. После мобилизации прямой кишки и скелетирования мезоректум кишка пересекается. Это можно сделать открытым способом между швами-держалками с закрытием кишки отдельными швами. Мы предпочитаем резекцию с использованием сшивающего аппарата ТА-55. Он используется дважды: первый раз в области проксимального, а затем, как показано на рисунке, в области дистального края резекции. Просвет резецируемой кишки закрывается с обеих сторон с зажимами Кохера.
7. Обшивание культи прямой кишки. Линия скобок на слепо закрытой культе прямой кишки обшивается через край отдельными швами (3-0 PGA). Область мезоректум еще раз проверяется на гемостаз. Затем таким же образом, как при ампутации прямой кишки формируется концевая сигмостомия.
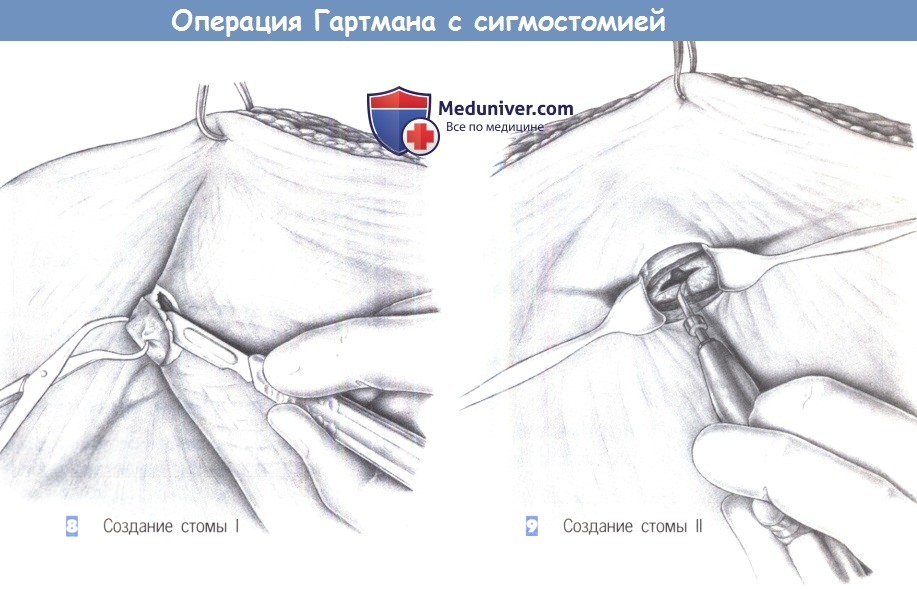
8. Создание стомы I. После натягивания брюшной стенки зажимом для операционного белья, удерживающим край раны, в размеченном до операции месте выполняется круговой разрез. Здесь также полезно использовать зажим для операционного белья. Подкожная ткань разделяется режущей диатермией и выделяется передний листок апоневроза прямой мышцы.
9. Создание стомы II. Апоневроз рассекается крестовидно, мышца тупо раздвигается и разводится крючками. В глубине обнаруживается брюшина, которая также рассекается крестовидно. Отверстие должно свободно вмещать не менее двух пальцев.
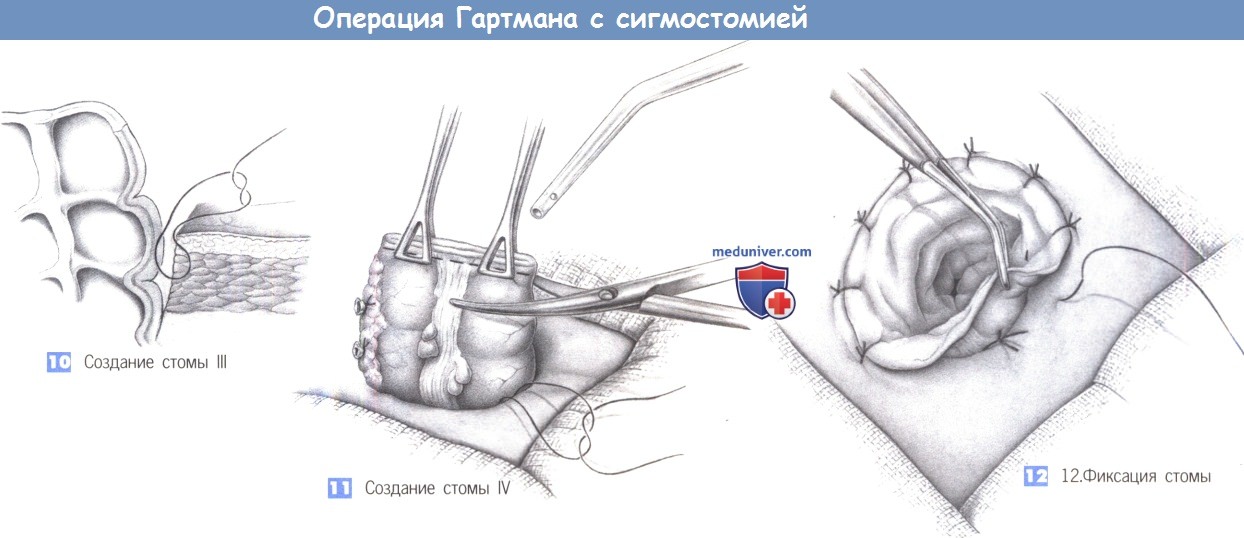
10. Создание стомы III. Конец кишки, который был закрыт скобками, проводится через отверстие для стомы и может быть предварительно зафиксирован на уровне кожи отдельным швом, чтобы предотвратить его втяжение в брюшную полость. Чтобы избежать формирования внутренней грыжи, отверстие между латеральной брюшиной и кишкой закрывается изнутри живота кисетным швом.
11. Создание стомы IV. Резекция линии скобок открывает просвет кишки, который очищается тампоном, смоченным поливидон йодином. Кишечное отделяемое немедленно аспирируется.
12. Фиксация стомы. Стома фиксируется отдельными кожно-слизистыми швами (3-0 PGA). Она не должна кровоточить, но должна сохранять жизнеспособность (то есть, слизистая оболочка должна иметь розовую окраску). Мертвенно бледное изменение цвета неизбежно требует дальнейшей резекции кишки до здоровой ткани и реконструкции стомы. Операция заканчивается наложением калоприемника.
– Также рекомендуем “Показания, этапы и техника закрытия стомы”
Оглавление темы “Этапы и техника операций на кишечнике”:
- Показания, этапы и техника операции при аппендиците
- Показания, этапы и техника лапароскопической аппендэктомии
- Показания, этапы и техника петлевой трансверзостомии (двуствольной колостомии)
- Показания, этапы и техника операции Гартмана с наложением сигмостомы
- Показания, этапы и техника закрытия стомы
- Показания, этапы и техника удаления полипа толстой кишки (аденомы)
- Показания, этапы, техника наложения анастамоза между подвздошной и поперечно-ободочной кишкой
- Показания, этапы и техника гемиколэктомии справа
- Показания, этапы и техника илеоцекальной резекции
- Показания, этапы и техника резекции сигмы
Источник