Опн при кишечных инфекциях у детей
Острая почечная недостаточность при кишечных инфекциях. Диагностика ОПН при инфекцияхПри острых кишечных инфекциях, прежде всего при сальмонеллезе, может развиться патология почек. Степень нарушения функции почек зависит от тяжести течения болезни, в том числе от выраженности и длительности нарушений гемодинамики, а также от преморбидного состояния почек. По данным О.С.Буханцевой (1971), при пищевых токсикоинфекциях и сальмонеллезах в остром периоде выявлялись олигурия (77,8 %), патологические изменения мочевого осадка (47 %). Последние характеризовались протеинурией, микрогематурией, лейкоцитурией и цилиндрурией. Отмечалось снижение клубочковой фильтрации у 68,4 % обследованных лиц. При тяжелом течении пищевых токсикоинфекций и сальмонеллезов величина клубочковой фильтрации снижалась до 45,6 мл/мин, а при среднетяжелом — до 74,3 мл/мин. Вместе с тем выявлялось повышение канальцевой реабсорбции воды и концентрационного индекса креатинина у 87,7 % обследованных. Коэффициент очищения мочевины в остром периоде болезни был ниже нормы у 63,9 % больных. Сходные результаты были получены А.И.Ляшук (1973). По данным Ю.Ю.Черниковой (1984), при среднетяжелом течении пищевых токсикоинфекций нарушаются реабсорбционная, азотовыделительная и ионрегулирующая функции почек, уменьшается объем внутриклеточной жидкости, снижается абсолютное содержание натрия в циркулирующей крови, а также концентрация калия и хлора. Автором были выявлены три типа нарушений кислотовыделительной функции почек, из которых наиболее неблагоприятными для регуляции КОС являлись парадоксальная ацидурия и тубулярный ацидоз. Аккомодационная способность почек, выявленная с помощью нагрузки бикарбонатом натрия, снижалась. Однако у части больных с острыми кишечными инфекциями патологические изменения в почках достигают Уровня ОПН. Последняя справедливо расценивается как осложнение острых кишечных инфекций. При пищевых токсикоинфекциях и сальмонеллезах острая почечная недостаточность нами была выявлена у 246 больных (0,8 %). Различались преренальная и ренальная форма ОПН. Преренальная форма ОПН отмечалась у 76,4 % из них и была связана с резкими нарушениями почечного кровотока при расстройствах гемодинамики.
Снижение систолического давления ниже 70 мм ртст резко ограничивало фильтрационный процесс в почках Как правило, преренальная форма ОПН наблюдалась при тяжелом течении пищевых токсикоинфекций с обезвоживанием II —III степени и нестабильной гемодинамикой Нарушения мочевыделения сопровождались снижением очистительной способности почек и приводили к повышению концентрации креатинина и мочевины в крови. По нашим наблюдениям, выявлялась достоверно низкая концентрация ионов натрия, калия и хлора, что в сочетании с повышенной реабсорбцией их в канальцах приводило к уменьшению выведения с мочой Суточная экскреция ионов натрия, калия и хлора снижалась. Уменьшение фильтрации и усиление реабсорбции носили компенсаторный характер, направленный на сохранение электролитного гомеостаза. Выраженность преренальной формы ОПН может быть различной — от клинически латентной до значительной. У некоторых больных преренальная форма ОПН возникала при ИТШ, преимущественно с выраженным обезвоживанием. При этом кровоток в почках уменьшался не только в связи с общей циркуляторной недостаточностью, но и в результате селективной вазоконстрикции почечных сосудов. Эта компенсаторная реакция, направленная на “централизацию кровообращения”, сопровождалась нарушением функционального состояния почек, особенно коркового слоя, на долю которого приходится до 90 % почечного кровотока. Развивались олигурия и азотемия. Эта начальная стадия преренальной формы ОПН обратима, но при сохраняющейся циркуляторной недостаточности может трансформироваться в ренальную форму ОПН — “ишемическую”. Эта форма проявляется усугублением олигурии, достигающей стадии анурии, а также нарастанием азотемии, протекающих в условиях коррекции гемодинамики. Тщательный учет диуреза помогает выявлять олигурию (диурез менее 500 мл/сут). При этом наблюдается стойкое снижение относительной плотности мочи (до 1003—1010), что свидетельствует о нарушении концентрационной функции почек. В мочевом осадке выявляются эритроциты, зернистые цилиндры и повышенное количество лейкоцитов. Диагностика ОПН должна быть ранней, и этому способствует исследование почасового диуреза. Снижение его ниже 35—45 мл/ч является признаком олигурии. Однако обычные анализы мочи информативны лишь у 2/3 больных. Наиболее информативны показатели концентрации креатинина в сыворотке крови (норма до 0,06—0,07 ммоль/л), несколько менее информативны показатели концентрации мочевины (норма до 8,3 ммоль/л). Азотемия во многих случаях предшествует снижению диуреза. Для клинической картины ОПН характерны тошнота, повторная рвота, икота, анорексия, усталость, вялость, головная боль, заторможенность, сонливость, снижение диуреза. У некоторых больных возможно развитие анемии и изменений в свертывающей системе. Таким образом, ОПН свойственны олигурия (у 80 % пациентов), метаболический ацидоз (чаще декомпенсированный), гиперкалиемия, гиперазотемия, угроза гипергидратации. Необходимо иметь в виду, что критическими показателями при ОПН являются концентрация креатинина 0,6 ммоль/л, концентрация мочевины 30 ммоль/л, концентрация калия 6 ммоль/л. Ренальная форма ОПН, по нашим наблюдениям, отмечалась у 23,6 % больных. Она была следствием поражения нефрона и канальцевого эпителия. Чаще всего эта форма ОПН наблюдалась при ИТШ, протекавшем без выраженного обезвоживания. Синдром “шоковой почки” наиболее часто развивался в фазе гиперкоагуляции ДВС. При этом микротромбы локализовались почти всегда в почечных клубочках, что определяло олигурию и снижение скорости фильтрации. Распространенный гломерулотромбоз создавал условия для возникновения кортикального некроза канальцев и рассматривался как морфологический маркер синдрома “шоковой почки”. – Также рекомендуем “Стадии почечной недостаточности. Водно-электролитный гомеостаз при кишечных инфекциях” Оглавление темы “Осложнения кишечной инфекции”: |
Источник

Почечная недостаточность у детей — это острое или хроническое нарушение функций почек, которое сопровождается электролитными и метаболическими расстройствами. Провоцируется ренальными, преренальными и постренальными причинами. Симптомы почечной недостаточности включают неспецифические проявления (слабость, ухудшение аппетита, похудение), изменение диуреза и состава мочи, уремические осложнения со стороны внутренних органов. Для диагностики проводят исследование крови и мочи, УЗИ органов мочевыделения, биопсию почек. Лечение состоит из коррекции гомеостаза, этиопатогенетической терапии, перитонеального или гемодиализа.
Общие сведения
Истинную распространенность патологии у детей определить затруднительно, что обусловлено расхождением в классификациях и общепринятых диагностических критериях. Для хронической почечной недостаточности называют цифру от 3 до 50 случаев на 1 млн. детского населения, при этом заместительная терапия требуется 3-6 пациентам на то же количество населения. Симптомы острой почечной недостаточности выявляются с частотой 0,8-4 случая на 100 тыс. детей и у 8-30% больных, находящихся в отделениях детской реанимации. Особенно высока распространенность ОПН у новорожденных.
Почечная недостаточность у детей
Причины
Этиологическая структура зависит от варианта почечной недостаточности и возраста ребенка. Среди младенческого и раннего детского возраста преобладают врожденные факторы, тогда как у школьников возрастает удельный вес приобретенных болезней почек и токсических влияний на клубочковый аппарат. Причины почечной недостаточности у детей подразделяются на несколько категорий:
- Врожденные заболевания почек. Чаще всего причиной патологии становятся наследственные обструктивные уропатии и тубулопатии, которые осложняются бактериальным воспалительным процессом и дисплазией почечной паренхимы. Среди пороков развития преобладают агенезия или гипоплазия, поликистоз, мегауретер.
- Приобретенные почечные болезни. Симптомы ренальной недостаточности наблюдаются при поражении клубочков (гломерулонефрите, волчаночном нефрите), канальцевом некрозе вследствие ишемии органа, воздействии нефротоксических ядов и лекарств. Реже патология вызвана поражением интерстиция и почечных сосудов.
- Расстройства гемодинамики. Острые формы заболевания возникают при уменьшении ОЦК, что сопровождается гипоперфузией клубочков. Это бывает при кровотечении, полиурии, многократной диарее и рвоте. Ишемия органа провоцируется снижением сердечного выброса и дилатацией периферических сосудов.
- Нарушения оттока мочи. Обструкция может происходить в любом отделе мочевыделительного тракта: мочеточниках, шейке мочевого пузыря, уретре. Патологические изменения обусловлены механическим сдавлением почечных лоханок большим количеством жидкости. Обструкция возможна при МКБ, опухоли, травме.
Патогенез
В зависимости от причин развития патологические процессы при ОПН вызваны разными механизмами: ишемией ренальной паренхимы, активацией шунтов в юкстамедуллярной зоне, токсическим поражением клубочков и эпителия канальцев, острой обструкцией мочевыводящего тракта. Возникающие изменения вначале носят обратимый характер и при устранении провоцирующих факторов функции нефронов полностью восстанавливаются.
При ХПН механизм повреждения не зависит от первопричины синдрома. При утрате большого количества функционирующих нефронов в оставшихся клубочках начинаются компенсаторные процессы: изменение диаметра афферентных и эфферентных артериол, нарушение целостности базальной мембраны, повышение гидростатического давления. В результате усугубляется внутриклубочковая гипертензия, а клетки начинают синтезировать провоспалительные цитокины.
Классификация
Почечная недостаточность делится на 2 большие группы: острая, для которой характерны условно обратимые процессы без первичной гибели нефронов, и хроническая, характеризующаяся постепенным снижением процента функционирующих клубочков. С учетом причины ОПН бывает преренальной, ренальной и постренальной. В детской нефрологии для оценки степени поражения используют педиатрическую классификацию RIFLE, которая включает 5 стадий:
- Риск. Скорость клубочковой фильтрации (СКФ) снижается на 25-50%, а объем мочи составляет менее 0,5 мл/кг/час в течение минимум 8 часов.
- Повреждение. СКФ уменьшается на 50-75% от возрастной нормы, а сниженный уровень мочевыделения сохраняется не менее 16 часов.
- Недостаточность. Характеризуется падением СКФ более, чем на 75%, или абсолютным значением менее 35 мл/мин/1,73 м2. Диурез снижается до 0,3 мл/кг за час на протяжении суток и дольше.
- Потеря. Диагностируется, если у ребенка сохраняются симптомы ОПН более 3 недель.
- Терминальная стадия. Соответствует хронической болезни почек (ХБП), когда клинические проявления патологии длятся дольше 3 месяцев.
Симптомы
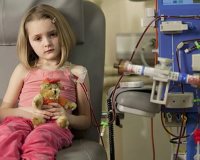
ОПН у детей
В клинической картине острой формы почечной недостаточности выделяют 4 фазы. На начальном этапе специфические симптомы отсутствуют, но есть признаки основного заболевания или кратковременного провоцирующего фактора (кровотечение, обезвоживание). Беспокоят тошнота, повышенная утомляемость, снижение аппетита, но дети, особенно младшего возраста, редко предъявляют жалобы.
Затем наступает олигоанурическая стадия, когда количество выделяемой за сутки мочи намного меньше возрастной нормы. Вследствие метаболических изменений у детей возникает диарея и рвота, наблюдается патологическая сонливость и угнетение сознания. Отмечаются повышенная сухость кожи, беловатый налет на слизистых, изо рта ребенка пахнет аммиаком. Состояние длится в среднем 10-14 суток.
На диуретической стадии количество мочи компенсаторно увеличивается и может достигать 2-3 л в сутки. Постепенно нормализуется водно-электролитный баланс, исчезают симптомы ОПН, к ребенку возвращаются аппетит, интерес к подвижным играм. Полиурия сохраняется около 2 недель. Далее болезнь переходит в восстановительную фазу, продолжающуюся 6 месяцев и более.
ХПН у детей
Симптомы ХПН возникают постепенно, прогрессируют несколько месяцев или даже лет. Вначале появляется слабость, сухость кожи и слизистых, снижение успеваемости в школе. Ребенок постоянно хочет пить, но аппетит снижен. На поздних стадиях кожа становится бледной с желтоватым оттенком, заметны дрожание пальцев рук и мелкие судороги, нарастает апатия. Зачастую формируется анемия, вызванная нехваткой эритропоэтина.
Осложнения
ОПН значительно ухудшает состояние ребенка, а летальность колеблется от 3-5% при гемолитико-уремическом синдроме до 30-70% при сепсисе и полиорганной недостаточности. Даже при успешном лечении и восстановлении мочевыделительной функции возможны отдаленные последствия — у 10-25% детей формируется хроническая болезнь почек. ОПН опасна электролитными расстройствами (гиперкалиемия, гипокальциемия, гиперфосфатемия).
В терминальной стадии ХПН возникают желудочно-кишечные кровотечения, отек легких, перикардит и плеврит. Длительное течение заболевания сопровождается артериальной гипертензией, которая при отсутствии лечения развивается у детей любого возраста. Неврологические осложнения проявляются спутанностью сознания, периферической полинейропатией. Возможна остеодистрофия, из-за чего у ребенка наблюдается задержка роста и физического развития.
Диагностика
Обследованием занимается квалифицированный детский нефролог. При внешнем осмотре врач обращает внимание на состояние и цвет кожи, наличие «уремического» запаха, степень физического развития. Специалист собирает детальный анамнез и жалобы ребенка и/или его родителей. Для постановки диагноза и определения вида почечной недостаточности проводится ряд исследований:
- УЗИ почек. При ультразвуковом обследовании у детей выявляют симптомы основной патологии, вызвавшей нарушения, а при ХПН — еще и уменьшение толщины паренхимы («сморщенная почка»). Для исключения постренальной обструкции выполняется сонография мочеточников и мочевого пузыря. УЗДГ позволяет оценить состояние сосудов.
- Биопсия почки. Инвазивный диагностический метод рекомендован при неинформативности других исследований, при подозрении на системное заболевание, протекающее с поражением почек. Гистологический анализ биоптата показывает патогномоничные включения, особенности строения клубочкового аппарата.
- Исследование мочи. В общем анализе обычно находят протеинурию и микрогематурию. Для изучения концентрационной функции производится исследование по Зимницкому, для которого собирают суточный диурез. Чтобы исключить воспалительные процессы, показан анализ по Нечипоренко.
- Анализы крови. В гемограмме у детей с ХПН снижено число эритроцитов и концентрация гемоглобина, на поздних этапах падает количество тромбоцитов. В биохимическом анализе повышено содержание мочевины, креатинина, присутствуют биохимические симптомы метаболического ацидоза и расстройств электролитного обмена.
Лечение почечной недостаточности у детей
Для успешного купирования ОПН необходимо устранить ее причину. При преренальной форме мероприятия направлены на нормализацию ОЦК, при ренальной проводится этиопатогенетическая терапия почечной патологии, при постренальной нужно как можно быстрее ликвидировать обструкцию мочевыводящих путей. Для коррекции нарушений водно-электролитного обмена назначаются солевые растворы, диуретики. При ХПН лечение включает несколько групп препаратов:
- Гипотензивные средства. Наиболее часто применяют ингибиторы АПФ, которые не только предупреждают симптомы вторичной гипертонии, но и замедляют развитие почечной недостаточности. Как альтернативу используют блокаторы кальциевых каналов, бета-блокаторы.
- Препараты эритропоэтина. Эффективны при анемии, которая возникает у ребенка уже на ранних стадиях болезни. В основном принимаются медикаменты ЭПО второго поколения с пролонгированным эффектом.
- Железосодержащие лекарства. Для устранения абсолютного или функционального дефицита этого микроэлемента назначают детские пероральные формы (в виде сиропов), а старшим детям дают таблетированные варианты. По показаниям комбинируют препараты с фолиевой кислотой.
- Витамин D. Холекальциферол предупреждает почечную остеодистрофию и применяется для ее лечения. Во время курса врачи регулярно контролируют уровни кальция и фосфора в крови.
У детей почечная недостаточность зачастую сопровождается белково-энергетическим голоданием, поэтому важно обеспечить адекватное по калорийности и сбалансированности питание. При ХПН четко регламентируют содержание белка и соли в диете. Если пациент находится в тяжелом состоянии, потребности в основных питательных веществах и энергии восполняются растворами глюкозы, специальными препаратами для парентерального питания.
В тяжелых случаях ОПН и терминальном периоде ХПН рекомендована заместительная почечная терапия. У новорожденных и младенцев чаще выполняется перитонеальный диализ, детям постарше преимущественно назначают классический гемодиализ. Показаниями к неотложному началу диализной терапии служат длительная олигоанурия, резкое повышение мочевины и креатинина, уремическая энцефалопатия.
Прогноз и профилактика
При ОПН вероятность полного выздоровления высока при раннем начале терапии. При ХПН прогноз менее благоприятный, поскольку гибель нефронов у детей необратима, но методы современной нефрологии замедляют прогрессирование болезни и улучшают качество жизни ребенка. Для профилактики почечной недостаточности необходимо выявлять и лечить заболевания мочевыделительной системы, проводить медико-генетическое консультирование и антенатальную охрану плода.
Источник