Острая диарея с эксикозом
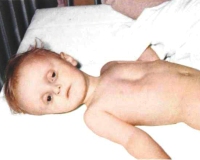
Обезвоживание у детей возникает при усиленном выведении жидкости из организма (рвота, диарея, полиурия, повышенная потливость), уменьшенном ее поступлении либо при комбинации этих двух причин. Состояние проявляется усиленной жаждой или полным отказом от питья, сухостью кожи и слизистых, учащением пульса и падением АД. В тяжелых случаях наблюдаются угнетение сознания, судорожный синдром, критические расстройства гемодинамики. Диагностический поиск включает физикальный осмотр, определение ЦВД, лабораторное исследование крови и мочи. Лечение состоит в быстрой оральной или парентеральной регидратации, применении симптоматических средств.
Общие сведения
Обезвоживание (эксикоз) — одна из основных причин смерти среди детей раннего возраста, особенно в странах с недостаточно развитой медициной. Хотя разработаны корректные схемы лечения, в связи с особенностями детского организма проблема продолжает занимать важное место в современной педиатрии. Это не самостоятельная нозологическая единица, а признак или осложнение других заболеваний. Синдром чаще встречается у страдающих острыми кишечными инфекциями — до 40% от всех детей, поступивших в стационар.

Обезвоживание у детей
Причины
Самые частые этиологические факторы обезвоживания у детей — рвота и диарея. Патологические потери жидкости через кишечник могут достигать нескольких литров за сутки, что без восполнения водно-электролитного баланса чревато серьезными осложнениями. Как правило, симптомы возникают на фоне кишечных инфекций (вирусных, бактериальных, протозойных), токсического или лекарственного гастроэнтерита. Выделяют и другие причины обезвоживания:
- Усиленное мочевыделение. Патология встречается при хронической почечной недостаточности, тубулопатиях, пиелонефрите. Активное выведение мочи происходит при диабетическом кетоацидозе, нарушениях гомеостаза, сопровождающихся гиперосмолярностью крови. Редкая причина обезвоживания у детей — несахарный диабет.
- Повышенное потоотделение. Симптом развивается в ответ на лихорадку при ОРВИ и острых воспалительных болезнях органов дыхания, аллергических реакциях, эндокринных заболеваниях, тяжелых метаболических расстройствах. К физиологическим факторам потливости относят пребывание в жарких и душных помещениях.
- Ожоги. Среднетяжелое термическое повреждение кожи сопровождается активным выходом экссудата и скоплением его в многочисленных пузырях. Обезвоживание начинается при поражении более 10% поверхности кожных покровов и ожогах не менее 2 степени.
- Недостаточное поступление жидкости. Физиологически ребенок ежедневно теряет жидкость с дыханием, потом, мочой. Если он получает недостаточно питья, происходит дегидратация. Тяжелая степень эксикоза наблюдается, если жидкость не только поступает в малом количестве, но и усиленно выводится.
У детей дегидратация протекает тяжелее, чем у взрослых, что обусловлено рядом предрасполагающих факторов. В раннем возрасте отношение площади поверхности тела к его объему выше, поэтому влага испаряется быстрее. Маленькие дети не могут точно описать чувство жажды и попросить воду. Как следствие, начальные стадии обезвоживания могут остаться незамеченными. К тому же, повышенный обмен веществ в детском организме требует большего количества жидкости.
Патогенез
При эксикозе уменьшается количество клеточной и внеклеточной воды, снижается кровенаполнение сосудов. У детей нарушается кровообращение: угнетается сердечный выброс, замедляется микроциркуляция, развивается ишемия внутренних органов. Дисбаланс электролитов вызывает аритмии, изменения функции почек, судорожные сокращения мышц, другие расстройства. Молекулярные и клеточные механизмы обезвоживания зависят от его формы.
Классификация
По тяжести выделяют три стадии эксикоза, которые определяют по количеству потерянной жидкости (в процентах от исходного веса). При легкой степени дефицит составляет 5% у детей до 3-летнего возраста и 3% у остальных, при средней — 10% и 6%, при тяжелой — 15% и 9% соответственно. Для рационального подбора терапии обезвоживания предложена систематизация типов эксикоза, согласно которой существуют:
- Изотоническое обезвоживание. Происходит равномерная потеря воды и электролитов крови, поэтому состояние больного дольше остается стабильным. Характерно резкое снижение диуреза при нормальном или незначительно сниженном артериальном давлении.
- Гипертоническое обезвоживание. Наблюдаются массивные потери воды при сохранности солей, из-за чего развивается гиперосмолярность крови. Возникает тяжелая клеточная дегидратация, приводящая к мучительной жажде. Помимо общих симптомов, возможны психомоторное возбуждение, судороги.
- Гипотоническое обезвоживание. Выведение минералов из организма преобладает над потерями жидкости. Состояние крайне опасно, поскольку быстро вызывает снижение АД и недостаточность кровообращения. У детей нарушается сознание.
Симптомы
При легком эксикозе общее состояние остается удовлетворительным. Слизистые оболочки и язык влажные, тонус кожи не изменен. У младенцев родничок имеет обычный вид. Незначительно уменьшаются количество мочи и частота мочеиспусканий. Пациенты старшего возраста жалуются на жажду, которая не проходит даже после употребления больших объемов жидкости. Маленькие дети жалоб не предъявляют, но становятся вялыми, отказываются от еды.
Для обезвоживания средней степени тяжести характерно прогрессирующее ухудшение самочувствия. Тургор кожи снижен, она собирается в тонкие складки, которые расправляются дольше обычного. Губы пересыхают и трескаются, слизистые сухие. У ребенка резко снижается диурез, учащается пульс, а тоны сердца становятся приглушенными. С учетом типа дегидратации наблюдается мучительная жажда либо отсутствие желания пить.
Тяжелая степень обезвоживания у детей проявляется синюшностью и мраморным рисунком кожи, сухостью и покраснением слизистых оболочек, у грудничков западением родничка. Артериальное давление резко снижено, а пульс учащен. Ребенок заторможен, сонлив, возможно появление судорог и комы. Отмечается осиплость голоса либо афония, больной отказывается от питья. Выраженный дефицит воды сопровождается отсутствием мочи.
Осложнения
Острая потеря жидкости в количестве более 15% от массы тела у маленьких детей вызывает необратимые повреждения тканей, которые несовместимы с жизнью. У пациентов старше 5 лет обезвоживание намного реже заканчивается летально, поскольку механизмы компенсации лучше развиты, но при несвоевременно оказанном лечении и наличии тяжелого основного заболевания риск смерти существует.
Патологии кровообращения при эксикозе сопровождаются гипоксией тканей, быстрее всего поражаются нейроны головного мозга. Это проявляется помрачением сознания, психомоторным возбуждением и галлюцинациями, коматозным состоянием. Повреждение нервных центров приводят к нарушениям дыхания и терморегуляции, что повышает вероятность летального исхода у детей при отсутствии медицинской помощи.
Диагностика
Легкие степени обезвоживания выявляет педиатр при стандартном клиническом обследовании ребенка. Диагностикой среднетяжелых и тяжелых форм эксикоза обычно занимаются врачи скорой помощи, поскольку состояние требует неотложных медицинских мероприятий. Для постановки диагноза и выяснения причин обезвоживания назначаются следующие методы исследования:
- Измерение ЦВД. Инвазивная диагностика проводится для уточнения степени кровенаполнения сосудистого русла и подбора рациональной терапии. Патологическим считается снижение показателей менее 10 мм вод. ст. у младенцев и менее 60 мм вод. ст. у детей старшего возраста.
- Анализы крови. В гемограмме обнаруживают увеличение гематокрита более 40-45% (с учетом возраста), сопутствующий лейкоцитоз при инфекционной причине обезвоживания. В биохимическом анализе крови обращает на себя внимание электролитный дисбаланс, возможно повышение уровня острофазовых белков или азотистых соединений.
- Исследование мочи. Анализ отличается повышенной или сниженной плотностью. При почечных причинах обезвоживания у детей обнаруживают протеинурию, лейкоцитурию, эритроцитурию или цилиндрурию. Для оценки формы эксикоза смотрят на уровень экскреции натрия с мочой.
Лечение
Консервативная терапия
Основа лечения обезвоживания — регидратация организма, которая стабилизирует состояние ребенка и предотвращает тяжелые последствия. Дети старшего возраста с легкой степенью эксикоза получают терапию в домашних условиях, остальные подлежат немедленной госпитализации в педиатрический стационар или в отделение интенсивной терапии. Существует 2 способа регидратации:
- Оральное восполнение жидкости. Если пациент не отказывается пить и не страдает от неукротимой рвоты, восполнение водного баланса проводят специальными аптечными растворами либо подсоленной водой, несладкими компотами и чаем. В первые 6 часов рекомендована усиленная жидкостная нагрузка, после стабилизации показателей гемодинамики переходят на поддерживающий режим.
- Парентеральная регидратация. Назначается при 2-3 стадии обезвоживания у детей. Используются глюкозно-солевые растворы, при снижении онкотического давления добавляют коллоидные смеси. Ликвидация гиповолемии занимает 2-8 часов в зависимости от тяжести состояния, за этот период вводится около половины объема жидкости, рассчитанного на сутки.
При эксикозе возможно развитие гипокалиемии, для устранения которой применяется раствор калия хлорида или панангина. Дальнейшая терапия подбирается в соответствии с первопричиной обезвоживания, выраженностью осложнений. При кишечных инфекциях детям показаны энтеросорбенты и пробиотики, при высокой лихорадке — антипиретики из группы нестероидных противовоспалительных средств, при поражении почек — уросептики, противовоспалительные и антибактериальные препараты.
Прогноз и профилактика
При своевременной диагностике обезвоживания и проведении адекватной регидратации признаки патологии исчезают за 12-48 часов. Вызывают опасение тяжелые степени дегидратации у детей грудного возраста, нередко приводящие к осложнениям. Профилактика заключается в соблюдении питьевого режима, применение домашних или аптечных регидратирующих растворов при усилении потоотделения, диарее или рвоте.
Источник
Острая диарея – это полиэтиологический синдром, сопровождающий течение ряда инфекционных и неинфекционных заболеваний, характеризующийся частым жидким стулом. При острой диарее стул становится обильным, водянистым или кашицеобразным, в нем могут содержаться примеси непереваренной пищи, слизь; его частота составляет более трех раз в сутки. Для определения причин расстройства проводят сбор жалоб и анамнеза, общий анализ крови и кала, бакпосев испражнений, а также инструментальные исследования: колоноскопию и ирригоскопию. Лечение предусматривает диетотерапию, назначение антибактериальных препаратов, антидиарейных средств, эубиотиков, а также проведение регидратационной терапии.
Общие сведения
Острая диарея – это патологический синдром, который клинически проявляется неоформленным или жидким стулом более 3 раз в сутки; при этом послабление стула сохраняется не более трех недель. Если диарея продолжается дольше 21 дня, говорят о ее хроническом течении. Чаще всего диарея вызывается бактериальными, вирусными и паразитарными факторами. Каждый год в мире регистрируется более 2 миллиардов новых случаев заболеваний, сопровождающихся острой диареей. Таким образом, это очень распространенное проявление различных патологических процессов в клинической инфектологии, гастроэнтерологии и проктологии. В то же время, острая диарея в основном характеризуется благоприятным течением, при котором практически не наблюдается летальных исходов. Если диарея была вызвана острой кишечной инфекцией, то лечение таких больных должно проводиться в условиях инфекционного стационара.

Острая диарея
Причины
Острая диарея может развиваться под воздействием множества этиофакторов на фоне различных патологических процессов. Основными причинами данного состояния являются инфекционные агенты, действие токсинов, прием лекарственных средств, ишемическая или воспалительная патология кишечника, а также острые заболевания органов малого таза. В развитых странах острая диарея чаще всего возникает на фоне вирусной инфекции, возбудителями которой являются ротавирусы и аденовирусы. Помимо вирусов, развитие синдрома могут провоцировать штаммы различных бактерий, которые продуцируют энтеротоксины, например, сальмонеллы, кишечная палочка, шигелла, кампилобактер и так далее. В некоторых случаях причиной диареи являются простейшие микроорганизмы (лямблии, бластоцисты и другие) и кишечные гельминты (возбудители стронгилоидоза, шистосомоза и ангиостронгилеза).
Острая диарея иногда возникает на фоне приема различных лекарственных препаратов, являясь побочным эффектом их действия на организм. Появление диареи может быть связано с лечением антибиотиками, магнийсодержащими средствами, антисеротониновыми препаратами, дигиталисом, антикоагулянтами и хенодезоксихолевой кислотой. Кроме того, острая диарея возникает при передозировке и неправильном употреблении слабительных средств, при этом расстройство стула может развиваться как сразу после приема определенного препарата, так и при увеличении его дозировки.
Отдельной формой является диарея путешественников, которая наблюдается у людей при переезде из регионов с высоким санитарным уровнем в страны с низким уровнем санитарии. Причиной диарейного синдрома в данном случае является энтеропатогенный штамм кишечной палочки. Также острая диарея может развиваться у больных СПИДом или другими формами иммунодефицитов. В зависимости от механизмов патогенеза, выделяют секреторную, осмолярную и экссудативную, гиперкинетическую и гипокинетическую формы острой диареи.
Симптомы острой диареи
Клинические проявления заболевания зависят от преобладания той или иной формы кишечных расстройств. При секреторной форме патологический процесс сопровождается безболезненным обильным жидким стулом, объем которого превышает 1 л в сутки. Эта симптоматика обусловлена повышенной секрецией воды и электролитов в кишечнике на фоне воздействия на слизистую патогенных токсинов. Проявления секреторной диареи не зависят от характера питания, а поэтому не проходят на фоне голодания.
Осмолярная форма острой диареи проявляется увеличением общего количества кала, что обусловлено наличием в кишечнике осмотически активных компонентов, которые нарушают всасывание жидкости и электролитов, поэтому стул содержит большой объем непереваренных остатков пищи. Осмолярная диарея наблюдается при приеме слабительных препаратов или при мальдигестии. Соответственно, симптомы данной формы острой диареи зачастую проходят после отмены послабляющих средств или на фоне голодания.
Экссудативная форма острой диареи характеризуется жидким стулом, в котором отмечается большое количество кровянистых и гнойных выделений. Симптомы являются следствием повышенного поступления в кишечник микроэлементов и воды в виде воспалительного экссудата, что может наблюдаться при патологии слизистой оболочки толстой кишки или повышении давления в лимфатических сосудах брюшной полости. Эта форма острой диареи отмечается при неспецифическом язвенном колите, дивертикулите, дизентерии, болезни Крона и так далее.
Гиперкинетическая форма обусловлена неврогенными и гормональными факторами. Основным симптомом гиперкинетической острой диареи является частый стул жидкого или кашицеобразного характера. При данной форме суточное количество кала не превышает 300 г. Как правило, эти симптомы наблюдаются при синдроме раздражения кишечника.
Гипокинетическая форма диареи наблюдается при синдроме слепой кишки или склеродермии, когда нарушается транзит кишечного содержимого. В результате отмечается избыточный бактериальный рост, на фоне которого прогрессирует мальабсорбция жиров и повышенное образование слизи в кишечнике. Симптомом гипокинетической острой диареи является жидкий зловонный стул с наличием непереваренных жиров.
Острая диарея зачастую сопровождается общими неспецифическими кишечными симптомами, такими как боль в животе, повышение температуры тела, тошнота и рвота. Также при частом обильном стуле могут наблюдаться симптомы дегидратации в виде сухости кожи, снижения артериального давления и тахикардии. Кроме того, в кале могут быть примеси, характерные для поражения определенного отдела кишечника. Например, острая диарея, вызванная поражением тонкой кишки, сопровождается наличием в кале непереваренных остатков пищи. Стул при этом зачастую имеет зеленоватый оттенок и издает неприятный запах. При развитии патологического процесса в толстом кишечнике могут отмечаться кровянистые выделения и повышенное количество слизи.
Диагностика
Важным фактором, который позволяет определить характер острой диареи, является полный сбор жалоб и анамнеза. При этом у больного важно выяснить частоту и консистенцию стула, наличие в кале различных примесей или крови. На тяжесть патологического процесса указывают такие симптомы, как абдоминальная боль, рвота, сухость кожи и высокая температура. Эти клинические проявления требуют от или врача-инфекциониста или проктолога быстрого назначения соответствующей терапии. При беседе с пациентом специалист уточняет, какие препараты он принимал в последнее время, поскольку этот фактор также может приводить к развитию острой диареи. Диагностическим критерием острой диареи является появление жидкого стула более 3 раз в сутки при продолжительности кишечных расстройств не более трех недель.
Для диагностики острой диареи используются лабораторные методы, такие как общий анализ крови и кала. Эти исследования позволяют подтвердить воспалительный генез процесса. В частности, копрограмма определяет концентрацию лейкоцитов и эритроцитов, что дает возможность дифференцировать воспалительную и невоспалительную диарею. При отсутствии признаков воспаления бакпосев кала не проводят. В случае обнаружения большого количества лейкоцитов и эритроцитов в стуле обязательно микробиологическое исследование каловых масс. Этот метод позволяет выявить патогенные бактерии, которые стали причиной развития острой диареи. Однако в ряде случаев микробиологическое исследование кала не дает результата, поскольку диарею вызывают другие факторы.
Из инструментальных методов для установления причины острой диареи используется колоноскопия. Данное исследование дает возможность выявить воспалительные изменения слизистой кишки, а также наличие язв и эрозий стенки кишечника. Эндоскопия кишечника позволяет диагностировать колиты, болезнь Крона, дивертикулит и другие заболевания, которые могли стать причиной острой диареи. Информативным инструментальным методом исследования является контрастная рентгенография кишечника (ирригоскопия). Эта методика дает возможность определить скорость пассажа по кишечнику и заподозрить воспалительные изменения слизистой.
Лечение острой диареи
Независимо от причины, вызвавшей расстройство стула, всем больным назначается специальная диета, эубиотики, а также вяжущие и адсорбирующие средства. Диета при диарее используется для снижения моторики кишечника и уменьшения секреции жидкости в просвет кишки. Очень важно исключить продукты, которые могут приводить к раздражению и повреждению слизистой оболочки.
При выраженной потере жидкости и электролитов с калом проводится регидратационная терапия. При легкой степени дегидратации назначается пероральная терапия – специальные солесодержащие растворы. При тяжелых формах диареи наблюдается значительная потеря жидкости и электролитов. В таких случаях используется парентеральная регидратация, которая предусматривает внутривенное введение сбалансированных солевых растворов. Антибактериальные препараты назначают только в тех случаях, когда синдром диареи вызван патогенными бактериями. При этом длительность курса антибиотикотерапии может варьировать от нескольких дней до месяца.
В лечении острой диареи важную роль играют средства, тормозящие моторику кишечника. Они снижают секрецию жидкости в просвет кишки, тем самым замедляя сокращения гладкой мускулатуры. Эффективным антидиарейным препаратом является лоперамид, однако его не рекомендуется назначать при воспалительном генезе диареи. Также обязательно использование эубиотиков для восстановления нормальной кишечной флоры.
Прогноз и профилактика
Для профилактики острой диареи необходимо соблюдать правила личной гигиены и грамотно хранить пищевые продукты. Кроме того, мясо, рыбу и яйца необходимо подвергать тщательной термической обработке. При своевременном комплексном лечении прогноз при данном патологическом состоянии благоприятный.
Источник