Острая кишечная инфекция вирусный гепатит а
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Вирусный гепатит A входит в группу кишечных инфекций, поскольку имеет фекально-оральный механизм инфицирования. В клиническом течении вирусного гепатита А выделяют дожелтушный и желтушный периоды, а также реконвалесценцию. Диагностика осуществляется по данным биохимического анализа крови, результатам РИА и ИФА. Госпитализация пациентов с вирусным гепатитом А необходима лишь в тяжелых случаях. Амбулаторное лечение включает диету и симптоматическую терапию.
Общие сведения
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Болезнь Боткина относится к вирусным гепатитам, передающимся по фекально-оральному механизму, и является одной из самых распространенных кишечных инфекций.
Характеристика возбудителя
Вирус гепатита А относится к роду Hepatovirus, его геном представлен РНК. Вирус довольно устойчив в окружающей среде, сохраняется на протяжении нескольких месяцев при 4 °С и годами – при -20 °С. В комнатной температуре сохраняет жизнеспособность несколько недель, погибает при кипячении спустя 5 минут. Ультрафиолетовые лучи инактивируют вирус черед одну минуту. Возбудитель может некоторое время сохранять жизнеспособность в хлорированной воде из водопровода.
Гепатит A передается с помощью фекально-орального механизма преимущественно водным и алиментарным путем. В некоторых случаях возможно заражение контактно-бытовым путем при пользовании предметами обихода, посудой. Вспышки вирусного гепатита А при реализации водного пути заражения обычно возникают при попадании вируса в резервуары воды общественного пользования, пищевой путь заражения возможен как при употреблении в пищу загрязненных овощей и фруктов, так и сырых моллюсков, обитающих в инфицированных водоемах. Реализация контактно-бытового пути характерно для детских коллективов, где недостаточно внимания уделяется санитарно-гигиеническому режиму.
Естественная восприимчивость к вирусу гепатита А у людей высокая, наибольшая – у детей допубертатного возраста, постинфекционный иммунитет напряженный (несколько меньшая напряженность характерна после субклинически протекающей инфекции) и длительный. Заражение вирусным гепатитом А чаще всего происходит в детских коллективах. Среди взрослых в группу риска входят сотрудники пищеблоков дошкольных и школьных детских, а также лечебно-профилактических и санаторно-курортных учреждений, комбинатов питания. В настоящее время все чаще отмечаются коллективные вспышки инфекции среди наркоманов и гомосексуалистов.
Симптомы вирусного гепатита A
Инкубационный период вирусного гепатита А составляет 3-4 недели, начало заболевания обычно острое, течение характеризуется последовательной сменой периодов: дожелтушного, желтушного и реконвалесценции. Дожелтушный (продромальный) период протекает в различных клинических вариантах: лихорадочном, диспепсическом, астеновегетативном.
Лихорадочный (гриппоподобный) вариант течения характеризуется резко развившейся лихорадкой и интоксикационной симптоматикой (степень выраженности общеинтоксикационного синдрома зависит от тяжести течения). Больные жалуются на общую слабость, миалгии, головную боль, сухое покашливание, першение в горле, ринит. Катаральные признаки выражены умерено, покраснения зева обычно не отмечается, возможно их сочетание с диспепсией (тошнота, ухудшение аппетита, отрыжка).
Диспепсический вариант течения не сопровождается катаральной симптоматикой, интоксикация выражена мало. Больные жалуются преимущественно на расстройства пищеварения, тошноту, рвоту, горечь во рту, отрыжку. Нередко отмечается тупая умеренная боль в правом подреберье, эпигастрии. Возможно расстройство дефекации (диареи, запоры, их чередование).
Дожелтушный период, протекающий по астеновегетативному варианту мало специфичен. Больные вялы, апатичны, жалуются на общую слабость, страдают расстройствами сна. В некоторых случаях продромальные признаки не отмечаются (латентный вариант дожелтушного периода), заболевание начинается сразу с желтухи. В случае, если присутствуют признаки нескольких клинических синдромов, говорят о смешанном варианте течения дожелтушного периода. Продолжительность этой фазы инфекции может составлять от двух до десяти дней, в среднем обычно продромальный период занимает неделю, постепенно переходя в следующую фазу – желтуху.
В желтушном периоде вирусного гепатита А характерно исчезновение признаков интоксикации, спадение лихорадки, улучшение общего состояния больных. Однако диспепсическая симптоматика, как правило, сохраняется и усугубляется. Желтуха развивается постепенно. Сначала отмечают потемнение мочи, желтоватый оттенок приобретают склеры, слизистые оболочки уздечки языка и мягкого нёба. В дальнейшем желтеет кожа, приобретая интенсивный шафранный оттенок (печеночная желтуха). Тяжесть заболевания может коррелировать с интенсивностью окрашивания кожи, но предпочтительнее ориентироваться на диспепсическую и интоксикационную симптоматику.
При тяжелом течении гепатита могут отмечаться признаки геморрагического синдрома (петехии, кровоизлияния на слизистых оболочках и коже, носовые кровотечения). При физикальном обследовании отмечают желтоватый налет на языке, зубах. Печень увеличена, при пальпации умеренно болезненная, в трети случаев отмечается увеличение селезенки. Пульс нескольку урежен (брадикардия), артериальное давление понижено. Кал светлеет вплоть до полного обесцвечивания в разгар болезни. Помимо диспепсических расстройств, больные могут жаловаться на астеновегетативную симптоматику.
Длительность желтушного периода обычно не превышает месяца, в среднем составляет 2 недели., после чего начинается период реконвалесценции: происходит постепенный регресс клинических и лабораторный признаков желтухи, интоксикации, нормализуется размер печени. Эта фаза может быть довольно длительной, продолжительность периода реконвалесценции обычно достигает 3-6 месяцев. Течение вирусного гепатита А преимущественно легкое или среднетяжелое, но в редких случаях отмечаются тяжело протекающие формы заболевания. Хронизация процесса и вирусоносительство для этой инфекции не характерны.
Осложнения вирусного гепатита A
Вирусный гепатит A обычно не склонен к обострениям. В редких случаях инфекция может провоцировать воспалительные процессы в билиарной системе (холангиты, холецистит, дискинезии желчевыводящих путей и желчного пузыря). Иногда гепатит A осложняется присоединением вторичной инфекции. Тяжелые осложнения со стороны печени (острая печеночная энцефалопатия) крайне редки.
Диагностика вирусного гепатита A
В общем анализе крови отмечается пониженная концентрация лейкоцитов, лимфоцитоз, СОЭ повышена. Биохимический анализ показывает резкое повышение активности аминотрансфераз, билирубинемию (преимущественно за счет связанного билирубина), пониженное содержание альбумина, низкий протромбиновый индекс, повышение сулемовой и понижение тимоловой проб.
Специфическая диагностика осуществляется на основании серологических методов (антитела выявляются с помощью ИФА и РИА). В желтушном периоде отмечается нарастание Ig М, а в реконвалесцентном – IgG. Наиболее точная и специфичная диагностика – выявление РНК вируса в крови с помощью ПЦР. Выделение возбудителя и вирусологическое исследование возможно, но ввиду трудоемкости к общей клинической практике нецелесообразно.
Лечение вирусного гепатита A
Болезнь Боткина можно лечить амбулаторно, госпитализация производится при тяжелых формах, а также – по эпидемиологическим показаниям. В период выраженной интоксикации больным прописан постельный режим, диета №5 (в варианте для острого течения гепатита), витаминотерапия. Питание дробное, исключена жирная пища, продукты, стимулирующие производство желчи, поощряются молочные и растительные составляющие рациона.
Необходимо полное исключение алкоголя. Этиотропная терапия для данного заболевания не разработана, комплекс лечебных мер направлен на облегчение симптоматики и патогенетическую коррекцию. С целью дезинтоксикации назначается обильное питье, при необходимости инфузия кристаллоидных растворов. С целью нормализации пищеварения и поддержания нормобиоценоза кишечника назначают препараты лактулозы. Спазмолитики применяют для профилактики холестаза. При необходимости назначают препараты УДКХ (урсодезоксихолиевой кислоты). После клинического выздоровления больные находятся на диспансерном наблюдении у гастроэнтеролога еще 3-6 месяцев.
В подавляющем большинстве случаев прогноз благоприятный. При осложнениях со стороны желчевыводящих путей излечение затягивается, но при ложной терапии прогноз не усугубляется.
Профилактика вирусного гепатита A
Общие профилактические мероприятия направлены на обеспечение качественного очищения источников питьевой воды, контроль над сбросом сточных вод, санитарно-гигиенические требования к режиму на предприятиях общественного питания, в пищеблоках детских и лечебных учреждений. Осуществляется эпидемиологический контроль за производством, хранением, транспортировкой пищевых продуктов, при вспышках вирусного гепатита А в организованных коллективах (как детских, так и взрослых) осуществляют соответствующие карантинные мероприятия. Больные изолируются на 2 недели, заразность их после первой недели желтушного периода сходит на нет. Допуск к учебе и работе осуществляют по наступлению клинического выздоровления. За контактными лицами осуществляют наблюдение на протяжении 35 дней с момента контакта. В детских коллективах на это время назначается карантин. В очаге инфекции производятся необходимые дезинфекционные мероприятия.
Вакцинация против гепатита А рекомендована детям с возраста 1 год и взрослым, отъезжающим в зоны, опасные по вирусному гепатиту А.
Источник
К острым кишечным инфекционным заболеваниям относятся дизентерия, сальмонеллез, брюшной тиф, вирусный гепатит А и др.
Для всех этих болезней характерно проникновение возбудителей инфекции через рот и активное размножение в желудочно-кишечном тракте. Микробы этой группы отличаются большой выживаемостью во внешней среде. Все перечисленные болезни во многом сходны по своему клиническому течению. Главными симптомами являются расстройство функции кишечника и понос.
Вирусный гепатит А (болезнь Боткина) протекает как острая кишечная инфекция, но с преимущественным поражением печени, иногда селезенки, характерны головная боль, желтуха, интоксикация, рвота, отрыжка горечью, боль в правом подреберье.
Заражение происходит от больного человека или от вирусоносителя – вирус выделяется в окружающую среду с фекалиями.
Механизм передачи инфекции – фекально-оральный: заражение человека происходит через грязные руки, инфицированную возбудителем воду (чаще всего), продукты питания, посуду и т.п.
Течение заболевания может быть разделено на четыре стадии: инкубационный период, длящийся с момента заражения и до появления первых признаков болезни, предболезненный (преджелтушная стадия), собственно желтушный период и, наконец, период выздоровления.
Инкубационный период может различаться по протяженности от 10 до 50 дней (в среднем 4 недели) и с увеличением дозы заражения может существенно сокращаться.
Предболезненный период длится от одного дня до недели. Приблизительно у половины больных отмечается недомогание, лихорадка, боли в мышцах, тошнота, рвота, боль или чувство дискомфорта в животе.
Желтушный период начинается с появления темной мочи, обесцвеченного стула, желтушности кожных покровов, слизистых. Болезнь протекает в детском возрасте обычно в легкой или среднетяжелой форме и не приводит к формированию хронического гепатита.
Основные меры профилактики заражения вирусным гепатитом А – обеспечение населения доброкачественной водой и создание условий, гарантирующих выполнение санитарных правил, предъявляемых к заготовке, хранению, приготовлению и реализации продуктов питания. Большое значение имеет обеспечение надлежащего противоэпидемического режима в организованных детских и взрослых коллективах.
В настоящее время в качестве средства специфической профилактики предложена вакцина против вирусного гепатита А. Вакцинопрофилактика формирует активный иммунитет, сопровождающийся продолжительной циркуляцией собственных антител. Выпускают эффективные и безвредные вакцины против вирусного гепатита А для детей и взрослого населения, обеспечивающие сохранение иммунитета до 10 лет.
Чтобы не заболеть вирусным гепатитом А, необходимо:
• соблюдать правила личной гигиены – тщательно мыть руки с мылом после возвращения домой с улицы, перед едой и после посещения туалета; не употреблять воду из случайных водоисточников и «из-под крана», пить только кипяченую или бутилированную воду. Помните, что вирус погибает при температуре кипячения (100 градусов) только через 5 минут.
• тщательно мыть овощи, фрукты, ягоды перед употреблением. Не приобретайте продукты питания у случайных лиц или в местах несанкционированной торговли;
• в домашних условиях соблюдайте правила гигиены при приготовлении горячих и холодных блюд, сроки годности и условия хранения пищевых продуктов, особенно скоропортящихся, сырые продукты и готовую пищу следует хранить раздельно;
• для обработки сырых продуктов необходимо пользоваться отдельными ножами и разделочными досками;
• подвергать продукты тщательной термической обработке (запекайте, проваривайте);
• скоропортящиеся продукты и готовую пищу следует хранить только в холодильнике при температуре +2 +6ºС.
Источник
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 16 октября 2018Обновлено 14 октября 2020
Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
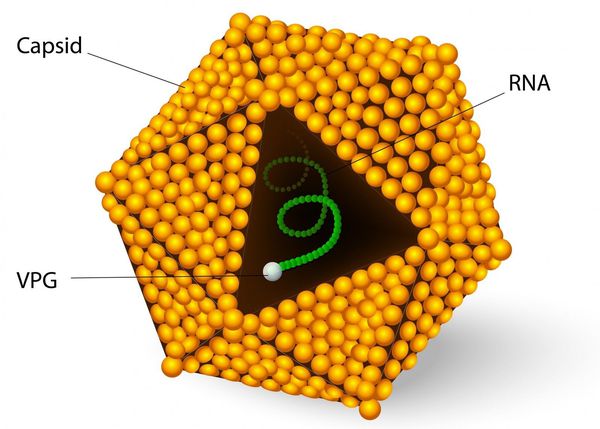
Этиология
царство — вирусы
подцарство — РНК-содержащие
род — энтеровирусы
семейство — пикорнавирусы (Picornaviridae)
подкласс — Hepatovirus
вид — вирус гепатита А (HAV)

Диаметр вириона составляет 28-30 нм. Является РНК-вирусом. Содержит специфические белки капсида, протеазы P2, Р3 и РНК-полимеразу. Не имеет оболочки. Существует единственный серотип и несколько генотипов вируса (в настоящее время известно 7).
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни.[1][2][4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10].
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7].
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1][3][4][7][10].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
- гриппоподобный — быстрое повышение температуры тела до 38-39°C, слабость, разбитость, озноб, головная боль диффузной (разлитой) локализации, миалгии и артралгии (боль в мышцах и суставах), насморк, сухой кашель, утрата желания курить;
- диспепсический — потеря аппетита, возникновение боли, тяжесть и дискомфорт в правом подреберье, позывы к тошноте, рвота, неустойчивый стул;
- астеновегетативный — постепенно развивается слабость, раздражительность, сонливость, головные боли нечёткой локализации и головокружения, температурная реакция слабо выражена;
- смешанный вариант.
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
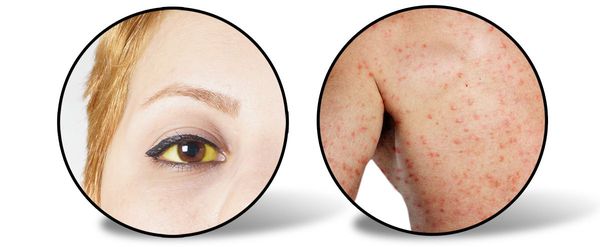
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
При типичном циклическом течении — после периода желтухи (разгара заболевания) — наступает период реконвалесценции (выздоровления): общее состояние нормализуется, стираются признаки нарушения пигментного обмена, возникает «пигментный криз» — уменьшение желтушности кожи и слизистых оболочек, осветление мочи и потемнение кала. Выявляется чёткая тенденция к нормализации патологически изменённых лабораторных показателей, в основном печёночных аминотрансфераз, билирубина и протромбина.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
При редком фульминатном течении (за несколько часов или суток) появляется острая печёночная энцефалопатия (синдром острой печёночной недостаточности — уменьшение размеров печени, печёночный запах изо рта, неадекватное поведение, положительные пробы письма и счёта, рвота «кофейной гущей», резкое повышение уровня АЛТ и АСТ), быстро развивается кома и смерть.[1][2][4]
Факторы, увеличивающие риск тяжёлого течения гепатита А:
- ВИЧ;
- хронические болезни печени (в т. ч. гепатиты В и С).
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1][2][4][7].
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
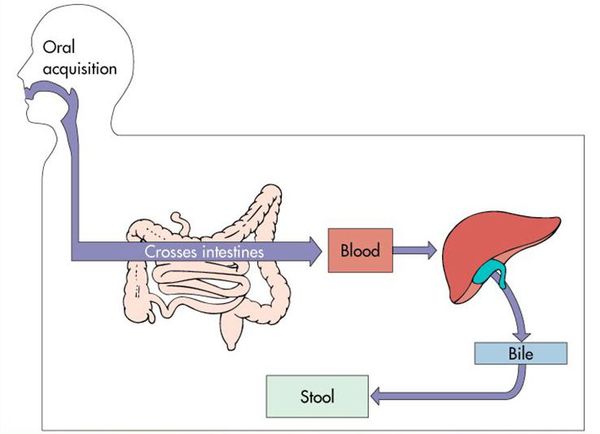
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
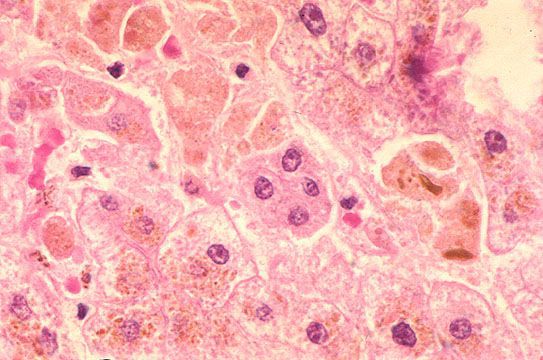
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного.[2][3][4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы.[2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
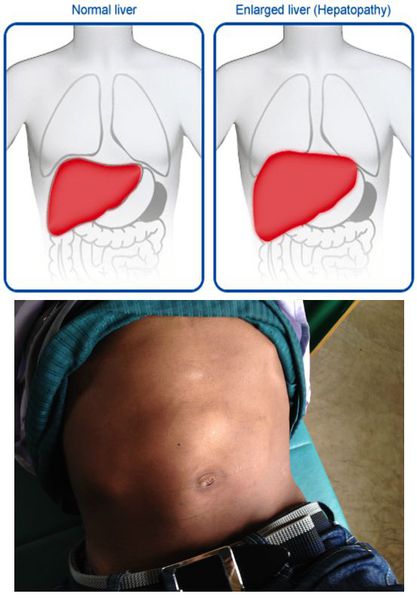
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье).[1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период:
- грипп;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период:
- лептоспироз;
- псевдотуберкулёз;
- инфекционный мононуклеоз;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.)[1][2][3][4][9].
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
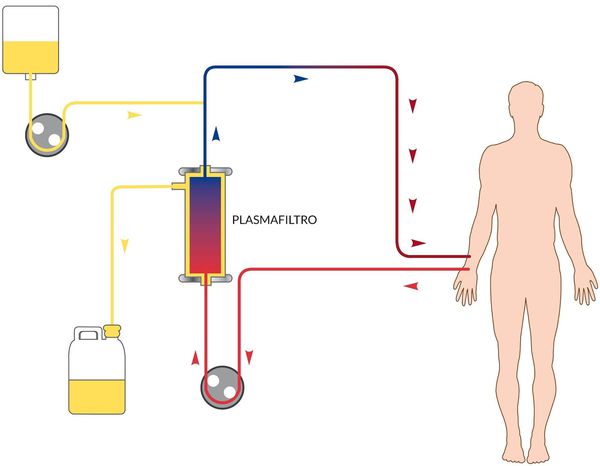
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц.[2][3][6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Группы лиц, которым показана вакцинация против гепатита А:
- лица, упортребляющие наркотики;
- путешественники в жаркие страны;
- гомосексуалисты;
- люди, имеющие болезни печени (включая вирусные гепатиты В и С);
- работники декретированных служб и производств (воспитатели, учителя, работники системы водоканализационного хозяйства и пищевой отрасли);
- дети до 18 лет;
- бездомные;
- ВИЧ-инфицированные;
- беременные с риском заражения или тяжёлого течения болезни;
- всем желающим сделать прививку [1][3][6][7].
Источник