Острая кишечная недостаточность осложнения

- Причины возникновения острой кишечной недостаточности
- Как лечить острая кишечная недостаточность?
- С какими заболеваниями может быть связано
- Лечение острой кишечной недостаточности в домашних условиях
- Какими препаратами лечить острая кишечная недостаточность?
- Лечение острой кишечной недостаточности народными методами
- Лечение острой кишечной недостаточности во время беременности
- К каким докторам обращаться, если у Вас острая кишечная недостаточность
Причины возникновения острой кишечной недостаточности
Острая кишечная непроходимость – это сложная патология, при которой происходит абсолютное нарушение продвижения содержимого по кишечнику. Это не может не вызывать у больного невыносимых болей, вздутия живота и газообразования. Лечение должно быть максимально своевременным, для чего больному не удается избежать госпитализации с последующим проведением инфузионной терапии, а порой и хирургического вмешательства.
По масштабу распространенности кишечную непроходимость оценивают как частичную или полную. Кроме того, выделяют непроходимость в тонкой кишке (обычно и в двенадцатиперстной кишке в том числе) и в толстой кишке. И та, и другая могут быть полной и частичной.
Острая кишечная непроходимость обычно содержит в своей основе вполне выраженные этиологические факторы. Чаще всего причины возникновения острой кишечной непроходимости кроются в наличии спаек, грыжи или новообразований в брюшной полости. Среди менее распространенных, но всё же встречающихся причин:
- дивертикулит;
- обтурация инородным предметом (в том числе желчными камнями);
- завороты кишки;
- явление инвагинации (когда одна кишка внедрена в другую);
- копростаз или закупорка грыжи каловыми массами (развивается медленно и представляет собой то же наличие грыжи).
Что происходит при острой кишечной непроходимости? Выше места обтурации скапливается содержимое кишечника – это не только жидкость и пища, но и пищеварительные секреты, газы. Из-за их скопления происходит растяжение отрезка кишечника сверху и спадение снизу участка обтурации. Это отражается на секреторных и абсорбционных функциях слизистой оболочки кишечника, сама стенка отекает. Растяжение кишечника разрастается все более, из-за чего нарушается перистальтика и секреция кишечника. Все это в совокупности рискует спровоцировать дегидратацию и странгуляционную обструкцию, то есть обезвоживание и нарушение кровообращения. В процессе механической обструкции не задействован сосудистый компонент, но когда развивается странгуляционная (а это каждый четвертый случай тонкокишечной непроходимости), кровообращение нарушается вплоть до развития за 6 часов инфаркта и гангрены в поврежденном участке. При толстокишечной непроходимости странгуляция возникает редко, за исключением заворота.
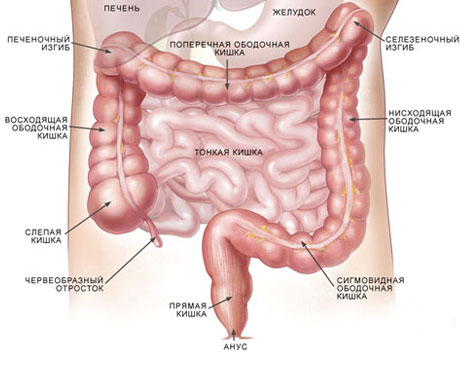 Симптомы тонкокишечной непроходимости не заставляют себя долго ждать и развиваются вскоре от начала заболевания. Прежде всего, внимание привлекают боли спастического характера. Локализируются они в области пупка и в эпигастрии. Живот вздувается. Может развиться диарея. Больной ощущает приступы тошноты и рвоты. Характерной оказывается гиперактивная, высокочастотная перистальтика, периоды которой совпадают со спастическими приступами.
Симптомы тонкокишечной непроходимости не заставляют себя долго ждать и развиваются вскоре от начала заболевания. Прежде всего, внимание привлекают боли спастического характера. Локализируются они в области пупка и в эпигастрии. Живот вздувается. Может развиться диарея. Больной ощущает приступы тошноты и рвоты. Характерной оказывается гиперактивная, высокочастотная перистальтика, периоды которой совпадают со спастическими приступами.
При развитии инфаркта живот становится болезненным и при аускультации перистальтические шумы не выслушиваются или они резко ослаблены.
В конечном итоге может развиться и шок, и олигурия, что оценивается как неблагоприятный симптом, поскольку имеет место либо странгуляция, либо запущенная обтурационная непроходимость.
Симптомы толстокишечной непроходимости не столь выражены, более постепенны. Вместо диареи развивается запор, постепенно вздувается живот. Может быть рвота, но редко и спустя несколько часов после появления других симптомов. Болевой синдром также сопровождается спазмами, но локализируется внизу. При физикальном обследовании вздутый живот покажет урчание, а болезненность при пальпации будет отсутствовать.
Общие симптомы выражены умеренно, а дефицит жидкости и электролитов при толстокишечной непроходимости минимален.
Как лечить острая кишечная недостаточность?
Пациенты при подозрении на кишечную обтурационную непроходимость должны быть подвержены немедленной госпитализации. Лечение острой кишечной непроходимости должно проводиться одновременно с диагностикой.
Хоть лечение острой кишечной недостаточности и входит в компетенцию хирурга и в преобладающем числе случаев требует хирургического вмешательства, консервативная терапия также уместна.
Метаболическая терапия назначается при тонко- и толстокишечной обтурационной непроходимости. Она предполагает:
- проведение назогастральной аспирации,
- внутривенное переливание жидкостей (0,9% физиологический раствор или лактатный раствор Рингера для восстановления внутрисосудистого объема),
- катетеризацию мочевого пузыря для контроля диуреза.
Переливание электролитов обычно происходит под контролем лабораторных показателей, хоть повторная рвота и провоцирует снижение Nа и К. При подозрениях на ишемию кишечника или инфаркт назначаются антибиотики.
Консервативная терапия оказывается эффективной в 85% случаев тонкокишечной непроходимости. В то же время такое же число толстокишечной непроходимости требует хирургического вмешательства:
- При обтурации двенадцатиперстной кишки выполняется резекция или паллиативная гастроеюностомия. Последней отдают предпочтение при лечении пациентов детского возраста, а также взрослых, у которых зона поражения не может быть иссечена.
- При полной обтурации тонкой кишки предпочтительно раннее выполнение лапаротомии. Эту операцию будет предложено отложить на несколько часов для восполнения водно-электролитного баланса и диуреза, если у больного отмечается дегидратация и олигурия.
- Если причина обтурации кроется в образовании желчных камней, назначается холецистэктомия.
- Обходные анастомозы или одномоментная резекция с наложением первичного анастомоза, хирургическое или эндоскопическое стентирование могут кратковременно улучшить течение заболевания при злокачественных новообразованиях, обтурирующих кишечник. Однако такое происхождение непроходимости не характеризуется благоприятным прогнозом.
- Если причина кишечной непроходимости заключается в копростазе, то возможно удастся устранить ее проведением клизм и пальцевым исследованием. Однако формирование одно- или многокомпонентных каловых камней (в том числе с барием или антацидами), вызывающих полную обтурацию обычно в сигмовидной кишке, потребует лапаротомии.
- При завороте слепой кишки с последующим развитием острой непроходимости требуется резекция вовлеченного участка. Затем формируется анастомоз или слепая кишка фиксируется в ее нормальном положении с цекостомией у ослабленных пациентов.
- При завороте сигмовидной кишки с помощью эндоскопа или длинной ректальной трубки часто можно вызвать декомпрессию петли, а резекцию и анастомоз назначают в отсроченном периоде, спустя несколько дней. Резекции избежать не удастся, поскольку высоковероятно наступление рецидива.
После любых хирургических вмешательств значение имеет профилактика рецидива обтурации, включая пластику грыж, удаление инородных тел и устранение спаек.
Альтернативой хирургическому вмешательству может быть простая интубация кишечника длинной кишечной трубкой. Это так называемая назогастральная интубация, которая применяется пациентам с признаками ранней послеоперационной обтурации или рецидивом обтурации из-за спаечного процесса. Ее в целом считают достаточно эффективной и уместной, в частности и при отсутствии абдоминальных симптомов.
С какими заболеваниями может быть связано
Острая кишечная непроходимость не случается спонтанно, а обычно имеет в своей основе другие, первичные по отношению к ней, заболевания пищеварительного тракта. Часто эти причины обуславливают обтурацию в отдельных отсеках пищеварительного тракта:
- в толстой кишке
- новообразования около селезенки или в сигмовидной кишке;
- дивертикулез;
- заворот сигмовидной кишки;
- заворот слепой кишки;
- копростаз;
- болезнь Гиршпрунга;
- в двенадцатиперстной кишке
- рак двенадцатиперстной кишки;
- рак головки поджелудочной железы;
- атрезия пищевода;
- в тонкой и подвздошной кишке
- дивертикул Меккеля;
- болезнь Крона;
- аскаридная инвазия;
- заворот или мальротация кишечника;
- грыжи, спайки пищевода;
- обтурация инородным телом;
- мекониевая непроходимость.
Осложнением кишечной непроходимости становятся нарушения кровообращения в поврежденном участке кишечника, что в отдельных случаях может спровоцировать инфаркт и гангрену здесь. Возможны и перфоративные процессы. Они наиболее вероятны в ишемизированном участке кишки или при сильнейшем ее растяжении (более 13 см в диаметре). Кроме того, на участке обтурации может произойти перфорация опухоли или дивертикула.
Лечение острой кишечной недостаточности в домашних условиях
Лечение острой кишечной непроходимости в домашних условиях не проводится. Пациент с подозрениями на данную патологию госпитализируется, после чего проводятся и диагностические, и терапевтические процедуры. С высокой долей вероятности не удастся избежать хирургического вмешательства.
Какими препаратами лечить острая кишечная недостаточность?
Медикаментозное лечение острой кишечной непроходимости уступает по своей эффективности хирургическому вмешательству. Однако в до- или послеоперационном этапе могут быть уместны антибиотики (цефалоспорины 3-го поколения, например, цефотетан по 2 г внутривенно). Также в рамках метаболической терапии назначаются растворы электролитов. Любые фармацевтические препараты назначает лечащий врач, определяет дозировку и длительность курса в зависимости от особенностей конкретного заболевания.
Лечение острой кишечной недостаточности народными методами
Применение народных средств для лечения острой кишечной непроходимости настоятельно не рекомендуется проводить, поскольку патология эта развивается стремительно, а лечится преимущественно хирургическим путем. Эксперименты со средствами народной медицины могут отнять драгоценное время и лишь усугубить симптоматику. Положительный эффект они не окажут.
Лечение острой кишечной недостаточности во время беременности
Развития острой кишечной непроходимости в период беременности необходимо старательно избегать, для чего женщина должна следить за состоянием своей пищеварительной системы, рационом питания, своевременным устранением располагающих к болезни факторов. Если же заболевания избежать не удалось, то лечение проводится в соответствии с общей стратегией. Не рекомендуется медлить в проведением хирургического вмешательства, особое внимание следует уделить восстановлению водно-электролитного режима, применению фармацевтических средств. Все это находится в компетенции лечащего врача, осведомленного о положении пациентки.
К каким докторам обращаться, если у Вас острая кишечная недостаточность
- Гастроэнтеролог
- Хирург
Диагностика острой кишечной непроходимости проводится обычно после госпитализации. При подтверждении диагноза в срочном порядке назначается терапия острого состояния.
Для диагностики необходимо:
- рентгенография в положении на спине и в вертикальном положении визуализирует
- ряд раздутых петель тонкой кишки при тонкокишечной непроходимости или при непроходимости правого фланга толстой кишки;
- горизонтальные уровни жидкости в петлях кишечника могут быть выявлены при вертикальном положении пациента или при паралитической кишечной непроходимости;
- при толстокишечной непроходимости рентгенография брюшной полости выявляет расширение толстой кишки проксимальнее зоны обструкции;
- при завороте слепой кишки может определяться большой газовый пузырь, занимающий середину брюшной полости или левый верхний квадрант живота;
- при завороте слепой и сигмовидной кишки с помощью рентгеноконтрастной клизмы можно визуализировать деформированную зону обтурации в виде участка закручивания;
- диагностическая лапаротомия – позволяет окончательно диагностировать странгуляцию;
- колоноскопия с целью декомпрессии сигмовидной кишки при завороте, однако процедура редко эффективна при завороте слепой кишки;
- полное последовательное клинико-лабораторное обследование – общий анализ крови и биохимический анализ, в т.ч. уровни лактата.
Измененная инфарктом кишка может создавать эффект объемного образования на рентгенограмме. Газ в стенке кишки (пневматоз кишечной стенки) указывает на гангрену.
Лечение других заболеваний на букву – о
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Источник
Интоксикация, вызывающая полиорганные аномалии при хронических заболеваниях пищеварительной системы (панкреонекроз, перитонит), формирует синдром кишечной недостаточности (СКН). Характеризуется патология секреторной, барьерной, двигательной дисфункцией тонкой кишки.
При нарушенной способности вывода продуктов жизнедеятельности (парез) за счет увеличения бактериального роста изменяется состав и количество микрофлоры. Утраченная барьерная функция открывает доступ в кровь и брюшную полость таксонам и метаболитам. Таким образом, желудочно-кишечный тракт является отправным центром эндогенной интоксикации, динамика которой не исключает летального исхода.
Причины возникновения кишечной недостаточности
В патогенезе синдрома лежит ряд факторов, напрямую зависящих от характера нарушения. Если отмечается ослабление выводящей функции, причиной этому служат:
- инфаркт миокарда;
- травмы позвоночного столба, живота или черепно-мозговые;
- стремительное течение пневмонии;
- печеночная недостаточность, цирроз;
- острая форма заболеваний органов брюшной полости (панкреатит, перитонит, непроходимость);
- кишечные инфекции у ребенка раннего возраста.
Слабая моторика обусловлена избыточным раздражением симпатических нервных окончаний за счет угнетения парасимпатических. Парез может спровоцировать хирургическое вмешательство при острых заболеваниях абдоминальных (расположенных в брюшине) органов. Вегетативная система также тормозит сократительную деятельность. Нервы не передают импульсы гладкой мышечной структуре кишечной стенки. Немаловажную роль в этиологии неполноценной двигательной деятельности играет гуморальный фактор. При этом отмечается повышенная выработка адреналина или ацетилхолина.

В развитии патологии, обусловленной механическим повреждением стенки кишечника, основную роль играют эндотоксины, проникшие в кровоток. Образовавшиеся за счет гибели микроорганизмов липополисахаридные комплексы разносятся по всему организму, локализуясь в клетках печени и лимфатических узлах.
Причиной развития СКН становится вторичная инфекция при травмах из-за транслокации бактерий. Пораженная эндотоксинами слизистая кишечника является не только причиной патологии, но и симптомом осложненного некротического энтероколита.
Классификация и основные признаки
Несмотря на слабую моторику, картина развития кишечной недостаточности меняется в зависимости от степени проявления и периода течения. Классифицируется аномалия по трем типам. Первая стадия – это дебют СКН, который протекает на фоне:
- нормальной циркуляции крови в кишечных стенках;
- ненарушенной всасывающей функции;
- отсутствия пареза;
- естественного скопления жидкости в просвете;
- нормального газообразования.
Визуально отмечается расположение передней брюшной стенки выше обычного уровня. Легко прослушиваются перистальтические шумы. Первой стадии свойственно самостоятельное восстановление моторики.
Вторая степень включает нарушения двигательной активности и рефлекторного кровообращения. Характерной чертой является повышенный уровень выделяемого секрета при плохой всасываемости. Аномальное состояние провоцирует скопление жидкости в просвете тонкой кишки и повышенное газообразование. На этом фоне формируется:
- нарушение кровообращения;
- растяжение петель;
- внутрикишечная гипертония.

Увеличение давления до отметки системного диастолического запускает следующие патологические процессы:
- полное прекращение всасывающей функции;
- растяжение петель до критического состояния;
- утрата кровоснабжения стенок;
- отсутствие двигательной активности;
- завышенная выработка желудочного секрета;
- транссудация жидкости в просвет растянутой тонкой кишки.
Второй этап заболевания сопровождается активным ростом патогенных микроорганизмов в проксимальных участках пищеварительного тракта.
Третья стадия клинического течения СКН характеризуется критическим растяжением петель. Этот процесс отражается на барьерной функции диафрагмы и увеличивает гипертензию в кишечнике, что приводит к нарушению:
- микроциркуляции артериальной и венозной крови;
- акта дыхания, как следствие, – к гипоксии тканей;
- функции переваривания и всасывания;
- обменных процессов между электролитами и белками;
- перистальтики.
В просвет поступает увеличенный объем жидкости, в которой наблюдается присутствие плазмы.
Симптомы
Признаки заболевания зависят от степени недостаточности кишечника и его непроходимости. К общим проявлениям дисфункции относится:
- вздутие;
- плохое отхождение газов;
- урчание;
- ослабление перистальтики;
- специфический запах изо рта;
- неприятные вкусовые ощущения;
- тахикардия;
- учащение дыхания;
- нестабильность артериального давления.
Спазматическая боль концентрируется в пупочной области, иррадиирует в эпигастрий или низ брюшной полости. К характерным симптомам относятся рвота и тошнота. Чем выше локализуется препятствие в тонкой или толстой кишке, тем сильнее проявление признаков. По мере течения патологии, симптоматика дополняется длительным отсутствием дефекации, в редких случаях запор чередуется с диареей.
Диагностические исследования
Для определения кишечной недостаточности проводятся мероприятия, включающие опрос пациента на предмет сопутствующей симптоматики, изучение заболеваний в анамнезе, лабораторные и инструментальные обследования. Методом пальпации брюшной полости анализируется:
- локализация боли;
- тонус мышц, чтобы исключить или подтвердить спазмы, новообразование;
- параметры, эластичность абдоминальных органов.

Назначается лабораторное исследование кала с учетом:
- консистенции (твердый, жидкий);
- цвета – темная окраска указывает на кровотечение в верхних отделах ЖКТ;
- состава – присутствие плазмы в экскрементах говорит о нарушении целостности сосудов кишечника.
Инструментальная диагностика проводится дифференциально с применением:
- Рентгенологии, позволяющей установить степень аномалии, функциональное или механическое нарушение. Начальная стадия сопровождается незначительным увеличением кишки возле воспалительного очага. Вторая фаза имеет выраженную картину – явное вздутие петель, скопление экссудата. Третий этап патологии определяется по сильному газообразованию, большому количеству жидкости и критическому растяжению петель.
- Зондовой энтерографии, сканирующей размер тонкой кишки: в дебюте болезни – 4 см, вторая степень СКН – 5 см, на финальной ступени развития – 6 см.
- Компьютерной томографии (КТ), позволяющей определить состояние пищеварительного тракта и полости за брюшиной.
- Сцинтиграфии при помощи радиофармпрепарата. Процедура показывает, сколько затрачено времени на поступление содержимого желудка в толстую кишку. Тест позволяет установить степень двигательной функции.
- Электрогастрографии, определяющей электрическую динамику кишечника.
Активность моторики анализируют методом ввода катетеров в разные части пищеварительного тракта, которые показывают уровень давления, размер просвета.
Лечение
Принципы воздействия направлены на восстановление функции ЖКТ, реанимацию. При острой кишечной недостаточности проводится неотложное оперативное вмешательство. Фармакологическая терапия для устранения воспалительного процесса предусматривает применение препаратов:
- Стероидных гормонов: «Будесонида», «Преднизолона», «Метилпреднизолона» – при тяжелых формах третьей степени, когда поражена слизистая кишечника. Назначение лекарств этой группы проводится, если предыдущая терапия была неэффективной. Дозировка зависит от массы тела и возраста пациента. Из-за существующего риска привыкания курс лечения гормональными препаратами недлительный.
- Аминосалицилатов: «Пентасалазина», «Сульфасалазина», «Месалазина», – которые назначаются при обострении синдрома, а также для ускорения выздоровления.
- Иммуносупрессоров: «Циклоспорина», «Азатиоприна», «Метотрексата». При гормональной зависимости медикаменты обладают накопительным действием, поэтому терапия проводится длительным курсом.
- Антибактериальных средств – «Ципрофлоксацина», «Метронидазола».

В целях коррекции дисфункции органов пищеварения лечение направлено на устранение симптоматики:
- для восстановления обменных процессов – «Гемодез», «Реополиглюкин»;
- используются иммуномодуляторы: «Рибомунил», «Левамизол», «Тималин»;
- пробиотики, улучшающие состояние микрофлоры, – «Бифиформ», «Лактофильтрум»;
- при болях принимаются спазмолитики: «Платифиллин», «Дротаверин», «Папаверин»;
- лечение запоров проводится препаратом стимулирующего действия «Мосидом»;
- диарея купируется «Лоперамидом», «Трисолем», «Реополиглюкином».
При развитии новообразования онкологической природы назначается химиолучевое вмешательство. Если заболевание осложнено перфорацией, непроходимостью или в брюшной полости образовалась опухоль, прибегают к резекции.
Развитие синдрома кишечной недостаточности после хирургии предусматривает применение медикаментов, задача которых:
- блокада рефлексогенных участков;
- снятие болевого синдрома («Но-шпа», «Папаверин»);
- расслабление дистательных зон желудка для его опорожнения («Церукал», «Метоклопрамид»);
- восстановление моторики («Калимин», «Ацеклидин»);
- нормализация водно-электролитного обмена («Альбумин»).
Проводятся мероприятия по предупреждению гипоксии. При помощи энтеросорбции удаляются эндогенные вещества.
Комплекс терапии должен определяться в зависимости от степени заболевания. Показателем корректно составленной схемы лечения является прекращение рвоты, восстановление перистальтики, отхождение газов, нормализация дефекации.
Прогноз и профилактика
Для предотвращения заболеваний ЖКТ, которые могут привести к развитию кишечной недостаточности, особое внимание рекомендуется уделять рациону:
- меню должно состоять из ингредиентов, содержащих клетчатку, белки, углеводы;
- следует употреблять в пищу свежие продукты без химических добавок;
- необходимо соблюдать режим, отдавая предпочтение дробному питанию (небольшими порциями, 4–5 раз в день);
- исключить жиры животного происхождения, соленые и копченые продукты, алкогольные напитки;
- не допускать задержки дефекации.
По возможности нужно избегать стрессовых ситуаций, больше находиться на свежем воздухе, заниматься спортом. Важно своевременно лечить заболевания пищеварительного тракта.
Прогноз патологии благоприятный: после медикаментозной терапии функция кишечника полностью восстанавливается. Рецидивы синдрома – явление крайне редкое.
Загрузка…
Источник