Острые желудочно кишечные заболевания у детей раннего возраста

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острые желудочно-кишечные заболевания у детей по частоте возникновения занимают второе место после ОРВИ среди патологии детей раннего возраста. Острые желудочно-кишечные заболевания в этом возрасте никогда не ограничиваются морфологическими и функциональными изменениями только желудка и кишечника, а почти всегда сочетаются с более или менее выраженными нарушениями общего состояния ребенка, функций других органов, нарушением КОС, обмена веществ, особенно водно-солевого. Развивающееся при этом состояние, так называемый «кишечный токсикоз» – это симптомокомплекс, при котором требуется неотложное врачебное вмешательство для спасения жизни заболевших. По данным ВОЗ, от острых желудочно-кишечных заболеваний и их осложнений каждую минуту в мире погибает 10 детей, а в год потери среди детей до 5 лет достигают 5 миллионов.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Причины острых желудочно-кишечных заболеваний у детей
Парентеральная диспепсия связана с острыми заболеваниями вне ЖКТ (патологией дыхательной, сердечно-сосудистой, мочевыделительной и др. систем), когда на желудочно-кишечный тракт оказывают влияние интоксикация, гипоксия, нарушение кровообращения, изменения со стороны ЦНС и ВНС, нарушение моторики и появляется кишечная дисфункция.
Дискинезии (спазм, атония) различных отделов ЖКТ обычно являются следствием нарушения регуляции тонуса мышечных структур при патологии нервной системы у детей, особенно при перинатальной энцефалопатии.
Что вызывает острые желудочно-кишечные заболевания?
[12], [13], [14], [15], [16], [17], [18], [19]
Симптомы острых желудочно-кишечных заболеваний у детей
Симптомы острых желудочно-кишечных заболеваний складывается из следующих основных синдромов: токсикоз, эксикоз, диспептический синдром.
Токсикоз – неспецифический синдром, который складывается из повышения температуры тела, появления бледности с сероватым колоритом, а при выраженном ацидозе – мраморности кожи. У ребенка нарушается сон, снижается аппетит, изменяется поведение вплоть до сопорозного и коматозного состояния.
Эксикоз (обезвоживание, дегидратация) наиболее специфичен для желудочно-кишечных заболеваний и прогностически значим, проявляется изменением отношения ребенка к питью, сухостью слизистых оболочек, снижением массы тела и тургора тканей, западением родничка, уменьшением диуреза, симптомами нарушения гемодинамики из-за гиповолемии.
Симптомы острых желудочно-кишечных заболеваний
Диагностика острых желудочно-кишечных заболеваний у детей
Диагностика острых желудочно-кишечных заболеваний основывается на комплексном клинико-лабораторном подходе. Тщательно собранный анамнез и полноценно проведенное объективное обследование делают диагноз острого желудочно-кишечного заболевания достоверным, позволяют оценить тяжесть пациента и определить тактику ведения.
Диагностика острых желудочно-кишечных заболеваний
[20], [21], [22], [23], [24]
Какие анализы необходимы?
Лечение острых желудочно-кишечных заболеваний у детей
Госпитализация требуется детям с тяжелой и осложненной формами заболевания, детям первого года жизни, детям с неблагоприятным преморбидным фоном, а также при неэффективности амбулаторного лечения.
Режим. Необходимо обеспечить ребенку тепловой комфорт, гигиеническое содержание, доступ свежего воздуха. Важна изоляция и соблюдение санэпидрежима при кишечных инфекциях.
Как лечатся острые желудочно-кишечные заболевания?
Источник
Здоровый процесс пищеварения – залог нормального самочувствия ребенка. Но зачастую об этом родители вспоминают поздно, что подтверждает статистика, в последние годы не дающая утешительных прогнозов. Согласно данным медиков, сегодня отмечается рост патологий ЖКТ среди новорожденных и малышей постарше. Почему так происходит и чего стоит опасаться?
.jpg)
Фото: Рост патологий ЖКТ среди детей разного возраста
Причины
На развитие патологических процессов ЖКТ оказывает влияние ряд моментов:
- Неблагоприятная экологическая обстановка
- Нарушения в работе эндокринной системы
- Низкое качество продуктов
- Нарушение правил приготовления пищи
- Сбои в работе иммунной системы
- Нейроциркулярные дисфункции
- Наследственность
Фото:Сбои в работе иммунной системы
Как видно, список опасных для нормальной работы ЖКТ факторов достаточно обширен. Это значит, что беспокойству родителей и последующему обращению к специалистам должны способствовать малейшие колебания в состоянии ребенка. Безотлагательная диагностика патологий может уберечь малыша от серьезных осложнений и дискомфорта, мешающего его полноценной жизни.
Детские гастроэнтерологи склонны выделять два пика патологий ЖКТ у детей, основанных на возрастных рамках — 5-6 лет и 9-11 лет.
.jpg)
Фото: Детский гастроэнтеролог
Симптоматика
Чтобы суметь вовремя помочь чаду, каждый родитель должен ознакомиться с самыми частыми патологическими признаками, затрагивающими ЖКТ.
Диарея
Понос вовсе не является самостоятельным заболеванием. Это симптом, который, между тем, не стоит выпускать из внимания. Часто понос говорит об атаковавшей организм ребенка ОКИ. Последняя может сопровождаться подъемом температуры, болью в животе, общей слабостью организма. Еще одна причина жидкого стула – отравление, развивающееся после употребления ребенком некачественных продуктов или вредных веществ.
Диарея для ребенка любого возраста крайне опасна, так как влечет за собой обезвоживание.
Боль в животе
Пожалуй, это не менее весомый аргумент для обращения к врачу, нежели диарея. Боль в животе может указывать на различные нарушения, быть ноющей или схваткообразной, острой или тупой. Иногда можно точно определить локализацию боли, в других случаях картина остается размытой.

Фото: Боль в животе
Часто при жалобах ребенка на боль в животе родители стараются облегчить дискомфорт посредством спазмолитиков. Врачи предупреждают, что самолечение может завершиться весьма плачевно!
Рвота, тошнота
Согласно заявлениям медиков, указанные признаки наблюдаются у детей в случае присутствия хронических болезней ЖКТ. Но нельзя исключать их присутствие и при острых кишечных расстройствах/инфекциях. Определить происхождение рвоты специалист может по характеру ее процесса.

Фото: Тошнота при заболеваниях ЖКТ
На развитие того или иного заболевания ЖКТ в детском возрасте могут указывать и следующие моменты:
- потеря аппетита;
- изменение насыщаемости;
- жажда;
- нарушение глотания;
- метеоризм;
- запор.
- сухость во рту;
- чувство дискомфорта в животе;
- повышенное слюноотделение.
Распространенные заболевания ЖКТ у детей
Список часто диагностируемых в детском возрасте патологий велик, но мы остановимся на тех, что проявляются с заметной частотой.
Гастрит
Представляет собой воспаление слизистой оболочки желудка. Как правило, недуг возникает в школьном возрасте, когда ребенок впервые знакомится с действительно вредными продуктами и вырабатывает пищевые привычки. Развивается болезнь и по иным причинам:
- нагрузки умственного и физического характера;
- системные аутоиммунно-аллергические и инфекционно-токсические реакции;
- хеликобактерная инфекция.
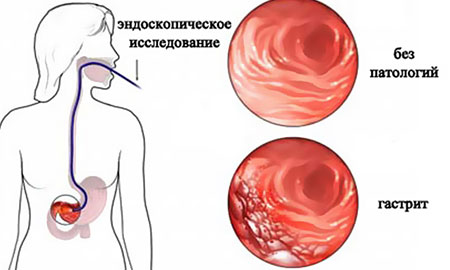
Фото: Гастрит
Острая форма недуга приходит с рвотой, болевым синдромом и общей слабостью. При условии безотлагательной диагностики и качественно подобранной терапии осложнений удается избежать. Помимо приема лекарств (сорбенты, препараты гастроцитопротективного и ферментного ряда) требуется соответствующее диагнозу питание. При сильных болях ребенку назначаются Риабал, Папаверин, Но-шпа, то есть спазмалитики.
Диспепсия
Под этим недугом следует понимать органическое или функциональное расстройство пищеварения. Проявляется патология чувством полного желудка при раннем насыщении, тошнотой и рвотой, непривычным стулом, изжогой. Характерно острое начало с повышением температурных показателей.
Диспепсия может быть простой и токсической. В первом случае страдает работа ЖКТ, во втором происходит сбой в функционировании обменной системы. Токсическая диспепсия вытекает из простой, если та не была качественно пролечена.
Фото: Диспепсия
Часто диспепсии подвержены дети со слабым иммунитетом.
Недуг возникает при:
- нарушении режима введения прикорма;
- нерегулярном приеме ребенком пищи;
- перегреве организма;
- ОКИ.
Диагностикой при диспепсии должен заниматься детский гастроэнтеролог. Ребенку назначаются УЗИ брюшной полости, рентгенография желудка, лабораторные исследования каловых масс, печеночные пробы, анализы на ферменты поджелудочной железы в моче и крови, исследование кала на яйца глист, копрограмма, электрогастрография.
Терапия базируется на приеме антибактериальных препаратов и витаминов. Ребенку показаны регидрационная помощь (солевые и плазмозаменяющие растворы) и диета.
Панкреатит
Считается одной из самых опасных патологий поджелудочной железы. Характеризуется ее воспалением. Медики заверяют, что предрасположенность к недугу врожденная. Причинами для панкреатита также выступают:
- неправильное питание;
- переедание;
- застойные явления в кишечнике;
- ОКИ;
- пищевые отравления;
- глистные инвазии;
- ненормированный прием лекарств;
- прививки.
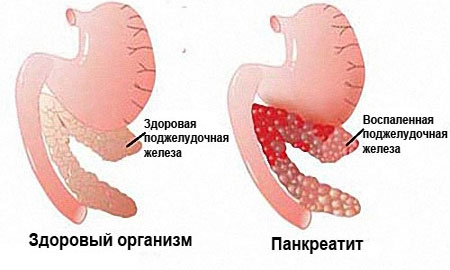
Фото: Панкреатит
Очевидным симптомом патологического состояния является рвота после приема тяжелой пищи. Явление возникает неожиданно, а проходит достаточно тяжело. Далее наступает обезвоживание и повышение температурных показателей. Налицо интоксикация: потеря аппетита, вялость, побледнение кожных покровов. Стул становится жирным.
Диагноз ставится по результатам УЗИ и лабораторных исследований. Лечение должно выполняться в стационаре под бдительным контролем медиков и носить симптоматический характер. Требуется специальная диета.
Дискинезия желчевыводящих путей
Недуг характеризуется нарушением оттока желчи в двенадцатиперстную кишку по причине несогласованности сокращений пузырных протоков, желчного пузыря и сфинктерного аппарата. К его развитию ведет расстройство регуляции органа, в котором произошло функциональное нарушение.
Предрасполагающими факторами становятся:
- стресс;
- низкокачественное питание;
- гиподинамия;
- переедание;
- инфекции ЖКТ;
- системные патологии пищеварительного тракта;
- наследственность.
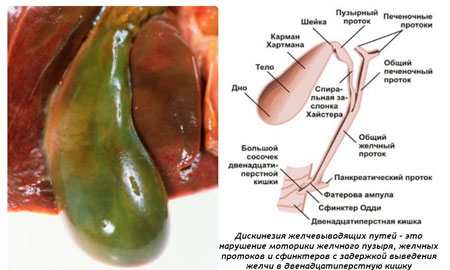
Фото: Дискинезия желчевыводящих путей
Заболевание имеет две формы – гипертоническую и гипотоническую. Основной симптом в первом случае – боль в правом боку, отдающая в правую лопатку. Присутствуют тошнота, рвота, нарушение стула. При заболевании второй формы боль носит схваткообразный характер, отдает в околопупочную область.
Важный момент при диагностике – увеличение размеров печени, что возникает из-за застоя желчи. Для верной постановки диагноза проводятся диагностические приемы: УЗИ желчного пузыря и печени, исследование желчи и крови, копрограмма, дуоденальное сканирование.
Главный терапевтический прием – диета. Рекомендуется прекратить прием жирной, острой и жареной пищи.
Энтероколит
Воспалительное заболевание ЖКТ с локализацией в толстом и тонком кишечнике. Для недуга характерно нарушение функций кишечника.
К развитию патологии часто ведет прием антибиотиков. Среди прочих провоцирующих факторов находятся ОКИ, пищевая аллергия, нарушения в нормальном функционировании желудка, поджелудочной железы и желчного пузыря.
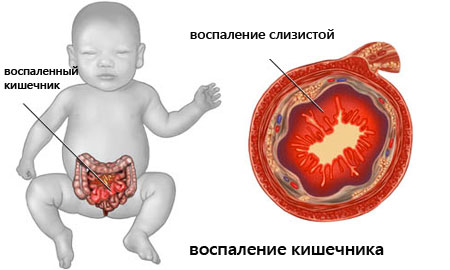
Фото: Энтероколит
Если энтероколит диагностируется у малышей, причиной развития может являться внутриутробная инфекция, носящая название стафилококковый энтероколит.
Проявляется недуг дискомфортом в животе, диареей, метеоризмом. Время спустя присоединяются симптомы обезвоживания, включая потерю массы тела.
Терапия направлена на восстановление функций, нарушенных ранее, подавление роста и уничтожение возбудителя. Также целью лечения выступает предупреждение обострения недуга. Во время лечения ребенку показана диета. Исключаются жирное, соленое и копчености. Ребенку назначаются антибиотики, спазмолитики, ферменты и энтеросорбенты. Не менее важен прием пробиотиков.
Родители должны понимать, что предупредить любой из приведенных в статье и прочих недугов ЖКТ намного легче, нежели вылечить. В качестве профилактики рекомендуется своевременно посещать детских специалистов и следить за питанием ребенка!
Источник
Комментарии
ЖУРНАЛ “ПРАКТИКА ПЕДИАТРА”
Опубликовано в журнале:
«Практика педиатра», сентябрь 2012, с. 12-16
Е.С. Кешишян, Е.К. Бердникова, А.И. Хавкин, ФГБУ «Московский НИИ педиатрии и детской хирургии» Минздравсоцразвития РФ
Общеизвестно, что функциональные кишечные дисфункции встречаются практически у 90% детей раннего возраста, с различной интенсивностью и длительностью и у большинства детей полностью купируются в возрасте 3–4 месяцев. Почему эта проблема вызывает особый интерес педиатров, неонатологов, гастроэнтерологов и, даже невропатологов? Как это ни странно, ведение таких детей вызывает большие сложности у специалистов, в связи с тем, что с одной стороны мало учитывается тот факт, что пищеварительная система ребенка наиболее сложно адаптируется к внеутробному существованию, с другой – влияние волнений родителей, которое заставляет в ряде случае врачей назначать неоправданно серьезные обследования и медикаментозные вмешательства. Однако, если «кишечные колики» возникают практически у всех детей раннего возраста, то они являются функциональным, в какой-то мере «условно» физиологическим состоянием периода адаптации и созревания желудочно-кишечного тракта грудного ребенка. [1].
«Созревание» желудочно-кишечного тракта заключается в несовершенстве моторной функции (определяет наличие срыгиваний и кишечных спазмов) и секреции (вариабельность активности желудочной, панкреатической и кишечной липазы, низкая активность пепсина, незрелость дисахаридаз, в частности лактазы), лежащие в основе метеоризма. Все это не связано с органическими причинами и не влияет на состояние здоровья ребенка[2]. Но, также, нельзя сбрасывать со счетов различные диетические версии: непереносимость белков коровьего молока у детей, находящихся на искусственном вскармливании, ферментопатии, в то числе и лактазная недостаточность. Однако, в данной ситуации «кишечная колика» является лишь симптомом.
Проведенные нами сравнительные исследования длительности и тяжести функциональных кишечных колик у доношенных и недоношенных детей установили, что тяжесть и выраженность функциональных кишечных колик растет с увеличением гестационного возраста. В группе глубоко недоношенных детей (срок гестации 26–32 недели) проблема кишечных колик практически не существовала. Мы предполагаем, что это связано с глубокой незрелостью нервно-рефлекторной регуляции желудочно-кишечного тракта, в результате чего спазм кишечника не проявляется, хотя газообразование у этих детей повышено в связи с незрелостью ферментативной системы и удлинением периода заселения микрофлоры желудочно-кишечного тракта. Замедлением перистальтики и склонностью к растяжению кишки без образования спазма можно объяснить частоту запоров у этих детей.
В то же время, у детей со сроком гестации более 34 недель интенсивность колик может быть достаточно выраженной, так как к этому сроку происходит в основном созревание нервно-мышечных взаимоотношений. Более того, установлено относительно более позднее время начала кишечных колик, соответствующее 6–10 неделям постнатальной жизни. (Но с учетом гестационнного возраста эти сроки не отличаются от таковых у доношенных детей – 43–45 нед. гестации). Продолжительность колик увеличена до 5–6 месяцев.
Колика – происходит от греческого «коликос», что означает «боль в толстой кишке». Под ним понимают приступообразные боли в животе, вызывающее дискомфорт, чувство распирания или сдавливания в брюшной полости. Клинически кишечные колики у младенцев протекают также как и у взрослых – боли в животе, носящие спастический характер или связанные с повышенным газообразованием.
Приступ, как правило, начинается внезапно, ребенок громко и пронзительно кричит. Так называемые пароксизмы могут продолжаться долго, может отмечаться покраснение лица или бледность носогубного треугольника. Живот вздут и напряжен, ноги подтянуты к животу и могут мгновенно выпрямляться, стопы часто холодные на ощупь, руки прижаты к туловищу. В тяжелых случаях приступ иногда заканчивается только после того, как ребенок полностью изнурен. Часто заметное облегчение наступает сразу после дефекации. Приступы возникают во время или вскоре после кормления [6]. Несмотря на то, что приступы кишечных колик повторяются часто и представляют собой достаточно устрашающую картину для родителей, можно считать, что реально общее состояние ребенка не нарушено и в период между приступами он спокоен, нормально прибавляет в весе, имеет хороший аппетит.
Основной вопрос, который необходимо решить для себя каждому врачу, наблюдающему детей раннего возраста: если приступы колик свойственны практически всем детям, можно ли назвать это патологией? Если нет, то мы должны заниматься не лечением, а симптоматической коррекцией этого состояния, отдавая основную роль физиологии развития и созревания [2].
Нами разработана определенная этапность действий при купировании этого состояния. Выделяются мероприятия для снятия острого болевого приступа кишечных колик и фоновая коррекция.
Первый очень важный этап – это проведение беседы с растерянными и напуганными родителями, объяснение им причин колик, того, что это не болезнь, объяснение как они протекают и когда должны закончиться. Снятие психологического напряжение, создание ауры уверенности также помогает уменьшить боль у ребенка и выполнить правильно все назначения педиатра. В последнее время появилось много работ доказывающих, что функциональные расстройства ЖКТ чаще встречаются у первенцев, долгожданных детей, детей пожилых родителей и в семьях с высоким уровнем жизни, т.е. там, где имеется высокий порог тревожности по поводу состояния здоровья ребенка. [6] Это обусловлено тем, что напуганные родители начинают «принимать меры», в результате чего эти расстройства закрепляются и усиливаются. Поэтому, во всех случаях функциональных расстройств деятельности ЖКТ лечение следует начинать с общих мероприятий, которые направлены на создание спокойного психологического климата в окружении ребенка, нормализацию образа жизни семьи и ребенка [2].
Необходимо выяснить, как питается мать и при сохранении разнообразия и полноценности питания, предложить ограничение жирных продуктов, и тех продуктов, которые вызывают метеоризм (огурцы, майонез, виноград, фасоль, кукуруза) и экстрактивных веществ (бульоны, приправы). Если мама не любит молоко и редко пила его до беременности или после него усиливался метеоризм, то лучше и сейчас заменить молоко кисломолочными продуктами.
В настоящее время в педиатрической практике очень распространенным стал диагноз: лактазная недостаточность, поставленный лишь на основании повышения углеводов кала. Однако, эти изменения указывают лишь на недостаточность переваривания углеводов в кишечнике. В настоящее время принято считать за норму количество углеводов менее 0,25%. Если этот показатель выше, считается, что у ребенка лактазная недостаточность, на основании чего назначаются коррекция питания, лечение и существенное ограничение рациона питания кормящей матери. Это не всегда верно[8]. В педиатрической практике часто встречаются практически здоровые дети, у которых показатель углеводов значительно выше. В катамнезе, показатели углеводов приходят в норму к 6–8 месяцам жизни без каких-либо корригирующих мероприятий. В связи с этим, приоритетным фактором, определяющим тактику ведения таких детей, следует считать клиническую картину и состояние ребенка (прежде всего, физическое развитие, синдром диареи и болевой абдоминальный синдром) [9].
Если у мамы достаточно грудного молока, вряд ли врач имеет моральное право ограничить естественное вскармливание и предложить матери смесь, пусть даже и лечебную.
Если ребенок находится на смешанном и искусственном вскармливании, то можно изменить питания, например, исключить наличие в смеси животных жиров, кисломолочной составляющей, с учетом очень индивидуальной реакцией ребенка на кисломолочные бактерии.
В фоновой коррекции целесообразно использование фитопрепаратов ветрогонного и мягкого спазмолитического действия: фенхеля, кориандра, цветков ромашки.
Во-вторых, это физические методы: традиционно принято удерживать ребенка в вертикальном положении или лежа на животе, желательно с согнутыми в коленных суставах ножках, на теплой грелке или пеленке, полезен массаж области живота.
Если для ребенка характерны колики, возникающие после кормления, то они в большей степени связаны в повышенным газообразованием в процессе переваривания питания. И здесь незаменимыми и эффективными могут стать препараты на основе симетикона, например препарат Саб Симплекс.
Препарат обладает ветрогонным действием, затрудняет образование и способствует разрушению газовых пузырьков в питательной взвеси и слизи ЖКТ. Высвобождаемые при этом газы могут поглощаться стенками кишечника или выводится из организма благодаря перистальтике; Саб Симплекс разрушает пузырьки газа в кишечнике, не всасывается в кровоток и после прохождения через ЖКТ в неизмененном виде выводится из организма. В зависимости от интенсивности приступа и времени возникновения Саб Симплекс дается малышу до или после кормления, индивидуально подбираются дозы (от 10 до 20 капель). Однако, исходя из механизма действия, препараты симитикона вряд ли могут служить средством профилактики колик. Он способствует выведению газов, благодаря чему уменьшается давление на стенки кишечника и это способствует уменьшению боли. Эффективность препарата зависит также от времени возникновения колики, если боль возникает в момент кормления, то стоит дать препарат во время кормления. Если после кормления – то в момент их возникновения. Необходимо иметь в виду, что если в генезе колики преимущественную роль играет метеоризм, то эффект будет замечательный. Если в генезе преимущественно играет роль нарушение перистальтики за счет незрелости иннервации кишечника, то эффект будет значительно меньше. Препарат Саб Симплекс имеет ряд преимуществ, которые завоевали ему устойчивое доверие со стороны родителей. Это, прежде всего легкость дозирования (капли) и вкусовые ощущения. Саб Симплекс вкусен ребенку и приятное вкусовое ощущение для многих младенцев является прекрасным «отвлекающим» средством – почувствовав новое и приятное вкусовое ощущение ребенок, до этого неистово кричащий, внезапно успокаивается и «чмокает» языком. Этого времени может быть достаточно для того, чтобы препарат проник в желудок и тонкую кишку и начался процесс газопоглощения. Кроме того, с учетом того, что во флаконе имеется 50 доз препарата, то одного флакона хватает более, чем на 10 дней, что также удобно для родителей и снижает цену одной дозы. Все это делает препарат Саб Симплекс во многих домах, где есть дети первых месяцев жизни незаменимым и основным средством, облегчающим жизнь семьи. Следующий этап – пассаж газов и кала при помощи газоотводной трубки или клизмы, возможно введение свечи с глицерином. Дети, у которых имеется незрелость или патология со стороны нервной регуляции, будут вынуждены чаще прибегать именно к этому способу купирования колик. При отсутствии положительного эффекта – назначаются прокинетики и спазмолитические препараты Идея «степовой» или пошаговой терапии такова, что мы шаг за шагом пытаемся облегчить состояние ребенка. Отмечено, что эффективность этапной терапии кишечных колик одинакова у всех детей и может использоваться как у доношенных, так и у недоношенных. Использование специальных методов обследования применяется только в случае отсутствия реального эффекта от коррекционных мероприятий с учетом естественной физиологической динамики интенсивности колик. Ведь колики начинаются на 2–3 недели жизни, достигают апогея по своей интенсивности и частоте к возрасту 1.5–2-х месяцев, затем начинают уменьшаться и заканчиваются к возрасту 3-х месяцев. Остается спорным целесообразность включения в комплекс коррекции болевого синдрома при кишечных коликах ферментов и биопрепаратов, хотя в большинстве случаев в первые месяцы жизни имеется замедленное формирование микробиоценоза кишечника. В любом случае, при решении о назначении биопрепаратов, лучше использовать эубиотики, а не пытаться «коррегировать» диссоциации микроорганизмов, выявляемые по анализу на дисбактериоз! Таким образом, предложенная схема позволяет с наименьшей медикаментозной нагрузкой и экономическими затратами проводить коррекцию состояния у подавляющего числа детей, и лишь при отсутствии эффективности назначать дорогостоящее обследование и лечение.
Список литературы:
- Хавкин А.И. Функциональные нарушения желудочно-кишечного тракта у детей раннего возраста: пособие для врачей. Москва, 2001, с. 16–17.
- Leung A.K., Lemau J.F. Infantile coliс: a review. J. R. Soc. Health, 2004, Jul; 124 (4): 162.
- Ittmann P.I., Amarnath R., Berseth C.L. Maturation of antroduodenal motor activity in preterm and term infants. Digestive dis. Sci., 1992; 37 (1): 14–19.
- Хавкин А.И., Кешишян Е.С., Прыткина М.В., Какиашвили В.С. Возможности диетической коррекции синдрома срыгиваний у детей раннего возраста: cборник материалов 8-й конференции «Актуальные проблемы абдоминальной патологии у детей», Москва, 2001, с. 47.
- Конь И.Я., Сорвачева Т.Н., Куркова В.И. и др. Новые подходы к диетической коррекции синдрома срыгиваний у детей // Педиатрия, № 1, 1999, с. 46.
- Самсыгина Г.А. Диетотерапия при дисфункциях желудочно-кишечного тракта у детей раннего возраста // Лечащий доктор, № 2, 2001, с. 54.
- Хавкин А.И., Жихарева Н.С. Что же такое детские кишечные колики? // РМЖ, т.12, № 16, 2004, с. 96.
- Соколов А.Л., Копанев Ю.А. Лактазная недостаточность: новый взгляд на проблему // Вопросы детской диетологии, т. 2, № 3, 2004, с. 77.
- Мухина Ю.Г., Чубарова А.И., Гераськина В.П. Современные аспекты проблемы лактазной недостаточности у детей раннего возраста // Вопросы детской диетологии, т. 2, № 1, 2003, с. 50.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник