От кишечной инфекции повысилось давление
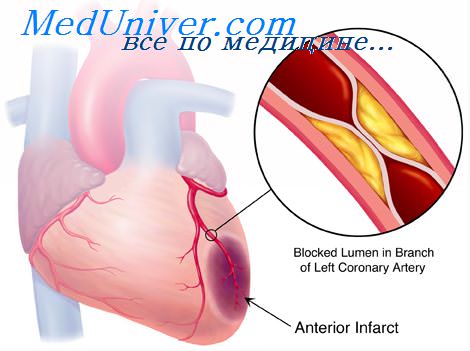
Кишечные инфекции и гипертоническая болезнь. Обострение гипертонической болезниВ некоторых случаях приходится дифференцировать пищевую токсикоинфекцию от гипертонической болезни с кризовым течением. Нами наблюдалось 68 больных, направленных в стационар с диагнозом пищевой токсикоинфекции, у которых этот диагноз не подтвердился, но была диагностирована гипертоническая болезнь II—III стадии, осложненная гипертоническим кризом (гипертоническая болезнь в анамнезе была зарегистрирована у 63 больных — 92,6 %). Острое начало болезни наблюдалось у всех больных, головная боль — у 68 (разлитого характера — у 24, в затылочной или заднешейной области — у 44), тошнота — у 59 больных, рвота — у 58 (однократная у 7, многократная — у 51). Диарея беспокоила 11 больных, число актов дефекации менее 5 раз в сутки было у всех больных, у 8 кал был консистенции жидкой каши и у 3 — водянистый. На боль в области живота жаловались 2 пациента, на выраженный озноб — 57; повышение температуры тела до 37,5 “С наблюдалось только у 12, головокружение — у 56 (у 49 усиливалось при перемене положения головы). Боль в области сердца беспокоила 5 пациентов, систолическое АД выше 200 мм рт.ст. было у 21 пациента, пульсовое АД превышало 100 мм рт.ст. у 14, а менее 60 мм рт.ст. — у 15. Гипертонический криз 1-го типа был диагностирован у 30 больных, 2-го типа — у 30 и гипертонический кардиальный криз, протекавший с отчетливыми изменениями не только ЦНС, но и миокарда, находящегося в состоянии гипоксии из-за спазма коронарных сосудов, выявлен у 3 больных. При высоком АД у 6 пациентов развилась острая левожелудочковая недостаточность, у 3 — острая гипертоническая энцефалопатия, характеризовавшаяся отеком мозга и негрубой “рассеянной” неврологической симптоматикой.
Бактериологические исследования кала у всех больных имели отрицательный результат, поэтому возникала необходимость в дифференциальной диагностике острых кишечных инфекций и гипертонической болезни с кризовым течением. Заметим, что острые кишечные инфекции часто обостряют течение гипертонической болезни. В нашей практике было 1483 подобных наблюдения: гипертоническая болезнь IIА степени была зарегистрирована у 355 (23,9 %), IIБ степени – у 1012 (68,3 %), III степени—у 116 пациентов (7,8%). Обострения гипертонической болезни проявлялись повышением АД. У 226 больных (17,9%) обострение гипертонической болезни носило характер гипертонического криза. Последний рассматривался как преходящее нарушение мозгового кровообращения (ПНМК), которое характеризуется перераспределением крови. Гипертонический криз развивался в 1-е сутки пищевых токсикоинфекций у 67 больных (25,2 %), на 2-3-и сутки – у 196 (73,7 %), на 4-е и позже — у 3 больных (1,1 %): у 211 (79,3%) криз был 1-го типа, у 55 (20,7 %) — 2-го типа. Обострения гипертонической болезни при острых кишечных инфекциях характеризуются тем, что при обоих заболеваниях патогенетические механизмы часто бывают одинаковыми, а в некоторых случаях оказывают однонаправленное действие. Как известно, при пищевых токсикоинфекциях изменяются активность симпатико-адреналовой, ренин-ангиотензин-альдостероновой и кининовой систем, уровень биологически активных веществ, в том числе катехоламинов и циклических нуклеотидов. Определяются гиперкатехоламинурия и повышенное содержание циклических нуклеотидов в крови и моче больных с острыми кишечными инфекциями, снижается экскреция адреналина, и повышается концентрация норадреналина. При гипертонической болезни выявляются повышение вязкости крови, увеличение гематокрита и значительное возрастание активности ренина, обусловленное снижением объема циркулирующей крови. Агрегация эритроцитов при этом усиливается. Изложенное усложняет диагностику, повышает частоту диагностических ошибок. – Также рекомендуем “Неспецифический язвенный колит и кишечные инфекции. Дифференциация НЯК” Оглавление темы “Дифференциация кишечных инфекций в практике врача”: |
Источник
Кишечные инфекции представляют собой целую совокупность заболеваний, которые появились в результате распространения вредных бактерий. Несмотря на схожие симптомы и способы заражения, которые у них идентичны, каждая болезнь имеет свои отличительные черты, например, период с момента заражения до появления первых признаков, опасность для человека. В таком случае каждый человек должен знать, как вылечить кишечную инфекцию и как ее распознать на ранних порах.
Содержание:
Виды кишечных инфекций
Симптомы
Способы лечения
Виды кишечных инфекций
Патологии отличаются локализацией в желудочно-кишечном тракте и остротой протекания. Может воспаляться слизистая оболочка желудка, нарушаться процессы пищеварения, ухудшаться общее самочувствие человека. Почти 90% заражений исчезают самостоятельно, то есть не нужно принимать лекарственные препараты. Но это возможно лишь при достаточном количестве солей и воды в организме. В ином случае даже легкая форма заболевания может привести к тяжелым последствиям.
Вирусные инфекции
При вирусном заражении поражаются стенки желудка, кишечника, дыхательных органов, в редких случаях могут затрагиваться другие органы. Инфекция может передаться несколькими способами: фекально-оральным, воздушно-капельным, контактно-бытовым.
Вирусные заболевания в основном проявляются осенью и зимой. На выздоровление нужно около недели. Но дальнейшие 3-4 недели человек является носителем вируса и от него могут заразиться другие.
Больному особенно важно придерживаться строгой диеты, выпивать как можно больше жидкости и принимать соответствующие препараты против вируса.
Бактериальные инфекции
Эти заболевания считаются гораздо серьезнее вирусных, поскольку есть большая вероятность появления тяжелых осложнений. Заразиться можно фекально-оральным и контактно-бытовым путем. Инфекция затрагивает желудочно-кишечный тракт, мочевыводящие каналы. Опасными являются токсичные вещества, которые образуются в результате распространения и уничтожения бактерий. При гибели огромного количества бактерий в организм поступает много яда, в результате чего может настать токсический шок или даже смерть.
Больному понадобится комплексное лечение. Нужно не только избавиться от вредоносных микроорганизмов, но и очистить организм от токсичных веществ, а также устранить симптоматику. Все это в совокупности позволит пациенту чувствовать себя гораздо легче. В таких случаях обычно прописывают антибиотики.
Бактерии могут со временем приспосабливаться к антибиотикам, если их принимать не согласно инструкции.
Протозойные инфекции
По сравнению с выше описанными инфекциями, протозойные инфекции считаются менее распространенными, но при этом очень опасными. Они передаются не только фекально-оральным и контактно-бытовым путем, но и во время полового акта. Несмотря на активное распространение в желудке и кишечнике, болезнь может продолжительное время не давать о себе знать, что в дальнейшем затруднит процесс лечения.
Симптомы
Главными признаками заболевания независимо от вида инфекции является постоянный понос. Он значительно отличается от обычного расстройства. Стул при этом обильный, жидкий, может присутствовать кровь, слизь. Позывы бывают очень частыми и при этом не приносят облегчения.
К другим симптомам можно отнести:
слабость в мышцах;
повышенная температура тела;
режущая боль в животе;
отсутствие аппетита;
тошнота;
урчание в животе.
В половине случаев также наблюдается частая рвота, проблемы с мочеиспусканием, обезвоживание. Если заболевание проходит в легкой форме, то эти симптомы могут не наблюдаться, а при обостренной ситуации симптоматика может принять ярко-выраженный характер.
Способы лечения
Как только появятся первые симптомы заболевания, стоит есть как можно меньше еды и пить побольше жидкости, чтобы не допустить обезвоживания. Пить лучше обычную негазированную минеральную воду, компоты, несладкий чай. Жидкость не должна быть холодной или сильно горячей.
Средства для регидратации
Помогают при частой рвоте и поносе. Стоит отдавать предпочтение аптечным препаратам.
Хорошо зарекомендовал себя Энтерофурил, способный бороться с любыми кишечными инфекциями.
Антибиотики
Прописывают для лечения многих бактериальных инфекций. Их можно использовать только по врачебному назначению. Тот или иной препарат способен бороться с конкретным типом бактерий. Важно правильно определить возбудителя инфекции. Правильное использование антибиотиков позволит ощутить заметное улучшение состояния уже через день после начала лечения. Их стоит принимать на протяжении всего лечебного курса, продолжительность которого определяет врач.
Если прервать лечение, то оставшиеся микроорганизмы приобретут резистентность к антибиотикам и станут нечувствительными к их действию. В результате через время болезнь проявится еще с большей силой и побороть ее будет сложнее. К числу эффективных средств можно отнести: Левомицетин, Ампициллин, Рифаксимин.
Противопротозойные средства
Эффективные при протозойных инфекционных поражениях. Как и антибиотики, их может прописать только врач, заниматься самолечением ни в коем случае нельзя, иначе есть риск усугубить состояние. Для начала необходимо сделать обследование. Результаты анализа позволят установить точный диагноз и подобрать подходящие препараты. Обычно прописывают: Орнидазол, Кларитромицин, Спирамицин.
Сорбенты
Лекарства оказывают абсорбирующий эффект при разных типах кишечной инфекции. Они способны выводить из организма токсичные вещества, что способствует подавлению признаков болезни. К числу таких препаратов относят: Смекта, Энтеросгель.
При инфекциях нередко принимают обычный активированный уголь, который помогает справиться с легким протекание болезни.
Источник
Что такое гипертоническая болезнь
Гипертоническая болезнь (ГБ) представляет собой заболевание сердечно-сосудистой системы, характеризующееся стойким и длительным повышением артериального давления. Порог, служащий основанием для установления диагноза, регистрация АД выше 140/90 в течение нескольких измерений.
Гипертонией называют стабильно высокое артериальное давление (от 140/90 мм рт. ст. и более)
Патология носит хронический характер. Несмотря на схожесть, не стоит путать ГБ с артериальной гипертензией (АГ). В первом случае речь идёт об истинном заболевании, а во втором — о синдроме, который может встречаться сразу при нескольких нозологиях (болезнях).
Возникновению гипертонии подвержены пациенты, достигшие 40-летнего возраста. Раньше считалось, что АГ в основном встречается у мужчин. Но исследования последних лет говорят о практически равной частоте поражения как женского, так и мужского населения. Причём заболевание с каждым днём молодеет.
Почему повышается давление
Высокие цифры АД способны быть и признаком истинной гипертонической болезни, и носить симптоматический характер. В случае ГБ речь идёт об эссенциальной гипертензии, при которой исключены все вторичные причины. К повышению артериального давления могут привести факторы, изначально друг с другом не взаимосвязанные: начиная от заболеваний щитовидной железы и заканчивая почечной патологией.
Причины возникновения гипертонии у мужчин и женщин
Гипертония обусловлена следующей этиологией (причинами):
- Патологией опорно-двигательного аппарата. Так, резкие скачки АД могут наблюдаться при остеохондрозе шейного отдела. Механизм возникновения гипертонии связан с передавливанием артерий позвоночного столба.
- Эндокринологическими расстройствами. Синдром артериальной гипертензии встречается при диффузном токсическом зобе. Гиперфункция щитовидной железы способна провоцировать стойкое повышение давления, устраняющееся только с помощью целенаправленного лечения основной патологии.
- Последствиями сердечно-сосудистых заболеваний. Одним из таких примеров является перенесённый инсульт. В большинстве случаев гипертензия носит роль компенсаторной. Поддержка питания мозговой ткани, подвергшейся ишемии, осуществляется за счёт усиления её перфузии (прохождения крови через ткани). Часто наблюдается ночная АГ.
- Поражением мочевыводящей системы. Гломерулонефрит и иные заболевания, ведущие к почечной недостаточности, сопровождаются злокачественной артериальной гипертензией, абсолютно не устраняемой с помощью препаратов.
- Патологией желудочно-кишечного тракта (ЖКТ). АГ нередко возникает при острой форме холецистита.
- Оперативными вмешательствами. Резкие скачки давления встречаются у пациентов, прооперированных по поводу кардиальной патологии (шунтирование, замена клапанов, пересадка сердца). АГ во время хирургических манипуляций может возникать как парадоксальная реакция на наркоз и миорелаксанты: с целью восстановления давления и нормальной перфузии тканей сосуды переходят в состояние гипертонуса.
- Повышенным уровнем холестерина. Механизм возникновения гипертонии объясняется тем, что гиперхолестеринемия, рано или поздно, вызывает атеросклеротические изменения в кровеносном русле. Уменьшение просвета сосудов за счёт бляшек приводит к значительному ухудшению питания тканей кислородом. АГ будет являться компенсаторным способом усиления перфузии.
- Приёмом некоторых медикаментов. Например, АГ часто встречается среди больных артрозом, принимающих нестероидные противовоспалительные средства (НПВС). Препараты обладают как минимум двумя побочными действиями: повышением АД и увеличением кислотности желудка.
Факторы риска, способствующие гипертензии:
- Употребление алкоголя. Этанол, попавший в кровь, изначально вызывает расширение кровеносных сосудов. Но через некоторое время они переходят в состояние вазоспазма.
- Курение. Примеси, содержащиеся в табачном дыме, провоцируют сокращение сосудистой стенки.
- Климакс. Гормональная перестройка в организме женщины может сопровождаться скачкообразными эпизодами повышения давления.
- Синдром обструктивного апноэ сна. Предположительно, гипертензии способствует выброс гормонов стресса во время остановки дыхания, а также гипоксия и приложение резких дыхательных усилий.
- Волнение. Этиология АГ также является гормональной.
- Недосыпание. Отсутствие нормального отдыха приводит к регуляторным расстройствам практических всех систем организма, включая сосудистую.
- Приём некоторых препаратов. Например, Цитрамон вызывает сужение сосудов и, следовательно, повышение АД.
- Наследственность. Риск возникновения АГ наиболее велик среди лиц, кровные родственники которых страдали гипертонией.
Постоянный стресс, ожирение, вредные привычки, неправильный образ жизни — всё это в первую очередь увеличивает риск возникновения гипертонической болезни даже в молодом возрасте
Особенности повышения систолического и диастолического артериального давления
«Верхний» тонометрический показатель, именуемый систолическим, отображает давление, с которым во время систолы кровь выбрасывается в артерии. Его уровень напрямую зависит от следующих моментов:
- ЧСС (частоты сердечных сокращений);
- сопротивляемости сосудистого русла;
- силы сокращения сердца.
Нижнее» давление называется диастолическим. Показатель говорит о минимальном давлении в артериях именно тогда, когда сердечная мышца переходит в расслабленное состояние. Эта характеристика позволяет судить об уровне сопротивляемости периферических сосудов.
Как правило, систолическое и диастолическое давление взаимосвязаны: «нижний» показатель может повышаться следом за «верхним». При некоторых видах патологии наблюдается их относительное разобщение. К примеру, хроническая почечная недостаточность сопровождается очень высокими цифрами САД, в то время как показатели диастолического давления практически не изменяются. ДАД, наоборот, повышается при заболеваниях, ведущих к снижению сократительной функции миокарда (миокардит, миокардиосклероз).
В каких случаях высокое давление не является патологическим
Повышенные цифры артериального давления могут встречаться не только при заболеваниях. Например, гипертензия способна носить компенсаторный и приспособительный характер. Стоит обратить внимание, что АД начинает постепенно восстанавливаться сразу после устранения причинного фактора. Если патологическая АГ никогда ранее не возникала, не стоит беспокоиться об уровне давления в следующих случаях:
- в условиях повышенной температуры (происходит рефлекторное усиление тонуса сосудов с целью улучшения питания мозга кислородом);
- во время физической нагрузки (бег, велосипедный спорт, плавание, силовые тренировки);
- при сексуальной активности.
Стоит помнить, что увеличения цифр артериального давления без веской причины не бывает. С точки зрения физиологии, любой скачок АД можно объяснить.
Трудные вопросы о давлении — видео
Профилактика гипертонической болезни
Комплекс мер, направленных на предупреждение артериальной гипертензии, подразделяется на два вида:
- Первичный. Речь идёт о профилактике возникновения АГ у лиц, ранее не страдавших гипертонией.
- Вторичный. Эти методы применяются среди пациентов, страдающих артериальной гипертензией. Главная цель — исключение повторных эпизодов повышения АД и снижение вероятности возникновения осложнений.
Первичные меры
Сюда входят только немедикаментозные способы коррекции, касающиеся изменения поведения и образа жизни. Речь идёт о следующих:
- Диета. Коррекция питания играет довольно значимую роль в установлении нормального уровня АД. Например, уменьшению вероятности возникновения гипертонии способствует снижение количества потребляемой соли. Почему речь идёт именно о ней? Хлорид натрия задерживает жидкость в организме, а это, в свою очередь, провоцирует повышение АД.
Диета при гипертонии требует свести к минимуму употребление соли, копчёных и острых блюд
- Нормализация образа жизни. Сюда входит соблюдение режима сна и бодрствования.
При повышенном давлении рекомендуется полноценный сон не менее 8 часов ночью и 2 часов в дневное время суток
- Занятия спортом. Регулярные физические нагрузки «тренируют» сердечно-сосудистую систему и приводят в норму АД. Особенно это касается плавания и йоги.
Йога при гипертонии включает в себя комплекс упражнений, которые снимают мышечное напряжение, нормализуют артериальное давление, улучшают кровообращение
- Отказ от вредных привычек. Курение и алкоголь необходимо исключить.
Алкоголь и сигареты содержат вещества, которые вызывают спазм сосудов, уменьшая в них просвет, тем самым увеличивая нагрузку на сердце и вызывая повышенное давление
- Контроль над эмоциями. Спокойное отношение к происходящим вокруг событиям не даёт выбрасываться гормонам стресса, вызывающим гипертензию.
Гипертоникам противопоказано волнение, так как любая тревога вызывает резкое повышение артериального давления
Гипертония, или как не запустить болезнь — видео
Вторичные меры
Подобная профилактика проводится среди лиц с эпизодами стойкого повышения АД и требует медикаментозной поддержки. Принимаемые меры:
- Приём лекарств. К ним относятся антигипертензивные препараты, представленные несколькими группами: ингибиторы АПФ (Периндоприл), сартаны (Валсартан), бета-блокаторы (Метопролол), антагонисты кальция (Амлодипин), диуретики (Индапамид) и другие. Не последнюю роль играет и приём ноотропов, улучшающих мозговую деятельность (например, Цераксон). С целью профилактики атеросклеротических осложнений используют статины, нормализующие уровень холестерина в крови (Розувастатин, Аторвастатин). Все препараты назначаются только лечащим врачом.
Если заболевание не лечить, оно начинает провоцировать необратимые изменения в работе организма: атеросклероз, инфаркт миокарда, инсульт и другие опасные для жизни состояния
- Физиотерапия. Применяется при симптоматической артериальной гипертензии, возникшей вследствие шейного остеохондроза. Широко используется электрофорез с магнезией на воротниковую зону, массаж паравертебральной (околопозвоночной) зоны.
Выбор шейно воротниковой зоны для проведения электрофореза необходим тогда, когда имеются нарушения в работе нервной или сосудистой системы
Массаж способствует нормализации кровообращения и устраняет застойные являения.» class=»size-large
- ЛФК. Лечебная физкультура направлена на снижение повышенного сосудисто-мышечного тонуса. Сюда входят упражнения со статической и статодинамической нагрузкой. Комплекс подбирается индивидуально и зависит от стадии ГБ и степени АГ.
Лечебная физическая нагрузка при повышенном давлении должна соответствовать состоянию пациента, стадии процесса и форме заболевания
- Дыхательная гимнастика. Можно отнести к разновидности ЛФК. Эффективны упражнения Стрельниковой (всего их насчитывается 11), которые подчиняются следующим принципам:
- вдох осуществляется шумно и только носом;
- выдох — бесшумно через рот;
- все движения делают на вдохе в ритме строевого шага;
- выполнение допустимо в любом положении тела.
Дыхательная гимнастика А.Н. Стрельниковой обеспечивает нормальную циркуляцию крови и поддерживает отрицательное давление в грудной полости, облегчая при этом кровоток и работу сердца
*https://med-atlas.ru
Источник