Принципы терапии острых кишечных инфекций

Лечение острых кишечных инфекций можно проводить в домашних условиях. Госпитализации подлежат больные, представляющие эпидемиологическую опасность; с тяжелыми и среднетяжелыми формами заболевания; дети 1 -го года жизни.
Комплексная терапия включает: 1) лечебное питание; 2) оральную (инфузионную) регидратацию; 3) этиотропную терапию (антибиотики, химиотерапевтические препараты; иммуноглобулины, специфические бактериофаги и энтеросорбенты); 4) симптоматическую терапию (анитидиарейные препараты, ферменты, эубиотики, витамино- и фитотерапию).
Лечебное питание является важным компонентом терапии. Объем и состав пищи определяются возрастом ребенка, характером вскармливания и степенью тяжести заболевания. У детей раннего возраста в период разгара уменьшают суточный объем пищи на 15-30% при легких и среднетяжелых формах заболевания и до 50% – при тяжелых. Кратность кормлений увеличивают до 6-8 раз в сутки (через 2, 2,5, 3 ч). В последующие дни объем пищи увеличивают ежедневно на 10-15%. В течение
3—4 дней пищевой рацион доводят до физиологической нормы.
При легких формах заболевания используется питание, соответствующее возрасту ребенка. Оптимальным продуктом для грудных детей является материнское (непастеризованное) молоко. Его назначают либо дробно, либо по принципу «свободного вскармливания». При его отсутствии предпочтение отдается адаптированным кисломолочным смесям и смесям, содержащим эубиотики, которые способствуют формированию нормальной флоры в кишечнике и улучшают усвоение белка, например НАН кисломолочный с бифидобактериями, «Беллакт-1, 2 бифидо». Легко всасываются смеси-гидролизаты сывороточных белков («Альфаре», «Пептиди Туттелли»).
Рацион обогащается биологически-активными добавками (БАД), включающими факторы естественной защиты – бифидобактерии, лизоцим или их сочетания. Детям старше 6 месяцев вводят овощные блюда в виде пюре и супа-пюре, 5-10% рисовую и гречневую каши. Объем и ассортимент питания быстро расширяется. Дефицит белка с 3-го дня лечения восполняется назначением 15% белкового энпита (по 50-100 мл в сутки в 2-3 приема), творога, мясного фарша.
Детям старше 1 года рекомендуется диета № 4. В первые дни заболевания необходима легкоусвояемая протертая пища (рисовая каша, супы, пюре из овощей) с ограничением жира. С 3—4-го дня вводится мясо нежирных сортов (фарш или паровая котлета), рыба. К 5-7-му дню лечения объем и состав пищи должны соответствовать возрастной норме с исключением продуктов, усиливающих брожение и перистальтику кишечника (цельное молоко, черный хлеб), а также продуктов, вызывающих аллергические реакции.
Наряду с диетотерапией назначают комплекс витаминов (Bi, В2, Вб, С), проводят коррекцию вторичных нарушений процессов пищеварения ферментами. В случае стойкого снижения аппетита или непереносимости белка показаны абомин, панцитрат, ацидин-пепсин. При нарушении переваривания клетчатки, крахмала, мышечных волокон назначаются фестал, мезим-форте, ораза. Если стул обильный блестящий, а в каловых массах много нейтрального жира, используют креон, пан- зинорм. Ферментные препараты принимают во время еды или сразу после нее.
В острой фазе при секреторных ОКИ ведущее место занимают оральная регидратация, сорбенты и нестероидные противовоспалительные средства; при инвазивных ОКИ – антибиотики, химиотерапевтические препараты, иммуноглобулины энтерального применения, комплексный иммуноглобулиновый препарат (КИП), бактериофаги. В период ранней реконва- лесценции проводится лечение дисбиоза.
Оральная регидратация и симптоматическая терапия показаны в острой фазе водянистых диарей и всех ОИДЗ в период реконвалесценции.
При повторной рвоте одним из первых мероприятий является промывание желудка физиологическим раствором натрия хлорида.
Для абсорбции и выведения токсинов из организма назначают внутрь энтеросорбенты (карболен, энтеродез, энтеро- сорб, полифепан, микросорб, билигрин, смекта), энтерол – лечебные дрожжи с противомикробным действием.
При обезвоживании необходимо восстановить водноэлектролитный баланс. Ребенку назначают жидкость в виде питья (оральная регидратация) и внутривенно. Объем суточного количества жидкости определяется степенью обезвоживания.
Оральная регидратация при обезвоживании I—II степени проводится в два этапа.
• I этап (в первые 6 ч лечения) направлен на восстановление водно-солевого дефицита, имеющегося к началу лечения. Количество вводимой жидкости на этом этапе в среднем составляет 60-80-100 мл/кг массы тела за 4-6 ч. Его можно рассчитать по формуле

где V— количество жидкости, мл; М – масса тела, кг; Р – дефицит массы тела, %; 10 – коэффициент пропорциональности.
• II этап (последующие 18ч)- поддерживающая терапия, направленная на восполнение физиологических потребностей ребенка в питании и питье, а также возмещение продолжающихся потерь жидкости и солей с водянистым стулом и рвотой. Объем вводимой жидкости составляет 80-100 мл/кг в сутки плюс по 10 мл/кг массы тела на каждый водянистый стул.
Оральная регидратация проводится глюкозо-солевыми растворами: регидроном, цитроглюкосаланом, оралитом; гастролитом с ромашкой, ОРС-200, морковно-рисовым отваром; бессолевыми растворами: кипяченой водой, сладким чаем, рисовым, изюмным отваром, каротиновой смесью.
При лечении на дому можно использовать раствор следующего состава: в 5 стаканах питьевой воды растворить 1 чайную ложку соли, 8 чайных ложек сахара, 1/2 чайной ложки питьевой соды и 1,5 г калия хлорида.
Эффективность оральной регидратации зависит от своевременности ее начала (с первых часов заболевания) и техники проведения. На первом этапе жидкость детям раннего возраста дают в промежутках между кормлениями дробно – по 1/2 чайной – 1 столовой ложке через 5—10 мин. Глюкозо-солевые растворы чередуют с бессолевыми, не смешивая, в объемной пропорции:
- 1:1- при равномерной потере воды и солей (выражена водянистая диарея, рвота, лихорадка; ребенок отказывается от еды и питья);
- 2:1- если преобладает потеря солей (при упорной рвоте);
- 1 : 2 – в случае преимущественной потери жидкости (гипертермия, потливость, одышка и умеренный диарейный синдром).
При возникновении одно-, двукратной рвоты после 10-ми- нутной паузы вновь продолжают поить ребенка. Оральная регидратация должна продолжаться и ночью. Жидкость вводят под язык пипеткой или в желудок через зонд. Прекращают оральную регидратацию, когда исчезают жидкий стул, рвота и улучшается состояние.
Инфузионная терапия проводится в случае дефицита массы тела более 7%, при многократной рвоте, профузной диарее, а также нарастающих симптомах токсикоза и эксикоза. Для внутривенного введения используются коллоидные препараты {нативная плазма, 5% раствор альбумина, «Реополиглюкин», «Макродекс»), глюкозо-солевые растворы (5% и 10% растворы глюкозы, физиологический раствор натрия хлорида, раствор Рингера) и полиионные растворы {«Ацесолъ», «Лактасолъ», «Трисолъ», «Хлосолъ»). Для парентерального питания истощенных детей используют гидролизаты, обогащенные аминокислотами {«Полиамин», «Алъвезин новый» и др.), углеводы в виде растворов глюкозы, фруктозы и жировые эмульсии.
Объем и скорость введения жидкости рассчитывает врач. Медсестра обязана контролировать количество введенной и выделенной жидкости. С этой целью она ведет учет объема съеденной пищи, выпитой жидкости и введенных внутривенно растворов, оценивает диурез, количество рвотных масс, частоту и характер стула путем взвешивания сухих, а затем мокрых пеленок.
Критериями адекватной регидратации являются улучшение пульса, цвета кожных покровов, восстановление диуреза, увеличение массы тела в первый день лечения на 6-8%, в последующие – на 2-4% (не более 50-100 г за сутки). Признаком передозировки жидкости являются набухание шейных вен, напряженный пульс, брадикардия, могут возникнуть отеки, рвота.
При развитии тяжелого обезвоживания и нейротоксикоза проводится посиндромная терапия: противосудорожная, гипо- термическая и дезинтоксикационная по общим правилам. По показаниям назначаются кортикостероидные гормоны и др. Для уменьшения секреции воды и солей в кишечнике применяют симптоматические антидиарейные средства: нестероидные противовоспалительные препараты (индометацин, бутадиен) в течение 2-3 дней.
Этиотропная терапия определяется типом диареи (инвазивная, водянистая). Антибиотики и химиопрепараты используются при инвазивных диареях. Их применяют в случае тяжелых форм заболевания, протекающих с выраженными явлениями колита, детям до 2 лет – при среднетяжелых формах, а также детям до одного года жизни из группы риска по генерализации инфекционного процесса. При водянистых диареях антибиотикотерапия проводится только в случаях генерализованных форм и наличии бактериальных осложнений.
Выбор противомикробного препарата определяется природой возбудителя, его чувствительностью к антибиотикам и свойствами препарата проникать в клетку, создавать высокую концентрацию в содержимом кишечника. Учитывается возраст больного, тяжесть заболевания и динамика воспалительного процесса.
Для лечения легких и среднетяжелых форм инвазивной диареи назначают химиопрепараты I ряда, действующие на граммотрицательную флору: сульфаниламиды (ко-тримокса– зол), нитрофураны (фуразолидон, нифуроксазид, эрцефурил) энтерально или ректально (при выраженном синдроме колита и повторной рвоте). В случае их неэффективности в течение 2^1 дней применяют препараты II ряда, имеющие широкий спектр действия: хинолы (налидиксовая кислота), защищенные р-лактамы (амоксиклав), аминогликозиды III поколения (нетилмицин, амикацин), макролиды II поколения (азитро- мицин).
Тяжелые формы инвазивной диареи, вызванные полирезис- тентной микробной флорой, требуют парентерального и / или энтерального введения антибиотиков III ряда (резерва): цефа- лоспоринов III—IV поколения (цефтазидим, цефепим, цефпи- ром), фторхинолов (норфлоксацин, ципрофлоксацин), карбопе- немов (имипенем, циастатин, меропенем).
Курс антибактериальной терапии продолжается 3-7 дней.
Важное место в лечении занимает витамино- и иммунотерапия.
Иммунотерапия ненаправленного действия (пентоксил, метилурацил, лизоцим) показана при всех формах ОИДЗ. В остром периоде заболевания их используют для стимуляции неспецифического иммунитета или регенерации слизистой оболочки кишечника. Препараты назначаются в сочетании с антибиотиками, позже с энтеросорбентами. Энтеросорбенты нельзя применять одновременно с другими лекарственными средствами. Интервал между их приемом не менее 2 ч.
Иммунотерапия направленного действия способствует очищению организма от возбудителей и нормализации биоценоза кишечника. Для лечения легких и среднетяжелых форм диареи (водянистой и инвазивной) стартовыми препаратами являются лактоглобулины (противоколипротейный лактоглобулин – содержит антитела к ЭПЭ и протею) и комплексный иммуноглобулиновый препарат (КИП), который содержит повышенные титры антител к шигеллам, сальмонеллам, эшерихиям и ротавирусу. Его можно использовать как единственное этиотропное средство для лечения даже тяжелых форм инвазивной диареи у детей. Курс лечения – 5 дней. Наиболее эффективен в первые дни болезни.
При бактериологическом подтверждении диагноза или повторном выделении возбудителя после лечения антибиотиками проводят лечение специфическими бактериофагами (iдизентерийным поливалентным, колипротейным, интести- бактериофагом и др.) в сочетании со стимулирующей терапией и КИП. Наиболее эффективной является комбинация орального и ректального введения фагов.
С целью сохранения и регуляции физиологического равновесия кишечной флоры назначают эубиотики. Препараты 1-й группы содержат живые представители нормальной флоры кишечника и применяются с заместительной целью. Назначаются монопрепараты (бифидумбактерин, лактобактерин, ацилакт, колибактерин, ромакол, бификол) и комбинированные препараты, содержащие различные добавки (бифидум- форте, нутролин В, аципол, бифацид, линекс).
Препараты 2-й группы (памба, амбен, нормазе, адаптохит, хилак-форте) содержат метаболиты микроорганизмов и стимулируют размножение нормальной микрофлоры кишечника. Все биопрепараты применяются в виде свежеприготовленных растворов за 15-30 мин до еды. Курс лечения – 2 недели. Эубиотики не рекомендуется принимать одновременно с антибиотиками и бактериофагами.
В период реконвалесценции используют вяжущие противовоспалительные средства, усиливающие регенерацию слизистой оболочки толстой кишки (настой ромашки внутрь и в микроклизмах; настой эвкалипта, зверобоя, мяты, травы душицы внутрь; микроклизмы из масла шиповника, облепихи, винилина).
При длительных спазмах толстого кишечника (выраженном болевом синдроме) показаны спазмолитики (но-шпа, папаверин и др.); применяют физиотерапевтические процедуры (элекрофорез новокаина, УВЧ, диатермия на область живота, общие тепловые ванны). Противопоказанием для тепловых процедур является выраженный гемоколит, высокая температура.
При сохраняющейся дисфункции кишечника показано лечебное питание, назначение ферментов, эубиотиков, фито- и физиотерапии.
Уход. Обязательным условием выхаживания больного является создание лечебно-охранительного режима, удлиненный физиологический сон. В палате необходимо поддерживать санитарно-противоэпидемический режим, часто проветривать помещение. Каждая мать должна быть знакома с принципами проведения оральной регидратации.
Для предупреждения застойных явлений в легких рекомендуется периодически менять положение больного в постели. При необходимости следует согревать ребенка. Большое внимание должно уделяться уходу за кожей и слизистыми. После каждого акта дефекации необходимо подмывать ребенка с мылом и обрабатывать кожу вокруг ануса вазелиновым или кипяченым растительным маслом. Подсыхание роговицы можно предупредить закапыванием в глаза стерильного масляного раствора витамина А.
Профилактика. Основана на строгом соблюдении правил приготовления, хранения и реализации пищевых продуктов, а также соблюдении противоэпидемического режима в детских дошкольных учреждениях (ДДУ) и школьных коллективах. Важной мерой борьбы с острыми кишечными инфекциями служат выявление больных и их изоляция. В эпидочаге проводят текущую, а после изоляции больного – заключительную дезинфекцию. За контактными детьми в течение 7 дней ведется наблюдение. В специальном журнале регистрируются данные о температуре тела, частоте и характере стула. Бактериологическому обследованию подлежат контактные дети до 2 лет из домашнего очага и дети из детских дошкольных учреждений, школ-интернатов и оздоровительных лагерей. Если в детском дошкольном учреждении заболели одновременно дети из разных групп, по согласованию с районным эпидемиологом обследуют весь персонал и детей всех групп. Бактериовыделители не допускаются в ДДУ до полной санации. Им проводят лечение в течение 5-7 дней. Назначают бактериофаг; КИП в сочетании с быфидумбактерыном и стимулирующей терапией. Рекоквалесцентов выписывают после клинического выздоровления и отрицательного бактериологического исследования кала, проведенного через 2 дня после окончания антимикробной терапии. Переболевших ОКИ детей принимают в детское дошкольное учреждение без дополнительного обследования. За ними устанавливают медицинское наблюдение в течение 1 месяца. В профилактике кишечных инфекций большую роль играет соблюдение личной гигиены, санитарно-дезинфекционного режима и правильно организованная санитарно-просветительная работа среди родителей и детей.
Контрольные вопросы и задания
1. Какие анатомо-физиологические особенности органов пищеварения у детей способствуют возникновению острых кишечных заболеваний? (Повторите тему «Анатомо-физиологические особенности органов пищеварения».) 2. Укажите источники и механизм передачи шигеллеза (эшерихиоза). Дайте краткую характеристику возбудителей. 3. Опишите клинические проявления эшерихиоза (шигеллеза). 4. Перечислите симптомы эксикоза I, II, III степеней. 5. Расскажите об особенностях течения шигеллеза у детей 1-го года жизни. 6. В чем заключаются принципы лечения ОКИ? 7. Расскажите о лечебном питании, методике пероральной регидратации и уходе за больным при ОКИ. 8. Какие противоэпидемические мероприятия необходимо провести в очаге ОКИ?
Источник
Роза Исмаиловна Ягудина, д. фарм. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
С наступившим летом тема нашей статьи приобрела особую актуальность. Кишечные инфекции — это целая группа инфекционных заболеваний, поражающих в основном желудочно-кишечный тракт. Острые кишечные инфекции по своей распространенности уступают только острым респираторным заболеваниям. Пик заболеваемости обычно приходится на лето, но и в холодное время года часто встречаются кишечные инфекции, вызываемые преимущественно вирусами. Однако наиболее частая причина возникновения этих заболеваний — попадание возбудителей инфекции с загрязненными продуктами и водой в желудочно-кишечный тракт.
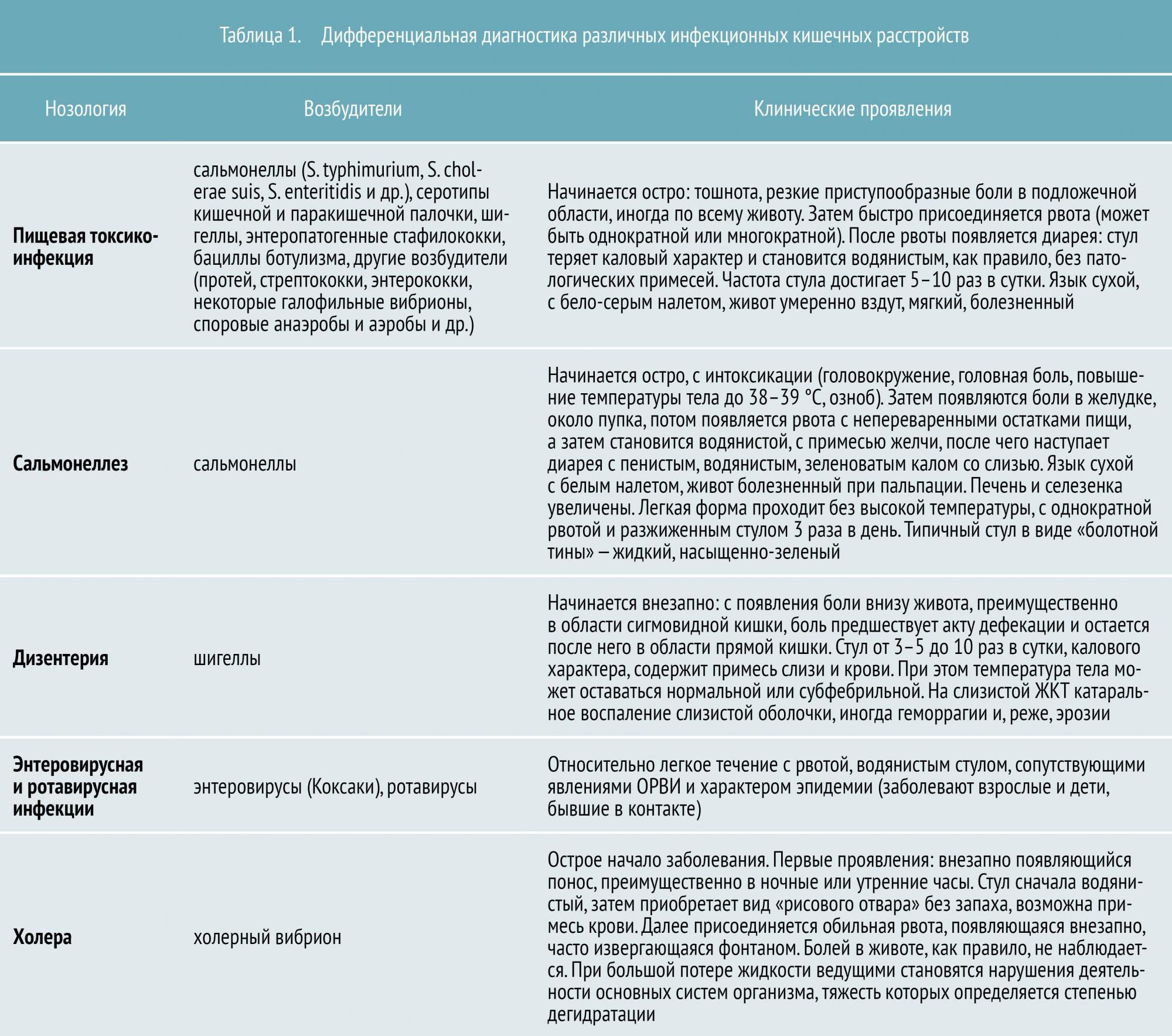
Всего в настоящее время известно около 30 инфекционных кишечных заболеваний. К наиболее распространенным относятся:
- пищевая токсикоинфекция (в основном стафилококковой этиологии)
- сальмонеллез
- дизентерия
- энтеровирусная и ротавирусная инфекция
- холера
По степени опасности их можно условно разделить на неопасные, опасные и особо опасные. Так, к неопасным относят пищевую токсикоинфекцию (ПТИ), а к особо опасным — холеру, брюшной тиф и т. д. Но это не значит, что так называемая «неопасная» ПТИ не наносит серьезного ущерба организму и не приводит к осложнениям.
Осложнения кишечных инфекций:
- бактериальные инфекции органов дыхания и среднего уха
- дисбактериоз кишечника
- кишечное кровотечение
- перфорация стенки кишки
- инвагинация кишечника
- бактериально-токсический шок
Возбудители кишечной инфекции
Помимо инфекционных агентов из естественной среды источником заражения может стать уже заболевший человек. Выделяя большое количество патогенных микроорганизмов (микробы выделяются с испражнениями, рвотными массами, иногда с мочой), больной заражает предметы, находящиеся вокруг, и, если не соблюдать меры предосторожности, может возникнуть цепная реакция в распространении инфекции.
Практически все возбудители кишечных инфекций чрезвычайно живучи. Они способы подолгу существовать в почве, воде и на различных предметах (ложках, тарелках, дверных ручках и мебели). Инфекционные микроорганизмы во внешней среде не только не погибают, но и сохраняют способность к размножению, а размножаются они наиболее активно в теплых и влажных условиях. Однако самая благоприятная среда для развития бактерий — это кисломолочные и мясные продукты.
Установлена связь отдельных форм острых кишечных инфекций с видами пищи. Так, дизентерия чаще возникает при употреблении молока и молочных продуктов, а кишечные инфекции, вызванные стафилококком, — при употреблении молочных продуктов и кондитерских изделий с кремом. Иерсиниозы обычно развиваются при употреблении сырых овощей, салатов и другой растительной пищи.
Возбудителями кишечных инфекций могут быть как бактерии (сальмонеллы, шигеллы, иерсинии, энтеропатогенные кишечные палочки, стафилококки), так и их токсины (пищевые токсикоинфекции). Вирусы (ротавирусы, энтеровирусы, астровирусы, парвовирусы) пока на втором месте по частоте встречаемости, однако в последнее время вирусные инфекции получают всё более широкое распространение. И на последнем месте — простейшие (лямблии, амебы, бластоцисты).
После попадания патогенов в организм человека, как правило, проходит бессимптомный инкубационный период, который продолжается от 6 до 48 часов — от попадания микроорганизмов в ротовую полость до момента поступления их в кишечник, где происходит их бурное размножение. После того как патогенные микроорганизмы размножились, начинается стадия клинических проявлений.
N. B.! При появлении симптомов, напоминающих острую кишечную инфекцию, необходимо срочно обратиться к инфекционисту для правильного подбора терапии и профилактики осложнений.
Наступает острый период — от 1 до 14 дней, в это время клинические проявления со стороны ЖКТ выражены максимально. Как правило, период заканчивается, когда нормализуется температура и прекращается ведущий симптом (понос или рвота).
Период реконвалесценции — не менее 2 недель, а в некоторых случаях при отсутствии лечения до нескольких лет. В этот период функция желудочно-кишечного тракта, как правило, восстанавливается не полностью — может быть неустойчивый стул.
В основном все кишечные инфекции протекают с достаточно похожими симптомами. Они всегда начинаются внезапно. В самом начале заболевания появляется резкая слабость, вялость, снижение аппетита, головная боль, повышение температуры — неспецифические симптомы, которые могут напоминать симптомы респираторных вирусных инфекций. Однако вскоре возникают тошнота, рвота, схваткообразные боли в животе, понос с примесью слизи, гноя или крови (например, при дизентерии), также могут беспокоить жажда и озноб. Среди клинических проявлений со стороны желудочно-кишечного тракта, как правило, сильнее всего выражены симптомы, связанные с пораженным органом:
- тошнота, рвота и боли в эпигастральной области (при гастрите);
- понос (при энтерите);
- рвота и понос (при гастроэнтерите);
- кровь в стуле и его нарушения (при колите);
- поражения всего кишечника (при энтероколите).
Одно из самых неблагоприятных последствий кишечной инфекции — это дегидратация организма из‑за рвоты и/или поноса и, как следствие, нарушение водно-электролитного обмена. Результатом резкой дегидратации может стать даже шок.
Однако иногда кишечные инфекции могут не иметь видимых симптомов, но сопровождаются выделением возбудителей. В плане распространения инфекции такое носительство наиболее опасно: ничего не подозревающий человек становится постоянным источником инфекции, заражая окружающих.
Врачу важно провести дифференциальную диагностику между кишечной инфекцией и соматическими заболеваниями со сходными симптомами: диареей, связанной с приемом лекарственных препаратов, острым аппендицитом, инфарктом миокарда, пневмонией, внематочной беременностью и т. д.
Диагностика и лечение кишечной инфекции
Существуют различные взаимодополняющие методы лабораторной диагностики кишечных инфекций:
- Выделение из крови возбудителя и его антигенов (токсинов)
- Бактериологическое исследование: выделение и типирование возбудителя в посевах кала, других биологических секретов и экскретов организма больного
- Вирусологическое исследование: выделение вируса из кала в посевах на культуре клеток или при электронной микроскопии
- Микроскопическое исследование: обнаружение паразитов в мазках нативного кала после обработки специальными красителями
- Выявление сывороточных антител к антигенам возбудителя и роста их титра: серологическое обследование с использованием специальных диагностикумов в реакциях (РПГА, РИГА, ИФА и т. п.); прирост титра в 4 раза.
Основные принципы терапии кишечных инфекций:
- борьба с возбудителем (антибактериальная терапия);
- борьба с обезвоживанием (как правило, для устранения недостатка жидкости пациентам назначают солевые растворы);
- устранение диареи (энтеросорбенты);
- соблюдение щадящей диеты (исключение свежих овощей и фруктов, молочных продуктов, сладкого).
Во время болезни необходимо соблюдать диету, помогающую замедлить перистальтику кишечника. Рекомендуются продукты с высоким содержанием танина (черника, черемуха, крепкий чай); вещества вязкой консистенции (слизистые супы, протертые каши, кисели); сухари; индифферентные вещества — паровые блюда из нежирного мяса и рыбы. Важный этап в лечении кишечных инфекций — исключение из рациона жареных и жирных блюд, сырых овощей и фруктов.
Главное направление лечебной тактики — нейтрализация экзотоксинов в кишечнике (энтеросорбенты) и регидратация — компенсация патологических потерь жидкости и электролитов специально разработанными глюкозо-солевыми растворами. Объем вводимых растворов зависит от степени обезвоживания и массы тела больного, а скорость введения составляет 1–1,5 л/ч. Дезинтоксикационная и регидратационная терапия в 85–95 % случаев может осуществляться перорально.
Антибиотики может назначить только инфекционист с учетом проведенных лабораторных тестов и выявленного возбудителя инфекции. Однако при выраженной диарее для ускоренной санации обоснованным является назначение антибактериальных ЛС, которые не всасываются или плохо всасываются из кишечника и обладают широким спектром действия (например, энтерофурил или ко-тримоксазол). Эффективными средствами альтернативной этиотропной терапии, в качестве препаратов от острой кишечной инфекции, являются энтеросорбенты и пробиотики. Этиотропное действие пробиотиков связано с выраженной антагонистической активностью в отношении всех возбудителей острых кишечных инфекций (ОКИ) бактериальной этиологии и опосредованным иммуномодулирующим действием на местное звено иммунитета.
Обзор лекарств для лечения кишечных инфекций
Нифуроксазид (энтерофурил)
Безрецептурное противомикробное средство широкого спектра действия, производное 5‑нитрофурана. Антимикробная активность нифуроксазида вызвана наличием в его составе NO2‑группы, которая угнетает активность дегидрогеназы и нарушает синтез белков в патогенных бактериях.
Нифуроксазид не оказывает действия на сапрофитную флору, не нарушает равновесия нормальной кишечной флоры. При острой бактериальной диарее восстанавливает эубиоз кишечника. При инфицировании энтеротропными вирусами препятствует развитию бактериальной суперинфекции. Этот препарат для лечения кишечной инфекции можно назначать беременным и кормящим женщинам, детям начиная с одного месяца. Терапия нифуроксазидом не должна превышать 7 дней, при этом запрещено употреблять алкоголь.
Кипферон
Безрецептурный препарат в форме вагинальных и ректальных суппозиториев. Обладает иммуномодулирующим, противовирусным, антихламидийным действием. Кипферон — комплексная лекарственная форма, содержащая человеческий рекомбинантный интерферон-α2 и комплексный иммуноглобулиновый препарат (КИП). Разрешен к применению у детей на первом году жизни.
Ко-тримоксазол (сульфаметоксазол + триметоприм)
Механизм действия ко-тримоксазола обусловлен двойным блокированием метаболизма микроорганизмов. Триметоприм обратимо ингибирует дигидрофолатредуктазу микроорганизмов, нарушает образование из дигидрофолиевой кислоты тетрагидрофолиевой, продукцию нуклеиновых кислот, пиримидиновых и пуриновых оснований; подавляет размножение и рост бактерий. Сульфаметоксазол, который по строению схож с парааминобензойной кислотой, захватывается бактерией и препятствует включению парааминобензойной кислоты в дигидрофолиевую кислоту. В связи с тем что ко-тримоксазол угнетает жизнедеятельность кишечной палочки, снижается образование в кишечнике никотиновой кислоты, рибофлавина, тиамина и прочих витаминов B-комплекса. Это лекарство, помогающее от кишечной инфекции, отпускается по рецепту, применяется с 2‑месячного возраста.
Бактисубтил — споры бактерий Bacillus cereus IP. Рецептурный препарат от кишечной инфекции бактисубтил сохраняет и корригирует физиологическое равновесие кишечной флоры. Споры бактерий, содержащиеся в препарате, устойчивы к действию желудочного сока. Прорастание бактерий в вегетативные формы происходит в кишечнике, затем они высвобождают энзимы, которые расщепляют углеводы, жиры, белки. В результате образуется кислая среда, предотвращающая процессы гниения. Препарат препятствует нарушению синтеза витаминов группы В и Р в кишечнике, его нельзя запивать горячим, а также сочетать с алкоголем. Детям его назначают с семилетнего возраста. Бактисубтил резистентен к действию различных антибиотиков и сульфаниламидных препаратов, поэтому может быть назначен одновременно с ними.
Декстроза + калия хлорид + натрия хлорид + натрия цитрат (регидрон)
Регидратирующее средство для перорального приема восстанавливает водно-электролитное равновесие, нарушенное при обезвоживании организма; корректирует ацидоз. Содержимое одного пакетика растворяют в литре свежепрокипяченной охлажденной питьевой воды. Приготовленный раствор нужно хранить в холодильнике и использовать в течение 24 часов. В раствор нельзя добавлять никакие другие компоненты, чтобы не нарушить действие препарата. Отпускается без рецепта.
Смектит диоктаэдрический
Безрецептурное лекарственное средство природного происхождения, обладающее протективным действием в отношении слизистой оболочки кишечника и выраженными адсорбирующими свойствами. Являясь стабилизатором слизистого барьера, образует поливалентные связи с гликопротеинами слизи и увеличивает продолжительность ее жизни, образуя физический барьер, который защищает слизистую оболочку пищеварительного тракта от отрицательного действия ионов Н+, соляной кислоты, желчных солей, микроорганизмов, их токсинов и других раздражителей. Обладает селективными сорбционными свойствами, защищает слизистую оболочку пищеварительного тракта от отрицательного воздействия. В терапевтических дозах не влияет на моторику кишечника.
Профилактика кишечных инфекций, в том числе и острых
Для профилактики кишечных инфекций важно регулярно мыть руки и проводить влажную уборку в квартире. Лучше сразу же выкидывать продукты с истекшим сроком годности, не покупать их в местах с непонятными условиями хранения — как бы ни были привлекательны, скажем, грибочки у бабушки возле метро — а фрукты и овощи есть только тщательно вымытыми.
Избежать распространения болезни поможет ранняя диагностика и изоляция больного с кишечной инфекцией. В очаге инфекции нужно обработать поверхности дезинфицирующими растворами, прокипятить посуду. Выписку пациентов проводят только после отрицательного результата контрольного обследования кала. Всем, кто перенес кишечную инфекцию, в течение месяца необходимо регулярно проходить диспансерное наблюдение в поликлинике.
Простые меры профилактики кишечных инфекций:
- пить воду и молоко только в кипяченом виде
- мыть овощи и фрукты горячей водой с мылом
- соблюдать правила и сроки хранения пищевых продуктов
- мыть руки перед едой
Источник